WEITERENTWICKLUNG VON KRANKENHAUSALARM- UND EINSATZPLÄNEN
Aus der Abteilung X – Anästhesie, Intensivmedizin und Notfallmedizin (Abteilungsleiter Oberstarzt Dr. J. Hoitz) am Bundeswehrkrankenhaus Hamburg (Chefarzt: Oberstarzt Dr. J. Nakath)
von Thomas Benner
Zusammenfassung
Hintergrund:
Große Schadensereignisse zeigen die hohen Anforderungen an das Gesundheitswesen.
Wird ein Krankenhaus im Sinne eines externen Schadensereignisses mit einem Massenanfall von Verletzten oder Erkrankten (MANV) konfrontiert, so erfordert dies ein massives Umdenken in den Versorgungsprinzipien. Für das komplexe „System Krankenhaus“ als kritische Infrastruktur stellen Brand, Hochwasser, Energieausfall oder zahlreiche weitere Ursachen in ihrer komplexen Bewältigung eine interne Schadenslage für ein Krankenhaus dar.
Methoden:
Für die Krankenhäuser der Freien und Hansestadt Hamburg sind die Vorgaben im Hamburgischen Krankenhausgesetz festgelegt. Auf dieser Grundlage werden mehrmals im Jahr nicht angekündigte Katastrophenschutzübungen an Hamburger Krankenhäusern durchgeführt. Im Rahmen von regelmäßig stattfindenden Workshops mit den Alarmplanverantwortlichen der Hamburger Krankenhäuser erfolgt durch die Vorstellung beispielhafter Übungsergebnisse und die Einbindung weiterer Experten - zum Beispiel aus dem Gesundheitswesen anderer Bundesländer oder dem Krisenmanagementbereich großer Unternehmen - der konstruktive Erfahrungsaustausch.
Ergebnisse:
Zahlreiche einzelne Ergebnisse aus Übungen und Einsätzen zu den Themen Konzept der Krankenhausalarm- und Einsatzplanung, Krankenhauseinsatzleitung, Mitarbeiteralarmierung, Personal, Material, Raumordnung sowie Kommunikation und Dokumentation werden beschrieben. Übungen als Ideengeber dienen somit der Optimierung des Alarm- und Einsatzplanes, der dann ähnlich einem Regelkreis durch die nächste Übung erneut überprüft wird.
Schlussfolgerungen:
Die kritische Diskussion der Ergebnisse aus Übungen oder realen Schadensereignissen bietet im Sinne einer zeitgemäßen Fehlerkultur zahlreiche Möglichkeiten für eine stete Weiterentwicklung des Managements von Schadenslagen in Krankenhäusern. Ein Alarm- und Einsatzplan erfordert zudem für eine jederzeit erfolgreiche Umsetzung eine kontinuierliche Einweisung und Aus- und Fortbildung aller Mitarbeiter in einem mehrstufigen Konzept.
Further development of Hospital Emergency Incident Planning
Summary
Background:
Major incidents show the high demands on the health system. If a hospital is faced to a Mass Casualty Incident a big rethinking regarding to treatment principles is required. Fire, flooding, breakdown of energy or other reasons cause an internal incident si - tuation for the complex system of a hospital as a critical infrastructure.
Methods:
The law of hospitals of the Free and Hanseatic City of Hamburg determines the guidelines for hospital emergencies. Under this directive several not announced exercises of major incidents are conducted at the hospitals in Hamburg. Within the framework of periodic workshops with all persons who are responsible for the emergency planning of the Hamburg hospitals examples of exercise experiences and expert knowledge are presented.
Results:
Numerous single results from exercises and real events regarding the topics concept of hospital emergency planning, hospital emergency incident command, alarm of employees, personnel, material, space planning as well as communication and documentation are described.
Conclusions:
The constructive debate of the results of exercises and real major incidents offers in terms of a modern error culture numerous options for further development of the management of hospital emergency incidents. Exercises are like a creative director and are very profitable for the improvement of the hospital emergency plan which then is again reviewed by an exercise similar to a control loop. For a sufficient implementation at any time an emergency incident plan finally demands a continuous orientation and training of all employees by a multilevel concept.
1. Einführung
Große Schadensereignisse der vergangenen Jahre wie das Zugunglück in Eschede (1998), die Explosion einer Sprengmittelfabrik in Enschede/Niederlande (2000), die Anschläge in Madrid (2004) und London (2005) oder die Hochwasserkatastrophen an Oder, Donau und Elbe zeigen beispielhaft und gewissermaßen „vor der eigenen Haustüre“ die hohen Anforderungen an das Gesundheitswesen. Die Bewältigung schwerer Unfälle mit Reisebussen in der jüngsten Vergangenheit stellen das Funktionieren der vernetzten Gefahrenabwehr präklinisch und klinisch unter Beweis. Wird ein Krankenhaus im Sinne eines externen Schadensereignisses mit einem Massenanfall von Verletzten oder Erkrankten konfrontiert, so erfordert dies ein massives Umdenken in den Versorgungsprinzipien.
Nach der Tsunami-Katastrophe in Asien (2004) erreichten mehr als 700 Patienten das Krankenhaus Patong in Phuket/Thailand innerhalb der ersten zwei Stunden und nach der Sarin-Attacke in Tokyo (1995) zählte das St. Luke-Krankenhaus 500 Patienten innerhalb der ersten Stunde nach dem Schadensereignis [1]. Nach terroristisch bedingten Massenanfällen von Verletzten während eines Beobachtungszeitraums von 1983 - 2004 erreichten aufgrund von 31 Anschlägen insgesamt 875 Patienten das Shaare Zedek Medical Center (SZMC) in Jerusalem / Israel, von denen 4,7 % eine Behandlung auf der Intensivstation erforderten. Bei 70 % dieser Patienten lag eine Blast Lung Injury vor und so war bei 73 % dieser Intensivpatienten eine mechanische Beatmung notwendig [2].
Dass das komplexe „System Krankenhaus“ als kritische Infrastruktur selbst bedroht sein kann, machen Krankenhausevakuierungen wie in Ulm oder Trier deutlich [3]. Brand, Gasexplosion, Hochwasser, Energieausfall, Sprengstoffanschläge und zahlreiche weitere Ursachen können sich schnell zu einer internen Schadenslage für ein Krankenhaus entwickeln.
Als komplexer Handlungsprozess zielt die Bewältigung außergewöhnlicher interner wie externer Schadensereignisse darauf ab, eine größtmögliche Anzahl an Menschen bestmöglich zu versorgen und die Umwelt und Sachwerte zu schützen.
Die für ein professionelles Krisenma - nagement notwendigen Alarm- und Einsatzpläne für Schadenslagen im Krankenhaus erfahren durch die gesetzlichen Vorgaben der einzelnen Bundesländer unterschiedliche Wahrnehmung und Vorgaben. Noch vor mehr als zehn Jahren musste davon ausgegangen werden, dass die Katastrophenschutzpläne in deutschen Krankenhäusern zumeist nicht den spezifischen Anforderungen an Großschadensereignisse entsprachen. Mittlerweile liegen in der Mehrzahl der Einrichtungen entsprechende Pläne vor [4, 5]. Dazu dürften die Anschläge des 11. 09.2001 als potenter Sensibilisierungsfaktor und die Fußballweltmeisterschaft 2006 als Planungs-, Gesetzgebungsund Finanzierungsschub nicht unwesentlich beigetragen haben.
Für die Krankenhäuser der Freien und Hansestadt Hamburg sind die Vorgaben für die Einsatz- und Alarmpläne im § 3 des Hamburgischen Krankenhausgesetzes festgelegt. Auf dieser Grundlage führt die verantwortliche Behörde für Gesundheit und Verbraucherschutz (BGV) mehrmals im Jahr nicht angekündigte Katastrophen-schutzübungen an Hamburger Krankenhäusern durch. Im Rahmen jeder Übung wird ein Krankenhaus mit zahlreichen realistischen Unfalldarstellern im Sinne eines MANV konfrontiert. Dabei werden organisatorische und medizinische Strukturen im Realbetrieb geübt [6]. Vorbereitung und Durchführung dieser Übungen sind von Prokoph et al. [6] beschrieben. Außerdem finden auf Initiative der BGV regelmäßig gemeinsame Workshops aller Alarmplanverantwortlichen der Hamburger Krankenhäuser statt. Der konstruktive Austausch von Erfahrungen und Ideen generiert einen Pool an Möglichkeiten, um Alarmpläne weiterzuentwickeln und fortzuschreiben.
Die Weiterentwicklung der Krankenhausalarm- und Einsatzplanung (KAEP) durch Auswertung von Einsätzen und Übungen stellt das Thema der vorliegenden Arbeit dar. Dazu werden zahlreiche Erkenntnisse beschrieben, die dazu beitragen sollen, dass Krankenhäuser diese nach entsprechender Bewertung zur Optimierung der eigenen KAEP nutzen können.
2. Methoden
Neben umfassenden Literaturrecherchen deutsch- und englischsprachiger Publikationen zur Thematik der Krankenhausalarmplanung (Hospital Emergency Incident Planning) wurde die Auswertung von Übungs- und Einsatzerfahrungen zahlreicher Krankenhäuser in Berichtsform oder durch ausführliche Gespräche herangezogen.
Im Speziellen basieren die Ergebnisse dabei zusätzlich auf den zahlreichen bisher durchgeführten Krankenhausübungen in Hamburg. Die Fachabteilung Versorgungsplanung der BGV plant, organisiert und führt mehrmals pro Jahr Katastrophenschutzübungen durch. Pro Übung wird ein Krankenhaus mit dem Szenario eines externen MANV konfrontiert. Die präklinische Lage variiert ebenso, zum Beispiel Busunfall oder Bombenexplosion, wie die auf die Kapazitäten und Fähigkeiten des Krankenhauses abgestimmte Anzahl der Verletzten. Die Übung wird nur gegenüber der jeweiligen Krankenhausleitung hinsichtlich eines groben Zeitraumes angekündigt, um den Übungserfolg nicht durch Terminkollisionen oder ähnliches zu gefährden. Die Alarmierung erfolgt real durch die Einsatzzentrale der Hamburger Feuerwehr jeweils abends nach Ende der Kernarbeitszeit, um auch die Mitarbeiteralarmierung zu üben. Sodann beginnt der Transport der „Patienten“, die durch Kräfte der Realistischen Unfall- und Notfalldarstellung vorbereitet wurden. Nach realistischen Zeitvorgaben erreichen die Verletztendarsteller mit Rettungsdienstfahrzeugen einschließlich des Großraumrettungswagens in variierenden Zeitintervallen das jeweilige Krankenhaus.
Ebenso treffen Angehörige und Pressevertreter ein, die gleichermaßen wahrzunehmen sind. Ziel ist es, alle Patienten in der Notaufnahme des Krankenhauses zu versorgen, sodass die Übungen meist eine Zeitdauer von drei Stunden beanspruchen. Die Übungsbewertung erfolgt unter Federführung der BGV, die dafür erfahrene Schiedsrichter aus Hamburger Krankenhäusern, dem Landeskriminalamt, der Hamburger Feuerwehr und weiteren Bereichen einsetzt. Auf dieser Grundlage werden die Ergebnisse einige Wochen nach der Übung mit der jeweiligen Krankenhausleitung besprochen. Im Konsens der Beteiligten setzt sich die Gruppe der Schiedsrichter und Übungsbeobachter aus Mitarbeitern der jeweils anderen, nicht in die aktuelle Übung eingebundenen, Krankenhäusern zusammen.
Im Rahmen regelmäßig stattfindender Workshops der BGV mit den Alarmplanverantwortlichen der Hamburger Krankenhäuser erfolgt ein konstruktiver Erfahrungsaustausch. Dazu werden beispielhafte Übungsergebnisse vorgestellt und weitere Experten, zum Beispiel aus dem Gesundheitswesen anderer Bundesländer oder dem Krisenmanagementbereich großer Unternehmen, eingeladen oder hinzugezogen.
Angehörige der Abteilung für Anästhesiologie, Intensivmedizin und Notfallmedizin des Bundeswehrkrankenhauses (BwKrhs) Hamburg werden durch die BGV regelhaft als Schiedsrichter für die Übungen eingesetzt und der Beauftragte für die Krankenhausalarmplanung nimmt regelmäßig an den Workshops teil.
3. Ergebnisse und Diskussion
Schadensereignisse stellen für ein Krankenhaus glücklicherweise eine seltene Situation dar, sodass Übungen und die Erfahrungen Anderer unabdingbar für einen kontinuierlichen Erkenntniszuwachs sind. Das BwKrhs Hamburg wurde zuletzt im Jahr 2007 durch die BGV beübt und hat ein überzeugendes Ergebnis erzielt. In diesem Zusammenhang machen sich die Erfahrungen der Angehörigen des Bundeswehrkrankenhauses aus den Auslandseinsätzen nachdrücklich bemerkbar. Im Folgenden werden zahlreiche Erkenntnisse so beschrieben, dass Krankenhäuser diese nach entsprechender Bewertung zur Optimierung der eigenen KAEP nutzen können.
3.1 Konzept der Krankenhausalarmund Einsatzplanung
Vorgaben zur Erstellung von Krankenhausalarmplanungen existieren seitens des Gesetzgebers in den meisten Bundesländern in unterschiedlicher Qualität vor allem im Hinblick auf die Verpflichtung, Übungen fortzuschreiben oder durchzuführen. Für die Ausgestaltung konkreter Vorsorgeplanungen finden sich praxisnahe Empfehlungen in der Literatur [7, 8, 9]. Konsens besteht in einer vorausschauenden Planung unter Differenzierung zwischen internen und externen Schadenslagen. Mittels klarer Anweisungen werden Führungsund Alarmierungsstrukturen sowie Personal- und Materialeinsatz strukturiert vorgegeben, um einen Alarmplan mit angemessen wenig Detailtiefe jederzeit an die Schwere der Situation anpassen zu können. Das praxiserprobte „Krefelder- Modell“ bewertet eine jederzeit verfügbare Krankenhauseinsatzleitung (mit ärztlichem, pflegerischem und technischem Sachverstand), ein technikunabhängiges Transportkonzept und ein konsequentes Ausbildungsprogramm für Mitarbeiter als die drei Säulen für einen Erhalt der Reaktionsfähigkeit auch im Krisenfall [10].
In der jüngsten Vergangenheit bietet das Bundesamt für Bevölkerungsschutz und Katastrophenhilfe mit den Leitfäden „Krankenhausalarmplanung“ und „Schutz Kritischer Infrastruktur: Risikomanagement im Krankenhaus“ zahlreiche Handlungsempfehlungen.
Für die Umsetzung wird empfohlen, allen Teilbereichen Handlungsanweisungen in Form von Checklisten vorzugeben. Diese sollten ausgedruckt in den Bereichen griffbereit sein, um die Abhängigkeit von EDV-Systemen zu vermeiden. Lediglich der Krankenhauseinsatzleitung liegt der gesamte Alarmplan mit allen Teilplänen der Bereiche vor.
Bei all der Fülle notwendiger Aufgaben ist darauf zu achten, dass im Rahmen der „Bordmittelphase“, also der ersten 20 bis 30 Minuten nach Alarmierung der Aufbau der Strukturen durch im Haus anwesende Mitarbeiter erfolgen können muss. In dieser Zeit wird es sich unter Umständen nicht vermeiden lassen, dass der erste (kommissarische) „Leitende Notarzt Krankenhaus“ auch zunächst die Aufgaben des Sichtungsarztes übernimmt.
3.2 Krankenhauseinsatzleitung
Für eine erfolgreiche Krisenbewältigung ist eine straffe und klare Führung mit definierten Zuständigkeiten und Befugnissen notwendig. Die Führungsund Organisationsstrukturen sollten allerdings von dem im Alltagsbetrieb Gewohnten nur soweit wie erforderlich abweichen. So ist entsprechend den Empfehlungen der Dienstvorschrift (DV) 100 „Führungsorganisation“ (BBK) und den Vorgaben der Bundesländer eine „Krankenhauseinsatzleitung (KEL)“ zu etablieren. Um sofort bei Eintreffen einer Schadenmeldung handlungsfähig zu sein, besteht Konsens, ein „Krisenreaktionsteam (KRT)“ (oder auch „Krisenkernstab“) zu definieren.
Dieses setzt sich funktionsbezogen aus den Diensthabenden des ärztlichen, pflegerischen und technischen Bereichs zusammen und kann sich jederzeit formieren. Die Leitung im Krankenhausalarmfall obliegt dem „Leitenden Notarzt (LNA) Krankenhaus“, der dazu Weisungsbefugnis im gesamten Krankenhaus besitzt. Um vom Augenblick der Alarmauslösung handlungsfähig zu sein, wird diese Funktion zunächst von einem erfahrenen Arzt, zum Beispiel dem diensthabenden Facharzt der Zentralen Notaufnahme, wahrgenommen, bis ein im Voraus ernannter „LNA Krankenhaus“ nach Alarmierung eintrifft und übernimmt.
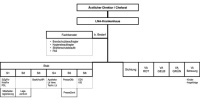
Dem KRT obliegt es, zunächst die Alarmmeldung zu bewerten, die Alarmstufe festzulegen und damit die Alarmierungskaskade auszulösen. Das KRT trifft dann alle weiteren Entscheidungen und Maßnahmen bis zur Konstitution der Krankenhauseinsatzleitung. Diese setzt sich zusammen aus der Krankenhausleitung (Chefarzt/ Ärztlicher Direktor/Verwaltungsdirektor), der Pflegedienstleitung, der technischen Leitung, dem Pressesprecher, den Stabsabteilungen S1 bis S6 der Bundeswehrkrankenhäuser - in zivilen Einrichtungen äquivalent - und dem LNA Krankenhaus. Unterhalb der Ebene des LNA Krankenhaus sind zwingend Abschnittsleiter einzuteilen, die die einzelnen Versorgungsabschnitte Rot, Gelb und Grün sowie weitere Bereiche eigenverantwortlich führen. Die Zusammensetzung der Führungsebenen sollte idealerweise und auch für ein effektives Zusammenwirken mit beispielsweise Feuerwehr und Polizei den standardisierten Empfehlungen der DV 100 (BBK) entsprechen (Abb).
Mitarbeiter mit Führungsaufgaben, einschließlich aller für das KRT in Frage kommenden Diensthabenden, sind zwingend für diese Tätigkeit zu qualifizieren.
3.3 Mitarbeiteralarmierung
Im Konzept des hessischen Innenministeriums wird konstatiert: „Für die schnelle Durchführung einer Alarmierung bieten sich technische Lösungen an, zum Beispiel automatische Benachrichtungssysteme. Eine Alarmierung per telefonischem Einzelanruf ist nur bei der Alarmierung weniger Personen zu verantworten.“
Verschiedene Autoren beschreiben eine Erreichbarkeit des Personals durch Einzelanrufe von etwa 30 % [11]. Mit Hilfe automatischer Systeme bei Übungsalarmierungen konnten dagegen rund 50 % der Mitarbeiter erreicht werden, wobei etwa 30 % innerhalb der ersten Stunde im Krankenhaus eintrafen [11]. Telefonische Einzelanrufe erfordern nach Praxiserfahrungen zwei bis drei Minuten pro Anruf (Verbindungsaufbau, Gespräch, Verbindungs-ende). In diesem Zusammenhang genutzte Schneeballsysteme sind nachträglich nicht mehr anzuhalten und es erfolgt keine Rückmeldung über den Effekt der Alarmierung. Darüber hinaus steht außerhalb der regulären Dienstzeit kein Personal für Telefonaufgaben zur Verfügung, da sich die anwesenden Mitarbeiter des KRT und der Notaufnahme einer Fülle weiterer Aufgaben nach Alarmauslösung gegenüber sehen.
Existiert in einem solchen Fall keine automatische Alarmierungslösung (wie im BwKrhs Hamburg), so sollte am ehesten Personal von peripheren Stationen des Krankenhauses die Erstalarmierung mindestens der KEL übernehmen. Hier ist zwingend sicherzustellen, dass die hauseigenen Telefone abgehende Anrufe sowohl auf Festnetz- als auch auf Mobiltelefonnummern erlauben. Die Aktualität der Kontaktdaten aller Mitarbeiter ist entscheidend und sollte am ehesten durch die Abteilungen und Stationen sichergestellt sein. Bei der Mitarbeiteralarmierung nicht vergessen werden darf das Personal von Technik, EDV und Küche. Alle Mitarbeiter sind mit Ausweisen auszustatten, um im Fall einer Schadenslage das eigene Krankenhaus trotz dann üblicher Polizeisperrungen erreichen zu können.
Die Einrichtung einer Kinderbetreuung durch beispielsweise Personal der Physio-/ Ergotherapie erhöht im Krankenhausalarmfall die Verfügbarkeit von Mitarbeitern außerhalb ihrer regulären Dienstzeit. 3.4 Personal Nach zahlreichen Übungs- und Einsatzerfahrungen besteht Konsens, dass sich grundsätzlich alle Mitarbeiter in einer zentralen Personalsammelstelle einfinden und dann von dort ihren jeweiligen Auftrag erhalten. Für eine schnelle Verfügbarkeit ohne Zeitverlust kann es vorteilhaft sein, für bestimmte Personengruppen, zum Beispiel Mitarbeiter der Chirurgie und Anästhesiologie, separate Sammelstellen zu definieren.
Im Bundeswehrkrankenhaus Hamburg erfolgt die Mitarbeiterregistrierung in der Personalkantine, die über einen Nebeneingang erreichbar ist. Mitarbeiter der Abteilung für Anästhesiologie sammeln sich separat im Vorraum der Intensivstation. Nach Registration erfolgt die Zuteilung entsprechend vordefinierter Auftragsblätter adaptiert an die Lage bzw. an Vorgaben des LNA Krankenhaus. Auch im Krankenhausalarmfall ist Personal grundsätzlich dort einzusetzen, wo es im Alltag arbeitet. Empfehlenswert ist beispielsweise, einer Abteilung einen bestimmten Versorgungsbereich fest zuzuordnen. Die Mitarbeiter kennen sich aus dem Alltag und können sich im Voraus auf Raumordnung und Material (Medizinprodukte!) vorbereiten. Im BwKrhs Hamburg erfolgt beispielsweise die Versorgung der Leichtverletzten auf den Stationen HNO, MKG und Dermatologie.
Beim Aufstellen von Versorgungsteams sollte auf Interdisziplinarität geachtet werden. Demzufolge besteht beispielsweise im „Bereich Gelb“ ein Team zur Versorgung eines Patienten aus einer Pflegekraft der Anästhesiologie und einem Arzt der Chirurgie oder umgekehrt.
Konzeptionell ist neben der Vorbereitung auf traumatologische Schadenslagen auch vorzusehen, eine internistische, neurologische und infektiologische Expertise einbinden zu können.
Der „Versorgungsabschnitt Grün“ ist zu befähigen, die kleine chirurgische Wundversorgung durchzuführen. Definitionsgemäß werden dort „Leichtverletzte“ beziehungsweise alle „Gehfähigen“ behandelt. Das bedeutet aber auch, dass erfahrungsgemäß häufig Schürf- und Schnittwunden oder zum Beispiel Unterarmfrakturen zu versorgen sind.
Neben dem Einsatz von Personal für Lotsen-, Kurier- und Melderdienste sowie als Türposten oder Dokumentationsassistent hat es sich bei uns bewährt, die Aufzüge - im Schwerpunkt die Bettenaufzüge - mit Fahrstuhlführern zu besetzen. So wird eine bessere Auslastung und ein schnellerer Patiententransport gewährleistet. Die Zusatzdienste sollten priorisiert besetzt werden, um den Patienten- und Informationsfluss innerhalb des Krankenhauses zu verbessern. Auch ist der Verschlusszustand des Hauses nach außen frühzeitig anzustreben.
Abb: Führungssystem der Krankenhauseinsatzleitung (KEL)
3.5 Material
Trotz der heutzutage im zivilen Gesundheitswesen häufig durch „Just In Time“-Lieferungen üblichen geringen Vorratslagerhaltung ist es unabdingbar, Materialreserven für Schadenslagen bereitzuhalten. Zur Lagerung haben sich insbesondere Rollcontainer bewährt, da am Einsatzort nach Öffnen der Türen sofort aus ihnen gearbeitet werden kann. Außerdem ist ein Wechsel des Einsatzortes, zum Beispiel bei Evakuierung, problemlos möglich.
Einweg-Bereichskleidung sollte als Reserve zur „Spitzenabdeckung“ (Mangel an gewaschener Mehrweg-Bereichskleidung bei Schadenslage am Sonntagabend) und als provisorische Patientenbekleidung vorgehalten werden.
Die Bereitstellung und Verteilungsmodalitäten für Betäubungsmittel sind festzulegen. Die Übungserfahrungen zeigen hier in der Vielzahl der Fälle Unklarheiten, besonders in den Versorgungsabschnitten, die außerhalb der im Alltag gewohnten Räumlichkeiten eingerichtet sind. In ähnlicher Art und Weise trifft dies häufig für den Umgang mit Impfstoffen (Tetanus) und anderen chargenüberwachungspflichtigen Medikamenten zu.
Im Bereich der Liegend-Anfahrt sind Rollstühle und Fahrlafetten für Krankentragen zu positionieren. Im Großschadensfall werden zahlreiche Patienten nicht auf Fahrtragen sondern auf Krankentragen ohne Fahrgestell oder sitzend transportiert.
Bei den Planungen einschließlich Ausweichplanungen ist die Energieversorgung zu beachten, denn die reale Akkukapazität von Medizingeräten ist oftmals nicht bekannt.
Der Einsatz von „Evakuierungsmatten“ oder „Matratzenrettungstüchern“ wird unterschiedlich beurteilt. Diese Tücher werden bereits im Alltagsbetrieb in die Patientenbetten unter der Matratze platziert. Im Falle einer Räumung kann der liegende Patient durch eine Person aus seinem Bett heraus über den Fußboden und sogar über Treppen nach unten bewegt werden. Kann die grundsätzlich vorgesehene horizontale Rettung schon konzeptionell aus baulichen oder anderen Gründen nicht durchgeführt werden, so sind in jedem Fall Matratzenrettungstücher zu nutzen. Deren Einsatz ist somit auch aus Kostengründen im Einzelfall zu bewerten und gegebenenfalls der zusätzliche Arbeitsaufwand in der Bettenzentrale ebenfalls zu berücksichtigen.
Das Vorhalten von Fluchthauben ist im Zusammenwirken mit der Feuerwehr festzulegen. Durch einen Filter reduzieren sie die gefährliche Wirkung von Brandgasen, bieten aber keinen Schutz vor Sauerstoffmangel. Hier besteht die Gefahr, dass in der Annahme eines vermeintlichen Schutzes unüberlegte Rettungsversuche unternommen werden. Das Konzept der Hamburger Feuerwehr sieht daher Fluchthauben nur auf den Löschfahrzeugen vor, um sie gezielt unter Anleitung anwenden zu können.
Bei bisherigen Evakuierungen hat es sich bewährt, Mitarbeiter mit Klebeband auszustatten. Werden Gebäudeabschnitte als menschenleer gesichert, so sind die begrenzenden Türen mit einem sichtbaren Klebestreifen zu markieren.
Vornehmlich der Versorgungsabschnitt „Grün“ kann ressourcenschonend eingerichtet werden: Bei Knappheit von Krankenbetten sind fertig bezogene Matratzen auf einem Rollwagen zu lagern, die im Einsatzfall im festgelegten Versorgungsbereich auf dem Fußboden ausgelegt werden. Statt an Infusionsständer können Infusionslösungen an zwischen Wänden gespannte Stahlseile gehängt werden, die im Alltagsbetrieb beispielsweise als Bildaufhängung dienen können.
Gebäudebereiche und Wege sind eindeutig zu kennzeichnen. Mehrere Möglichkeiten werden aus Übungserfahrungen empfohlen: Auf den Fußboden (dauerhaft) aufgebrachtes Klebeband kennzeichnet vom Sichtungsbereich beginnend in der Farbe der jeweiligen Sichtungskategorie den Weg zum entsprechenden Versorgungsbereich. Bereits im Alltagsbetrieb an den Wänden angebrachte Klappschilder sind im Alarmfall nur noch aufzuklappen, um den entsprechenden Text darzustellen. Wird die Beschilderung erst im Alarmfall verteilt und angebracht, so sollte auf der Rückseite jedes Schildes dessen Anbringeort erläutert werden (möglichst mit Foto). Dadurch können Schilder nicht verwechselt oder auch durch nicht eingewiesenes Personal angebracht werden.
Lotsenpersonal sollte mit sogenannten „Knicklichtern“ ausgestattet werden. Im Vergleich zu Taschenlampen sind sie weniger kostenintensiv und benötigen keine Wartung oder Akkupflege. Bei Material und Logistik ist in jedem Fall einzuplanen, dass frühzeitig Verpflegung für eigenes Personal aber auch für Angehörige und Presse bereitgestellt werden sollte.
3.6 Raumordnung
Für eine Schadenslage sind zahlreiche Festlegungen hinsichtlich der Raumplanung erforderlich. Dabei gilt es auch, eine Ausweichplanung vorzusehen, um im Fall von beispielsweise Brand oder biologischer Kontamination umgehend reagieren zu können.
Die Sichtungsstelle ist der „Flaschenhals“. Es hat sich nicht bewährt, zwei oder gar mehrere Sichtungsstellen, zum Beispiel für gehende und liegende Patienten, zu betreiben.
Ankommende Patienten werden grundsätzlich im Sichtungsbereich umgelagert. Bei hohem Materialaufwand werden dagegen Patienten der Sichtungskategorie „Rot“ erst im dortigen Behandlungsbereich umgelagert. Ebenfalls gilt in der Sichtungsstelle eine Einbahnregelung. Demzufolge hat das Verlassen des Hauses, zum Beispiel nach Umlagerung im Bereich „Rot“, über einen alternativen Weg zu erfolgen.
Für intubierte und beatmete oder insgesamt kritische Patienten ist wegen des Intensivbettenmangels oder bei notwendiger Räumung der Intensivstation die Nutzung von Einleitungs- und Operationsräumen des eigenen Krankenhauses vorzusehen.
Unabdingbar ist eine räumliche Trennung von Mitarbeiter- und Patientenfluss. So ist für den Weg zur Personalsammelstelle (Mitarbeiterregistration) ein separater Eingang festzulegen, um eine Kreuzung mit Patientenfluss, Angehörigen oder auch Presse zu vermeiden. Ebenfalls sind alle Mitarbeiter nachdrücklich hinzuweisen, dass die Liegend-Zufahrt und der Sichtungsbereich als Mitarbeitereingang gesperrt sind.
Für den Bereich der Angehörigenbetreuung sind neben einem größeren Aufenthaltsraum auch kleine Räume für Einzelgespräche vorzusehen.
3.7 Kommunikation und Dokumentation
Hat ein Krankenhaus eine größere Schadenslage zu bewältigen, so ist eine professionelle Krisenkommunikation essenziell. Dies beinhaltet die Information und Warnung für die eigenen Mitarbeiter, Patienten, benachbarte Krankenhäuser und Einsatzpartner (Polizei, Feuerwehr, Rettungsdienst, Behörden), Angehörige und insbesondere auch für die Medien. Eigenes Personal des Hauses ist im Vorfeld für diese Tätigkeit zu qualifizieren und in die Mitarbeiteralarmierung einzubeziehen. Alle Aussagen sind vor dem Veröffentlichen zwingend mit dem Pressesprecher von Polizei und Feuerwehr abzustimmen. Hier muss - auch im Alltag - ein enger Schulterschluss bestehen. Empfehlenswert ist es, Pressemeldungen vorzufertigen, auf die im Einsatzfall zurückgegriffen werden kann. Nach Möglichkeit sind der Raum für eine Pressekonferenz und der Weg dorthin von den Wegen für Mitarbeiter, Patienten und Angehörige weitestgehend zu trennen.
Eine Telefonhotline sollte im Sinne eines Angehörigentelefons im Zusammenwirken mit der Polizei eingerichtet werden. Im Krankenhaus nicht realisierbare technische und personelle Voraussetzungen werden durch polizeiliche Telefonplätze professionell angeboten.
Für die initiale Alarmierung durch die Rettungsleitstelle ist in der Zentralen Notaufnahme ein „Rotes Telefon“ im Sinne einer definierten Kontaktstelle (SPOC - Single Point of Contact) zu installieren und ein Formular zur Entgegennahme von Alarmanrufen anzubringen. Um Fehlalarm-ierungen auszuschließen, wird die Rettungs-leitstelle direkt anschließend auf einer vorher bekannten Nummer zurückgerufen, um die Alarmierungsdaten zu wiederholen und abzugleichen.
Erfahrungen von Großschadens-ereignissen zeigen, dass Mobiltelefonnetze schnell überlastet sind. Für eine vom öffentlichen Netz autarke Kommunikation wird die krankenhausinterne Nutzung tragbarer DECT-Telefone empfohlen oder besser, weil noch orts- und stromnetzunabhängiger, die Nutzung von Funkgeräten. Im Bundeswehrkrankenhaus Hamburg werden neben der aus dem Alltagsbetrieb bekannten internen Telefon-anlage mit tragbaren Endgeräten zusätzlich für definierte Funktionsträger (KEL, KRT, Abschnittsleiter) Hand-funkgeräte ausgegeben.
Auch bei festinstallierten Durchsageeinrichtungen sind Megafone in der Krankenhauseinsatzleitung vorzuhalten. Zur Ansprache von größeren Personengruppen oder zur Lenkung von Menschenströmen haben sie sich unabhängig von Lautsprecheranlagen bewährt. In der KEL sind unter anderem aufgrund des großen Umfangs des Meldewesens beim Einsatz von Telefaxgeräten jeweils ein Gerät ausschließlich zum Senden und ein zweites ausschließlich zum Empfang zu nutzen. Nach außen ist dementsprechend auch nur die Nummer des Empfangsgerätes zu kommunizieren und für den Seitenkopf des Sendegerätes ebenfalls diese zu verwenden.
Die Sicherstellung der Energieversorgung durch Notstromaggregate ist obligat. Kritisch sind hierbei der fragliche Nachschub an Kraftstoff in Krisensituationen und die Durchführung von Probeläufen auch unter elektrischer Last zu bewerten.
Im Zeitalter der digitalen Patientenakte zeigt sich die Krisenfestigkeit der EDV als ein weiterer „Flaschenhals“. Sensible Anlagen sind mit einer unterbrechungsfreien Stromversorgung (USV) zu versehen. Erfahrungen zeigen auch hier, dass situationsbedingt, zum Beispiel Räumung oder Evakuierung, die Patientendaten als Übersicht der Hausbelegung zu jeder Zeit vorliegen müssen. Empfohlen wird daher, Computersysteme des Krankenhaus-informationssystems (KIS) so zu programmieren, dass bei Aktivierung der USV automatisch eine DVD mit allen Patientendaten erstellt und eine Liste mit der aktuellen Hausbelegung ausgedruckt wird [3].
Für eine schnelle Feststellung der aktuellen Patientensituation zur Vorbereitung einer Evakuierung kann es je nach Größe des Krankenhauses sinnvoll sein, schon im Alltag zu etablieren, dass jeder Patient täglich durch die Stationen einer Kategorie (1. Frühgeborene, 2. Intensivpatient beatmet, 3. Intensivpatient nicht beatmet, 4. Patient liegend, 5. Psychiatrischer Patient, 6. Patient gehend/sitzend) zugeteilt und so im KIS hinterlegt wird [3]. Falls in der digitalen Pflegedokumentation erfasst wird, ob der Patient gewaschen werden muss, kann auch dies als Anhalt zur Differenzierung zwischen gehend/ sitzend und liegend dienen.
Für die Nachvollziehbarkeit des Patientenflusses ist die Dokumentation der präklinisch vergebenen Verletztennummer zwingend, um im innerklinischen Bereich Verwechslungen zu vermeiden. Durch die Sicht-ungsstelle im Krankenhaus ist dann eine krankenhauseigene Patientennummer zu verwenden. Im KIS kann dazu bereits im Alltag eine „Scheinstation Großschaden“ eingerichtet werden, der eine entsprechende Zahl an Patienten zugeordnet wird. Mit den so vorhandenen Patientennummern können in der Vorbereitung bereits alle notwendigen Dokumente, Laborprobenröhrchen etc. beschriftet werden. Bei dieser Verfahrensweise ist allerdings darauf zu achten, dass das KIS diese „Schein-Patienten“ nicht aufgrund von Inaktivität nach einer bestimmten Zeit automatisch löscht.
Es wird empfohlen, „Notfallentlassungssets“ mit vorgefertigten Kurzbriefen in Papierform vorzuhalten. Damit können Patienten unabhängig von der Nutzung des KIS zügig entlassen werden, um bei einem Massenanfall von Verletzten oder Erkrankten Aufnahmeund Bettenkapazitäten zu schaffen.
4. Schlussfolgerungen
Teilweise sehr unterschiedlich bewerten Krankenhausträger, Kostenträger und Gesetzgeber die Notwendigkeit einer individualisierten und aktuellen Krankenhausalarmplanung. Um der leider immer noch unterschiedlichen Priorisierung des Themas „Risikomanagement im Krankenhaus“ zu begegnen, bietet das Bundesamt für Bevölkerungsschutz und Katastrophenhilfe mittlerweile neben dem „Leitfaden Krankenhausalarmplanung“ auch eine gleichnamige Workshopreihe an der Akademie für Krisenmanagement, Notfallplanung und Zivilschutz (AKNZ) an.
In diesem Zusammenhang hervorzuheben ist, dass eine Alarmplanung eben nicht nur für Akutkrankenhäuser mit Notaufnahme unabdingbar ist, sondern für alle Kliniken und Krankenhäuser. Jedes Krankenhaus birgt ein hohes Risikopotenzial und eine Räumung kann plötzlich notwendig sein. Andererseits werden Verletzte nach einem Schadensereignis nicht unterscheiden zwischen Krankenhaus mit oder ohne Notaufnahme. Sie werden versuchen, das nächste ihnen bekannte Krankenhaus zu erreichen.
Die Ausmaße für einen Krankenhausalarmfall werden selbst beim Studium der Papierlage deutlich, wenn etwa als Zeitbedarf für Evakuierungen 4 bis 15 Minuten pro Patient empfohlen oder mittels Hochrechnung für 120 Patienten mit 65 Helfern 2 Stunden benötigt werden [7, 12, 13].
Von unschätzbar hohem Wert und auch durch Rechenmodelle nicht zu ersetzen sind Erfahrungen durch Übungen oder auch reale Einsätze. Dies umso mehr, wenn anschließend eine kritische Auswertung erfolgt und Empfehlungen veröffentlicht werden. So wurde nach einem realen Ereignis in einem Krankenhaus der Schwerpunktversorgung mit 629 Betten unter anderem ein „10-Punkte-Plan zum Gelingen einer Vollevakuierung“ erstellt [3]. Die kritische Diskussion der Ergebnisse aus Übungen oder realen Schadensereignissen bietet im Sinne einer zeitgemäßen Fehlerkultur zahlreiche Möglichkeiten für eine stete Weiterentwicklung des Manage-ments von Schadenslagen in Krankenhäusern. Übungen als Ideengeber sind somit gewinnbringend für die Optimierung des Alarm- und Einsatzplanes, der dann ähnlich einem Regelkreis durch eine nächste Übung wieder erneut überprüft wird.
Die BGV der Freien und Hansestadt Hamburg erfährt mit der großen Realitätsnähe ihrer Übungen und der konstruktiven Auswertung eine hohe Akzeptanz. Unter der engagierten Moderation der BGV fördert der Schulterschluss der Alarmplanverantwortlichen das vor allem für den Einsatzfall wichtige persönliche Kennenlernen. Es bietet einen umfangreichen Erfahrungsschatz zur Weiterentwicklung, um in ähnlichen Situationen nicht „das Rad neu erfinden zu müssen“.
Schlussendlich erfordert ein Alarm- und Einsatzplan für eine jederzeit erfolgreiche Umsetzung eine kontinuier-liche Einweisung und Aus- und Fortbildung aller Mitarbeiter in einem vom Umfang her mehrstufigen Konzept.
Risiko- und Krisenmanagement im Krankenhaus bindet Ressourcen und erfordert eine umfassende Vorsorge-planung für einen Realfall, der hoffentlich nie eintritt, doch „wer das erste Knopfloch verfehlt, kommt mit dem Zuknöpfen nicht zu Rande“ (Johann Wolfgang Goethe).
Literatur:
- Powers R: Evidence-based ED Disaster Planning. J Emerg Nurs 2009; 35: 218-223.
- Avidan V, Hersch M, Spira RM et al.: Civilian Hospital Response to a Mass Casualty Event: The Role of the Intensive Care Unit. J Trauma 2007; 62: 1234-1239.
- Katter I, Kunitz O, Deller A: Tagebuch einer Krankenhausevakuierung. Anaesthesist 2008; 57: 693-703.
- Lipp M, Paschen H, Daubländer M et al.: Planung deutscher Krankenhäuser für Großschadensfälle. Notfall Rettungsmed 1998; 1: 208-213.
- Weidringer JW, Ansorg J, Ulrich BC et al.: Terrorziel WM 2006: Katastrophenmedizin im Abseits?! Unfallchirurg 2004; 107: 812-816.
- Prokoph K, Rieger-Ndakorerwa G, Paschen H: Katastrophenschutzübung zum Massenanfall von Verletzten. Notfall Rettungsmed 2006;9: 271-279.
- Oppermann S, Wirtz S, Schallhorn J et al.: Das Krankenhaus als Notfallort. Notfall Rettungsmed 2003; 6: 591-595.
- Schauwecker HH, Schneppenheim U, Bubser HP: Organisatorische Vorbereitungen im Krankenhaus für die Bewältigung eines Massenanfalls von Patienten. Notfall Rettungsmed 2003; 6: 596-602.
- Urban B, Kreimeier U, Prückner S et al.: Krankenhaus-Alarm- und Einsatzpläne für externe Schadenslagen an einem Großklinikum. Notfall Rettungsmed 2006; 9: 296-303.
- Gretenkort P, Harke H: Ärztliche Leitungsfunktion bei einer innerklinischen Gefahrenlage. Anaesthesiol Intensivmed 2001; 42: 170-175.
Datum: 25.08.2011
Quelle: Wehrmedizinische Monatsschrift 2011/7