VERBRENNUNGSMEDIZIN IM EINSATZ STABILISIERUNG, KONSOLIDIERUNG, TRANSPORT
Auf Grund der zunehmenden Häufigkeit von schweren Verbrennungsverletzungen im Rahmen der Verwundung durch Feindeinwirkung in den aktuellen Einsätzen der Bundeswehr wurde im Auftrag der Konsiliargruppe Chirurgie eine Empfehlung für die Behandlung schwerbrandverletzter Soldaten unter Einsatzbedingungen erarbeitet.
Die entscheidenden Parameter der Versorgung werden aufgezeigt und mögliche „pitfalls“ besonders dargestellt. Eigene Erfahrungen aus den Einsätzen und der Tätigkeit auf der Verbrennungsintensivstation am Bundeswehrzentralkrankenhaus Koblenz mit den bisherigen, spezifischen Verletzungsmustern wurden hierzu integriert. Die Komplexität der Verbrennungsmedizin machte es erforderlich, die Thematik zu trennen. Während sich der bereits publizierte Teil I (Anm. d. Red.: 3/2011 der WM) mit der Erst- und Notfallversorgung eines schwerverbrannten oder thermomechanisch kombiniert Verletzten im Einsatz auseinandersetzte, ist es das Ziel dieses Artikels, das weitere Vorgehen und die Prioritäten der Intensivtherapie, den Transport ins Heimatland und die weitere operative Versorgung darzustellen.
Verbrennungswunden – “developing wounds with special kinetics”
Grundsätzlich hat jeder Soldat mit einer Verbrennungsverletzung unter den aktuell gegebenen Möglichkeiten der Erstversorgung am Einsatzort, eines raschen Transportes in eine vorbereitete Role 2 oder Role 3 Einrichtung und die im Sanitätsdienst etablierten Möglichkeiten für einen intensivmedizinischen Transport theoretisch eine realistische Überlebenschance. Die eigenen Erfahrungen aus zahlreichen Einsätzen und die Unwägbarkeiten im Einsatzland zeigen aber, dass es nicht immer gelingt auf allen Ebenen dieses Potential auch abzubilden. Für das weitere Vorgehen und die Planung der Versorgung sind die situationsgerechte Einschätzung des Verbrennungsausmaßes und gegebenenfalls eine Fotodokumentation entscheidend.
Da sich Verbrennungswunden besonders innerhalb der ersten Stunden „entwickeln“, werden sie auch als „developing wounds“ bezeichnet. Bei jeder Aufnahme oder nach Verlegung sind daher eine fachkundige Reevaluation der Wundverhältnisse, der Ausdehnung und Tiefe der Verbrennung notwendig. Dies stellt kein Hinterfragen der Einschätzungen der vorbehandelnden Instanz dar, das Vorgehen trägt lediglich der Dynamik der Pathophysiologie dieser speziellen Verletzungsentität Rechnung.
Nach Explosion oder Bränden in geschlossenen Räumen und Fahrzeugen ist von einer Lungenschädigung durch eine toxisch medialisierte Rauchgasinhalation oder eine barisch vermittelte Blast-Injury bis zum Beweis des Gegenteils auszugehen. In dieser Situation oder bei einer Verbrennung im Bereich von Gesicht und Hals hat zuerst die Sicherung der Atemwege Priorität, die Indikation zur Intubation ist de princip weit zu stellen.
Die Erst- und Notfallversorgung wird entsprechend den Prioritäten des etablierten ATLS- („Advanced Trauma Life Support“) Standards durchgeführt. Bei Verbrennungen von mehr als 20 % der Körperoberfläche ist die Aufnahme auf eine Überwachungsstation vorzusehen.
Für die Evaluation der verbrannten Körperoberfläche zählen alle Areale, die mindestens eine IIa° Schädigungen aufweisen (Rötung und Blasenbildung), die Ermittlung der VKO (Verbrannte Körperoberfläche) in Prozent gelingt am zuverlässigsten nach der „Neunerregel“ (siehe auch Teil I).
Phasen der Verbrennungskrankheit und der Versorgung
Die Verbrennungskrankheit oder die bei Verbrennungen über 30 % VKO regelhaft vorkommende systemische Entzündungsreaktion verläuft in Phasen.
Die ersten 24 h sind von einem generalisierten „Capillary Leak Syndrom“ charakterisiert. Es kommt zu massiven Flüssigkeitsverschiebungen und Eiweißverlusten aus dem Intravasalraum in das Interstitium und zusätzlich über die Wundflächen. Es gilt den Patienten durch die adäquate Gabe isotoner kristalloider Volumenmengen zu stabilisieren. Diese Phase wird in der Literatur auch als „resuscitation“ oder Stabilisierungsphase bezeichnet. Erst mit Abklingen des Capillary Leak nach ca. 24 h können durch Substitution von Albuminlösungen und Plasma die Serumosmolarität und der onkotische Druck wieder normalisiert werden. Diese Konsolidierungsphase erstreckt sich bis 72 - 96 h nach der Verletzung. Hierbei ist es das Ziel, die generalisierten Gewebsödeme durch Rückresorption der extravasalen Flüssigkeit zu reduzieren und den Verletzten für die nächste Phase der Versorgung vorzubereiten.
Die anschließende Phase der Rekonstruktion gilt der chirurgischen Behandlung der Verbrennungswunden. Erst die definitive Verringerung der Wundflächen vermag die Komplikationskaskade der Verbrennungskrankheit zu unterbrechen.(1) Da die Haut eine wichtige Immunbarriere darstellt und die offenen Wundflächen mit zunehmender Dauer der Behandlung kontaminiert werden können, gilt es die Stabilisierungs- und Konsolidierungsphase im Hinblick auf eine schnellstmögliche Rekonstruktion aktiv zu beeinflussen.
Blast versus Burn injury
Der Flüssigkeitsbedarf innerhalb der ersten 24 h nach der Verbrennungsverletzung lässt sich über das Verbrennungsausmaß (% VKO) abschätzen. In den vergangenen Jahren wurden Modifikationen hierzu vorgestellt (siehe unten).
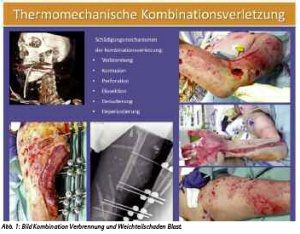
Während eine Verbrennung in der Regel zunächst eine Oberflächenschädigung darstellt, die primär nicht die Muskelkompartimente und die tieferen Gewebeschichten betrifft, sind bei einer thermo-mechanischen Kombinationsverletzung grundsätzlich keine Körperregionen und -tiefen ausgespart.
Hier finden wir zusätzlich zur Verbrennung der Oberfläche eine Kontusion, Perforation, Dissektion, Denudierung der tieferen Weichteile und ggf. Frakturen oder Zusatzverletzungen der Körperhöhlen, die nach den notfallmedizinischen in die intensivmedizinischen Überlegungen mit einbezogen werden müssen (siehe Abb. 1).
Die systemische Belastung des Organismus durch eine thermo-mechanische Kombinationsverletzung wird regelhaft unterschätzt. Die (großflächige) Verbrennungsverletzung im Rahmen einer Blast-Injury stellt ein besonderes Polytrauma dar.
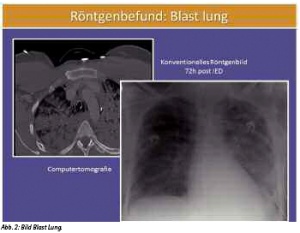
Zusätzlich finden sich nach Explosionsverletzungen neben primären, sekundären, tertiären, quartären und bei Verwendung von Sprengstoffen auf z. B. Kunstdüngerbasis (quintäre Schädigung) auch regelmäßig eine Schädigung der Lungen, die sog. Blast Lung (siehe Abb. 2).
Ebenso regelhaft weisen diese Patienten auch eine Trommelfellverletzung auf, so dass ein Patient mit Hörverlust nach Explosion neben der Sicherung und Kontrolle der Atemwege (zusätzlich Rö-Thoraxaufnahme) grundsätzlich einer Otoskopie bedarf. Im Anschluss sollte für 8 - 12 h die Vitalfunktionen (periphere O2-Sättigung) überwacht werden. (2; 3)
Prognose
Es wurde schon ausgeführt, dass grundsätzlich jeder Verbrennungsverletzte auf dem Gefechtsfeld unter den gegenwärtigen Bedingungen theroretisch eine realistische Überlebenschance hat.
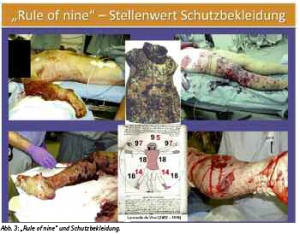
Primär überlebte, großflächige Verbrennungsverletzungen sind zum Beispiel bei ISAF mit bis zu 5 % relativ selten. Durch die persönliche Schutzausrüstung sind Rumpf und Kopf relativ gut geschützt (siehe Abb. 3). Bei Explosionsverletzungen im eigenen Klientel und in der statistischen Auswertung einsatzbezogener Daten von Verbrennungsverletzungen anderer Nationen zeigt sich in der Mehrzahl der Fälle ein Schädigungsmuster, welches das Ausmaß von etwa 50 % geschädigter Körperoberfläche nur in 3 - 5 % der Fälle übersteigt. (4; 5)
Hierbei ist von einer Überlebenswahrscheinlichkeit von etwa 80 % auszugehen. Kompliziert wird die Behandlung und der Verlauf durch die zusätzlich vorliegenden Verletzungsmuster, die in den meisten Fällen für sich betrachtet bereits die Definition eines Polytraumas erfüllen. (6; 7)
Sofern die Verletzten die ursprünglichen Verletzungen überleben, gilt als primäre Herausforderung der Grundsatz „Nihil nocere“.
Alle Maßnahmen und Therapieschritte sind so zu steuern und abzuwägen, dass ein möglichst gutes funktionelles Ergebnis erreicht wird, und der Verletzte nach Abschluss der Behandlung und Rehabilitation entweder in den Dienst zurückkehren oder aber zumindest ohne offensichtliches Handicap und Stigmatisierung wieder am gesellschaftlichen Leben teilnehmen kann.
Empfehlungen für die Wundversorgung: „Keep it simple“
Verbrennungswunden stellen einen idealen Nährboden für die Besiedelung über eine externe Kontamination oder aber die lokal vorhandene Standortflora dar. Gram positive Keime, wie Streptokokkus pyogenes und Staphylokokkus aureus sind schon 24 - 48 h nach der Verletzung nachweisbar, wohingegen gramnegative Keime wie Pseudomonas aeruginosa, Klebsiella pneumoniae und Escherichia coli nach 48 - 72 h detektierbar werden. (8)
Da eine systemische Antibiose diese Besiedelung nicht verhindern kann und für Prognose und Verlauf des Verletzten bisher keine evidenzbasierten Vorteile für deren primäre Anwendung nachgewiesen werden konnten, kommt der Reinigung der Wunde innerhalb der ersten 6 - 8 h nach der Verwundung unter Anwendung von topischen Antibiotika und Antiseptika eine große Bedeutung zu.
Nach einem trockenen und sterilen Erstverband am Ort der Schädigung, beinhaltet die weitere Versorgung der Verbrennungswunden ein gründliches oberflächliches Debridement, mit zum Beispiel feuchten Kompressen, die in einer desinfizierenden nichttoxischen desinfizierenden Lösung getränkt sind (z. B. Polyhexanid 0,02 % oder 0,04 %). Beläge, Debris, Bestandteile von Blasen werden abgetragen, gereinigt und ausgiebig gespült.
Eine aus unserer Sicht einfache weitere Wundbehandlung für die ersten Tage nutzt eine 0,04 % prozentige Polyhexanid-Lösung in einer Zubereitung als farbloses Gel auf Hydroxycellulose Basis.
Hierbei können zunächst alle verbrannten Areale jedweden Grades mit Polyhexanid-Gel und einer auch bei mehrtägigem Verbleib nicht auf der Wunde festhaftenden Silikonmembran (Mepithel) verbunden werden.
Ziel dieser farblosen Verbände ist es die Wunden sauber und keimarm bis -frei zu halten, übermäßige Flüssigkeitsverluste durch Verdunstung zu vermeiden und eine Reevaluation der Wundverhältnisse alle 6 - 8 h innerhalb der ersten Tage im Rahmen von regelmäßigen Verbandwechseln zu ermöglichen.
Überlegungen zur Intensivtherapie
Grundsätzlich bedarf der schwerstverbrannte Verletzte der gleichen intensivmedizinischen Therapie, wie sie zum Beispiel in der S3 Leitlinie zur Versorgung eines Polytraumas der DGU dargelegt ist. (Lit.)
Bei der Behandlung eines Soldaten mit schwerer Verbrennung nach thermo-mechanischer Kombinationsverletzung handelt es sich immer um ein besonderes Polytrauma und dementsprechend ist die „Orchestration of the specialists“, die interdisziplinäre Zusammenarbeit in dieser Ausnahmesituation ganz besonders gefordert.
Alle beteiligten Fachdisziplinen bringen aus ihrem Fachgebiet ihre Erfahrungen im Sinne des verletzten Soldaten ein. Derjenige der vor Ort über die meiste klinische Erfahrung mit dem speziellen Verletzungsmuster verfügt, führt und leitet die anderen an.
Beatmung und Atemwegsmanagement
Die Indikation zur Intubation und Beatmung ist bei Schwerbrandverletzten großzügig zu stellen. Die Vorteile einer Stressreduktion durch suffiziente Analgosedierung, ein gesicherter Atemweg auch unter Transportbedingungen und eine kontrollierte Oxygenierung liegen auf der Hand. Sie sind im Einzelfall gegen die Nachteile einer Beatmungstherapie, wie fehlende Spontanatmung, Aspirationsrisiko, oder Druckulzera im Bereich der Atemwege und fehlende Bronchialtoilette abzuwägen.
Sicher indiziert ist die Schaffung eines definitiven Atemweges bei Vorliegen der folgenden Verletzungsmuster:
Bei höhergradigen Verbrennungsverletzungen (> 30 % VKO) mit den Flüssigkeitsverschiebungen durch das „Capillary Leak“ kommt es innerhalb der ersten 24 h zu einer Schwellung und Ödembildung in allen Körperregionen. Dies ist insbesondere bei der Planung eines frühen Transportes unter Spontanatmung sorgfältig abzuwägen.
Die Beatmungstherapie sollte die aktuellen Empfehlungen für eine lungenprotektive Beatmung beinhalten. Sofern nicht andere Verletzungsmuster vorliegen, die eine spezielle Beatmungsform erfordern, sind Tidalvolumina von 4 - 6 mL/kgKG die im Rahmen einer druckkontrollierten Beatmung erreicht werden, ausreichend. (9 - 12)
Nach der initialen Aufnahmen in der Role 2 oder Role 3 sollte eine Bronchoskopie durchgeführt werden, um den lokalen Status im Bereich der Atemwege zu erheben. Anschließend sind alle weiteren Maßnahmen, die einen Erhalt des PEEP gefährden, zu vermeiden bzw. immer kritisch gegen den Nutzen abzuwägen.
Um eine Flüssigkeitsverschiebung in das Interstitium der Lungen zu reduzieren bevor das „Capillary leak“ abgeklungen ist, sollte frühzeitig und dauerhaft ein erhöhter PEEP (10 - 12 mmHg) appliziert und erhalten werden. Die Frequenz der Beatmung und die FiO2 werden entsprechend der vorliegenden Blutgasanalysen variiert und sollten eine Normokapnie und eine hochnormale Oxygenierung sicherstellen.
Reicht der initiale PEEP für eine ausreichende Oxygenierung nicht aus, sind weitere Maßnahmen zu Rekrutierung von Lungenarealen zu erwägen. Diese können eine Steigerung des PEEP und Beatmungsdruckes, aggressivere Beatmungsmuster mit Generierung eines intrinsischen PEEPs, besondere Lagerungsformen oder aber Recruitmentmanöver sein.
Ist aufgrund der vorliegenden Verletzungsmuster bzw. der Lokalisation und Ausdehnung der Verbrennung von einer längeren Beatmungszeit auszugehen, kann die frühzeitige Anlage eines Tracheostomas (dilatativ oder chirurgisch-offen) noch vor der Repatriierung erwogen werden. Ein Tracheostoma verringert das Totraumvolumen und reduziert den Atemwegswiderstand.
Grundsätzlich ist die Anlage der Tracheotomie zu einem frühen Zeitpunkt ohne Schwellung der Weichteile leichter. Die klinischen Vorteile einer längeren Beatmungstherapie über eine Trachealkanüle wurden hinreichend gesichert. (13; 14)
Allerdings müssen für diese optimale und progressive Versorgung die personellen und fachlichen Voraussetzungen im Einsatz gegeben sein. Gegebenenfalls kann eine Tracheotomie auch zu einem späteren Zeitpunkt (>72 h nach Trauma) im Heimatland nach der Abklingen der Ödemphase erfolgen.
Analgo-Sedierung
Eine bedarfsgerechte Analgosedierung ist eine Voraussetzung für die Schmerzbekämpfung, die Beatmungstherapie, die Stressreduktion und damit die Stabilisierung des Verletzten.
Bei beatmeten Schwerstverbrannten hat sich aus Sicht der Autoren als Analgosedierung die Kombination aus Ketamin, Midazolam und Sufentanil in den ersten Tagen der Versorgung bewährt. Sie ist leicht zu steuern, potent und durch die Kombination nur gering kreislaufdepressiv. Eine ausreichend tiefe Analgosedierung kann leicht erreicht werden. Allerdings kann im Einsatz ein alternatives Regime gefahren werden, mit dem der jeweilige Behandler ausreichend Erfahrung besitzt und die gewünschten Ziele zu erreichen sind. Eine zu tiefe Sedierung kann sich in den ersten 24 h kontraproduktiv auswirken, da sie die hämodynamische Instabilität des Verunfallten verstärken kann.
In der späteren Phase der Versorgung (4. - 5. Tag) muss dann das weitere Vorgehen entsprechend der klinischen Erfordernisse angepasst werden.
Hier gelten grundsätzlich die gleichen Empfehlungen, wie bei allen anderen Intensivpatienten, die von einer unterstützten Spontanatmung am Beatmungsgerät, einer Normalisierung des Schlaf-Wachrhythmuses mit „daily wake up call“ und der titrierten bedarfsgerechten Analgosedierung profitieren.
Volumengabe: Was? - Wann? - Wieviel?
Wir unterscheiden in der Versorgung von Verbrennungsverletzungen wie eingangs aufgeführt unterschiedliche Phasen:
In der ersten 24 h liegt ein „Capillary Leak syndrome“ vor. In der sogenannten „Resuscitation Phase“ oder auch Stabilisierungsphase wird das Volumen bedarfsadaptiert mit körperwarmer kristalloider, isotoner, laktatfreier Infusionslösung ersetzt. Für andere Infusionslösungen (synthetische Kolloide, hypertone Kochsalzlösungen etc.) konnte bisher bei Schwerstverbrannten kein evidenzbasierter Nutzen nachgewiesen werden. (15; 16)
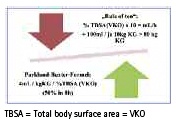
Für die Berechnung des Flüssigkeitsbedarfes anhand der verbrannten Körperoberfläche, gerade innerhalb der ersten 8 h nach der Verletzung, stehen verschiedene Formeln zur Verfügung. Praktikabel erscheinen aus unserer Sicht die „Parkland-Baxter Formel“ oder die „Rule of ten“.
Sie sind alternativ im folgenden Schaukasten dargestellt:
Hierbei besteht die „Rule of ten“ aus zwei Schritten:
Zuerst wird die VKO in Prozent mit zehn multipliziert und ergibt die initiale Infusionsrate in mL/h. Pro 10 kg Körpergewicht über 80 Kilo werden 100 ml zusätzlich infundiert.
Im direkten Vergleich mit der Parkland-Baxter- Formel liegen die errechneten Infusionsmengen bei Patienten unter 40 Kilo zu hoch, wohingegen sie bei Patienten bis 140 kg Kör- TBSA = Total body surface area = VKO pergewicht niedriger ausfallen. Die Anwendung dieser Formel ist einfach, bedarf aber der stündlichen Reevaluation entsprechend der Kreislaufparameter und der Diurese. (15; 17; 18)
Da es in der Vergangenheit vermehrt Fallberichte gab, dass eine Überinfusion von schwer Brandverletzten in den ersten 24 h mit einem erhöhten Risiko zur Entwicklung eines abdominellen Kompartmentsyndroms einhergeht und es als gesichert gelten kann, dass eine durch Blast, Kontusion oder toxische Inhalation geschädigte Lunge von einer zurückhaltenden Volumengabe profitiert, tendieren die aktuellen Empfehlungen eher zur restriktiven Substitution. (19 - 21)
Die genannten Formeln dienen initial lediglich dazu, den Flüssigkeitsbedarf für die ersten Stunden zu berechnen. Danach wird im Rahmen einer stündlichen Reevaluation die Einfuhrmenge angepasst.
Zielparameter für die bedarfsgerechte Flüssigkeitsgabe ist eine Stundendiurese von 0,5 - 1 mg/kg Körpergewicht. Liegt hierbei der stündlichen Bedarf bei mehr als 1,5 l/h, sollte das weitere Vorgehen kritisch geprüft werden.
Als mögliche Ursachen für einen vermehrten Volumenbedarf nach Verbrennungen auf dem Gefechtsfeld sind übersehene Blutverluste durch innere Verletzungen oder z. B. Beckenfrakturen oder aber eine unterschätzte Schädigung der Lungen durch Blast oder Inhalation auszuschließen.
Hier ist eine Blutgasanalyse (BGA) hilfreich. Zeigt diese durch deutlich erhöhte Laktatwerte, einen pathologischen „Base excess“ oder eine Azidose eine fortbestehende Minderperfusion der Peripherie bzw. ein fortschreitendes Schockgeschehen an, sollte durch ein über den Standard einer invasiven arteriellen Blutdruckmessung hinausgehendes intensiviertes Kreislaufmonitoring durch PiCCO- oder Pulmonaliskatheter diskutiert werden. (1).
Es gilt als gesichert, dass ein invasives Kreislaufmonitoring oder die wiederholte Messung der Laktatwerte oder der Base excess allein keine Besserung der Prognose oder des Outcomes mit sich bringen. Allerdings gibt der errechnete periphere Widerstand und das Herz-Zeit-Volumen über den zeitlichen Verlauf in Zusammenschau mit den genannten Parametern der BGA Hinweise für die Steuerung einer differenzierten Volumen- und ggfs. Vasopressortherapie. (1; 22)
Das Ziel muss es sein, den Patienten mit möglichst wenig kristalloider Volumengabe und allenfalls geringen Katecholamingaben, bei erhaltener ausreichenden Perfusion und Oxygenierung der Peripherie durch die ersten 24 h zu bringen.
Bei Vorliegen von relevanten Blutverlusten durch Begleitverletzungen sollte das Defizit mit Erythrozytenkonzentraten ersetzt werden. Da Schwerstverbrannte durch Volumenverluste innerhalb der ersten 48 h regelhaft Hämatokritwerte von 50 - 60 % und konsekutiv Hämoglobinwerte von 14 – 16 mg/dl aufweisen, wird der Bedarf bei Begleitverletzungen an Sauerstoffträgern eher unterschätzt. Bei diesen Patienten ist ein Ziel Hämoglobinwert von mindestens 8 - 10 mg/dl anzunehmen.
Bei Vorliegen einer Verbrauchs- oder Hämodilutionskoagulopathie ist entsprechend spezifisch mit Gerinnungsfaktoren oder Plasmapräparaten zu substituieren. Normalwerte in repetitiven Verlaufskontrollen der Gerinnungsfunktion alle 12 h sind zu fordern.
Bei bleibender Kreislaufinstabilität ist die Gabe von synthetischen kolloidalen Volumenersatzmitteln (zum Beispiel Stärke- oder Gelatinepräparaten) nicht zu erwägen, da diese in das Interstitium diffundieren und man annimmt, dass sie dort nach Abklingen des „capillary Leak“ die Ödembildung unterhalten und darüber hinaus die Nierenfunktion kompromittieren können.
In diesen besonderen Fällen kann ein partieller Volumenersatz mit Albuminlösung oder lyophilisiertem Plasma erwogen werden. Ein dauerhafter Volumenbedarf von mehr als 1 500 mL/h über 4 - 6 h innerhalb der ersten 12 - 16 Stunden nach der Verletzung kann hier als Grenzwert genommen werden. Hier ist eine Rücksprache mit einem erfahrenen Verbrennungsintensivmediziner zu empfehlen und die begleitenden Vasopressortherapie kritisch gegen die frühzeitige Volumentherapie mit physiologischen Proteinlösungen abzuwägen.
Ab 18 - 24 h nach der Verletzung kann durch Gabe einer Testdosis Albumin (200mL 20 % Albuminlösung) und nachfolgend Kontrolle des Gesamteiweiß im Serum geprüft werden, in welchem Ausmaß das Capillary Leak Syndrom fortbesteht. Zeigt sich ein adäquater Anstieg des Gesamteiweiß, kann die Konsolidierungsphase durch kontrollierte Gabe von Albumin, lyophilisiertem Plasma und gegebenenfalls Erythrozytenkonzentraten eingeleitet werden.
Nach Normalisierung von Hb, Serumosmolarität und onkotischem Druck kann dann die Rückresorption der Ödeme durch eine medikamentös gestützte, leicht gesteigerte Diurese eingeleitet werden.
Kreislaufmonitoring und Zielparameter
Eine nicht invasive Blutdruckmessung über Manschetten ist nicht ausreichend und durch die Ödembildung stark fehlerbehaftet. Hier liefert ein arterieller Katheter z. B. an der Art. radialis oder in der Leiste (Art. femoralis) zuverlässigere Messwerte. Neben dem arteriellen Druck ist die Herzfrequenz im Verlauf und die Stundendiurese, ein guter Verlaufsparameter in der Stabilisierungsphase.
Bei erwachsenen Patienten mit schweren Verbrennungen ist eine Herzfrequenz von < 110 bpm (beats per minute) mit einer ausreichenden Volumensubstitution vereinbar. Frequenzen über 120 bpm und ein niedrig normaler arterieller Druck mit ondulierender Pulskurve weist auf einen fortbestehenden Volumenmangel hin.
Indikator für eine ausreichende Organperfusion in der Peripherie sind sich im Verlauf normalisierende Werte in der BGA (für pH, Base excess und Laktat) bei einer Stundendiurese von mehr als 0,5 - 1 ml/kg Körpergewicht (gemessen über einen liegenden Dauerkatheter mit Temperatursonde, über diesen kann auch falls erforderlich der abdominelle Kompartimentdruck kontrolliert werden).
Die Entwicklung dieser Parameter muss in den ersten 48 h stündlich und kritisch reevaluiert werden, da nur so die schrittweise Reduktion der Einfuhr entsprechend dem tatsächlichen Bedarf erfolgen kann.
Probleme der Volumentherapie
Aus verschiedenen Studien der vergangenen Jahre ist bekannt, dass eine zu aggressive Volumensubstitution bei Schwerstverbrannten mit einer erhöhten Komplikationsrate verbunden ist.
Zum einen entwickeln Patienten, die zu viel Kristalloides Volumen im Rahmen der Stabilisierungsphase erhalten, häufiger ein abdominelles Kompartmentsyndrom. (1; 22)
Dies ist definiert als ein erhöhter intraabdomineller Druck (größer 20 mm HG) und das Versagen eines zusätzlichen Organsystems.
Klinisch manifestiert es sich durch ein gespanntes Abdomen, eine verminderte pulmonale Compliance, eine Hyperkapnie und eine reduzierte Diurese.
Vorbeugende Maßnahmen sind eine adäquate Volumensubstitution, eine entsprechende Lagerung, Analgesie und Sedierung sowie die Entlastung über eine Magensonde und gegebenenfalls die zeitnahe Escharotomie der Flanken bei höhergradiger Verbrennung.
Bei gesicherter klinischer Manifestation und steigenden intravesikalen Druckwerten trotz adäquater Therapie in wiederholten Messungen, bleibt hier als Ultima Ratio nur die Anlage eines offenen Abdomens. (19; 20; 23; 24) Des Weiteren geht eine vermehrte Ödembildung bei gleichzeitiger zirkulärer Verbrennung 2b° mit einer kritischen Minderperfusion der Extremitäten einher. Dies bedeutet, dass in einem höheren Anteil von Fällen eine komplette Dermatofasziotomie an den Extremitäten zur Prophylaxe eines Kompartmentsyndroms und zum Erhalt der Perfusion erforderlich ist.
Da die Ödeme in den Weichteilen darüber hinaus das Einheilen von Hauttransplantaten erschweren, verzögert sich die weitere operative Versorgung. Gegebenenfalls muss hier die Nekrektomie zuerst erfolgen und passager eine Deckung der Weichteile mit einem Synthograft oder Negativ-Druck-Wund-Therapie (Negative pressure wound therapy = NPWT) erfolgen.
Nierenprotektion und Nierenersatzverfahren
Grundsätzlich muss es das Ziel sein, die Eigendiurese zu erhalten. Über eine Harnalkalisierung durch die i.v. Gabe von Natriumbikarbonat (Standardansatz 10 ml/h 0,84 %) kann einem Ausfällen von Eiweißprodukten in den Nierentubuli vorgebeugt werden.
Kritisch zu diskutieren ist die niedrigdosierte Gabe von Schleifendiuretika. Diese reichern sich im Tubulussystem bei Oligurie an und sind dann nephrotoxisch. Dementsprechend ist ihr Einsatz umstritten und ein Einsatz bei einem prärenalen Nierenversagen durch Volumenmangel oder Hypotension kritisch zu diskutieren. (25 - 28)
Ob die Anwendung einer CVVHDF durch Entfernung von Mediatoren und Metaboliten aus dem Plasma Vorteile für Prognose und Outcome von Schwerstbrandverletzten hat, ist Gegenstand aktueller Diskussionen und bisher nicht evidenzbasiert gesichert. Diese Therapie gehört in die Hand eines erfahrenen an ein Zentrum und ist in einer Role 3 initial nicht erforderlich.
Wenn die CVVHDF eingesetzt wird, sollte auf jeden Fall ohne Entzug filtriert werden, um die Eigendiurese zu erhalten.
Ernährung und Ulkusprophylaxe
Gerade Patienten mit schweren Verbrennungen haben ein großes Risiko Stressulcera zu entwickeln. Eine Ulkusprophylaxe kann mit frühzeitiger, enteraler Ernährung, Antihistaminika oder Protonenpumpenhemmern medikamentös erfolgen. (29;30)
Ob Antihistaminika in der Frühphase (den ersten 24 h) zusätzliche Vorteile zur hämodynamischen Stabilisierung mit sich bringen, da sie der Gefäßdilatation durch Histaminliberation in den verbrannten Arealen entgegenwirken und Bronchospasmen bei Inhalationstrauma vorbeugen, wird genauso wie die hochdosierte Gabe von Vitamin C diskutiert - gilt aber nicht als bewiesen.
Sofern kein Reflux vorliegt, sollte frühzeitig mit der enteralen Ernährung über eine Magensonde begonnen werden. Sie ist auch während des Transportes fortzusetzen. Dem Risiko von Mikroaspirationen kann mit einer Oberkörperhochlagerung entgegengewirkt werden. Diese Lagerung reduziert auch die Ödembildung im Kopf-/Halsbereich.
Antibiose ja / nein
Die systemische Antibiose nach schwerer Verbrennung als Infektionsprophylaxe ist initial nicht angezeigt. Sie erfolgt erst bei nachgewiesenen systemischen Infektionszeichen. (8; 31; 32)
Hier gilt es darauf hinzuweisen, dass die typischen Infektions- oder Sepsiskriterien nach ausgedehnter Verbrennung (Hyperthermie, Leukozytose, Tachykardie, Tachypnoe) regelhaft im Rahmen der systemischen inflammatorischen Reaktion nach einer schweren Verbrennung vorkommen können.
Hier ist ein im Verlauf wieder ansteigender Flüssigkeitsbedarf, eine fallende Thrombozytenzahl im peripheren Blut (beides ab dem 3. Tag nach Trauma) oder eine sich wieder verschlechternde Lungen- oder Nierenfunktion im Verlauf eher als Hinweise auf eine beginnende Sepsis oder systemische Infektion zu werten. (33)
Gibt es diese Hinweise, bedarf es der weiterführenden Diagnostik (klinische Untersuchung, Blutkulturen, U-Status und Kultur, Rö-Thorax, Wundabstriche) und eines Wechsels aller Katheter, da dies immer noch die häufigste Ursache für eine systemische Infektion darstellt. Eine Antibiose erfolgt dann kalkuliert intravenös entsprechend der vorliegenden Befunde.
Da wir einsatzbedingt aber in den meisten Fällen Soldaten nach thermomechanischen Kombinationsverletzungen mit schweren Verbrennungen sehen, die zusätzlich noch andere Verletzungen aufweisen, ist eine kontaminierte Antibiose in diesen Fällen obligat. Sie sollte in adäquater Dosierung intravenös initial zum Beispiel mit einem Zweitgenerations Cephalosporin durchgeführt werden. Die zusätzliche Gabe eines Anaerobikums bietet keine Vorteile im Verlauf. (32)
„No go‘s“ aus unfallchirurgischer Sicht
Verschiedene Probleme der Versorgung von Patienten mit einer schweren Verbrennung und additiv anderen Verletzungen treten immer wieder auf und sollen hier noch einmal gesondert angesprochen werden.
Das übersehene Kompartmentsyndrom und die fehlende komplette Spaltung der Faszien (zum Beispiel nicht biportal am Unterschenkel) ist immer wieder ein Problem, welches zwar nicht unmittelbar vital bedrohlich ist, aber das funktionelle Outcome deutlich verschlechtert. Hier sollte im Zweifel immer wenn klinisch der Verdacht besteht, eine Spaltung der Kompartimente an der betroffenen Extremität erfolgen. Es muss immer daran gedacht werden, dass ein Kompartmentsyndrom durch Flüssigkeitsverschiebungen auch an Extremitäten entstehen kann, die primär nicht verbrannt oder offensichtlich verletzt sind.
Aus diesem Grunde sollten Frakturen an den Extremitäten, gerade bei Verletzten die zusätzlich eine schwere Verbrennung erlitten haben, suffizient stabilisiert werden. Dies gelingt am einfachsten durch die kunstlose Reposition und Retention mittels Fixateur externe.
Bei einem Verbrennungspatienten sollte ein Verbandwechsel vor Beginn des Transportes mit einem auch in der Behandlung von Verbrennungen erfahrenen Chirurgen erfolgen.
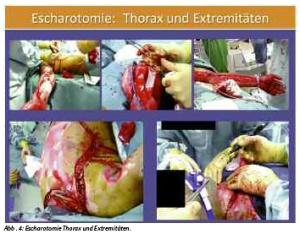
Hier gilt es die Kinetik und die Dynamik der Entwicklung des Wund- und Weichteilbefundes für die Transportzeit (8 - 12 h) zu antizipieren. Gegebenenfalls müssen noch (weitere) Kompartimente gespalten werden oder die Escharotomie erweitert werden, um für den gesamten Verlauf des Transportes z.B. die ausreichende Perfusion der Extremitäten sicherzustellen. Ist diese Expertise nicht vor Ort, sollte ein entsprechend erfahrener und geschulter Chirurg den Transport begleiten. (siehe Abb. 4)
Transportlogistik Transportzeitpunkt
Grundsätzlich erscheint es plausibel, einen Schwerstbrandverletzten zum frühestmöglichen Zeitpunkt nach der initialen Erstversorgung in einer Role 2 oder Role 3 Einrichtung ins Heimatland zu verlegen, da die intensivmedizinischen Probleme im Verlauf zu nehmen.
Innerhalb der ersten 24 h ist der Patient aber in der Regel instabil und schwierig intensivmedizinisch zu führen. Ab der 24 h nach Trauma und mit Abklingen des capillary leak gelingt es in den meisten Fällen durch spezifische adäquate Substitution den Patienten zu stabilisieren. Der Schwellungszustand der Extremitäten und damit das Risiko für die Entwicklung eines Kompartmentsyndroms während des Transportes haben sich konsolidiert und eine Verlegung in dieser Phase erscheint weniger komplikationsbehaftet.
Ist der Patient in einer Role 3 Einrichtung mit einem in der Verbrennungsmedizin erfahrenen Chirurgen und / oder Anästhesisten vor Ort, kann der Verbleib und die verzögerte Verlegung am zweiten bis dritten Tag nach Trauma erwogen werden und stellt unter diesen Voraussetzungen, aus Sicht der Autoren, die sichere Alternative dar.
Ressourcen
Bei der Planung des Transportes sind die zu erwartenden, spezifischen Herausforderungen zu antizipieren. Ausreichende Mengen an körperwarmen Infusionslösungen, Blutprodukten und die technischen Möglichkeiten für das Atemwegsmanagement (z. B. Bronchoskopie), Beatmung (BGA-Analysen) und das Kreislaufmonitoring sind vorzuhalten.
Eine suffiziente Anzahl und Art von Kathetern und Zugängen ist vorausschauend zu implementieren (obligate Fixierung aller Zugänge per Annaht), die bei Bedarf auch die zentrale Gabe von Vasopressoren erlauben.
Dem fortschreitenden Temperaturverlust durch die Verdunstung von Wundsekret (trockene Kabinenluft im Flugzeug) und die fehlende Möglichkeit zur Temperaturkontrolle in den zerstörten Hautarealen ist durch entsprechende Wärmemöglichkeiten (Wärmematten, Warmluftgebläse, Heizdecken, Rotlichtstrahler etc.) vorzubeugen.
Lagerung
Sofern das Verletzungsmuster dem nicht entgegen spricht, ist eine Lagerung mit leicht erhöhtem Oberkörper zur Reduktion der Ödembildung im Kopf-Halsbereich und zur Prophylaxe von Mikroaspirationen des Beatmeten unter der geforderten laufenden enteralen Ernährung auch während des Transportes sinnvoll.
Sind nur einzelne Extremitäten verbrannt, hat sich die unterpolsterte Hochlagerung bewährt, da sie die Ödembildung lokal vermindert und so eine zeitnahe weitere operative Versorgung gegebenenfalls mit Frühnekrektomie und direkter Spalthautdeckung nach der Repatriierung ermöglicht.
Ist die pulmonale Funktion durch Inhalationstrauma oder Blast-Injury soweit eingeschränkt, dass eine ausreichende Oxygenierung auch durch aggressivere Beatmungsmuster mit Generierung eines intrinsischen PEEPs nicht mehr sichergestellt werden kann, sollte eine Lagerung in Bauchlage möglich sein.
Grundsätzlich ist in diesen schwierigen Konstellationen vor dem Transport interdisziplinär zu entscheiden, ob der Transport zu diesem Zeitpunkt sinnvoll ist und / oder ob er durch ein additives technisches Verfahren (z. B. "extracorporal membrane oxygenation", ECMO) erst ermöglicht werden kann.
Überlegungen zur weiteren Versorgung
Nach der Stabilisierung des Verletzten gilt es die Nekrosen zeitnah abzutragen, um die systemische Belastung durch die Freisetzung von Mediatoren aus dem absterbenden Gewebe zu reduzieren.
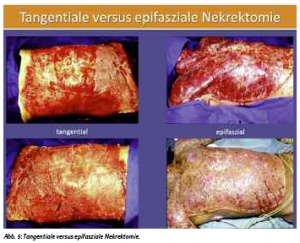
Dies kann tangential erfolgen oder epifaszial. Bei ersterem Verfahren wird so lange tangential Gewebe abgetragen bis ein blutender Wundgrund vorliegt, der dann mit Spalthaut gedeckt werden kann. Bei der epifaszialen Nekrektomie wird bis auf die Muskelfaszie allschichtig abgetragen. Hier ist das kosmetische Ergebnis im Verlauf weniger gut, aber die Blutverluste bei der Operation geringer (siehe Abb. 5).
Der Begriff Frühnekrektomie ist in der Literatur nicht eindeutig belegt. Je nach Veröffentlichung wird eine Nekrektomie innerhalb von 72h bis 96h bereits früh bezeichnet, wohingegen die klassische Spätnekrektomie ein Abtragen der verbrannten Haut nach Demarkation und Gerbung darstellt.
Das Ausmaß der Nekrektomie einer Operation ist vom klinischen Zustand des Verletzten und dem anästhesiologischen Support abhängig zu machen. Darüber hinaus muss ausreichend Spenderareal bzw. Material für eine temporäre Deckung vorhanden sein.
Beim optimalen interdisziplinären Vorgehen können aus Sicht der Autoren regelhaft 25 % der Körperoberfläche in einer Sitzung gefahrlos versorgt werden. Die Planung und Durchführung dieser Versorgung sollte in einer Einrichtung erfolgen, die mit diesen Verletzungsmustern ausreichend Erfahrung hat.
Ausblick
Durch die Komplexität der laufenden multinationalen Einsätzen und die hohe Inzidenz von Blast Injuries bzw. thermo-mechanischer Kombinationsverletzungen hat die Versorgung dieser Verletzungsmuster, schwerer Weichteilverletzungen und Verbrennungen, eine internationale Dimension bekommen.
Die NATO hat diesen HerausfordeHerausforderungen durch die Einrichtung von sog. Research task groups (RTGs) Rechnung ge - tragen, die sich in den vergangenen drei Jahren regelmäßig getroffen haben, um eine Expertenempfehlung für die Behandlung spezieller Verletzungsmuster zu erarbeiten.
Aktuell wird hier eine Empfehlung für die Behandlung von schweren Verbrennungen unter Einsatzbedingungen erstellt. Diese wird voraussichtlich zum Ende des Jahres publiziert und kann dann als Diskussionsgrundlage für weitere nationale Bemühungen um die Behandlung von Schwerstbrandverletzten auch in der Bundeswehr dienen.
Zwar ist der Anteil der Schwerstbrandverletzten aus den Einsätzen der Bundeswehr der vergangenen Jahre sehr gering gewesen, dem gegenüber nimmt der Anteil von Verwundeten mit komplexen großflächigen Weichteilverletzungen aber eher zu.
Es gilt aktuell die gewonnenen Erkenntnisse und Fähigkeiten aus der Arbeit der vergangenen Jahre zu sichern und stetig in der Klinik anzuwenden, anzupassen und in die Ausbildung einzubringen. Die logistischen Voraussetzungen für die Behandlung dieser Verletzungsmuster sollten in der Bundeswehr in einem Bundeswehrkrankenhaus dauerhaft und im Umfang angemessen abgebildet sein, um den Herausforderungen der aktuellen und zukünftigen Einsätze gewachsen zu sein.
Überlegungen zur Etablierung einer Intensivund Überwachungsstation, die es erlaubt unter den erforderlichen klimatischen und hygienischen Bedingungen, Komplexverletzte mit ausgedehnten Weichteil- (Verbrennungen, Thermomechanische Verletzungen, Dekollementverletzungen) und konsekutiven Skelettverletzungen intensivmedizinisch und operativ zu versorgen, sind vorausschauend, innovativ und werden dem wehrmedizinischen Bedarf an Ausbildung und Behandlungskapazität gerecht.
Literaturverzeichnis beim Verfasser.
Datum: 01.10.2012
Quelle: Wehrmedizin und Wehrpharmazie 2012/3