MILD TRAUMATIC BRAIN INJURY (MTBI) - PATHOPHYSIOLOGIE, DIAGNOSTIK UND THERAPIE
Mild Traumatic Brain Injury (mTBI) – Pathophysiology, Diagnostics, and Therapy
Aus der Abteilung VI A, Neurologie, (Leiter: Oberstarzt PD Dr. F. Weber) des Bundeswehrkrankenhauses Ulm (Chefarzt: Generalarzt Dr. A. Kalinowski)
Frank Weber
WMM, 59. Jahrgang (Ausgabe 2/2015; S. 42-44)
Zusammenfassung:
Das leichte gedeckte Schädelhirntrauma, früher schlicht als Gehirnerschütterung oder Commotio cerebri bezeichnet, hat unter dem Ausdruck „mild traumatic brain injury“ neue, weltweite Aufmerksamkeit erfahren. Dies ist darauf zurückzuführen, dass es innerhalb wie außerhalb der Wehrmedizin vermehrt diagnostiziert wird und dass sich die ursprüngliche Grundannahme, es handele sich lediglich um eine vorübergehende Funktionsstörung des Gehirn, nicht aufrecht erhalten werden kann.
Vielmehr kommt es zu strukturellen Mikroläsionen, die sich nur mit besonderen kernspintomographischen Methoden nachweisen lassen und die wahrscheinlich die Basis für lang andauernde, vegetative, funktionelle und neuropsychologische Symptome bilden. Nicht nur im militärischen Kontext überlappen sich diese Symptome mit denen der posttraumatischen Belastungsstörung.
Schlüsselworte: Schädel-Hirn-Trauma, Commotio cerebri, mTBI, Posttraumatische Stress Belastung, Explosionsverletzung
Summary
Mild traumatic brain injury, formerly known as concussion, as a consequence of blunt force trauma inside or outside the military or as a consequence of battlefield blast exposure has been of increasing concern. The original concept of the concussion as a pure functional transient disturbance of brain functions had to be revised in favour of the concept of mTBI as a substantial albeit small brain injury with morphological lesions that need special MRI protocols to be visualized. These lesions are thought to form the biological basis of neuropsychiatric sequelae. There is substantial overlap between post-concussion syndrome and post-traumatic stress disorder, and blast related mTBI seems to increase the risk of post-traumatic stress disorder.
Keywords: Concussion, post-concussion syndrome, post-traumatic stress disorder, blast, explosion
Einleitung
Wer sich mit neurologischer oder psychiatrischer Thematik in der Wehrmedizin beschäftigt, wird in den letzten Jahren häufig mit der diagnostischen Entität “mTBI“ konfrontiert; die Abkürzung steht für “mild traumatic brain injury“. Was ist darunter zu verstehen?
Auf den ersten Blick scheint mTBI nichts anderes als die bekannte Gehirnerschütterung (“Commotio cerebri“) zu sein. Die klassische Diagnose einer Commotio ist aber an zwei Voraussetzungen geknüpft, die für mTBI nicht notwendigerweise gelten: Die Commotio erfordert die Kopfkontaktverletzung also zumindest eine Schädelprellung und den Verlust des Bewusstseins. Außerdem ging man jahrzehntelang stillschweigend von der Annahme aus, dass es sich bei der Commotio um eine vorübergehende Hirnfunktionsstörung handelt, die keine morphologischen Folgen hinterlässt. Deshalb wurde beispielsweise in der Begutachtung auf Beschwerden nach Commotio wenig Rücksicht genommen. Insbesondere die wehrmedizinische Forschung zu mTBI zeigt, dass diese Auffassung revidiert werden muss.
mTBI - Prävalenz, Pathophysiologie, Klinik
In den großen militärischen Auseinandersetzungen der letzten Jahre (im Wesentlichen im Iraq und in Afghanistan) wurde mTBI bei den Soldaten unserer Verbündeten, v. a. bei der US-Army, mit einer Prävalenz von etwa 20% der „combat casualties“ diagnostiziert. Während es von vornherein klar war, dass eine externe Gewaltanwendung auf den Kopf durch Sturz etc. ursächlich sein kann, musste man lernen, dass auch eine indirekte Gewalteinwirkung durch Druckwellen ohne unmittelbare Einwirkung auf den Schädel („blast injury“) eine Commotio verursachen kann. Die Symptome bestehen in einer in der Regel vorübergehenden Bewusstseinsstörung, aber später auch in unspezifischen, nicht fokal-neurologischen Symptomen wie Kopfschmerzen, Übelkeit, Erbrechen, Schwindel, leichter Erschöpfbarkeit, Schlafstörungen, Konzentrations- und Gedächtnisstörungen, Verschwommensehen sowie Überempfindlichkeit gegen Licht und Geräusche. Der Verlust des Bewusstseins führt notwendigerweise zur posttraumatischen Amnesie, anterograd oder retrograd. Der Verlust oder die Störung des Bewusstseins kann aber von so kurzer Dauer sein, dass sie sich im Kampfgeschehen dem Nachweis entzieht; deshalb wurde in den USA der Bewusstseinsverlust als Definitionskriterium wieder fallen gelassen [1, 2].
Zeitlich parallel mit der weltweit intensiveren Befassung der Wehrmedizin mit Hirnverletzungen hat das Thema der gedeckten Schädelhirnverletzung in der Sportmedizin (“sport concussion“) an Bedeutung gewonnen. Wie man am Fall des deutschen Fußballspielers Christoph Kramer im Endspiel der Fußballweltmeisterschaft (Deutschland gegen Argentinien) sehen kann, ist auch in diesem Kontext das Kriterium des Bewusstseinsverlustes ein schlechter diagnostischer Marker für mTBI. Eine epidemiologische Analyse US-amerikanischer Afghanistan- oder Irakrückkehrer hat zudem gezeigt, dass die Kriterien Bewusstseinsverlust oder Bewusstseinsstörung für Hirnverletzungen, die im Rahmen von Kampfhandlungen entstanden sind, nicht sensitiv genug sind, weil sie einerseits die Fälle fokaler Hirnläsionen ohne Bewusstseinsstörung übersehen und andererseits bei Bewusstseinsstörungen anderer Ursache (kardiozirkulatorisch, medikamentös) falsch positiv sind [2].
Blast-Injury und mTBI
Die Fortleitung einer überschallschnellen Druckwelle, vorübergehend und von kurzer Dauer, kann zu Gehirnverletzungen führen (der “Shell shock“ des ersten Weltkrieges). Gut bekannt sind die Effekte auf luftgefüllte Organe, wie Blutungen in Lunge und Ohr. Trommelfellzerreissungen als Folge von Blast-Injury sind gut bekannt, was im Umkehrschluss bedeutet, dass bei Patienten mit Trommelfellruptur im Kontext einer Blast-Injury immer auch mit Hirnschäden gerechnet werden muss [3]. Die Effekte auf das Hirngewebe sind noch nicht richtig verstanden; es kommt aber wohl zu Störungen der Bluthirnschranke, zu kleinen Blutungen und zu axonalen Zerreissungen. Ist das Trauma mit einer Kopfkontakverletzung kombiniert, greift der Mechanismus der diffusen axonalen Verletzung (“DAI“, diffuse axonal injury). Die Funktionen der axonalen Membranen brechen zusammen, das Membranpotential erlischt, innerhalb von Minuten dehnt sich eine “spreading depression“ aus, innerhalb von Stunden kommt es zu strukturellen Läsionen der axonalen Membranen, dies führt zu regionalen kleinräumigen Blutungen und Ödemen. Außerdem werden die Astrocyten in ihrer Funktion gestört, es kommt zur Glutamattoxicität und zahlreichen weiteren Effekten, die Gegenstand laufender Forschungen sind [3].Diagnostik der mTBI
Im Einzelfall können die Veränderungen des Gehirns diskret sein, so dass es spezieller kernspintomographischer Techniken bedarf, um sie zu erkennen. Das normale Computertomogram ist bei einem “reinen“ mTBI mit oder ohne Blast-Verletzung immer normal. Mikroblutungen sind in T2*-gewichteten Kernspintomografie-Bildern zu sehen, Läsionen der weißen Substanz, sofern sie in den gängigen T1/T2/FLAIR/DWI-Wichtungen nicht zu erkennen sind, im “Diffusion Tensor Imaging“ (DTI) [4].
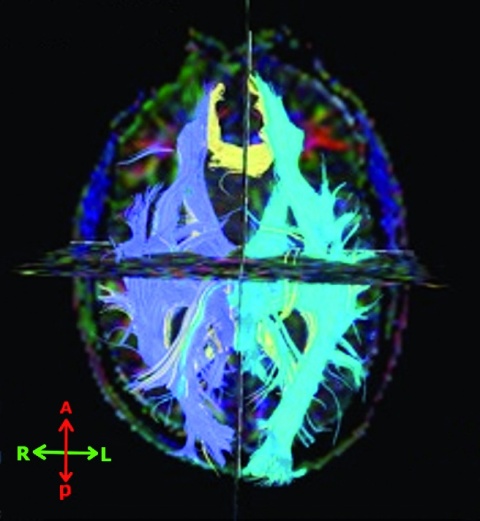
Das DTI-Verfahren erscheint als besonders aussichtsreich (Beispiel siehe Abbildung 1). Die geschädigten Axone geben keine Diffusionsrichtung mehr vor (Anisotropie), die mittels DTI visualisiert werden kann. Man weiß, dass die Anisotropie sowohl im akuten wie im chronischen Stadium mit kognitiver Beeinträchtigung assoziiert ist. Als besonders vulnerabel gelten die Kommissuren, bei denen die weißen Fasern dicht gepackt sind, so der hintere Teil des Balkens. Es gibt aber noch keine Normwerte, so dass das Verfahren noch nicht breit eingesetzt werden kann. Zum jetzigen Zeitpunkt kann es deshalb nicht als etabliert gelten.
Man geht davon aus, dass eben diese organischen Schädigungen für die Langzeitbeschwerden der Betroffenen ursächlich sind. Rückkehrer (“Veterans“) mit mTBI, ohne oder mit Blast-Injury, haben vermehrt Kopfschmerzen, oft Migräne, häufiger andere Schmerzstörungen, vermehrt kognitive Defizite, häufiger Schlafstörungen sowie Verhaltensauffälligkeiten wie vermehrte Reizbarkeit. Und bei Rückkehrern mit mTBI kommt es häufiger zum Auftreten einer Posttraumatischen Belastungsstörung (PTBS) als bei Rückkehrern ohne mTBI. Langfristig dominieren Störungen des Gedächtnisses, der Aufmerksamkeitsfunktionen, des Antriebs und der psychomotorischen Geschwindigkeit sowie der exekutiven Funktionen die neuropsychologische Symptomatik. Die Symptome des Blast-Injury mTBI ähneln somit sehr den bekannten Symptomen nach einem “normalen“ gedeckten Schädelhirntrauma.
Da die o. a. NMR-Techniken in der Regel nicht akut zur Verfügungen stehen (im Einsatz überhaupt nicht), bleibt die Diagnose weiterhin eine klinische. Wegen der bereits dargestellten Unzulänglichkeiten des Kriteriums “Bewusstseinsverlust“ kann die Diagnose auch klinisch unter Umständen erst im Verlauf gestellt werden.
Überschneidung mTBI / PTBS
Es gibt eine enge Beziehung zwischen PTBS und durch Blast-Injury induzierte mTBI. Die Symptomatik überlappt sich in weiten Bereichen, Blast-Injury induzierte mTBI erhöht das Risiko für die Ausbildung einer PTBS. Möglicherweise werden diejenigen Hirnareale, die für die emotionale Kontrolle zuständig sind, bevorzugt geschädigt und disponieren den Patienten zu PTBS und Depression. Die Langzeitfolgen sind neuropsychiatrischer Natur und müssen deshalb multidisziplinär behandelt werden. Hier besteht ein großer Unterschied zur normalen Gehirnerschütterung, bei der kognitive Beschwerden und Symptome in der Akutphase häufig sind, aber in der Regel nach 3 bis 12 Monaten abklingen [3].
Idealtypisches praktisches Vorgehen
Auch wenn Soldaten der Bundeswehr bisher kaum von mTBI betroffen sind (wahrscheinlich, weil sie relativ selten in Kampfhandlungen verwickelt waren), muss bekannt sein, wann der Verdacht auf eine substanzielle Hirnschädigung besteht [5]. Die wichtigsten Befunde hierzu sind in Tabelle 1 dargestellt.
Die Bewertung der genannten klinischen Befunde stößt in der Praxis häufig an Grenzen, wenn in die Primärversorgung kein Neurologe oder Neurochirurg und auch keine geeignete Bildgebung einbezogen wurde, was das Erfordernis neurologischer Fachexpertise zumindest ab der Ebene 3 begründet.
Ärztliche Dokumentationen der Akutbehandlung machen oft keine genauen Angaben über Tiefe und Dauer einer Bewusstseinsstörung bzw. über Verwirrtheit, Desorientiertheit oder andere psychische Auffälligkeiten. Der Nachweis länger dauernder Bewusstlosigkeit, Amnesie oder Verwirrtheit scheitert oft an Erfordernissen der Behandlung (Sedierung, Beatmung, operative Versorgung). Ein unauffälliger somatisch-neurologischer Befund schließt eine “substanzielle Hirnschädigung“ nicht aus. Besondere Bedeutung kann ein möglichst früh (am Besten innerhalb von 24 Stunden nach Ereignis) und adäquat abgeleitetes EEG gewinnen, wenn z. B. der Vergleich mit späteren Ableitungen eine Grundrhythmusverlangsamung oder einen sich rückbildenden Herdbefund ergibt. Allerdings ist in diesem Fall auszuschließen, dass die EEG-Veränderungen durch die Gabe von Arzneimitteln bedingt waren.
Die Bildgebung einer akuten traumatischen Hirnschädigung beweist diese, der Nachweis einer traumabedingten Subarachnoidalblutung (SAB) oder eines akuten subduralen Hämatoms legt sie nahe.
Für den Sanitätsdienst der Bundewehr gilt für die Versorgung im Einsatz:
- Patienten mit Bildgebungsnachweis einer akuten traumatischen Hirnschädigung müssen repatriiert werden,
- Patienten mit normalem CCT und abnormem EEG ebenso, wenn sich das EEG nicht rasch normalisiert.
Andere NATO-Nationen verfolgen eine andere Vorgehensweise. So erlauben es die britischen Richtlinien beispielsweise, einen Patienten mit der klinischen Diagnose einer mTBI bis zu 14 Tage in einer Einrichtung der Rolle 1 zu belassen. Die Langzeitergebnisse müssen hier abgewartet werden. Fernziel ist es, einen bildgebungsunabhängigen Biomarker zu entwickeln, der dem erstversorgenden Arzt anzeigt, ob überhaupt eine Hirnverletzung stattgefunden hat.
Fazit
Das leichte gedeckte Schädelhirntrauma (mTBI) führt zu Hirnsubstanzverletzungen. Der Nachweis des Bewusstseinsverlustes ist für die Diagnose nicht mehr notwendig. Die akuten klinischen Aspekte unterscheiden sich zwischen Blast-Injury mTBI und mTBI ohne Blast-Injury nicht. Im militärischen Kontext treten PTBS und andere neuropsychiatrische Folgen häufiger bei mTBI nach Blast-Injury auf. Deshalb sollten Diagnostik und Behandlung in Einrichtungen der Bundeswehr erfolgen, da im zivilen Bereich insbesondere Blast Injury als Ursache für mTBI praktisch unbekannt sind.
Literatur
- Garber B, Wang Y, Carre E t al: Mild Traumatic Brain Injury in a Military Operational Setting. RTO Technical Report 2014. STO-TR-HFM-193
- Xydakis MS, Ling GSF, Mulligan MP, Olsen CH, Dorlac WC: Epidemiological Aspects of Traumatic Brain Injury in Acute Combat Casualties at a Major Military Medical Center: A Cohort Study. Ann Neurol 2012; 72:673-681
- Rosenfeld JV, McFarlane AC, Bragge P et al: Blast-related traumatic brain injury, www.thelancet.com/neurology, http://dx.doi.org/10.1016/S1474-4422(13)70161-3
- Ilvesmaki T, Luoto TM, Hakulinen U, et al: Acute mild traumatic brain injury is not associated with white matter change on diffusion tensor imaging, Brain 2014: 137; 1876–1882
- Wallesch CW, Fries W, Marx P et al: Begutachtung nach gedecktem Schädelhirntrauma. Fortschr Neurol Psych 2013: 81;511-522
Bildquelle: Abbildung 1: BwKrhs Ulm – Radiologische Abteilung
Abb. 1: Beispiel für Diffusion Tensor Imaging
Darstellung der Faserbündel; gleiche Faserbündel haben gleiche Farben.
Tabelle 1: Klinische Befunde einer substanziellen Hirnschädigung
Datum: 30.03.2015
Quelle: Wehrmedizinische Monatsschrift 2015/2