DIE VULVOVAGINAL-CANDIDOSE DER SOLDATIN
M. H. Geller
Vor dem Hintergrund, dass immer mehr Auslandseinsätze auch von Soldatinnen geleistet werden, die über die Einsatzdauer von mehreren Monaten ohne gynäkologische Versorgung und ohne die Inanspruchnahme lokaler Expertise akut und chronisch erkranken können, soll hier in einzelnen einsatzrelevanten Beiträgen über die Problematik, das Erkennen und die wissenschaftlich aktuell empfohlene wirksame Behandlung der häufigsten Gynäkologischen Probleme berichtet werden.
Die Truppenärzte vor Ort sollen so – kurz und prägnant – in die Lage versetzt werden, die Soldatin im Einsatz auch bei gynäkologischen Beschwerden optimal zu betreuen, wie es die Leitlinie des Inspekteurs San vorsieht. Mein erstes Thema soll die Vulvovaginal – Candidose sein, denn sie gehört mit zu den häufigsten Problemen in der Sprechstunde des Gynäkologen. In der US Army ist bei den weiblichen Soldaten die Candidose durch Candida albicans die häufigste vaginale Infektion nach der bakteriellen Kolpitis. Leitbild ist der lästige, manchmal auch quälende Juckreiz im Genitalbereich. Die infektiöse Aus dehnung, ebenso wie das damit verbundene klinische Bild und die individuellen Beschwerden können sehr unterschiedlich sein. Als Symptome finden sich in der Reihenfolge:
1. vermehrter vaginaler Ausfluss
2. unangenehmes Jucken, vaginal wie vulvaer
3. Brennen in der Vagina, oftmals auch bei der Miktion (am Beginn)
4. Dyspareunie und Infektion des Partners („Juckt es bei dir auch..?“)
Die Beschwerden treten oftmals wenige Tage nach dem Besuch öffentlicher Toiletten als Schmierinfektionen, nach Sexualverkehr oder nach einer antibiotischen Behandlung auf, durch welche die vaginale Doederleinflora (Flora durch Milchsäurebakterien) zerstört wird und nun aus einer nicht pathologischen Besiedlung mit Candida-Hefen im zuvor physiologischen Scheidenmilieu durch die Dysbalance eine Infektion wird.
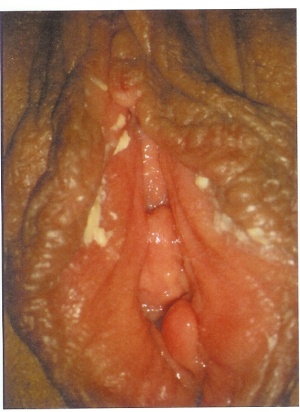
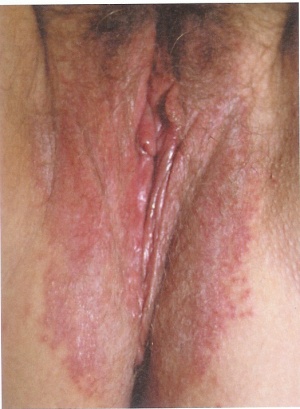
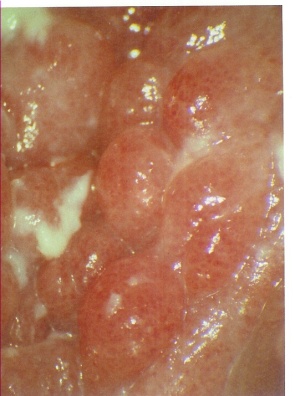
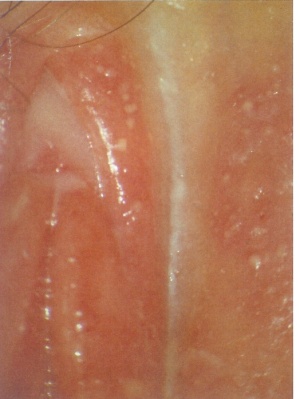
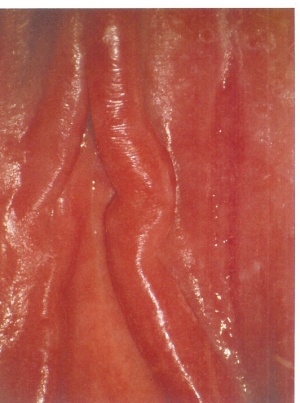
Der Blick in die Tiefe der Vagina bleibt dem Truppenarzt zumeist verwehrt, aber als klinisches Zeichen im oftmals leicht geschwollenen Introitusbereich zeigt sich eine diffuse, fleckförmige Rötung, feine Pusteln, mit reichlich Fluor. Anfänglich, bei einer diskreten Candidose, kann dieser Fluor normal homogen erscheinen, dann sich gelblich flockig bis bröckelig darstellen und seine festen Beläge können an geronnene Milch erinnern. Später nimmt die Entzündungsreaktion zu, Pusteln und Epithelschwellung rufen Schmerzen hervor (Abbildung 1,2,4,5,6).
Optimal für die Diagnosesicherung ist die Mikroskopie, die sich sehr einfach gestaltet. Da Hefezellen zehnmal größer sind als Bakterien, lassen sie sich in einem Lichtmikroskop mit zehnfach vergrößerndem Okular und einem 40er Objektiv durch ihre besondere Form als Pseudomycelien leicht nachweisen. Für die mikroskopische Betrachtung ist nur wichtig, dass der Abstrich im Introitusbereich aus den Flocken oder Belägen geschieht. Mit einem kleinen Watteträger können die Flocken (Abb.4) gut aufgenommen werden und auf dem Objektträger verstrichen werden, versetzt mit physiologischer NaCl-Lösung. Besser, wenn vorhanden, ist 0,1%ige Methylenblaulösung, um die Pilzelemente aus den Fluorbrocken freizusetzen.
Sollte diese Möglichkeit nicht bestehen, ist der Truppenarzt an das klinische Bild gebunden und bei bröckeligem Fluor in Verbindung mit Juckreiz und fleckiger Rötung gibt es keine Differentialdiagnose zur Vaginal-Candidose. Haupterreger der Pseudomycelbildner ist der Candia albicans vor C. tropicalis, C. parapsilosis und C. krusei. C. glabrata sind Sprosszellen ohne Pseudomycel, nicht Juckreiz erregend, wohl aber fluorfördernd.
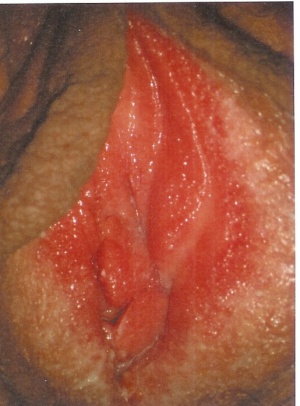
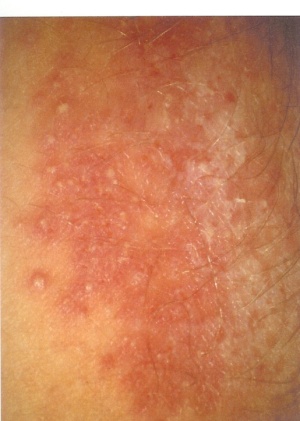
Ist nicht die Vagina, sondern nur die Vulva (Abb. 3) von Juckreiz betroffen, muss differentialdiagnostisch auch an Erkrankungen aus der Dermatologie gedacht werden, deren Hauptsymptom auch der Juckreiz ist. Besonders das Ekzem wird häufig mit einer gynäkologischen Pilzerkrankung (Abb. 7) verwechselt. Es kommt aber eher im perianalen Bereich als im Vulvabereich vor. Weitere Erkrankungen, die mit Juckreiz und Brennen im Genitalbereich bei der jüngeren Patientin einhergehen, sind Herpes genitalis (HSV II, Leitsymptom mehr Brennen als Jucken) und, auch mit vermehrtem Fluor einhergehend, die Trichomonadenkolpitis und die bakterielle Vaginose (auch: Aminkolpitis) durch den Erreger Gardnerella vaginalis. Hier ist der Fluor durch die Freisetzung seiner intrazellullären biogenen Amine fischig übelriechend und in einem hohen pH Bereich, > pH 7. Auch Oxyurenbefall kann vulvären Juckreiz hervorrufen, wie Phthiriasis und Milben. Bei diesen Erkrankungen fehlt aber das Bild des vaginalen Fluors, so dass diese Lästigkeiten nach einer gründlichen Untersuchung an sich kaum mit einer Vulvovaginal – Candidose ver wechselt werden können.
Die Therapie der Vulvovaginal – Candidose besteht aus der Lokalbehandlung mit Clotrimazol, am besten in Form einer Kombination aus gleichzeitiger Gabe von Ovula (oder auch als Vaginaltabletten,Vaginalsuppositorien) und Vaginalsalbe. Auch Nystatin und Piroloxamin stehen zur Verfügung. Resistenzen sind bislang nicht bekannt. Durch die Erhöhung der Konzentration der Antimykotika in heute zur Verfügung stehenden Ovula und Salben konnte die frühere mehrtägige Behandlungsdauer auf einen Tag reduziert werden (z.B. durch Canesten® Gyn Once Kombi, KPG enthält pro 1 Gramm Creme den Wirkstoff Clotrimazol 500 mg). Ein besonderer Fortschritt ist die Oraltherapie mit dem Antimykotikum Fluclonazol. Die Dosierungsempfehlung liegt bei einer einmaligen Gabe von 150 mg (z.B. Fungata® 1ST KAP N1), bei schweren Infektionen empfiehlt sich die Dosis von 200 mg (z.B. Flucoderm Kapseln 200MG). Vorteil: Auch der außergenitale z.B. intergluteale Bereich wird erreicht und:
Sichere Wirkstoffaufnahme auch bei der Menstruation, was bei lokaler Applikation nicht gewährleistet ist. Die Vulvovaginal – Candidose ist keine primär sexuell übertragbare Erkrankung, von daher ist bei dem symptomlosen Partner keine Partnerbehandlung indiziert. Immer jedoch ist an eine Partnerbehandlung zu denken bei rezidivierenden Vulvovaginal – Candidosen, da hier der Partner („ping - pong“) oftmals die Infektionsquelle ist.
Bei rezidivierenden Candidosen sollte die orale Therapie in Form von einer Tablette Fluclonazol 150 mg nach einer, vier, acht, zwölf Wochen wiederholt werden, um lang anhaltende Heilung zu erzielen. Bei starkem vernichtenden Pruritus vulvae mit Epithelanschwellung im Bereich der Labia majora et minora (Abb. 6) hilft die lokale gekühlte Applikation von einer pflaumengroßen Menge Ciclopiroxolamin - Vaginalcreme (Inimur ® Myko Vaginalcreme 100mg Taurus 35G VCR N1). Aufgebracht auf eine Kompresse (10x10 cm) und in den Introitus vaginae imprimiert, dort über Nacht verbleibend, zeigt sie beste Wirkung.
Sitzbäder zur Entzündungsbehandlung im Genitalbereich sollten wegen des Aufweichens der Haut heute nicht mehr vorgenommen werden, Waschungen im Intimbereich sollten nur mit pH-neutralen Seifen vorgenommen werden, keine Feuchttücheranwendung wegen der hautreizenden Inhaltsstoffe wie Konservierungsmittel et al. Baumwollunterwäsche empfiehlt sich, um die Feuchtzone luftig zu halten. Handtuchwechsel nach jeder Intimwäsche (Handtuchwäsche bei 40 Grad C ist ausreichend).
Eine Vulvovaginal – Candidose läßt sich nicht prophylaktisch behandeln bzw. vermeiden. Allerdings verfügt der gesunde Körper über natürliche Mechanismen der Abwehr, um gerade vaginalen Infektionen vorzubeugen, da die Vagina als Aufnahmeorgan für Penis und Sperma ständig Einflüssen von fakultativ pathogenen Keimen ausgesetzt ist. Beim Immunkompetenten bleibt die Entzündungsreaktion begrenzt, es bleibt bei der Besiedlung mit verschiedenen Keimen, die sich unter dem Einfluss der physiologischen Doederleinflora apathogen verhalten. Nichtrauchen ist (immer) von Vorteil, schützt auch vor anderen vaginalen Infektionen. Ebenso wird anfälligen Patientinnen zu nur mäßigem Genuss von Süßigkeiten und Alkohol geraten. Mit der richtigen Therapie ist die Vulvovaginal – Candidose eine schnell und gut zu behandelnde Lästigkeit und macht dankbare Patientinnen. Ich danke meinem Lehrer, dem Gynäkologen und Infektionsepidemiologen Prof. Dr. med. Eiko E. Petersen, Freiburg, für die freundliche Erlaubnis, seine bewährten Bilder in diesem Beitrag verwenden zu dürfen.
Datum: 13.10.2009
Quelle:
Wehrmedizin und Wehrpharmazie 2009/3
Wehrmedizin und Wehrpharmazie 2009/3