CT-gesteuerte minimal-invasive Drainage eines Milzabszesses: -Fallbericht mit Diskussion der diagnostischen und therapeutischen Optionen
Aus der Abteilung für Radiologie (Leitender Arzt: Oberstarzt Dr. C. Moritz) des Bundeswehrkrankenhauses Hamburg (Kommandeur und Ärztlicher Direktor: Generalarzt Dr. J. Hoitz)
Zusammenfassung
Milzabszesse sind relativ selten und kommen vermehrt nach Traumen, bei immunsupprimierten Patienten oder als Begleiterkrankung bei einer Endokarditis vor. Die Therapie der Wahl bei singulären Abszessen ist die CT- oder Sonographie-gesteuerte Drainageneinlage; bei septierten Abszessen oder unvollständiger Drainage wird häufig eine Splenektomie durchgeführt. In vielen Fällen kann eine frühzeitige, vollständige minimal-invasive Drainage eine operative Therapie unnötig machen. Im hier dargestellten Fall lag ein singulärer, nicht septierter Abszess der Milz vor, der mittels perkutaner, CT-gesteuerter Einlage einer Drainage erfolgreich behandelt werden. Prognosefaktor für das Outcome dieser Patienten sind die Besiedelung mit gram-negativen Erregern, multiple Abszesse oder ein hoher APACHE-II-Score.
Schlüsselwörter: Milzabszess, Splenektomie, CT, CT-gesteuerte perkutane Drainage
Summary
In this article we present the case of a patient with a singular, non-septated splenic abscess successfully treated by percutaneous, CT-guided insertion of a drainage. Prognostic factors for the outcome of these patients comprise colonization with gram-negative pathogens, multiple abscesses or a high APACHE II score.
Key-Words: splenic abscess, splenectomy, CT, percutaneous CT-guided drainage
Fallbericht
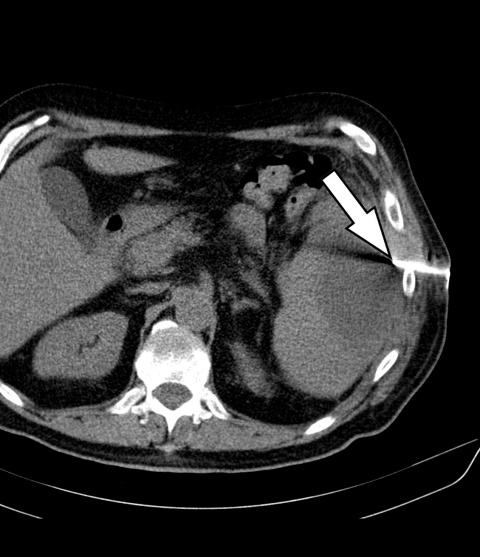
Im Rahmen der erweiterten Fokussuche wurde noch am ersten Tag des stationären Aufenthaltes eine Sonographie des Abdomens durchgeführt, bei der sich eine ätiologisch unklare hypoechogene Raumforderung im Bereich der Milz darstellte.
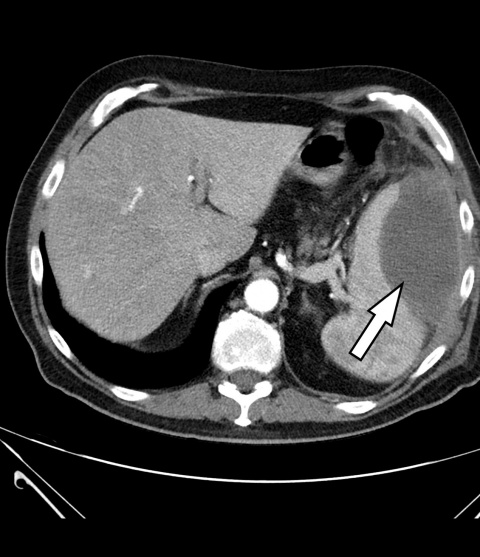
Als weiterführende Diagnostik erfolgte unmittelbar im Anschluss eine kontrastmittelverstärkte CT des Abdomens -[Philips® -Ingenuity 64 x 0,625 mm, SD 5 mm, KI 5 mm, Pitch: 1,142; KM Dosis 100 ml/Ultravist300®, Flussrate 3 ml/sec]. In der Milz zeigte sich eine 9 x 8 x 6 cm große, zentral hypodense (25 HE¹) Raumforderung mit randständig teils inhomogener überwiegend linearer Kotrastmittelaufnahme, eine Imbibierung des umliegenden Fettgewebes und eine Verdickung des Retroperitoneums – insgesamt passend zu einem Abszess (Abbildung 1). Auf genaueres Befragen gab der Patient an, 3 Monate zuvor beim Sturz auf einen Baumstamm ein links-abdominelles Anpralltrauma erlitten zu haben. So folgerten wir, dass es im Rahmen dieses Traumas zu einem Milzhämatom und im weiteren Verlauf zu dessen Superinfektion mit Abszedierung gekommen war.
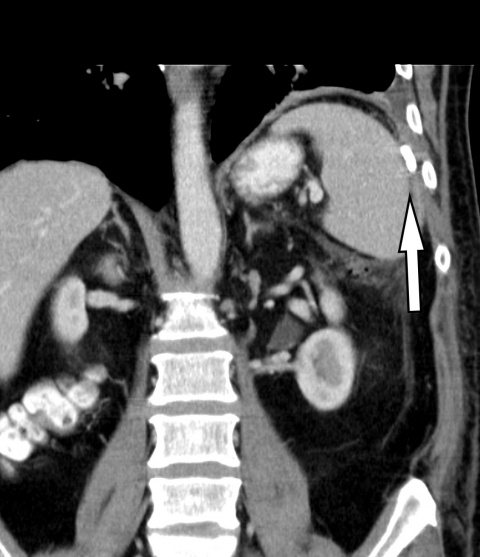
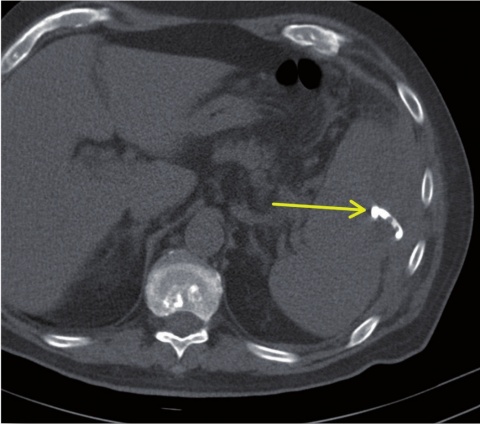
Im weiteren stationären Verlauf wurde die Drainage täglich gespült, um einer Verlegung des Lumens vorzubeugen; weitere Sekretion zeigte sich nicht. Die laborchemischen Entzündungsparameter waren deutlich regredient (bei Entlassung CRP 17 mg/l, Leukozyten 8,62/nl).
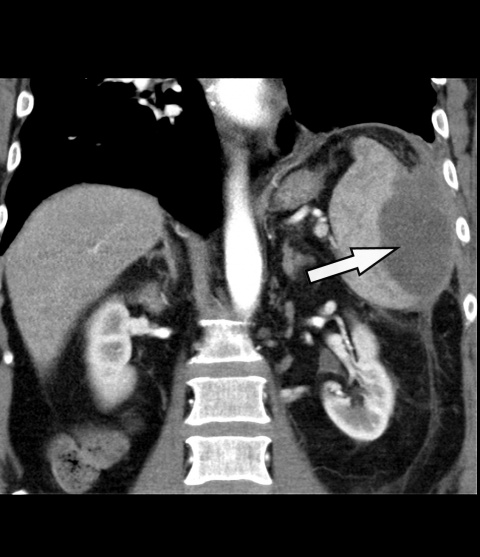
In einer abschließenden CT (7 Tage nach Drainageeinlage) bestätigte sich die vollständige Entleerung und Kollabierung der Abszesshöhle (Abbildung 4). Somit konnte eine erfolgreiche definitive Behandlung des Milzabszesses konstatiert und die Drainage entfernt werden. Die Indikation zur Befundkontrolle mittels CT wurde gestellt, da der subphrenische Raum sonografisch oft schwierig und nur unzureichend einsehbar ist.
Als Erreger des Abszesses wurden Anaerobier vermutet, jedoch konnte in der mikrobiologischen Untersuchung des Abszessinhaltes kein Erreger nachgewiesen werden. Ursächlich dafür dürften die ausgeprägte Transportempfindlichkeit von Anaerobiern [2] sowie die überlappend mit dem Eingriff bei initialem Verdacht auf eine Pneumonie begonnene antimikrobielle Therapie sein, deren Spektrum auch Anaerobier einschloss.
Nach einem stationären Aufenthalt von insgesamt 9 Tagen konnte der Patient subjektiv beschwerdefrei und in gutem Allgemeinzustand entlassen werden.
Diskussion
Inzidenz und Ursachen von Milzabszessen
Milzabszesse sind eine insgesamt seltene (Inzidenz 0,14 % - 0,7 %) [8], aber dennoch in differenzialdiagnostische Überlegungen bei linksseitigen thorakoabdominellen Schmerzen einzubeziehende Entität.
Ein Milzabszess entsteht in der Regel hämatogen auf dem Boden einer Endokarditis oder bei immunsupprimierten Patienten, alternativ nach Milzinfarkten oder (stumpfen) abdominellen Traumata im Rahmen einer Superinfektion von Parenchymnekrosen oder Hämatomen [16]. Zu den wichtigsten Erregern eines Milzabszesses zählen Escherichia coli, Staphylokokken, Streptokokken, gram-negative Anaerobier oder Candida spp. [10].
Milzverletzungen müssen initial nicht symptomatisch sein und können sich so z. B. auch unbemerkt in Gefechtssituationen (Sturz, In-Deckung-Gehen, Aufprall auf Fahrzeug) ereignen [24]. Die Möglichkeit der Abszedierung eines durch ein solches Trauma verursachten Hämatoms sollte deshalb bei entsprechender Symptomatik in die differenzialdiagnostischen Überlegungen einbezogen werden.
Diagnostik
Bei entsprechendem klinischen Verdacht werden zur Diagnostik native und/oder Kontrastmittel-Sonographie sowie die CT eingesetzt. Die native Sonographie hat im Vergleich zur nativen CT bei der Erkennung abdomineller Abszesse eine Sensitivität von 76 % versus 96 % [2].
Bei der Kontrastmittel-Sonographie wird eine Sensitivität von 81 % und eine Spezifität von 71 % beschrieben [23]. Die insgesamt relativ geringe diagnostische Sicherheit resultiert vermutlich aus der häufig aufgrund von Überlagerungen durch die Lunge und Darmgas eingeschränkten Beurteilbarkeit der Milz.
Sensitivität und Spezifität bei der Diagnostik eines Milzabszesses im CT mit Kontrastmittel liegen bei 96 % und 92 % [6]. Ein Vorteil der CT ist die verbindliche Beurteilbarkeit der benachbarten Strukturen [13], allerdings um den Preis einer Belastung durch ionisierende Strahlung (durchschnittliche mittlere effektive Dosis pro Abdomen-CT 13 mSv) [5].
Therapie
Als Methoden zur Behandlung eines Milzabszesses stehen die konservative antibiotische Therapie, die Anlage einer minimal-invasive perkutane Drainage und die Splenektomie zur Verfügung. In vielen Fällen gelingt die Therapie mittels CT- oder sonographiegestützter Drainageneinlage [4, 22].
Bei der Therapiewahl spielt es eine wichtige Rolle, ob ein singulärer Abszessherd oder multiple Abszesse vorliegen. Ferner sind Abszessgröße, -lokalisation, -septierungen sowie Allgemeinzustand und klinisches Gesamtbild des Patienten bei der Therapieentscheidung zu berücksichtigen.
Bei einem Einzelherd sollte aufgrund der überwiegend besseren klinischen Resultate primär eine perkutane Drainageneinlage erfolgen, während die Datenlage bei multiplen Abszessen für die primäre Splenektomie spricht [14, 21]. Komplikationen der perkutanen Drainagebehandlung sind vor allem Nachblutungen, eine punktionsbedingte Mortalität von 0,7 % und die frustrane Punktion. Darüberhinaus stellt die Behandlung einige Ansprüche an die Compliance des Patienten, der in der Lage sein muss, während der Behandlung still zu liegen [7, 9].
Demgegenüber sind die Nachteile der primären Splenektomie mit Nachblutungen, Sepsis, Wundheilungsstörungen sowie postinterventionellen intraabdominelle Abszedierungen abzuwägen [17]. Die operationsbedingte Mortalität nach laparoskopischer oder offener Splenektomie wird in der Literatur mit 0,2 - 1 % angegeben [12]. Darüber hinaus resultiert eine Anfälligkeit für eine Overwhelming Post-Splenectomy Infection (OPSI-Syndrom) [18].
In empirischen Betrachtungen [15] zeigte sich, dass eine sofortige vollständige Entleerung bei der Drainageneinlage oft über den Behandlungserfolg entscheidet. Gelingt diese nicht, wird häufig eine Splenektomie notwendig, da in vielen Fällen die notwendige vollständige Entleerung der Abszesshöhle und eine Kollabierung der Wände durch die alleinige Drainage ohne Sog auch im Verlauf nicht erreicht wird.
Studien zum Vergleich der klinischen Resultate zwischen primärer Splenektomie und primärer CT-gestützter Drainagentherapie wurden bisher nur mit kleinen Patientenkollektiven retrospektiv durchgeführt. So konnten ALVI et al. im Vergleich von CT-gestützter Drainage, Splenektomie und alleiniger Antibiotikatherapie keinen Vorteil für eine der Methoden zeigen. Einzig bei Abszessgrößen von über 10 cm Durchmesser zeigte sich die Überlegenheit der primären Splenektomie [1]. SREEKAR et al. fanden in einer retrospektiven, nicht randomisierten Analyse ebenfalls keinen Vorteil für eine der drei Methoden, jedoch war die Dauer des Krankenhausaufenthaltes bei einer Drainagebehandlung mit 11,42 Tagen signifikant niedriger als bei den Patienten mit alleiniger antibiotischer Therapie (13,71 Tage) oder nach Splenektomie (15,58 Tage) [19].
Bei allen Behandlungsarten sind ein hoher APACHE-II-Score², die Infektion mit gramnegativen Bakterien sowie multiple Abszesse negative Faktoren für das Outcome [3, 11]. Im vorliegenden Fall hatte der Patient einen APACHE-II-Score von 8 sowie einen singulären Abszess. Der Infektionserreger war a priori nicht klar, weshalb die Entscheidung zur primären Drainagen-einlage getroffen wurde.
Kernaussagen/Fazit
- Bei der Diagnostik eines Milzabszesses ist die CT in Bezug auf Sensitivität und Spezifität der Sonographie überlegen.
- Die primäre Therapie eines unifokalen, großen Milzabszesses sollte mittels perkutaner Drainageneinlage erfolgen.
- Eine initial empirische und bei Erregernachweis spezifische antimikrobielle Therapie muss zusätzlich durchgeführt werden.
- Weitere Vorteile dieser Therapie sind Organerhalt und kürzere stationäre Behandlungsdauer.
- Nach frustranem Therapieversuch oder bei multiplen Abszessen ist eine Splenektomie in der Regel unvermeidlich.
Literatur
- Alvi AR, Kulsoom S, Shamsi G: Splenic abscess: outcome and prognostic factors. Journal of the College of Physicians and Surgeons Pakistan. 2008; 18(12): 740 - 743.
- Çabadak H, Erbay A, Karaman K, Şen S, Tezer-Tekçe Y: Splenic abscess due to Salmonella enteritidis. Infectious Disease Reports. 2012; 4(1): e4.
- Chang KC, Chuah SK, Changchien CS et al.: Clinical characteristics and prognostic factors of splenic abscess: A review of 67 cases in a single medical center of Taiwan. World Journal of Gastroenterology. 2006; 12(3): 460 - 464.
- Chou YH, Tiu CM, Chiou HJ et al.: Ultrasound-guided interventional procedures in splenic abscesses. European Journal of Radiology. 1998; 28(2): 167 - 170.
- Das M: Kumulierte Patienten-Strahlendosis bei wiederholten CT-Untersuchungen. Maastricht University Medical Center.: ECR-European Congress of Radiology., 6.3.2015.
- Davido B, Dinh A, Rouveix E: Abcès de la rate: du diagnostic au traitement. La revue de médecine interne. 2017; 38(9): 614 - 618.
- Gupta S, Wallace MJ, Cardella JF et al.: Quality Improvement Guidelines for Percutaneous Needle Biopsy. Journal of vascular and interventional radiology 2010; 21(7): 969 - 975.
- Hung SK, Ng CJ, Kuo CF et al.: Comparison of the Mortality in Emergency Department Sepsis Score, Modified Early Warning Score, Rapid Emergency Medicine Score and Rapid Acute Physiology Score for predicting the outcomes of adult splenic abscess patients in the emergency department. PLOS One. A Peer-Reviewed. Open Access Journal 2017; 12(11): e0187495.
- Hunold P, Wiggermann A: Radiologisch-interventionelle Drainage bei abdominellen Abszessen. Viszeralmedizin 2013; 29: 14 - 20
- Kayser FH, Böttger EC, Haller O, Deplazes P, Roers A: Taschenlehrbuch Medizinische Mikrobiologie. Stuttgart, New York: Georg Thieme Verlag, 2014; S. 676.
- Knaus WA, Draper EA, Wagner DP, Zimmerman JE: APACHE II: a severity of disease classification system. Critical Care Medicine. 1985; 13(10): 818 - 829.
- Kojouri K, Vesely SK, Terrell DR et al.: Splenectomy for adult patients with idiopathic thrombocytopenic purpura: a systematic review to assess long-term platelet count responses, prediction of response, and surgical complications. Blood. 2004; 104(9): 2623 - 2634.
- Moll R, Sailer M, Reith HB, Schindler G: Alternative zum chirurgischen Vorgehen – CT-gesteuerte Drainagenbehandlung der Milz bei Abszessen und Hämatomen. Klinikarzt. 2004; 33(6): 183 - 188.
- Ng KK, Lee TY, Wan YL et al.: Splenic abscess: diagnosis and management. Hepatogastroenterology 2002; 49(44): 567 - 571.
- Prokop M, Galanski M, Schaefer-Prokop C et al.: Ganzkörper-Computertomographie: Spiral- und Multislice-CT. Stuttgart, New York.: Thieme., 2007, S.186.
- Rotman N, Kracht M, Mathieu D, Fagniez PL: Diagnosis and Treatment of Splenic Abscess (about 11 cases). Ann Chir. 1989; 43: 203 - 206.
- Seufert A, Encke RM: 47. Komplikationen nach Splenektomie. Langenbecks Archiv für Chirurgie. December 1986, Volume 369: pp 251 - 257.
- Sinwar PD: Overwhelming post splenectomy infection syndrome – review study. International Journal of Surgery. 2014; 12(12): 1314 - 1316.
- Sreekar H, Saraf V, Pangi AC: A Retrospective Study of 75 Cases of Splenic Abscess. Indian Journal of Surgery. 2011; 73(6): 398 - 402.
- Suerbaum S., Hahn H., Burchard GD, Kaufmann SHE, Schulz TF: Medizinische Mikrobiologie und Infektiologie. s.l.: Springer-Verlag Berlin Heidelberg, 2012.
- Taşar M, Uğurel MS, Kocaoğlu M, Sağlam M, Somuncu I: Computed tomography-guided percutaneous drainage of splenic abscesses. Clinical Imaging 2004; 28(1): 44 - 48.
- Thanos L, Dailiana T, Papaioannou G et al.: Percutaneous CT-guided drainage of splenic abscess. American Journal of Roentgenology. 2002; 179: 629 - 632.
- Von Herbay A, Barreiros AP, Ignee A et al.: Contrast-Enhanced Ultrasonography With SonoVue. Journal of Ultrasound in Medicine 2009; 28: 421 - 434.
- Waseem M, Bjerke S: Splenic Injury. In: StatPearls (Internet) 2018; https:// www.ncbi.nlm.nih.gov/books/NBK441993/ (Accessed: 25 March 2018)
Interessenkonflikte: Die Verfasser erklären, dass keine Interessenkonflikte bestehen.
Bildquelle für alle Abbildungen: Bundeswehrkrankenhaus Hamburg
Zitierweise:
Kley C, Moritz C, Ritzel RM: CT-gesteuerte minimal-invasive Drainage eines Milzabszesses: Fallbericht mit Diskussion der diagnostischen und therapeutischen Optionen. Wehrmedizinische Monatsschrift 2018; 62(5): 130 - 133.
Citation:
Kley C, Moritz C, Ritzel RM: CT-guided percutaneous drainage of a splenic abscess: case report and discussion of diagnostic and therapeutic options. Wehrmedizinische Monatsschrift 2018; 62(5): 130 - 133.
Für die Verfasser:
Stabsarzt Christiane Kley
Bundeswehrkrankenhaus Hamburg, Abteilung VIII
Lesserstraße 180, 22049 Hamburg
E-Mail: [email protected]
[1] HE = Houndsfield Einheiten; Maßeinheit für die Graustufen in einem CT-Bild; je höher der Wert, desto heller ist die Graustufe und desto stärker wurden die Röntgenstrahlen vom Gewebe absorbiert; der Graustufe für Wasser wurden 0 HE zugeordnet, Knochen entspricht etwa 500 bis 1500 HE.
[2] Der aus dem APACHE-Verfahren (Acute Physiology And Chronic Health Evaluation), welches in der Intensivmedizin Anwendung findet, errechnete Score, dient zur Vorhersage der Überlebenswahrscheinlichkeit von Patienten einer Intensivstation. Dieses Scoring-System schließt dabei Angaben zum Alter des Patienten, aktuellen Befunden und anamnestischen Angaben ein. Minimal können 0 Punkte erreicht werden und maximal 71 Punkte.
Datum: 08.05.2018