Chirurgische Notfallmaßnahmen bei Extremitätenverletzungen
Aus der Abteilung für Orthopädie und Unfallchirurgie (Ltd. Arzt: Oberstarzt M. Johann) des Bundeswehrkrankenhauses Hamburg (Chefarzt: Generalarzt Dr. J. Hoitz)
Die Notfallversorgung von Extremitäten ist wichtiger Bestandteil modernen Traumamanagements mit dem Ziel des funktionellen Extremitätenerhaltes durch fallabhängig komplexe Kombinationseingriffe an Weichgewebe, Knochen, Gefäßen und Nerven. Sie ist repräsentiert in den Ausbildungscurriculae PHTLS® und ATLS®, obgleich sie im Sinne des „ABCDE“ –Algorithmus selbstverständlich regelmäßig zeitlich und in der Priorität erst nach den Maßnahmen zur Sicherstellung der Vitalfunktionen adressiert werden („life before limb“).
Bei einem deutlichen Anstieg der notärztlichen Einsätze in der Bundesrepublik Deutschland von 1984 insgesamt 1,73 Millionen auf über 5 Millionen aktuell ist die Anzahl der traumaassoziierten Einsätze regional unterschiedlich von etwa 40 % in den 90er Jahren auf teils deutlich unter 30 % zurückgegangen (1, 15) . Bei etwa 1/3 dieser Patienten lagen Extremitätenverletzungen vor (16). Dass ein erfahrener Chirurg den Unfallverletzten erstversorgt ist allerdings eher selten: Nur 21 % der Notärzte verfügen über einen chirurgischen Hintergrund (2).
Die Mortalität des Polytraumas ist in den letzten 30 Jahren um 20 % gesunken. Dies ist sicherlich auf die Verdichtung der Infrastruktur und Verbesserung der Ausrüstung, aber besonders auch auf die Einführung von präklinischen und klinischen Algorithmen(PHTLS®, RTTLS®, ATLS®) zurückzuführen. Schädelhirnverletzungen, Verletzungen des Thorax, Adomens und Beckens haben hierbei die höchste Mortalität, allein das SHT hat bei einer Inzidenz in Europa von 235/100 000 eine Sterblichkeit von geschätzten 11 - 15 % (4). Dennoch kommt der zeitgerechten und qualifizierten chirurgischen Notfallbehandlung der schwer verletzten Extremität eine außerordentliche Bedeutung zu. Es handelt sich um Eingriffe zur Lebensrettung und zum Extremitätenerhalt mit dem Ziel der bestmöglichen Funktion hinsichtlich Bewegungsausmaß, Kraftentfaltung, Koordination und Schmerzfreiheit.
Prähospitale Phase
Die Mehrheit der Verkehrsunfalltoten sind bereits verstorben, bevor eine klinische Therapie einsetzt (10). Aber auch der Grundstein für eine
schlussendlich erfolgreiche Therapie von Extremitätenverletzungen wird in der prähospitalen Phase gelegt, wo die Erstdiagnose und Therapie ebenso eine wichtige Rolle spielen wie der Transport und die Zeit bis zur definitiven Versorgung in der richtigen Zielklinik.Gemäß der Vorgaben des PHTLS® stehen grundsätzlich die Erkennung und Therapie lebensbedrohlicher Situationen im Vordergrund. Die verletzte Extremität stellt in der Regel ein „E“-Problem dar. Als Ausnahme sei eine massive Blutung eines großen Gefäßes genannt („C“ –Problem). Bei derartigen relevanten aktiven Blutungen ist eine permissive Hypotension empfohlen (systolisch unter 100mmHg), falls keine zerebrale Begleitverletzung vorliegt (11).
Der Bodycheck sollte am weitgehend entkleideten Patienten unter Vermeidung von Unterkühlung durchgeführt werden. Schmuckstücke wie Armreifen oder Ringe sind schnellstmöglich zu entfernen um Weichteilkompression beim
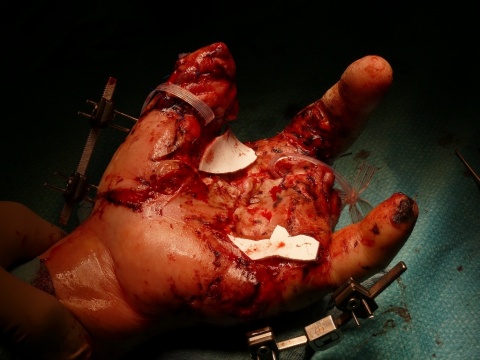
Geschlossene Weichteilverletzungen werden meist unterschätzt, dabei können auch diese in letzter Konsequenz und insbesondere bei Späterkennung von ausgedehntem Decollement oder gedeckten Gefäßzerreißungen schwerwiegende Folgen bis hin zur Amputation haben. Sekundär entstehende Nekrosen steigern zudem die Infektrate. Blutungen bei offenen Weichteilverletzungen der Extremitäten lassen sich häufig durch Hochlagern und Kompressionsverbände stillen (11). Das blutende Gefäß wird idealerweise vorher proximal komprimiert, bevor der Druckverband mithilfe steriler Abdeckung, einem Druckpolster und einer Binde gewickelt wird. Bei Versagen der Maßnahme muss das Gefäß gegebenenfalls proximal manuell abgedrückt werden. Als letzte Möglichkeit besteht die im Rahmen kriegerischer Auseinandersetzungen bewährte Anlage eines Tourniquets (18). Die Anlage erfolgt so distal wie möglich suffizient proximal der Blutung, jedoch nicht über Gelenken. Penetrierende Fremdkörper sollen belassen werden, da diese möglicherweise ausgelöste lebensbedohliche Blutungen durch Ihre intrakorporale Lage komprimieren könnten. Das sterile Verbinden der Wunde mit Sicherung der Fremdkörpers ist hier ausreichend (18).
Frakturen sind im Rahmen des Bodychecks an sicheren Frakturzeichen zu erkennen. Sie sind an sich nicht vital bedrohlich, allerdings
können sie von massiven Blutverlusten in die umgebenden Weichteile begleitet sein (z. B. Femur bis 2 000 ml) und können zu hämodynamischen Instabilitäten führen, insbesondere bei Mehrfachverletzungen. Obligat ist die frühzeitige Reposition und Immobilisation der Fraktur mit Dokumentation von pDMS vor und nach der Maßnahme, um Sekundärschäden an umgebendem Weichteilgewebe, Nerven und Gefäßen mit schwerwiegenden Folgen entgegenzuwirken (11). Die Reposition erfolgt unter Längszug der Extremität und achsegerechtem Ausrichten. Zur Schienung eignen sich gepolsterte Aluminiumschienen, Luftkammerschienen und die Vakuummatratze. Mit Ausnahme der Sprunggelenk- und der distalen Radiusfraktur sollten als Faustregel sofern möglich die benachbarten zwei Gelenke in die Immobilisation mit einbezogen werden. In der Regel ist eine 0° Position anzustreben, im Ellbogengelenk 90° und im Bereich der Finger und Mittelhand „intrinsic-plus“. Zur Stabilisierung stammnaher Frakturen bietet sich die Vakuummatratze an. Die Luftkammerschiene bietet gegenüber Aluminiumschienen den Vorteil der gleichmäßigeren Druckverteilung und wirkt damit dem Blutverlust entgegen (12).Bei offenen Frakturen ist zusätzlich die Wunde mit physiologischer Kochsalzlösung manipulationsfrei grob zu spülen und anschließend steril
zu verbinden. Das Anwenden von Desinfektionsmitteln hat zu unterbleiben. Die Reposition hat Vorrang gegenüber dem Umstand, dass durch dieses Manöver gegebenenfalls Kontaminationen in tiefere Schichten verteilt werden können (12). Idealerweise wird der Verband zur Prävention eines Infektes mit nosokomialen Keimen erst im OP entfernt, vorherige Fotodokumentation ist daher eine nützliche Information für den in der Klinik übernehmenden Kollegen. Eine Antibiotikatherapie sollte schnellstmöglich iniiert werden bei III° offene Frakturen Ampicillin/Sulbactam 3g alle 8h (13), um dem deutlich erhöhten Infektrisiko Rechnung zu tragen. An dieser Stelle sei auf eine adäquate Analgesie bei Extremitätenverletzungen bereits am Unfallort hingewiesen nicht nur aus Gründen des Patientencomforts sondern vor dem Hintergrund der vasomotorischen Dysregulation letztendlich auch zur Schockbekämpfung (12).Bei Gelenkluxationen sollten wiederholte Repositionsversuche bei intakter peripherer pDMS nicht durchgeführt werden (19), wenn die Unterscheidung zu einer gelenkbeteiligenden Fraktur nicht möglich ist. Sollten sich im Rahmen des Manövers eine Schmerzverstärkung oder federnd fixierte Fehlstellungen einstellen, ist von weiteren Repositionsversuchen abzusehen. Grobe Achsabweichungen sollten jedoch korrigiert und in günstiger Stellung immobilisiert werden. Insbesondere das OSG sollte in jedem Fall reponiert und geschient werden, darüber hinaus offensichtliche isolierte Luxationen (z. B. Knie, Finger).
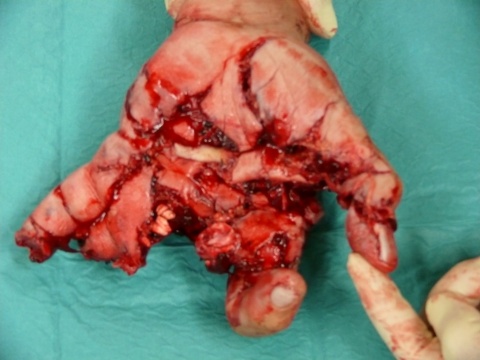
Der Stumpf von Amputationsverletzungen sollte nach dem Abspülen grober Verschmutzungen mit einem sterilen Kompressionsverband versorgt und hochgelagert werden. Hier gilt im Wesentlichen die Erstversorgung analog zu Weichteilverletzungen. Eine Gefäßversorgung mit Klemmen ist obsolet. Das Amputat sollte nach Möglichkeit immer geborgen und in die geeignete Zielklinik mitverbracht werden (12). Als Transportmedium ist ein Zweikammersystem zu wählen, indem das grob gereinigte, steril verpackte Amputat in einem wasserdichten Beutel in ein zweites mit Eiswasser gefülltes Gefäß verbracht wird (11). Ein direkter Kontakt von Eis mit dem Amputat wird hierdurch vermieden. Explizit bei Amputationsverletzungen sollten traumatologische Zentren mit entsprechender Qualifikation zur Replantation als Zielklinik vorgesehen werden.
Innerklinische Phase
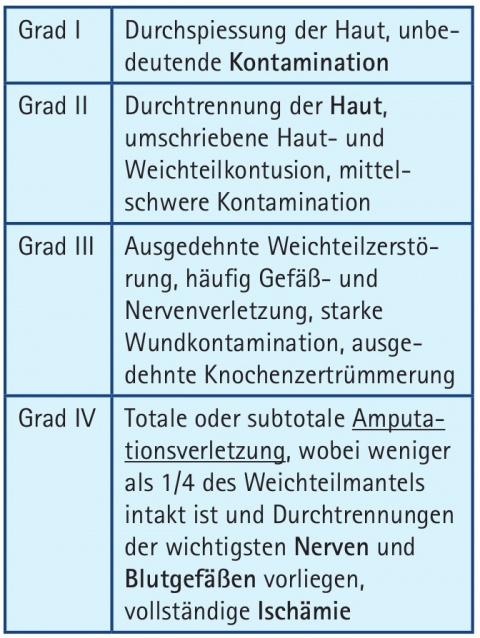
In der hospitalen Phase geht der eigentlichen Versorgung der Extremitäten der gewohnte Algorhythmus gemäß ATLS® mit sorgfältiger Übergabe voraus. In den meisten Fällen kommt der Patient nunmehr erstmalig mit einem erfahrenen Chirurgen in Kontakt. Die Extremitäten werden nunmehr im Kaskadebaustein „E“, bei Frakturen großer Knochen bzw. starker Blutungen auch in „C“ betrachtet. Von höchster Bedeutung sind neben der Blutstillung kreislaufrelevanter Blutungen ist die Erfassung der Qualitäten „Durchblutung, Motorik und Sensibilität“, da insbesondere ein Defizit der Erstgenannten unmittelbare für den Extremitätenerhalt essentielle Maßnahmen erfordert. Eine Gefäßdarstellung ist im Rahmen der Bildgebung insbesondere bei Frakturen oder Luxationen großer Knochen (Knie) und großflächiger Weichteilverletzungen ggf. großzügig zu indizieren (Grad II + III nach Oestern und Tscherne, Grad III + IV nach Gustillo und Andersen). Die Tischzeiten für die Spiral-CT auch mit KM in der Primärdiagnostik haben sich im Verlauf der letzten Jahre deutlich verringert. Es sei angemerkt, dass auch ein regelhaft beurteilter peripherer Pulsstatus relevante Gefäßverletzungen nicht ausschließt. In einer retrospektiven Studie wurden 120 kombiniert knöchern- und gefäßverletzte Patienten erfasst, die neben der Osteosynthese auch einer arteriellen Revaskularisation bedurften. Bei einer Inzidenz derartiger Kombinationsverletzungen von < 1 % lag die Extremitätenerhaltungsrate lag zwischen 89 und 95 % (9).
Sowohl die Art der Versorgung als auch Versorgungspriorität hängt wesentlich vom Injury Severity Score (ISS) und vom weichgeweblichen
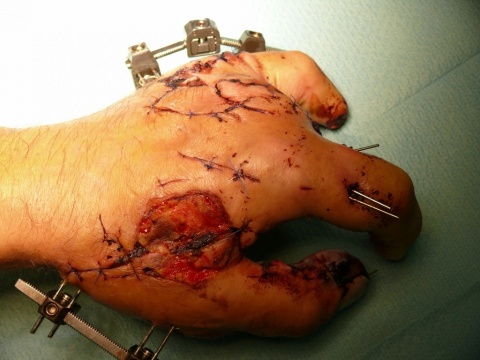
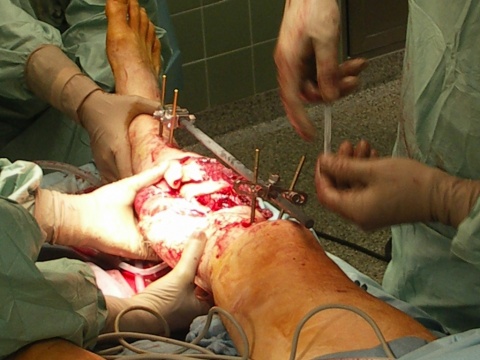
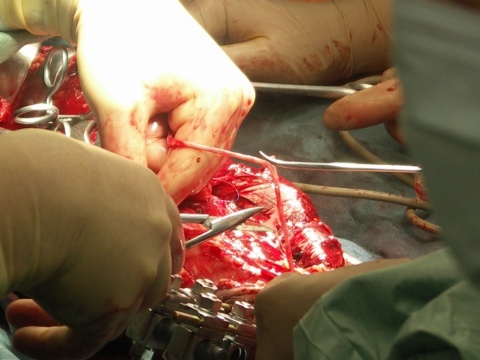
Zustand der Extremität ab. Schock, Azidose, Bewußtlosigkeit, Koagulopathie und hohes Alter sind nach „Berliner Definition“ wegweisend für die Beurteilung der Verletzungsschwere (14). Goldstandard in der Frakturversorgung bei offenen Frakturen ab Grad III bei ist nach wie vor die Anlage eines Fixateur externe. Im Bedarfsfall hat unmittelbar im Anschluss die Gefäßrekonstruktion zu erfolgen, die zur Prophylaxe eines Reperfusionsschadens wiederrum eine Kompartmentspaltung erfordert (9).Der Ausschluss oder die umgehende Therapie eines begleitenden Gefäßschadens ist von entscheidender Bedeutung. Über 95 % aller Arterienverletzungen kommen durch Gewalteinwirkung zustande. Das direkte Gefäßtrauma kann scharf oder stumpf sein. Während das scharfe durch seine meist starke Blutung imponiert, wird das stumpfe Gefäßtrauma häufig übersehen oder spät erkannt. Im Gegensatz zum scharfen Gefäßtrauma verläuft die Richtung der Schädigung von innen nach außen, nimmt also von der isolierten Intimaverletzung bis zur wanddurchgreifenden Gefäßwandverletzung zu. Bei dieser Verletzungsart steht neben der Blutungsgefahr insbesondere der thrombotische Gefäßverschluss im Vordergrund. Die Grenzen der Rekonstruktion von Gefäßen werden bei peripheren Verletzungen mit Quetschungen der Weichteile erreicht. Hier kann nach passagerem Hautersatz und ggf. Kompartmentspaltung mit rheologischer und antibiotischer Therapie die Demarkierung der avaskulären Areale abgewartet werden (9).
Zu den chirurgischen Maßnahmen, die ebenfalls ohne Verzögerung durchgeführt werden sollten, gehört außerdem die Escheratomie bei zirkulären Verbrennungen III Grades. Diese Entlastung der Extremitätenweichteile (oder auch des Körperstammes) kann durch die Nekrose der nervalen Endstrecken ohne Narkose durchführbar, jedoch ist auf eine großzügige Spaltung zu achten, um die tourniquetartigen Einschnürungen aufzulösen.
Große, insbesondere offene Weichteilverletzungen sollten konsequent debridiert und temporär mit Epigard oder Vakuumversiegelungen
abgedeckt werden. Um der Retraktion der Wundränder entgegenzuwirken, kann eine Dermotraktion angelegt werden. Bei offenen Gelenkverletzungen sollte der Verschluss des Gelenkes chirurgisch mit Einlage einer Drainage erreicht werden. Ein temporärer Verschluss mit Kunsthaut oder Vakuumversiegelung führt hier zu einem Untergang der Gelenkflächen bzw. zu einem Gelenkinfekt. Allerdings können auch geschlossenen Weichteilverletzungen zu einem sofortigen chirurgischen Handeln zwingen. Im Falle einer Morell /Lavallee-Verletzung ist die zeitnahe Revision mit Lavage, Versuch der Refixation der Cutis an das darunterliegende Gewebe, die großzügige Saugdrainage, sowie die externe Kompression angezeigt (Tab.1, 2).Handelt es sich nun um einen polytraumatisierten Patienten mit mehreren Frakturen ist die Versorgungsstrategie auch heute noch sehr uneinheitlich. Sie reicht von Early total Care (ETC) mit primärer definitiver Versorgung bis zur Damage-Control-Surgery (DC) mit primärer Stabilisierung durch den Fixateur externe. So zeigte vor 25 Jahren die Standardstudie von Bone et al, dass eine frühe definitive Versorgung zu einer deutlichen Reduktion des ARDS führte (5). Dies konnte jedoch durch die Gegenstudie der „European Polytrauma Study on the Management of Femur Fractures“ nicht bestätigt werden (6).
Ein neues Konzept entwickelt von einer Arbeitsgruppe des Metro Health Medical Center in Cleveland, Ohio, stützt sich nun auf klinische und laborchemische Daten, um den optimalen Zeitpunkt der Versorgung Polytraumatisierter Patienten mit Extremitätenverletzungen zu bestimmen (7).
Dieses als Early Appropriate Care (EAC) Vorgehensweise fußt auf dem Ergebnis, dass bei einer Untersuchung von 1 005 erwachsenen
Patienten mit 1 192 Frakturen und einem ISS > 16 eine frühe definitive Versorgung mit einem geringeren Risiko an Pneumonie, ARDS und Sepsis vergesellschaftet war. Wobei die Versorgung < als zwölf Stunden und zwischen zwölf und 24 Stunden keinen Unterschied machte. Eine weitere Untersuchen an 1 443 Patienten bei der die klassischen Azidose-Parameter pH, Base excess und Lactat in Relation zu den Komplikationen Pneumonie, Sepsis und ARDS gesetzt wurde zeigte eine unmittelbare Abhängigkeit der Komplikationsrate von der Ausprägung der zentralen (respiratorisch und metabolisch) sowie peripheren Acidose. Nierenversagen, Beinvenenthrombose Lungenembolie und Wundinfekt waren davon nicht betroffen (8).Daraus ist die Konsequenz, dass ein generelles Damage-Control-Vorgehen zumindest bei den Femurfrakturen überdenkenswert ist und dass polytraumatisierte Patienten ohne Azidose, gegebenenfalls auch nach Therapie, innerhalb von 24 Stunden definitiv versorgt werden können. z
Anschrift für die Verfasser:
Oberfeldarzt Dr. Matthias Berg
Bundeswehrkrankenhaus Hamburg
Abteilung für Orthopädie und Unfallchirurgie
Lesserstraße 180
22049 Hamburg
E-Mail: [email protected]
Oberfeldarzt Dr. med. Matthias Berg
geb. am 15.10.1973 in Trier
Dienstlicher Werdegang...
- 1993 - 1994: Wehrpflichtiger
- 13./LwAusbRgt2 Ulmen/Eifel und
- TaktAusbKdoLw Decimomannu/Italien
- 1994 - 1996: Studium Sportwissenschaft, Deutsche Sporthochschule Köln
- 1996: Eintritt in die Bundeswehr als SanOA
- 1996 - 2002: Studium der Humanmedizin Universität zu Köln
- 2002 - 2005: Bundeswehrzentralkrankenhaus Koblenz in den Abteilungen Unfallchirurgie, Orthopädie und Anästhesie
- 2005 - 2007: Truppenarzt Sanitätszentrum Düsseldorf
- 2007 - 2008: Bundeswehrkrankenhaus Hamburg, Abteilung für Unfallchirurgie und Orthopädie
- 2008 - 2010: Bundeswehrkrankenhaus Hamburg, Abteilung für Allgemein-, Viszeral- und Thoraxchirurgie
- 2010 - 2011: Zivile Weiterbildung im Zentrum für Endoprothetik Schön Klinik Hamburg
- 2011: Facharzt für Chirurgie
- 2013 - 2014: Zivile Weiterbildung im Berufsgenossenschaftlichen Unfallklinikum Hamburg
- 2013: Facharzt für Orthopädie und Unfallchirurgie
- Zusatzbezeichnungen Notfallmedizin (2008), Sportmedizin (2009) und Manuelle Medizin (2014)
Derzeitige Verwendung...
- seit 2011: Oberarzt Abteilung für Orthopädie und Unfallchirurgie Bundeswehrkrankenhaus Hamburg
Auslandseinsätze...
- 2006: 10. Dt. Einsatzkontingent ISAF Kunduz/ Afghanistan
- 2008/2009: 18. Dt. Einsatzkontingent ISAF Kabul/ Afghanistan
- 2010: 26. Dt. Einsatzkontingent KFOR Prizren/ Kosovo
- 2011: 28. Dt. Einsatzkontingent KFOR Prizren/ Kosovo
- 2011/2012: Mission „EU NAVFOR ATALANTA“
- 2014: Mission „EU NAVFOR ATALANTA“
- 2016: 43. Dt. Einsatzkontingent KFOR Prizren/ Kosovo
Datum: 30.06.2016
Quelle: Wehrmedizin und Wehrpharmazie 2016/2