Abdominelle Notfallchirurgie
Aus der Abteilung für Allgemein-, Viszeral- und Thoraxchirurgie1 (Ltd. Arzt: Oberstarzt Dr. N. Huschitt) und der Abteilung Unfallchirurgie, Orthopädie und septisch rekonstruktive Chirurgie2 (Ltd. Arzt: Oberstarzt Prof. Dr. C. Willy) des Bundeswehrkrankenhauses Berlin (Chefarzt: Flottenarzt Dr. K. Reuter)
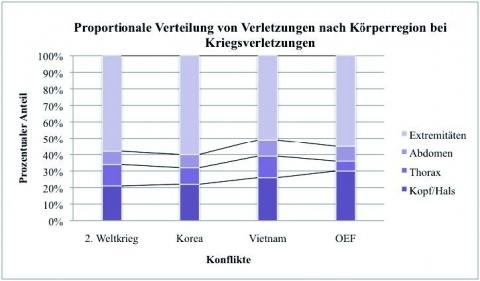
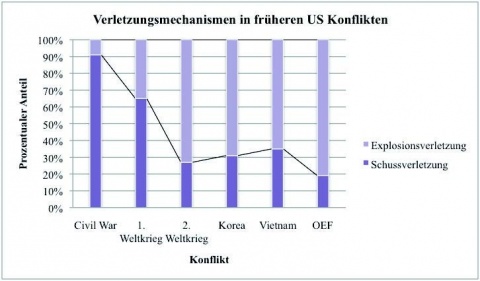
Abdominelle Verletzungsmuster in militärischen Konflikten haben sich über die Jahrzehnte verändert. Standen im 2. Weltkrieg noch Schussverletzungen im Fokus der Militärchirurgie, so hat sich mit zunehmender Asymmetrie der Konflikte und der Einführung der persönlichen Schutzausstattung für Soldaten das Verletzungsmuster hin zu Explosionstraumen mit Schwerpunkt Extremitäten- und Kopf/Hals Verletzungen verschoben (Abb. 1).
Stumpfe abdominelle Traumen werden unter Umständen auch erst durch das Tragen einer Schutzausrüstung verursacht. So entsteht das „Behind Armor Blunt Trauma“ (BABT), wenn hohe lokale Energien, beispielsweise beim Auftreffen von eines Hochgeschwindigkeitsgeschosses auf eine Schutzweste, auf dahinter liegende Strukturen in Form einer Druckwelle flächenhaft verteilt werden [2].
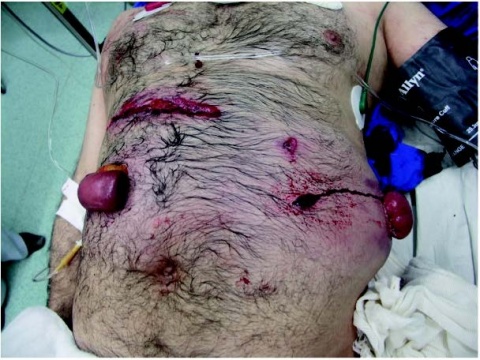
Die Asymmetrie in militärischen Konflikten führt auch vermehrt zu einer Kombination aus stumpfen und penetrierenden Traumen (Abb. 2). IEDs (unkonventionelle Spreng- und Brandvorrichtung, engl. improvised explosive device) verursachen solche Kombinationsverletzungen, häufig noch in Kombination mit Verbrennungen.
Dabei sind gerade Abdominal- und Thoraxtraumen lebenslimitierende Verletzungen, die ein schnelles und entschlossenes Handeln zur Rettung der Patienten verlangen.
Ziel dieses Artikels ist es, eine Übersicht über das Vorgehen bei abdominellen Notfalloperationen mit Schwerpunkt auf die einsatzspezifischen Verletzungsmuster zu geben.
1. Verletzungsmuster und Einschätzung der Patienten
Generell wird bei einem abdominellen Trauma zwischen penetrierenden und stumpfen Verletzungen unterschieden.
1.1. Einschätzung der Patienten
Nach Übernahme eines Patienten in den Schockraum erfolgt zuerst eine Einschätzung und Behandlung nach dem ATLS®-Algorithmus. Oberste Priorität haben dabei die Sicherung des Atemweges, eine ausreichende Oxygenierung und Ventilation, sowie die Stabilisierung des Kreislaufes. Dem potentiell dramatisch schnellen Blutungstod wird durch die
Dabei kann der Chirurg eine erste Einschätzung vornehmen, durch welche Verletzung in welcher Körperhöhle der Patient vital bedroht ist [3]. Die genaue
Kenntnis des Traumamechanismus (stumpf, penetrierend oder Kombinationsverletzung) und der Lokalisation geben dem behandelnden Chirurgen erste Hinweise auf mögliche intraabdominelle Verletzungsmuster. Zur weiteren Diagnostik können dann hinzugezogen werden:•eFAST (Thorax- und Abdomensonographie)
•a.p. Röntgenuntersuchung des Thorax
•schnelle Anlage einer „diagnostischen“ Thoraxdrainage auf der verletzten Seite
Dadurch erhält der behandelnde Chirurg Hinweise für seine operative Strategie. Dem folgt die Einschätzung, wann ein möglicher Tod bei ausbleibender chirurgischer Therapie eintritt:
•Sofort
•Innerhalb von fünf Minuten
•Innerhalb der nächsten Stunde
•Innerhalb von 24 Stunden
Anhand dieser Einschätzung triagiert der behandelnde Chirurg die Patienten und legt die weitere Reihenfolge und Vorgehensweise fest.
Wird als Ursache der vitalen Bedrohung ein Abdominaltrauma identifiziert, besteht die Indikation zur Notfalllaparotomie.
Eine CT-Diagnostik, soweit verfügbar, ist nur bei hämodynamisch stabilen Patienten angezeigt, da diese zu einer signifikanten Verzögerung der chirurgischen Therapie führt. Ist der Patient temporär stabilisierbar (transient responder) und ist ein CT-Scanner im Schockraum vorhanden, verbessert ein Ganzkörper CT in der frühen Phase des Traumas jedoch das Outcome des Patienten [4].
1.2.1 Penetrierendes Abdominaltrauma
Ein penetrierende Bauchtrauma überschreitet per definitionem das Peritoneum. In Folge dessen können alle Organe in der Bauchhöhle verletzt worden sein.Einen ersten Anhalt über das Ausmaß einer Penetrationswunde kann im Schockraum eine Exploration der Wunde mit einer sterilen Sonde geben, um eine Verletzung der Abdominalfaszie bzw. des Peritoneums beurteilen zu können. Bestehen Zweifel an der Intaktheit des Peritoneums, muss eine intraabdominelle Exploration erfolgen. Im militärischen Setting erfolgt dies über eine mediane Laparotomie mit systematischer Inspektion des Abdomens.
In zivilem Umfeld kann bei ausreichender Expertise auch eine diagnostische Laparoskopie erfolgen. Dies betrifft insbesondere Messerstichverletzungen, bei denen eine Verletzung der Faszie bei der klinischen Untersuchung nicht sicher beurteilt werden kann. Hier wird über eine Laparoskopie mit gleichzeitiger Sondierung der Wunde von außen das Peritoneum von innen beurteilt. So kann eine Verletzung der Integrität der Bauchwand sicher detektiert werden.
Bei Schussverletzungen des Abdomens aus Langwaffen, wie diese in militärischen Konflikten gebräuchlich sind, kann durch die hohe Energieübertragung eine Gewebe- und Organschädigung auch zeitverzögert und abseits des eigentlichen Geschossweges auftreten. Bei abdominellen Schussverletzungen besteht daher immer eine Operationsindikation.
1.2.2 Stumpfes Abdominaltrauma
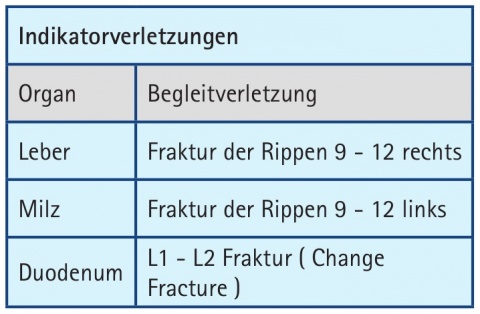
Ein stumpfes Abdominaltrauma entsteht durch das Einwirken großer Kräfte auf die Abdominalhöhle, wie z. B. durch das Lenkrad eines Autos bei einem Verkehrsunfall oder im Rahmen des bereits beschriebenen BABT. In Folge dessen kann es zu Zerreißungen und Lazerationen an parenchymatösen Bauchorganen und Hohlorganen des Gastrointestinaltraktes kommen mit der Folge einer Peritonitis oder Blutung [5]. Hinweise auf ein stumpfes Bauchtrauma geben dem Chirurgen der Verletzungsmechanismus, sowie Begleitverletzungen und Prellmarken. Typische Indikatorverletzungen sind:
Zur weiteren Diagnostik ist hier eine FAST-Sonographie, bei hämodynamisch stabilen Patienten eine Computertomographie indiziert. Gerade Verletzungen der parenchymatösen Organe werden heute zunehmend konservativ behandelt. Aus diesem Grund ist zur initialen Beurteilung des Verletzungsgrades und auch im Verlauf eine CT notwendig. Als Conditio sine qua non besteht aber weiterhin, dass der Patient dabei kreislaufstabil sein muss und eine kontinuierliche Überwachung und Reevaluierung möglich ist. Das Fehlen einer zuverlässigen Bildgebung kann im besonderen militärischen Umfeld eine äußerst schwierige diagnostische Herausforderung darstellen.
1.2. Damage Control Surgery in der Akutphase
Das grundlegende Prinzip der einsatzchirurgischen Vorgehensweise ist die Stabilisierung des Patienten nach dem Konzept der Damage Control Surgery und (bei NATO-Soldaten) eine schnelle Verlegung des Patienten in eine Role IV Einrichtung. Oberste Priorität haben dabei die Blutungs- und Kontaminationskontrolle. Hierzu wird der kleinste mögliche Eingriff durchgeführt, um eine weitere Belastung des Patienten durch ein großes operatives Trauma zu vermeiden. Grund hierfür ist die Minimierung von Hypothermie, metabolischer Azidose und Koagulopathie, der tödlichen Trias, die eine sichere Operation unmöglich macht. Dabei verbieten sich große rekonstruktive Eingriffe wegen der langen OP-Zeit. In der Notsituation kommen oft nur rein temporären Maßnahmen zur Blutungs- und Kontaminationskontrolle zum Einsatz, um eine Transportstabilität zu erreichen.
Insbesondere in der Hohlorganchirurgie reicht zu Beginn oft eine Resektion des betroffenen Abschnittes mit Blindverschluss aus. Dadurch gewinnt man Zeit, den Patienten zu stabilisieren und in eine höherwertige Einrichtung zu verlegen. Unabhängig vom Versorgungstyp werden alle im Damage-Control-Modus notfalllaparatomierten Patienten in Deutschland grundsätzlich relaparotomiert.
Verletzungen der großen abdominellen Gefäße sind häufig schicksalhaft, allerdings steht eine Versorgung derartige Verletzungen auch in Deutschland in traumatologisch spezialisierten Zentren vor einem unsicheren Ausgang. Die Prinzipien der sogenannten Damage Control Surgery sind ausreichend validiert, nichts destotrotz muss dieses Konzept immer wieder verinnerlicht werden, um nicht der Versuchung einer ausgedehnten Rekonstruktion bei einem physiologisch instabilen Patienten zu erliegen. Aufgrund der passageren Kreislaufinsuffizienz des kritisch Verletzten, die nicht selten den Einsatz von Katecholaminen erfordert, sind primäre Darmanastomosen in diesem Patientenkollektiv einem besonderen Heilungsrisiko ausgesetzt.
Im militärischen Umfeld kommen noch die eingeschränkten Ressourcen wie Personalstärke in Bezug zum Patientenaufkommen, OP-Kapazität, Material, Medikamente und Blutprodukte hinzu. Diese dürfen nicht leichtfertig verschwendet werden. Nach Stabilisierung des Patienten kann dann in einer höher qualifizierten medizinischen Einrichtung oder bei einem physiologisch stabileren Patienten unter besseren Voraussetzungen eine Rekonstruktion erfolgen.
In einer Cochrane-Analyse aus dem Jahr 2013 wird darüber berichtet, dass die provisorische Damage Control Laparotomie (DCL) in der Folge mehr Todesfälle und höhere Komplikationsraten nach sich ziehe als eine definitive Laparotomie (DL) [6]. Nur bei schwersten Verletzungen (major injury subset) seien keine Unterschiede zwischen DCL und DL messbar. Selbst bei Vorliegen einer letalen Triade, penetrierendem Trauma oder einer Mehrfachorganverletzung schneide die Damage Control Laparotomie schlechter ab. Diese sollte daher nach leichten und mittelschweren Verletzungen vermieden und nur mit großer Vorsicht („kept to a minimum“) bei schweren traumatischen Verletzungen angewandt werden. Die Notfallindikationen zur Laparotomie unabhängig von der operativen Taktik zum Erhalt des Lebens werden nicht angezweifelt.
Dieser Studienüberblick unterstreicht die Wichtigkeit, gut ausgebildete und erfahrene Einsatzchirurgen in vorgeschobenen Einheiten einzusetzen. Diese müssen differenzieren können, ob taktisch und medizinisch eine DCL oder eine DL indiziert ist. Ein verantwortlicher Chirurg muss – der erwähnten Studienlage folgend – ebenfalls die Fertigkeit besitzen, eine DL durchzuführen, wenn sie situativ der DCL überlegen ist. Die Entscheidung DL versus DCL bedarf u. a. der Fähigkeit eines erweiterten einsatzchirurgischen Denkens (Surgistik) [7]. Die Wertigkeit einer DCL allerdings im militärischen Umfeld zu unterschätzen, wird genau dem Patienten, der davon profitieren könnte, nicht gerecht.
2. Spezielle OP-Strategien
In dem folgenden Abschnitt wird kurzgefasst auf die verschiedenen operativen Damage-Control-Techniken bei speziellen intraabdominellen Verletzungen eingegangen. Zur Einteilung und Beschreibung der Verletzung hat sich international die Klassifikation gemäß der American Association for the Surgery of Trauma (AAST) durchgesetzt, die in den folgenden Abschnitten zur Indikationsstellung verwendet wird. Häufig ist die exakte Bestimmung des Schweregrades erst intraoperativ möglich. Die Klassifikation der Verletzung ist allerdings in jedem Fall essentiell, um eine vergleichende Untersuchung der verschiedenen Behandlungsstrategien und des Outcomes in der klinischen Forschung zu ermöglichen.
2.1. Parenchymatöse Organe
Bei den parenchymatösen Bauchorganen steht die Blutungskontrolle im Vordergrund der chirurgischen Therapie.
2.1.1. Leber
Hinsichtlich der Versorgung des Lebertraumas hat über die letzten Jahrzehnte ein Paradigmenwechsel stattgefunden. Erfahrungen aus der Kinderchirurgie sowie mit konservativ behandelten Milzrupturen wurden auf die Leber übertragen und evaluiert. In > 80 % der Fälle ist das selektive nichtoperative Management (SNOM) das Standardverfahren bei hämodynamisch stabilen Patienten [10].
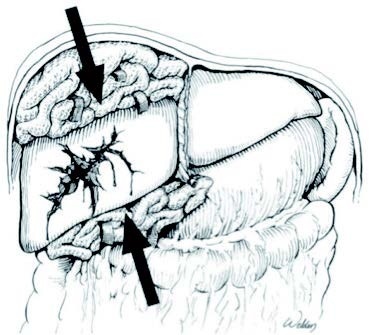
Schwere Verletzungen der Leber, die ein operatives Vorgehen erfordern, sind eine Herausforderung. Resezierende Verfahren an der Leber erfordern ein genaues Verständnis der Leberanatomie sowie Kenntnisse der verschiedenen Resektionstechniken. Leberresektionen nach Trauma sind auch in erfahrenen Zentren mit einer Mortalität von 50 % vergesellschaftet [10]. Sollte eine explorative Laparotomie nach Abdominaltrauma mit Leberbeteiligung erforderlich werden, erfolgt diese primär zur Blutungskontrolle.
Zu den Damage-Control-Verfahren zur Blutungskontrolle an der Leber gehören:•Manuelle Reposition der Leber und Kompression von außen
•Packing der Leber
•Tamponade eines Wundkanals mithilfe eines Ballon-Katheters (Blasenkatheter, Sengstaken-Blakemore-Sonde) oder einer Netzblombe
•Hämostyptika
•Durchgreifende Lebernaht
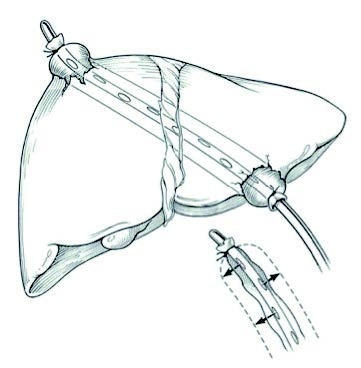
•Einpacken der Leber in ein festsitzendes resorbierbares Netz (Hepatorrhaphie).
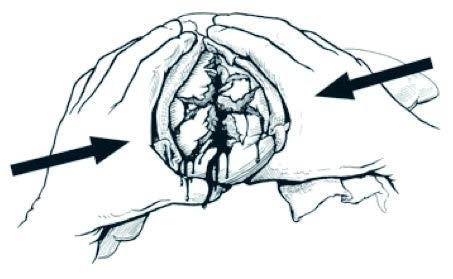
Bei ausgedehnten Lazerationen sollte die Leber zunächst bimanuell in ihre anatomische Form gebracht und mit den beiden Händen des Assistenten eine
dosierte Kompression von außen ausgeübt werden (Abb. 4). Durch diese einfache Maßnahme kann in vielen Fällen eine Blutung temporär kontrolliert – oder zumindest signifikant reduziert werden. Lässt sich die reponierte Leber mithilfe von gefalteten Bauchtücher suffizient in Position halten, stellt ein definitives Leberpacking meist die geeignete Blutstillungsmaßnahme dar (Abb. 5).Bei blutenden Stich- oder Schusskanälen kann eine temporäre Blutungskontrolle durch Einbringen eines geeigneten Ballon-Katheters (z. B. eines Blasenkatheters oder einer Sengstaken-Blakemore-Sonde) erzielt werden (Abb. 6). Die Ein- und Austrittsstelle kann zusätzlich mittels Lebernaht – mit oder ohne Omentum-Plombe – verschlossen werden. Blutungen aus oberflächlichen Läsionen können durch Hämostyptika (z. B. TachoSil®, Hemopatch®) gestillt werden.
Bei stärkeren Blutungen kann durch das sogenannte Pringle-Manöver eine kurzfristige Blutungskontrolle – oder zumindest eine Verlangsamung der Blutung – erreicht werden, bis eine der oben genannten Blutstillungstechniken angewendet werden kann. Hierzu wird durch Abklemmen des Ligamentum hepatoduodenale der arterielle und portalvenöse Zufluss zur Leber temporär unterbunden. Die exakte Dauer der im Trauma tolerierbaren Ischämiezeit ist nicht bekannt, die meisten Autoren empfehlen eine Unterbindung von nicht länger als 20 - 30 Minuten.
Die Ligatur der A. hepatica propria kann als Mittel der letzten Wahl in verzweifelten Situation erfolgen. Man muss sich aber dabei bewusst sein, dass das
Gallengangsystem der Leber exklusiv von der arteriellen Versorgung abhängt und nach einer Ligatur der A. hepatica propria irreversibel geschädigt ist.Nachblutungen sind häufige Komplikationen nach einem Lebertrauma [11]. Aufgrund der intraoperativ eingeschränkten Kreislaufsituation des polytraumatisierten Patienten und eines verminderten portalvenösen Druckes können Blutungsquellen in der Akutsituation sistieren, die dann bei Verbesserung der Kreislaufsituation erneut aktiviert werden.
2.2.2. Milz
Die Milz ist das Organ, dass am häufigsten beim stumpfen Abdominaltrauma verletzt wird (40 - 45 %) [5, 9]. Bei penetrierenden Verletzungen des Abdomens ist die Milzverletzung mit ca. 9 % seltener anzutreffen [8].
Hinweise auf eine Milzverletzung können geben:
•Frakturen der 9. - 12. Rippen links
•Prellmarken im linken oberen Quadranten
•Freie Flüssigkeit in der Notfallsonographie
Aufgrund des zunehmenden Verständnisses der Milz als immunologisches Organ und der Erfolge bei der konservativen Behandlung von Milzverletzungen in der Kinderchirurgie, ist heutzutage der Standard bei hämodynamisch stabilen Patienten das konservative Vorgehen. In der Kinderchirurgie konnte ein Milzerhalt in 90 % der Fälle erreicht werden [3]. Als Standard bei hämodynamisch stabilen Patienten muss heute das konservative Vorgesehen gesehen werden [13].
Kontraindikationen bzw. Risikofaktoren für ein Scheitern des konservatives Vorgehens sind [3]:
•Hämodynamische Instabilität
•Multiorganverletzungen, die eine Probelaparotomie erforderlich machen
•Nachweis einer persistierenden Milzblutung
•Transfusion von mehr als 50 % des köpereigenen Blutes
•Alter > 55
Entschließt man sich zu einem nicht-operativen Vorgehen, muss der Patient konsequent überwacht und regelmäßig reevaluiert werden. Dieses Vorgehen bindet Ressourcen und steht einer Verlegung des Patienten entgegen. Im militärischen Umfeld besteht daher die sichere Behandlung einer Milzverletzung in der Milzexstirpation. Des Weiteren sind Blutprodukte nicht immer in ausreichendem Umfang für einen einzelnen Patienten verfügbar.
Vor dem Hintergrund eines zunehmend konservativen Managements von Monoverletzungen der Milz bei kreislaufstabilen Patienten verlieren milzerhaltende Operationsverfahren wie Parenchymnaht, partielle Resektion oder Splenorrhaphie (Einpacken der Milz in ein Vicryl-Netz) zwangsläufig weiter an Bedeutung.
2.1.3 Pankreas
Aufgrund der relativ geschützten retroperitonealen Lage des Pankreas treten Verletzungen des Pankreas insgesamt eher selten auf. Nur in 5 - 7 % der schweren abdominellen Verletzungen ist die Bauchspeicheldrüse mitbetroffen [8, 9]. Nichts desto trotz stellen Verletzungen des Pankreas aufgrund der dem Pankreas eigenen Anatomie mit einer engen Lagebeziehung zu Duodenum und Ligamentum hepatoduodenale und der komplexen operativen Techniken in der Pankreaschirurgie ein Problem dar. Aufwendige Pankreasoperationen sind im Einsatz schwierig durchführbar und mit einer hohen Morbidität und Mortalität verbunden [3]. Außerdem sind Verletzungen des Pankreas schwer zu detektieren und werden demzufolge häufig erst verzögert entdeckt. Als absolute OP-Indikation wird die Verletzung des Pankreasganges angesehen, die aber meist nur durch eine endoskopische retrograde Cholangio-Pankreatikographie (ERCP) diagnostiziert werden kann. Serumamylasewerte haben einen niedrigen Stellenwert in der Diagnostik von Pankreastraumen [14, 15]. Meist ist der behandelnde Chirurg hier auf die Trauma-Anamnese angewiesen. Penetrierende Verletzungen oder Prellmarken im Epigastrium können richtungsweisend sein. Besteht intraoperativ der Verdacht auf eine Verletzung des Pankreasganges, steckt man in einem Dilemma, wie operiert werden soll. Resektion von Pankreaskopf oder -schwanz erfordern einen erfahrenen Viszeralchirurgen. Eine akzeptierte Damage-Control-Maßnahme ist die suffiziente Drainage der Pankreasverletzung unter antibiotischer Abschirmung. So kann der Patient stabilisiert und in eine höherwertige medizinische Einrichtung verlegt werden.
2.2. Intraabdominelle Hohlorgane
Bei Verletzungen der intraabdominellen Hohlorgane zielt die chirurgische Therapie in erster Linie auf die effektive Kontrolle der abdominellen Kontamination zur Verhinderung einer sekundären Peritonitis mit nachfolgender Sepsis. Dabei geht es bei kritisch Verletzten primär um einen schnellen und effektiven Verschluss gastrointestinaler Perforationen. Bei ausgedehnteren Verletzungen, die eventuell mit einer Kompromittierung der Durchblutung einhergehen, erfolgt eine Diskontinuitätsresektion mit Blindverschluss der Darmenden. Die Rekonstruktion der Magen-Darm-Passage wird erst nach intensivmedizinischer Stabilisierung des Patienten in einer Revisionsoperation ausgeführt (mehrzeitiges Behandlungskonzept).
2.2.1. Magen
Verletzungen des Magens zwingen nur selten zu einer ausgedehnten Magenresektion. Typische Verletzungsmuster sind penetrierende Verletzungen, die meist mit lokaler Exzision und Übernähung oder einer atypischen Keilresektion behandelt werden können. Besonderes Augenmerk sollte auf potentiell zusätzlich bestehende okkulte Verletzungen der Magenhinterwand gelegt werden. Zur Inspektion der Hinterwand muss die Bursa omentalis eröffnet werden.
2.2.2. Duodenum
Penetrierende Verletzungen des Duodenums kommen vor allem in Ländern mit hoher Kriminalitätsrate relativ häufig vor. Stumpfe Traumen sind dagegen eher selten und meist Folge eines Anpralls auf das Lenkrad oder den Fahrradlenker. Aufgrund seiner teilweise retroperitonealen Lage, seiner anatomischen Lagebeziehung zu Pankreas und Hauptgallengang und seiner ernährungsphysiologischen Bedeutung stellen Verletzungen des Duodenums eine besondere Herausforderung dar. Circa sechs Liter Flüssigkeit passieren täglich das Duodenum. Eine Fistel in dieser Region kann zu schweren
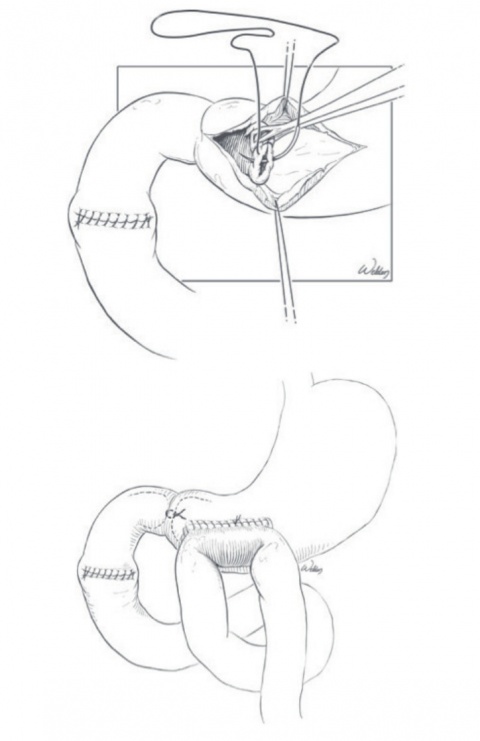
2.2.3. Dünndarm
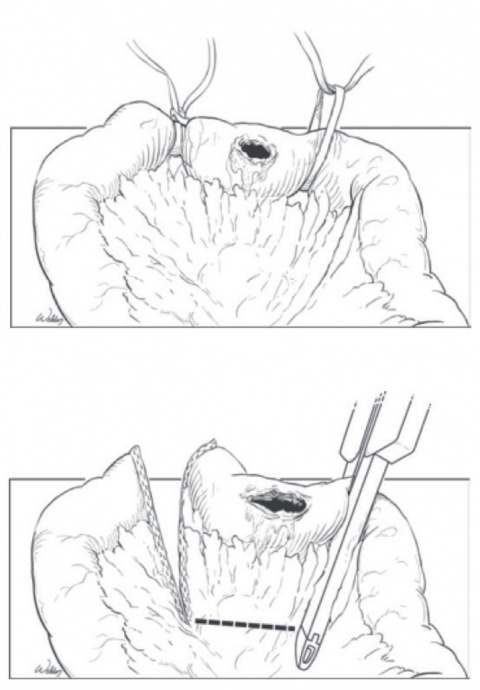
Dünndarmverletzung Gad I-III können meist mit einer Übernähung suffizient versorgt werden. Bei ausgedehnten Verletzungen kann eine Resektion des betroffenen Darmabschnittes notwendig sein. Dabei sollte sparsam reseziert werden. Bei benachbart gelegenen Mehrfachverletzungen sollte über eine en-bloc-Resektion nachgedacht werden, um die Zahl der Anastomosen zu verringern. Ein Blindverschluss oral und aboral der Verletzung mithilfe eines linearen Klammernahtgerätes (GIA) reicht bis zur Stabilisierung oder Verlegung des Patienten aus. Verletzungen am mesenterialen Rand können leicht übersehen werden.
2.2.4. Dickdarm
Kleine Läsionen des Dickdarms (Grad I – II) können ebenfalls übernäht werden. Darüber hinaus gehende Verletzungen erfordern eine Resektion. Dabei kann in der Akutsituation sparsam reseziert werden. Auch hier ist eine unmittelbare Wiederherstellung der Kontinuität durch Anlage einer primären Anastomose nicht notwendig (Abb. 8). Diese kann im Verlauf unter kontrollierten Bedingungen erfolgen.
2.2.5. Rektum
Durch die extraperitoneale Lage des Rektums im kleinen Becken besteht keine direkte Kontaminationsgefahr der Bauchhöhle. Zum Schutz vor einer Infektion kann ein Diversionsstoma vorgeschaltet werden. Gegebenenfalls ist die Anlage einer Rektaldrainage zur Sicherung eines transanalen Abflusses angezeigt.
3. Zwerchfellverletzungen
Verletzungen des Diaphragmas mit Hernierung von Baucheingeweiden in den Thorax können infolge scharfer oder stumpfer Gewalteinwirkung entstehen und werden nicht selten erst verzögert diagnostiziert [17]. Die initial übersehene Zwerchfellverletzung erhöht die Mortalität und Morbidität beträchtlich. Eine Hernierung präsentiert sich möglicherweise auch erst nach einer gewissen Latenzphase [18].
Der Zwerchfellriss bedarf einer zügigen operativen Revision zur Reposition und Zwerchfellreparation mit einer einfachen, kräftigen, nicht-resorbierbaren Naht, in der Regel über eine Laparotomie. Die Verwendung spannungsfreier Netzimplantate in der Notfallsituation bleibt ausgedehnten Defektverletzungen vorbehalten [19].
4. Bauchdeckenverschluß
Das Konzept der Damage Control Surgery ist durch eine zeitlich verkürzte Notfalloperation charakterisiert, in der nur unmittelbar lebenserhaltende Prozeduren vorgenommen werden. Erst nach intensivmedizinischer Stabilisierung des physiologisch derrangierten Traumapatienten erfolgt die definitive chirurgische Versorgung. Die offene Abdomenbehandlung mit Anlage eines temporären Bauchdeckenverschlusses (Laparostoma) gehört daher zu den etablierten Verfahren in der Notfallchirurgie des Abdomens. Durch den temporären Bauchdeckenverschluss wird die Faszie während möglicher Folgeeingriffe geschont und das Risiko eines abdominellen Kompartmentsyndroms reduziert. Eine intraabdominelle Kontamination oder das Vorhandensein einer Peritonitis sowie nicht zu adaptierende Faszienränder sind weitere Gründe für einen temporären Bauchdeckenverschluss [20]. Im Laufe der Jahre wurden die unterschiedlichsten Techniken entwickelt. Speziell in der Damage Control Chirurgie sind folgende Anforderungen an einen temporären Bauchdeckenverschluß zu stellen [20]:
•Tamponadewirkung eines abdominellen Packings darf nicht beeinträchtigt werden.
•Vermeiden eines abdominellen Kompartmentsyndroms
•Adäquate Sterilität
•Option zu einer Umwandelung in eine Laparostoma sollte vorhanden sein
Im militärischen Setting kommt noch die Anforderung des einfachen Managements während eines
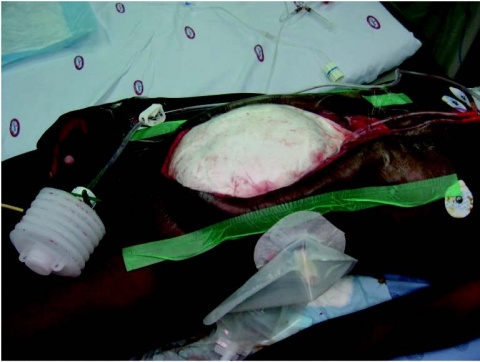
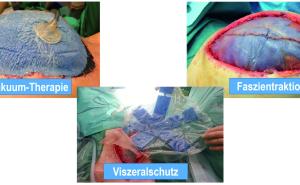
Transportes im Rahmen des STRATAIRMEDEVAC hinzu.Bewährt hat sich dabei – auch im Auslandseinsatz – das KCI® Abdominal Dressing oder das ABThera™-System. Dabei handelt es sich um einen in haftungsfreie Folie gehüllten Polyurethan-Schwamm, der in der Abdominalhöhle direkt auf den Darm gelegt werden kann, sowie einen weiteren Schwamm, welcher darüber zur Sekretableitung und Wundadaptation gelegt wird. Der Folienverband steht unter einer kontinuierlichen Unterdruckbehandlung, wobei der Sog am Abdomen auf 75 mmHG begrenzt werden sollte. Das System ist technisch ausgereift und besitzt eine hohe Anwendersicherheit, da es auch im klinischen Alltag regelmäßig verwendet wird.
Zusammenfassung
Verletzungen der großen Körperhöhlen Abdomen und Thorax besitzen eine hohe Letalität. Um diese auch unter limitierten Ressourcen sicher meistern zu können, ist ein strukturiertes und prioritätenorientiertes Vorgehen notwendig. Im Laufe der Ausbildung zum Einsatzchirurgen werden den Chirurginnen und Chirurgen der Bundeswehr standardisierte OP-Techniken vermittelt, auf die sie in Notfallsituationen zurückgreifen können. Durch das Prinzip der Damage Control Surgery soll bei hämodynamisch instabilen und physiologisch derrangierten kritisch Verletzten sekundärer Schaden durch ausgedehnte Operationen abgewendet werden. Dabei stehen die Blutungs- und Kontaminationskontrolle im Vordergrund. Auch temporäre Maßnahmen wie der Blindverschluss von Hohlorganen, das Packing parenchymatöser Organe oder die Anlage von Gefäß-Shunts kommen zum Einsatz. Nach intensivmedizinischer Stabilisierung erfolgte die verschobene – ggf. auch mehrzeitige – definitive chirurgische Versorgung. z
Interessenkonflikt
Die Autoren geben an, dass kein Interessenkonflikt besteht.
Anschrift für die Verfasser:
Oberstabsarzt Axel Winter
Bundeswehrkrankenhauses Berlin
Abteilung für Allgemein-, Viszeral- und Thoraxchirurgie
Scharnhorststraße 13
10115 Berlin
E-Mail: [email protected]
OBERSTABSARZT AXEL WINTER
geb. am 07.11.1976
Dienstlicher Werdegang...
- 01.01.1997: Eintritt in die Bundeswehr
- 10/1997 - 10/1999: Studium der Humanmedizin an der Universität Regensburg
- 10/1999 - 11/2003: Studium der Humanmedizin an der Technischen Universität München
- 11/2003 - 11/2005: 1. Klinische Verwendung Abt II Chirurgie Bundeswehrkrankenhaus Ulm
- 11/2005 - 11/2008: Truppenarztzeit: Staffelchef San Staffel Murnau
- 5/2012: Facharzt für Chirurgie
Derzeitige Verwendung...
seit 11/2008: 2. Klinische Verwendung Abt II Bundeswehrkrankenhaus Berlin
Auslandseinsätze...
- 06/2007 - 09/2007: ISAF BAT Arzt Kunduz
- 03/2008 - 08/2008: ISAF BAT Arzt Faizabad
- 03/2009 - 05/2009: ISAF German Field Hospital Mazar-e-Sharif
- 09/2011 - 10/2011: KFOR BAT Arzt Mitrovica
- 06/2014 - 06/2014: Trauma fellowship Chris Hani Baragwanah Hospital Johannesburg, Südafrika
- 05/2015 - 07/2015: Kurdenhilfe Irak, Erbil
Datum: 17.08.2016
Quelle: Wehrmedizin und Wehrpharmazie 2016/2