LUMBALER BANDSCHEIBENVORFALL (VERDACHT AUF): EIN WEGWEISER FÜR DIAGNOSTIK UND THERAPIE
Simon Mayer
WMM, 59. Jahrgang (Ausgabe 3/2015; S. 87-89)
Zusammenfassung: Rückenschmerzen sowie gesicherte Bandscheibenvorfälle bzw. der Verdacht auf einen solchen gehören in Deutschland zu den häufigsten Gründen für einen Arztbesuch.
Die Inzidenz von LWS – Bandscheibenvorfällen liegt bei 150 Fällen pro 100 000 Patienten pro Jahr, womit von einem häufigen Krankheitsbild gesprochen werden kann.
Zusätzlich klagen bis zu 70 % der Deutschen mindestens einmal pro Jahr über Rückenschmerzen. Auch im Einsatzland sind degenerative Wirbelsäulenerkrankungen ein häufiger Behandlungsgrund (siehe Artikel zur Einsatzstatistik von Schulz et al. in diesem Heft). Hier ist die Frage, wann eine Repatriierung des Betroffenen Sinn macht und welche Erkrankungen im Einsatzland, ohne MRT und ohne neurochirurgische Expertise, behandelt werden können. Um eine “Überdiagnostik“, und letztlich auch eine “Übertherapie“, zu vermeiden, sollten daher bestimmte Grundsätze beachtet werden. Dieser Artikel soll ein Wegweiser für den Alltag der truppenärztlichen Sprechstunde zu Hause und im Einsatz in Bezug auf den Umgang mit Patienten mit einem gesicherten Bandscheibenvorfall der Lendenwirbelsäule sowie bei Verdacht auf einen solchen sein.
Phase 1 – Anamnese und Untersuchung
In der ersten Phase gilt es, die Wahrscheinlichkeit für das Vorliegen eines Bandscheibenvorfalles einzuschätzen, um die weitere Diagnostik und Therapie einzuleiten. Abzugrenzen ist ein Bandscheibenvorfall der LWS von pseudoradikulären Syndromen wie z. B. dem ISG – Syndrom und Facettengelenksreizsyndrom.
Wichtige Anamnesebestandteile:
- Seit wann bestehen die Schmerzen? Welche Therapien wurden bereits begonnen?
- Bestehen Blasen – oder Mastdarmstörungen (Restharngefühl, Urin – oder Stuhlinkontinenz)?
- Besteht eine Reithosenhypästhesie (Kribbelparästhesie oder Hypästhesie im Genital – und Analbereich => entsprechend der Polsterung einer Reithose)?
- Ist ein Trauma erinnerlich? Ist der Patient an der Wirbelsäule bereits operiert worden?
- Sind dem Patienten neue Paresen, z. B. beim Treppensteigen aufgefallen ?
- Überwiegt ein Rückenschmerz oder eine Ausstrahlung in die Beine?
- Bestehen Anhaltspunkte für ein “Dienstvermeidungsbegehren“ oder eine “psychische Komponente“?
Klinische Untersuchung:
- Prüfung der Kraftgrade (im Liegen, Stehen und funktionell, wie z. B. Zehenstand, Fersengang):
- KG 5/5 => volle Kraft,
- KG 4/5 => Kraftentwicklung gegen den Widerstand des Untersuchers (Untersucher bekommt spürbare Kraft entgegengesetzt),
- KG 3/5 => Kraftentwicklung gegen die Schwerkraft (z. B. Bein kann gehalten werden),
- KG 2/5 => Kraftentwicklung unter Aufhebung der Schwerkraft (Patient kann z. B. gehaltenes Bein bewegen),
- KG 1/5 => sichtbare / tastbare Kontraktion der Muskulatur ohne Bewegung,
- KG 0/5 => komplette Lähmung = Plegie.
- Prüfung der Muskeleigenreflexe,
- Prüfung der Sensibilität,
- Bei Blasen – oder Mastdarmstörungen: Digital-rektale Untersuchung (Sphinktertonus erhalten?),
- Nervendehnungszeichen nach Lasègue und Femoralisdehnungsschmerz,
- ISG –Druckschmerz und Facettendruckschmerz,
- Trendelenburg-Zeichen / Hiplag-Zeichen [5],
Phase 2 – Therapie oder apparative Diagnostik
Welche Diagnostik zu welcher Zeit?
Der grundsätzliche Goldstandard zur Diagnostik eines Bandscheibenvorfalles ist eine MRT – Untersuchung. Limitierender Faktor ist hier jedoch meist die örtliche und terminliche Verfügbarkeit. Außerdem besteht die Gefahr, dabei eigentlich asymptomatische Bandscheibenveränderungen ohne Zusammenhang mit den aktuellen Beschwerden nachzuweisen und so eine mögliche Übertherapie zu initiieren. So wurden z. B. in einer Untersuchung des Flugmedizinischen Instituts an 488 beschwerdefreien jungen Bewerben in 27,7 % der Fälle im MRT degenerative lumbale Bandscheibenveränderungen beschrieben [7].
Abgrenzung zu pseudoradikulären Syndromen:
Als häufigste pseudoradikuläre Syndrome sind das ISG--Syndrom und das Facettengelenksreizsyndrom zu nennen. Beim ISG-Syndrom besteht ein starker ISG-Druckschmerz einseitig oder beidseits mit teilweiser Ausstrahlung bis in den Glutealbereich.Beim Facettengelenksreizsyndrom besteht ein paravertebraler Druckschmerz der LWS mit möglicher beiderseitiger Ausstrahlung in die Leisten.
Gemeinsam ist beiden Syndromen, dass keine klar radikuläre Schmerzsymptomatik mit Ausstrahlung in die Beine vorliegt. Die Patienten schildern eher einen starken Rückenschmerz, der im Vordergrund steht. Gewisse Überschneidungen können vorhanden sein; so kann die Einstrahlung in die Leiste eines Facettensyndroms auch durch eine L1-Schmerzsymtomatik verursacht sein. Schmerzen im Dermatom S1 können durch ein ISG-Syndrom vorgetäuscht werden.
Phase 3 – Therapie
Medikamentöse Therapie:
Mittel der Wahl sind nichtsteroidale Antirheumatika (NSAR), wobei mit einer niedrigen Dosis begonnen und diese langsam gesteigert werden soll. NSAR sind Paracetamol in der Schmerzlinderung überlegen [2]. Myotonolytika können Beschwerden kurzfristig lindern, zeigen in Studien jedoch keine Überlegenheit im Vergleich zur alleinigen NSAR - Gabe [2, 8]. Eine routinemäßige Dauergabe von Opioiden oder Kortikoiden ist in der ambulanten Versorgung nicht Mittel der ersten Wahl.
Bettruhe vs. Bewegung und physiotherapeutische Übungsbehandlung:
Eine Immobilisierung des Patienten sollte nicht erfolgen [3, 4]. Sobald es dem Patienten schmerzbedingt möglich ist, sollte daher eine physiotherapeutische Übungsbehandlung erfolgen.
Sonstige, konservative Therapie:
Bei klar nachgewiesener, radikulärer Klinik mit Korrelation zu einem passenden MRT – Befund und ohne Paresen oder Caudasymptomatik ist die Durchführung einer CT-gesteuerten periradikulären Therapie (PRT) als Therapieversuch möglich und oft hilfreich. Hierbei wird, unter CT-Kontrolle, die betroffene Nervenwurzel mit einem Gemisch aus einem Depotkortison und einem Lokalanästhetikum umflutet. Bei polyradikulären Beschwerden, wie z. B. bei einer Spinalkanalstenose kann auch eine epidurale Infiltration Linderung bringen. Beide Techniken sind potenziell komplikationsträchtig und bedürfen daher auf jeden Fall einer kritischen Indikationsprüfung.
Rehabilitationsmaßnahme und erweiterte, ambulante Physiotherapie (EAP):
Bei gegenüber konservativer Therapie über Wochen refraktären Beschwerden kann die Einleitung einer stationären Rehabilitationsmaßnahme oder einer EAP indiziert sein.
Operative Therapie:
Bei Patienten, die auf Grund einer radikulären Schmerzsymptomatik (ohne neurologische Ausfälle) operiert wurden, ist Studien zufolge eine schnellere Schmerzlinderung und Erholung nachgewiesen als bei konservativ therapierten Patienten [6]. Nach 2 Jahren und auch nach 10 Jahren weisen Studien keinen signifikanten Unterschied in der Schmerzreduktion aus, wobei die Patientenzufriedenheit bei den operierten Fällen etwas größer ist [1, 9].
Phase 4 – Rückkehr in den Dienstalltag
“Krankschreibung“ der Soldatin/des Soldaten:
In der Akutphase der Beschwerden ist es in der Regel sinnvoll, Soldaten von allen Dienstverrichtungen zu befreien und “krank zu Hause“ zu führen. Eine schnelle Wiederaufnahme des Dienstes ist anzustreben. Unter ambulanter Therapie ist z. B. auch eine schrittweise Wiedereingliederung möglich. Abhängig vom individuellen Dienstalltag der Soldatin/des Soldaten sollte der Truppenarzt eine vorübergehende Verwendungseinschränkung (für körperliche Maximalbelastungen) vornehmen. Bei längeren Krankheitsphasen ist eine Vorstellung beim Facharzt für Neurochirurgie oder Orthopädie zur Mitbeurteilung ratsam.
Gesundheitsziffer:
Die Vergabe einer Gesundheitsziffer erfolgt, bei degenerativen Wirbelsäulenerkrankungen, auf Antrag des Truppenarztes durch einen Facharzt für Neurochirurgie oder Orthopädie. Es bedarf einer konkreten, dienstlichen Fragestellung mit Begutachtungsanordnung (Vordruck BA 90/5). Zur Vergabe einer Gesundheitsziffer ist bei Bandscheibenvorfällen die Zentrale Dienstvorschrift (ZDV) 46/1 Gesundheitsnummer (GNr) 42 ausschlaggebend. Wichtig zu erwähnen ist hier, dass die Beurteilung von operierten Patienten erst 12 Monate nach Operation vorgesehen ist. Dies gilt analog, wenn unter konservativer Therapie Beschwerdefreiheit erzielt wurde. Eine Beurteilung ist auch hier erst 12 Monate nach den letzten Beschwerden sinnvoll ist. Bei einem optimalen Verlauf ohne verbliebene sensomotorische Defizite kann nach 12 Monaten eine GNr. III/42 vergeben werden. Bis dahin ist immer eine GNr. V/42 zu vergeben.
Literaturhinweise
- Atlas S. J., Keller R. B., Wu Y. A., Deyo R. A., Singer D. E.: Long-term outcomes of surgical and nonsurgical management of sciatica secondary to a lumbar disc herniation: 10 year results from the maine lumbar spine study. Spine (Phila Pa 1976) 30: 927-935 (2005)
- Chou R., Huffman L. H., American Pain Society, American College Of Physicians: Medications for acute and chronic low back pain: a review of the evidence for an American Pain Society/American College of Physicians clinical practice guideline. Ann Intern Med 147: 505-514 (2007)
- Deyo R. A., Weinstein J. N.: Low back pain. N Engl J Med 344: 363-370 (2001)
- Hilde G., Hagen K. B., Jamtvedt G., Winnem M.: Advice to stay active as a single treatment for low back pain and sciatica. Cochrane Database Syst Rev CD003632 (2002)
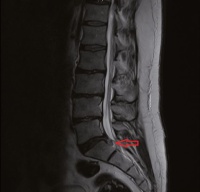
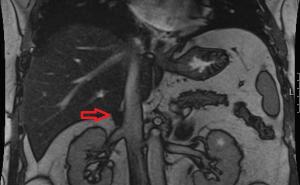
Abb. 1: Nach caudal sequestrierter Bandscheibenvorfall LWK 5 / SKW 1 rechts in einem sagittalen (links) und transversalen (rechts) MRT in t2 - Wichtung
Datum: 01.04.2015
Quelle: Wehrmedizinische Monatsschrift 2015/3