MODERNE KONZEPTE DER KARDIOVASKULÄREN MEDIZIN
Kardiovaskularmedizin stellt für jedes Krankenhaus, das Akut- und Notfallmedizin betreibt, einen sehr wichtigen Schwerpunkt dar. Herz-Kreislauferkrankungen stellen mit über 40 % die häufigste Todesursache in Deutschland dar.
Zur suffizienten Diagnostik und Therapie kardiovaskular erkrankter Patienten ist eine optimale, abteilungsübergreifende Zusammenarbeit im Sinne eines kardiovaskulären Zentrums notwendig, wie dies am Bundeswehrzentralkrankenhaus Koblenz praktiziert wird. Nur durch die enge Kooperation der beteiligten Fachgebiete Kardiologie, Angiologie, Radiologie, Kardiochirurgie, Gefäßchirurgie, Nuklearmedizin und (Kardio-)Anästhesie gelingt es schwerkranken Notfallpatienten die optimale Diagnostik und Therapie zukommen zu lassen.
Chest Pain Unit
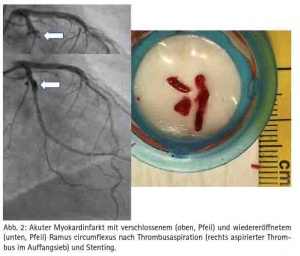
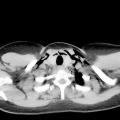
Brustkorbschmerzen gehört zu den häufigsten Einweisungsdiagnosen einer Notaufnahme, auch im Bundeswehrzentralkrankenhaus Koblenz. Seit 2010, rezertifiziert 2013, verfügt das Bundeswehrzentralkrankenhaus über eine Chest Pain Unit. Hier werden Patienten mit Brustkorbschmerzen optimal diagnostiziert und therapiert. Moderne Bildgebung stellt eine der wichtigen Säulen in der Diagnostik dar. Gerade in der Notaufnahme beginnt die suffiziente Untersuchung des Patienten mit einem im Bedarfsfall angezeigten triple-rule-out CT (Ausschluss signifikante KHK, Aortendissektion und Lungenarterienembolie in einer CT-Untersuchung) oder Koronar-CT (Abb. 1). Akute ST-Hebungsinfarkte werden gemäss den aktuellen Leitlinien (2014 ESC/EACTS Guidelines on myocardial revascularization) sofort ins Herzkatheterlabor verbracht und hier einer Koronarintervention mit Wiederöffnung des verschlossenen Koronargefäßes unterzogen. Diese therapeutischen Optionen müssen 24/7 angeboten werden, da viele kardiovaskuläre Notfälle sich außerhalb der regulären Dienstzeit ereignen, z. B. in den frühen Morgenstunden mit Aktivierung des sympathischen Nervensystems. Die Wiederherstellung der Reperfusion beim STEMI innerhalb der ersten 2 - 3 Stunden nach Symptombeginn muss unbedingt angestrebt werden. Jede Zeitverzögerung führt zu einer Prognoseverschlechterung. Im Idealfall wird das Herzkatheterteam bereits über den Notarztwagens bzw. die Rettungsleitstelle informiert, so dass beim Eintreffen eines NAW’s der Patient direkt ins Herzkatheterlabor verbracht werden kann und eine Wiedereröffnung der Koronargefäße erfolgt. Wenn ein Patient mit einem akuten ST-Hebungsinfarkt sich ohne Rettungsmittel direkt in der Notaufnahme vorstellt, ist eine door-to-ballon (Zeit zwischen betreten der Notaufnahme und Wiedereröffnung des Herzkranzgefässes im Herzkatheterlabor) unter einer Stunde anzustreben. Nur in Ausnahmefällen, wie z. B. im Auslandseinsatz sollte die Thrombolysetherapie noch als alternative Therapie wegen schlechterer Wiedereröffnungsraten des Koronargefäßes mit höheren Komplikationsraten durchgeführt werden. Gemäß den gültigen Leitlinien ist auch bei erfolgreicher Thrombolysetherapie eine zeitnahe Koronarangiographie anzustreben, da aufgrund des rupturierten Plaques nur der adhärente Thrombus durch die Thrombolysetherapie beseitigt wird und bei unveränderter Plaquemorphologie ein hohes Reinfarktrisiko besteht. Auch bei Patienten mit einem NSTEMI (Nicht-ST-Hebungsinfarkt), der sich prognostisch langfristig kaum von dem Risiko eines ST-Hebungsinfarktes unterscheidet, ist eine zeitnahe Koronarangiographie anzustreben, insbesondere wenn die Patienten hämodynamisch instabil sind, einen relevanten Troponinanstieg (bevorzugt werden sollte das hochsensitive Troponin), dynamische ST- oder T-Wellenveränderungen im Ruhe-EKG aufweisen oder der Grace score (http://ww.gracescore.org) über 140 liegt. Insbesondere beim STEMI (ST-Streckenhebungsinfarkt) kann eine additive Thrombusaspiration über einen speziellen Herzkatheter bei großer Thrombuslast im verschlossenen Koronargefäss hilfreich für eine erfolgreiche Reperfusionsstrategie sein (Abb. 2).
Heart Team
Eine der zentralen Schnittstellen im Rahmen der interdisziplinären Zusammenarbeit stellt das Heart Team dar. Hier fließen die Informationen aus kardiovaskulärer Bildgebung der Radiologen bzw. Kardiologen, Ischämienachweisen im Stressecho, Stress-MRT bzw. Myokardszintigraphie bzw. PET-Untersuchung, sonstiger Bildgebung in echokardiographischen Diagnostik inklusive der transösophagealen Echokardiographie und der 3-D-Echokardiographie zusammen. Alle an der kardiovaskulären Diagnostik beteiligten Subdisziplinen diskutieren Patienten mit komplexeren Erkrankungsbildern gemeinsam mit den Herz- und Gefäßchirurgen und legen im Konsens eine Therapieempfehlung fest, die dann ausführlich mit dem Patienten besprochen wird. Nur dieser multidisziplinäre Teamansatz kann gewährleisten, dass insbesondere den Patienten, denen zwei oder mehrere therapeutische Optionen zu Verfügung stehen, eine möglichst optimale Therapieauswahl zukommt. In allen unklaren Situationen sollten ad hoc Entscheidungen vermieden werden, um im Heart Team gemeinsam und in Ruhe eine für den Patienten optimale Therapieempfehlung auszuarbeiten. Moderne Strategien in der Behandlung von Klappenvitien gewinnen hier zunehmend an Bedeutung:
Transkatheter-Aortenklappen-Implantation (TAVI)
Die kalzifizierende Aortenklappenstenose ist der häufigste Herzklappenfehler in der westlichen Welt. Es handelt sich um eine degenerative, chronisch-progressive Erkrankung, die besonders Patienten des höheren Alters betrifft. Aufgrund der demographischen Entwicklung nimmt die Inzidenz der Aortenklappenstenose stetig zu. Etwa 3 - 7 % der über 75-Jährigen entwickeln eine signifikante Aortenstenose, die zu einer Obstruktion des linken Ausflusstraktes führt und einer Therapie bedarf. Die Prognose einer unbehandelten symptomatischen Aortenklappenstenose ist sehr schlecht. Da keine kausale medikamentöse Behandlung bei der hochgradigen Aortenklappenstenose besteht, ist der Aortenklappenersatz die einzige Therapieoption. Die Prognose bei Auftreten von Symptomen ist heute ohne Therapie immer noch schlecht, wird die Klappe jedoch zeitnah ersetzt, ist die Überlebenswahrscheinlichkeit identisch mit einem gleichaltrigen Kollektiv ohne Aortenklappenstenose.
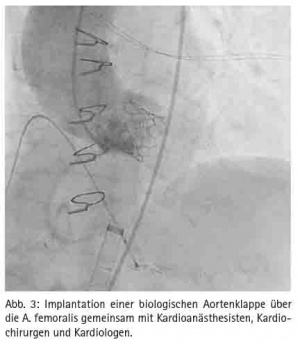
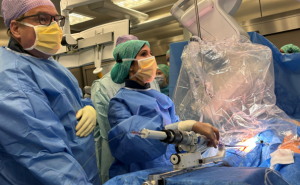
Als Goldstandard der Therapie gilt der chirurgische Aortenklappenersatz. Da es sich jedoch bei vielen Patienten um ältere bis sehr alte Patienten mit häufig bestehenden Komorbiditäten handelt, steigt das Operationsrisiko mit dem Alter und den Komorbiditäten an, teilweise gelten die Patienten auch als inoperabel. Hier bietet die kathetergestützte Aortenklappenimplantation eine vielversprechende Alternative, die seit 2009 am BwzKrhs praktiziert wird (Abb. 3). Entscheidend ist, dass die Therapieentscheidung im Heartteam bestehend aus Kardiologen und Herzchirurgen gefällt wird. Seit der Erstimplantation einer ballonexpandierten Aortenklappe 2002 von Cribier hat sich die Methode rasant fortentwickelt. Es stehen mittlerweile mehrere selbstexpandierende und ballonexpandierende Systeme zur Verfügung, die Devicegröße hat sich deutlich reduziert, neben den klassischen Zugangswegen transapikal und transfemoral stehen auch alternative Zugangswege wie über die Art. subclavia oder transaortal zur Verfügung.
Interventionelle Behandlung der hochgradigen Mitalinsuffizienz mittels Mitra-Clip™-Verfahren
Die interventionelle Behandlung der hochgradigen Mitralkappeninsuffizienz hat in den letzten Jahren zunehmend auch in Deutschland an Bedeutung gewonnen. Seit 2013 werden auch am Bundeswehrzentralkrankenhaus Koblenz interventionelle Behandlungen mittels Mitra-Clip™-Verfahren durchgeführt. Dabei handelt es sich fast ausschließlich um Hochrisikopatienten mit einer sekundären, funktionellen Mitralklappeninsuffizienz und deutlich reduzierter linksventrikulärer Pumpfunktion. Darüber hinaus konnten auch Patienten mit primären degenerativen Formen der Mitralklappeninsuffizienz und stark erhöhtem Operationsrisiko oder sehr hohem Lebensalter schon von dieser Therapieform mit einer deutlich verbesserten Symptomatik profitieren. Grundsätzlich ersetzt diesen Verfahren jedoch nicht die klassische Mitralklappenchirurgie bei gut operablen Patienten. Insbesondere bei sehr alten Patienten mit zahlreichen Begleiterkrankungen ist der klassische operative Eingriff mit einem sehr hohen Risiko behaftet. Für diese Patienten ist die Reparatur der Mitralklappe durch das Mitra-Clip™-Verfahren eine neue Behandlungsmöglichkeit zur Verbesserung der Lebensqualität durch Minimierung der Herzinsuffizienzsymptomatik. Die Entscheidung, ob dieses Verfahren für den Patienten die beste Behandlungsstrategie darstellt, wird dabei stets individuell im Heartteam getroffen.
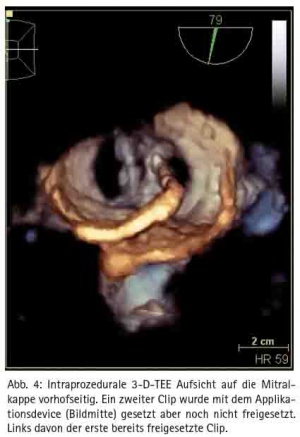
Im Rahmen des Mitra-Clip™-Verfahrens wird ein spezielles Kathetersystem über eine Leistenvene eingebracht und nach transseptaler Punktion kann der Mitra-Clip entsprechend in der maximalen Insuffizienz unter simultaner transösophagealer 3D-EchoKontrolle platziert werden (Abb. 4). Der Eingriff wird in Vollnarkose durchgeführt. Eine Sternotomie oder der Einsatz einer Herz-Lungen-Maschine ist nicht erforderlich. Sollte es dennoch einmal zu einer Notfallsituation kommen, ist ein sofortiges herzchirurgisches Eingreifen jederzeit möglich.
Interventioneller Vorhofohrverschluss
Vorhofflimmern ist die häufigste Herzrhythmusstörung und in Anbetracht einer alternden Gesellschaft ein wichtiger Risikofaktor für Morbidität und Mortalität. Die Inzidenz steigt mit zunehmendem Lebensalter und beträgt bei den über 80-jährigen Patienten circa 15 %. Die schwerwiegendste Komplikation ist die Thromboembolie. 20 - 25 % aller ischämischen Schlaganfälle sind durch Vorhofflimmern bedingt und verursachen circa 5 % der Gesamtkosten im Gesundheitssystem. Circa 90 % der kardialen Thromben entstehen im linken Herzohr.
Studien konnten belegen, dass eine orale Antikoagulation entweder mit Marcumar oder einem der neuen oralen Antikoagulantien das Schlaganfallrisiko um 60 - 70 % senken kann. Allerdings ist diese Therapie auch mit einem teilweise erheblichen Blutungsrisiko verbunden. Bei Patienten mit einem erhöhten Blutungsrisiko oder eine Kontraindikation für eine orale Antikoagulation besteht die Möglichkeit das Embolierisiko durch Verschluss des linken Vorhofohres mit einem Occludersystem zu minimieren. Damit wird die Entstehung von Thromben im linken Vorhofohr verhindert.
Der Eingriff erfolgt im Herzkatheterlabor unter Röntgendurchleuchtung und transösophagealer Echokardiographie und dauert ca. 60 Minuten (Abb. 5). Wegen der transösophagealen Echokardiographie ist eine Analgo-Sedierung oder intravenöse Kurznarkose sinnvoll. Der Zugang erfolgt über eine Leistenvene. Anschließend wird eine transseptale Punktion durchgeführt. Dann wird selektiv ein Katheter in das linke Vorhofohr vorgeführt und eine Angiographie in mehreren Ebenen zur Größenbestimmung und Beurteilung der Anatomie durchgeführt. Nach der ermittelten Größe und anatomischen Vorgabe erfolgt die Deviceauswahl. Derzeit stehen folgende drei Occluder zur Verfügung: Watchman, Amplatzer Cardiac Plug und Amulet. Im Weiteren wird die Device-Schleuse im linken Vorhofohr positioniert. Durch die Schleuse wird das gefaltete Device in das Vorhofohr vorgeschoben und freigesetzt. Eine orale Antikoagulation ist als Nachbehandlung nicht mehr nötig. Die Patienten erhalten nach individueller Maßgabe für die drei bis sechs Monate eine duale Thrombozytenaggregationhemmung. Eine antibiotische Endokarditisprophylaxe sollte für sechs Monate durchgeführt werden.
Invasive Elektrophysiologie
Die invasive Elektrophysiologie beschäftigt sich mit der Diagnostik und der Therapie tachykarder Herzrhythmusstörungen durch Katheterablation. Zu den therapierbaren Arrhythmien gehören paroxysmale supraventrikuläre Tachykardien wie die AV-Knoten-Reentrytachykardie, AV-Reentrytachykardien beim WPW-Syndrom und fokale atriale Tachykardien sowie Vorhofflimmern, Vorhofflattern und ventrikuläre Tachykardien bei Patienten mit und ohne organische Herzerkrankung. Vor allem durch hohe Herzfrequenzen von teilweise über 200 pro Minute können diese Arrhythmien zu starken Beeinträchtigungen wie Schwindel und Kreislaufkollaps führen.
Regelmäßige supraventrikuläre Tachykardien und das typische Vorhofflattern können heute mit hohen Erfolgsraten von teilweise über 95 % kurativ versorgt werden. Hierbei werden mit einem durch Hochfrequenzstrom erwärmten Katheter zusätzliche Leitungsbahnen verödet, arrhythmogene Foci des Myokards inaktiviert oder auch Linien gezogen, um die Erregungsausbreitung innerhalb des Herzens zu verhindern. Ein großer Anteil der Katheterablationen entfällt heute auf die Ablation des Vorhofflimmerns, dessen Kern die elektrische Isolation der Pulmonalveneneinmündungen in den linken Vorhof darstellt. Grundlegend war die 1998 publizierte Entdeckung von Michel Haissaguerre und seiner Arbeitsgruppe, dass Extrasystolen aus den Pulmonalvenenostien Vorhofflimmern initiieren können. Paroxysmales Vorhofflimmern ist mit der Pulmonalvenenisolation in der Regel ausreichend therapiert, wogegen beim persistierenden Vorhofflimmern im Verlauf weitere Ablationsmaßnahmen erforderlich werden können. Unterschiedliche Vorgehensweisen hierbei werden derzeit intensiv wissenschaftlich untersucht.
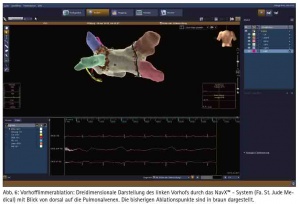
Auch wenn bei der Vorhofflimmerablation (Abb. 6) bisher die Erfolgsquoten noch hinter denen regelmäßiger supraventrikulärer Tachykardien zurück bleiben und beim paroxysmalen Vorhofflimmern etwa 70 bis maximal 80 % betragen, sind auch hier in den letzten Jahren große Fortschritte erzielt worden. So stehen neben der Punkt-für-Punkt-Isolation der Pulmonalvenen mit einem Hochfrequenzkatheter zum Beispiel die Kälte-Ablation mit einem Kryoballon oder die Hochfrequenzablation mit einem PVAC-Katheter (Multielectrode Pulmonary Vein Ablation Catheter) als hoch effektive sogenannte „Single Shot Devices“ zur Verfügung. Die Punkt-für-Punkt-Methode wird heute überwiegend mit Anpressdruckmessung und mit Hilfe eines dreidimensionalen Mappingsystems durchgeführt. Der Kryoballon hat 2012 eine technische Weiterentwicklung erfahren und hat dadurch an Effektivität erheblich gewonnen. Er zählt heute zu den Standardverfahren zur Pulmonalvenenisolation.
Herzchirurgie
Innerhalb des Kardiovaskularzentrums am BwZKrhs Koblenz stellt die Herz- und Gefäßchirurgie die operative Komponente dar. Nachdem es außer der Herzchirurgie am BwZKrhs weder im nördlichen Rheinland-Pfalz noch innerhalb der Bundeswehr eine weitere herzchirurgische Einheit gibt, ergibt sich aus dem Vorhandensein dieses Fachgebiets ein Alleinstellungsmerkmal des BwZKrhs.
Neben den im Weiteren näher beleuchteten Einsatzbereichen sind die Chirurgie der Koronararterien bzw. erkrankter Herzklappen das Hauptaufgabengebiet der Herzchirurgie. Dabei stellt die Überbrückung stenosierter oder verschlossener Abschnitte von Koronararterien mit autologen Bypässen den häufigsten Eingriff in der Herzchirurgie dar und wird am BwZKrhs bei bis zu 350 Patienten pro Jahr durchgeführt. Nachdem mit der percutanen Koronarintervention ein konkurrierendes therapeutisches Verfahren eines anderen Fachgebiets zur Verfügung steht, gewinnt der interdisziplinäre Dialog, wie er z. B. am BwZK seit Jahren zum besten des Patienten gelebt wird, an Bedeutung, da nicht nur bei der Frage nach der besten Koronarintervention die Kommunikationsfähigkeit der beteiligten medizinischen Disziplinen eine wesentliche Determinante der Qualität der medizinischen Versorgung darstellt.
GIeiches gilt für die Herzklappenoperationen, die im Gegensatz zu den koronaren Bypassoperationen seit Jahren kontinuierlich zunehmen. Dies ist zum einen bedingt dadurch, dass unsere kardiologischen Partner aufgrund der guten operativen Ergebnisse einen ständig steigenden Anteil von älteren Patienten mit Herzklappenerkrankungen zur Operation überweisen, die zuvor aus Altersgründen als inoperabel galten. Weiter konnte die Zahl der Patienten dadurch gesteigert werden, dass in den letzten Jahren die kathetergestützten, weniger invasiven Verfahren des Aortenklappenersatzes (TAVI = Transcatheter Aortic Valve Implantation) zunehmend an Akzeptanz gewonnen haben. Dies Verfahren wird seit 2009 am BwZKrhs als einzigem Krankenhaus im nördlichen Rheinland-Pfalz in enger Kooperation mit der Abt.I – Klinik für Innere Medizin im Heart-Team durchgeführt. Insgesamt konnten wir in den letzten Jahren bis zu 150 Patienten mit Herzklappenerkrankung pro Jahr operativ versorgen.
Behandlung der akuten und der terminalen Insuffizienz thorakaler Organe
Sowohl bei der akuten und/oder terminalen Herzinsuffizienz als auch im akuten respiratorischen Versagen, dem auch als ARDS (acute respiratory distress syndrome) bezeichneten Zustandsbild, kommt nach Ausschöpfung aller medikamentösen Therapieoptionen die apparative Organersatztherapie zum Einsatz. Neben der seit Jahrzehnten etablierten intraaortalen Ballonpumpe zur Kreislaufunterstützung bzw. der pumpenlosen Lungenunterstützung (Pumpless Extracorporeal Lung Assist (PECLA)), verwenden wir dazu am Bundeswehrzentralkrankenhaus Koblenz Bestandteile der Herzlungenmaschine, wie sie in Abbildung 7 beispielhaft dargestellt sind.
Wird das Organunterstützungssystem vornehmlich zur Unterstützung der Herz-Kreislauffunktion verwendet, so spricht man vom ExtraCorporeal Life Support (ECLS)-System, steht die Behandlung des respiratorischen Versagens im Vordergrund, so bezeichnet man das Unterstützungssystem als ExtraCorporeal Membran Oxygenations (ECMO)-System, wobei je nach Einsatz des Systems die Kanülierung entweder veno-arteriell (ECLS) oder veno-venös (ECMO) erfolgt. Insgesamt wurden am BwZKrhs seit 2010 knapp 50 Patienten mit einem ECLS- oder ECMO-System versorgt.
Aufgrund der Miniaturisierung der Systeme ist es inzwischen möglich, die Patienten mit diesen Systemen zu verlegen, wobei die Verlegung sowohl vom BwZKrhs in andere Zentren zur spezialisierten und weiterführenden Therapie, z. B. Transplantation, als auch in das BwZKrhs, z. B. aus Einsatzgebieten, erfolgen kann. Ersteres führen wir routinemäßig durch, letzteres wurde bislang nicht nachgefragt.
Aufgrund des großen apparativen Aufwands und der notwendigen fachlichen Expertise werden die genannten Verfahren sowohl im nördlichen Rheinland-Pfalz als auch innerhalb der Bundeswehr ausschließlich am BwZKrhs durchgeführt.
Rhythmuschirurgie und Therapie mit kardialen Rhythmusimplantaten
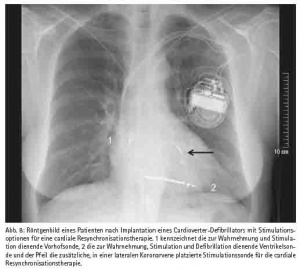
Hier sind an neueren Methoden die chirurgische Ablation bei Patienten mit Vorhofflimmern, die Implantation von diagnostischen Systemen sowie die Implantation von Systemen zu cardialen Resynchronisations-Therapie (CRT) zu erwähnen (Abb. 8). Die Ablation von Vorhofflimmern hat eine hohe Erfolgsquote, d. h. bei einem hohen Prozentsatz der Patienten bleibt postoperativ der Sinusrhythmus sowie die Transportfunktion des Vorhofs dauerhaft erhalten. Diese Methode wird überwiegend interventionell durchgeführt, kommt aber auch als Zusatzschritt bei herzchirurgischen Eingriffen zur Anwendung, wobei neben der Ablation in der Regel auch der chirurgische Verschluss des linken Herzohrs mit Excision dieser Struktur vorgenommen wird, um die Thromboemboliegefahr zu minimieren. Diagnostische Implantate werden von uns wie von anderen bei Patienten eingesetzt, deren Rhythmusstörungen mit den ansonsten üblichen Mitteln nicht diagnostiziert werden können. Damit konkurriert dies Verfahren mit anderen Methoden, so dass es trotz hoher Diagnosesicherheit bislang (zu) wenig eingesetzt wird. Demgegenüber haben die CRT-Geräte seit ihrer Einführung rasch an Attraktivität gewonnen, da damit bei einer nennenswerten Zahl von Patienten eine teilweise dramatische Verbesserung der Herzinsuffizienz-Symptome erreicht wird. Wir haben 2001 das erste CRT System im nördlichen Rheinland-Pfalz implantiert und seitdem diese Therapieform bei über 150 Patienten zum Einsatz gebracht. Schließlich gilt die Herz- und Gefäßchirurgie des BwZKrhs als Zentrum für die chirurgische Behandlung von Komplikationen bei extern therapierten Patienten mit kardialen Rhythmusimplantaten. Da diese Komplikationen in einer Häufigkeit von über 10 % auftreten, wird in der Zukunft auch an dieser Form von Operationen kein Mangel sein.
Gefäßmedizin
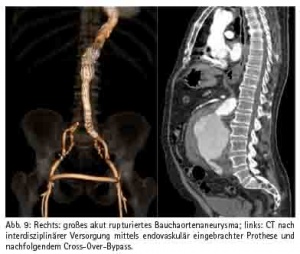
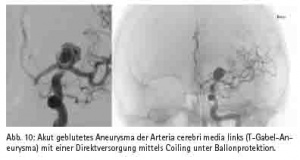
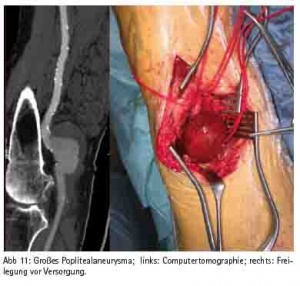
Wie in vielen medizinischen Fächern ist die Entwicklung in der Gefäßmedizin gekennzeichnet durch eine Zunahme der interdisziplinären Schnittstellen, die u. a. bedingt ist durch den Fortschritt der endovaskulären Verfahren. So ist heute nahezu jedes arterielle Stromgebiet für den interventionell tätigen Gefäßmediziner zugänglich. Die Ergebnisse sind dabei in einigen Indikationsbereichen von einer guten Qualität, so dass inzwischen z. B. für die descendierende Aorta der endovaskulären Therapie der Vorzug gegeben wird (Abb. 9). Für die Revaskularisation der Arteria carotis (Abb. 10), der Bein-Beckenachse (Abb. 11) und der Behandlung des Bauchaortenaneurysmas existieren sowohl interventionelle als auch chirurgische Verfahren, die nicht als konkurrierend, sondern als sich ergänzend zu verstehen sind. So sind konservative, interventionelle und chirurgische Disziplinen mittlerweile nicht nur voneinander abhängig, sondern auch zusammengewachsen. Das Bild mehrerer Gefäßdisziplinen, die gleichzeitig am Patienten eine Therapie durchführen, gehört zunehmend zum klinischen Alltag. Die optimale Therapieauswahl wird dabei interdisziplinär im heart- bzw. vascular team abgesprochen. Daher sind die Bestrebungen in Richtung eines Organzentrums nur konsequent.
Als beispielhaft sei die endovaskuläre Ausschaltung des Bauchaortenaneurysmas genannt. Hierbei wird unter Röntgenkontrolle über die Leistenarterien eine Stentprothese in die Bauchaorta vorgeschoben und somit das Aneurysma ausgeschaltet. Dies wird mittlerweile auch im Rupturstadium durchgeführt, wobei nach Aneurysmaausschaltung ein cross over Bypass zusätzlich notwendig ist. Der Eingriff erfolgt in der sog. Angiosuite sowohl durch Radiologen als auch durch Gefäßchirurgen. Ebenso können Mehretagenläsionen an der Becken-Bein Achse durch chirurgische und gleichzeitig interventionelle Katheterverfahren revaskularisiert werden.
Die Zukunftschancen der Gefäßmedizin sind nicht nur aufgrund der zu erwartenden Zunahme von Gefäßerkrankungen, sondern auch aufgrund des Alleinstellungsmerkmals der Fachkombination Herz- und Gefäßchirurgie hervorragend. Am Bundeswehrzentralkrankenhaus kann das gesamte Spektrum der Gefäßerkrankungen vom Kopf über den Thorax und den Bauch bis hin zu den unteren Extremitäten behandelt werden.
Datum: 30.07.2015
Quelle: Wehrmedizin und Wehrpharmazie 2015/2