Durchfall als Herausforderung im Kontext der militärischen Einsatzbereitschaft
T. Braasch, I. Hoffmann, S. Liebler
Akute Durchfallerkrankungen begleiten die Menschheit schon seit Jahrtausenden. Forscher konnten dank moderner Labormethoden Durchfallerreger, die uns noch heute plagen, in den Latrinen des antiken Jerusalems aus dem 7. Jahrhundert v. Chr. nachweisen; die bisher ältesten Nachweise von Giardia lamblia und Entamoeba histolytica.
In der Militärmedizin wurden Durchfallerkrankungen schon früh beschrieben. Bereits Vegetius, ein römischer Militärtheoretiker, schrieb Ende des 4. Jahrhunderts in seinem Hauptwerk Epitoma rei militaris zur Gesundheit der Soldaten und Trinkwasserprophylaxe. Auch der Peloponnesische Krieg zwischen Athen und Sparta um 431 v. Chr. und der Sechste Kreuzzug von 1248–1254 sollen erheblich durch die „Ruhr“ beeinflusst worden sein. Der amerikanische Bürgerkrieg (1861–1865) veranlasste den Dichter Walt Whitman zu der aus eigener Anschauung stammenden Bemerkung, dass Krieg aus „neunhundertneunundneunzig Teilen Durchfall und nur einem Teil Ruhm“ bestehen würde.
Die wichtigsten Durchfallerkrankungen der Soldaten in der Vergangenheit – Typhus und Cholera – spielen heute dank der Entwicklung von Impfstoffen und Hygienemaßnahmen kaum noch eine Rolle. Dennoch bleiben Durchfallerkrankungen im militärischen Fokus, nur mit anderem, schwieriger einzugrenzendem Erregerspektrum. Im zivilen Umfeld werden diese Durchfallerkrankungen auch als Reisedurchfall bezeichnet.

Reisedurchfall ist ein weltweites Problem und kann geplante Aktivitäten, insbesondere in tropischen und subtropischen Gebieten, erheblich einschränken. Hochrisikogebiete für das Auftreten von Reisedurchfall für Menschen aus dem globalen Norden sind Südasien, Afrika und Lateinamerika. Die Haupterreger sind enterotoxische Escherichia coli (ETEC) und andere E. coli, gefolgt von Salmonella spp, Shigella spp, Campylobacter spp, und Yersinia enterocolitica. Reisedurchfall dauert in der Regel vier bis fünf Tage, im Durchschnitt verliert der Reisende einen Tag an geplanten Aktivitäten. Symptome können häufige wässrige Stuhlentleerungen (dreimal bis über sechsmal täglich), krampfartige Bauchschmerzen, Schwäche, Übelkeit und Erbrechen sein. Die Schweregradeinteilung erfolgte früher anhand der Stuhlfrequenz und klinischer Parameter, heute wird eine Einteilung anhand der funktionellen Einschränkung bevorzugt.
Reisedurchfall tritt vor allem in den ersten 14 (–30) Tagen auf, unabhängig von der Reisedauer. In den letzten Jahrzehnten sinkt die Inzidenz des Reisedurchfalls, er betrifft aber je nach Reiseland und Reiseumständen immer noch bis zu 40 % aller Reisenden.Hygienemaßnahmen, wie Händewaschen mit Seife, Desinfektion und sorgfältige Auswahl von Speisen und Getränken, reduzieren das Erkrankungsrisiko, können Reisedurchfall aber nicht sicher verhindern.
Wegen der selbstlimitierenden Natur der Erkrankung steht die symptomatische Therapie mit elektrolytreicher (Re-)Hydratation und Loperamid im Vordergrund. Letzteres hemmt die Peristaltik und verkürzt so die Durchfallepisode um durchschnittlich 48 Stunden. Alternativ kann Racecadotril (ohne Einfluss auf die Darmmotilität und die Transitzeit) eingesetzt werden, es konnte sich bisher jedoch nicht in der Breite durchsetzen.
Bei moderaten und schweren Verläufen können Antibiotika die Krankheitsdauer und die Symptomlast reduzieren. Azithromycin hat sich aufgrund der günstigen Resistenzlage, des geringen Nebenwirkungspotentials und der unkomplizierten Einmalgabe durchgesetzt. Im Durchschnitt kann ein Antibiotikum bei moderatem und schwerem Durchfall die Gesamtdauer des Durchfalles um etwa 24–48 Stunden verkürzen. Durch Kombination mit Loperamid sind es sogar nur vier bis sechs Stunden bis zum letzten ungeformten Stuhl. Ein frühzeitiger Therapiebeginn ist hierfür wichtig.
Die Selbstmedikation des Reisenden mit einem Antibiotikum nach Aufklärung durch einen Arzt vor Reiseantritt ist als sicher beschrieben und dennoch in der zivilen Reisemedizin kontrovers diskutiert. Insbesondere in Zeiten der zunehmenden weltweiten Resistenzen ist der rationale Einsatz von Antibiotika (ABS) geboten, so dass auch gemäß der aktuellen S2k-Leitlinie (2023) zu Gastroenteritiden die kalkulierte antibiotische Therapie sehr schweren Fällen nach ärztlicher Vorstellung vorbehalten ist.
Bedenken verursacht die Antibiotikatherapie im Kontext der Besiedelung von Reiserückkehrern mit multiresistenten Erregern (MRE), insbesondere Extended-Spectrum-Betalaktamasen (ESBL). Es wird angenommen, dass das Risiko einer Kolonisation nach aufgetretener Reisediarrhoe und jeglicher Antibiotikatherapie erhöht ist. Aber auch gesunde zivile und militärische (Reise-) Rückkehrer zeigen nach Aufenthalt in Hochrisikogebieten eine Kolonisation mit ESBL von 30–75 %, die bei sehr wenigen bis zu einem Jahr nachweisbar ist. Ein Informationsblatt des RKI informiert zum Umgang mit MRE nach Reiserückkehr. Antibiotikatherapie soll keinen negativen Einfluss auf das postinfektiöse Reizdarmsyndrom haben, die Pathophysiologie gilt als komplex.
„Reisende“ im militärischen Kontext (Einsatz, Übung, Kurzaufenthalt im Risikogebieten) sind in relevantem Ausmaß von Reisedurchfall betroffen. Während der Operationen Desert Shield/Storm zeigte sich, dass 57 % der Soldaten wenigstens einmal an Reisedurchfall erkrankten, davon waren 20 % nicht dienstfähig. Ähnliche Zahlen liegen für die Operationen Enduring Freedom und Iraqi Freedom vor: 76 % der Soldaten litten mindestens einmal an Reisedurchfall, davon ließen sich 62 % ärztlich behandeln. Fast 45 % der erkrankten Soldaten waren für einen Zeitraum von zwei bis drei Tagen nur eingeschränkt oder gar nicht dienstfähig. Zusammenfassend ist in Hochrisikogebieten für Reisedurchfall mit ca. 21 % Ausfall militärischen Personals durch Reisedurchfall zu rechnen, wobei ca. 3 % der Erkrankten stationär behandelt werden müssen.
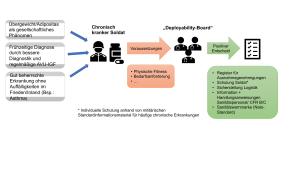
| Besonderheiten im militärischen Kontext | Militärische Maßnahmen |
Risikomanagement |
|
|
Auftreten |
|
|
Therapie
Selbstlimitation der Erkrankung Abwarten („Aussitzen“) |
|
|
Therapie
Ärztliche Vorstellung |
| |
Langzeitfolgen |
|
|
|
|
Angesichts dieser Zahlen betrachtet das US-amerikanische Militär den Reisedurchfall als infektiologische Hauptgefahr für die weltweite militärische Einsatzbereitschaft seiner Streitkräfte, insbesondere vor dem Hintergrund zunehmender Resistenzen und schwindender Antibiotikaeffektivität. Folgerichtig hat das Walter Reed Army Institute of Research (WRAIR) eine Forschungsgruppe mit dem Schwerpunkt Reisedurchfall mit Außenstellen in Bangkok und Kenia etabliert. Neben Surveillance und klinischen Studien zur oralen Prophylaxe von ETEC-Infektionen wird dort auch an Impfstoffen gegen Shigella und E. coli geforscht. In Hinblick auf den Reisedurchfall liegt der Schwerpunkt des WRAIR inzwischen bei der Prävention, unter anderem weil die Langzeitfolgen von schweren Formen von Reisedurchfall noch unklar sind. Das postinfektiöse Reizdarmsyndrom wird bei 3–10 % der Reisenden mit Reisediarrhoe beobachtet und kann bis zu sechs Jahre anhalten, mit entsprechenden Limitationen für die kurz- und mittelfristige Einsatzbereitschaft.
Uneingeschränkt einsatzbereite Streitkräfte benötigen Maßnahmen, die der Häufigkeit und Intensität von reiseassoziiertem Durchfall entgegenwirken. Neben dem Fokus auf Schulung, Aufklärung und Lebensmittelhygiene hat die Bundeswehr sich nach dem Vorbild der USA bei mittelschwerer bis schwerer Reisediarrhoe für die antibiotische Therapie in Kombination mit Loperamid entschieden. Daher wurde im Mai 2018 die besondere Veranlassung nach §1 Abs. 2 AMGZSAV (AMG-Zivilschutzausnahmeverordnung) festgestellt. Diese beinhaltet die Ausgabe einer Taschenkarte zum Zweck der besseren Symptomeinschätzung durch Laien sowie die Durchführung einer Schulung vor Einsätzen in Risikogebieten, um das Antibiotikum Azithromycin (in Kombination mit Loperamid) an Nichtsanitätspersonal (Combat-First-Responder B und C) und an abgesetzt operierende Kräfte zur Behandlung eines moderaten bis schweren Reisedurchfalls ausgeben zu können.
Nach Einsatzrückkehr wird bei stattgehabtem Reisedurchfall oder fortgesetzten Symptomen eine Einsatzrückkehreruntersuchung mit Untersuchung von Stuhlproben angeboten. Rektale Abstriche auf ESBL sind aktuell nicht vorgesehen.
Zur Aufrechterhaltung der weltweiten Einsatzbereitschaft der Bundeswehr ist zusammen mit unseren NATO-Partnern neben Surveillance und Prävention auch wissenschaftliche Forschung auf dem Gebiet des Reisedurchfalls erforderlich.
Nachweise:
1. Mitchell PD, Wang T, Billig Y, Gadot Y, Warnock P, Langgut D. Giardia duodenalis and dysentery in Iron Age Jerusalem (7th-6th century BCE). Parasitology. 2023;150(8):693-9.
2. Clarke; LJ. Military Institutions of Vegetius, in Five Books. Translated from the Original Latin. With a Preface and Notes. London1767 [Available from: https://archive.org/stream/pdfysOkC3FmoLlr4C6zz/The+Military+Institutions+Of+The+Romans+%5BDe+Re+Militari%5D_djvu.txt
3. Macdona MK. Lieutenant John Clarke: an eighteenth-century translator of Vegetius. Journal of the Society for Army Historical Research. 2017;95(382):119-40.
4. Lim ML, Wallace MR. Infectious diarrhea in history. Infect Dis Clin North Am. 2004;18(2):261-74.
5. Papagrigorakis MJ, Yapijakis C, Synodinos PN, Baziotopoulou-Valavani E. DNA examination of ancient dental pulp incriminates typhoid fever as a probable cause of the Plague of Athens. Int J Infect Dis. 2006;10(3):206-14.
6. Biselli R, Nisini R, Lista F, Autore A, Lastilla M, De Lorenzo G, et al. A Historical Review of Military Medical Strategies for Fighting Infectious Diseases: From Battlefields to Global Health. Biomedicines. 2022;10(8).
7. Steffen R, Hill DR, DuPont HL. Traveler's diarrhea: a clinical review. Jama. 2015;313(1):71-80.
8. Leung AKC, Leung AAM, Wong AHC, Hon KL. Travelers' Diarrhea: A Clinical Review. Recent Pat Inflamm Allergy Drug Discov. 2019;13(1):38-48.
9. Porter CK, Olson S, Hall A, Riddle MS. Travelers' Diarrhea: An Update on the Incidence, Etiology, and Risk in Military Deployments and Similar Travel Populations. Mil Med. 2017;182(S2):4-10.
10. Olson S, Hall A, Riddle MS, Porter CK. Travelers' diarrhea: update on the incidence, etiology and risk in military and similar populations - 1990-2005 versus 2005-2015, does a decade make a difference? Trop Dis Travel Med Vaccines. 2019;5:1.
11. Riddle MS, Martin GJ, Murray CK, Burgess TH, Connor P, Mancuso JD, et al. Management of Acute Diarrheal Illness During Deployment: A Deployment Health Guideline and Expert Panel Report. Mil Med. 2017;182(S2):34-52.
12. Riddle MS, Connor BA, Beeching NJ, DuPont HL, Hamer DH, Kozarsky P, et al. Guidelines for the prevention and treatment of travelers' diarrhea: a graded expert panel report. J Travel Med. 2017;24(suppl_1):S57-s74.
13. Lübbert C, Straube L, Stein C, Makarewicz O, Schubert S, Mössner J, et al. Colonization with extended-spectrum beta-lactamase-producing and carbapenemase-producing Enterobacteriaceae in international travelers returning to Germany. International Journal of Medical Microbiology. 2015;305(1):148-56.
14. Stoney RJ, Han PV, Barnett ED, Wilson ME, Jentes ES, Benoit CM, et al. Travelers' Diarrhea and Other Gastrointestinal Symptoms Among Boston-Area International Travelers. Am J Trop Med Hyg. 2017;96(6):1388-93.
15. Belderok SM, van den Hoek A, Kint JA, Schim van der Loeff MF, Sonder GJ. Incidence, risk factors and treatment of diarrhoea among Dutch travellers: reasons not to routinely prescribe antibiotics. BMC Infect Dis. 2011;11:295.
16. Manthey CF E, HP, Keller K-M, Lübbert C, Posovszky C, Ramharter M, Reuken P, Suerbaum S, Vehreschild M, Weinke T, Addo MM, Stallmach A, Lohse AW,. S2k-Leitlinie Gastrointestinale Infektionen der Deutschen Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselkrankheiten (DGVS) Version 2.0 – November 2023 AWMF-Registernummer: 021–024. 2023.
17. De Bruyn G, Hahn S, Borwick A. Antibiotic treatment for travellers' diarrhoea. Cochrane Database Syst Rev. 2000;2000(3):Cd002242.
18. Hagel S, Epple HJ, Feurle GE, Kern WV, Lynen Jansen P, Malfertheiner P, et al. [S2k-guideline gastrointestinal infectious diseases and Whipple's disease]. Z Gastroenterol. 2015;53(5):418-59.
19. DuPont HL, Ericsson CD, Farthing MJ, Gorbach S, Pickering LK, Rombo L, et al. Expert review of the evidence base for self-therapy of travelers' diarrhea. J Travel Med. 2009;16(3):161-71.
20. Taylor DN, Hamer DH, Shlim DR. Medications for the prevention and treatment of travellers’ diarrhea. Journal of Travel Medicine. 2017;24(suppl_1):S17-S22.
21. Gandhi AR, Rao SR, Chen LH, Nelson MD, Ryan ET, LaRocque RC, Hyle EP. Prescribing Patterns of Antibiotics for the Self-Treatment of Travelers' Diarrhea in Global TravEpiNet, 2009-2018. Open Forum Infect Dis. 2020;7(10):ofaa376.
22. Riddle MS, Connor P, Tribble DR. Antibiotics for Travellers’ Diarrhoea on Trial—is there a potential role for Rifamycin SV? Journal of Travel Medicine. 2018;26(1).
23. Riddle MS, Connor P, Fraser J, Porter CK, Swierczewski B, Hutley EJ, et al. Trial Evaluating Ambulatory Therapy of Travelers’ Diarrhea (TrEAT TD) Study: A Randomized Controlled Trial Comparing 3 Single-Dose Antibiotic Regimens With Loperamide. Clinical Infectious Diseases. 2017;65(12):2008-17.
24. Lalani T, Maguire JD, Grant EM, Fraser J, Ganesan A, Johnson MD, et al. Epidemiology and self-treatment of travelers' diarrhea in a large, prospective cohort of department of defense beneficiaries. J Travel Med. 2015;22(3):152-60.
25. Connor BA, Keystone JS. Editorial commentary: Antibiotic self-treatment of travelers' diarrhea: helpful or harmful? Clin Infect Dis. 2015;60(6):847-8.
26. Kantele A, Lääveri T, Mero S, Vilkman K, Pakkanen SH, Ollgren J, et al. Antimicrobials increase travelers' risk of colonization by extended-spectrum betalactamase-producing Enterobacteriaceae. Clin Infect Dis. 2015;60(6):837-46.
27. Literacka E, Konior M, Izdebski R, Żabicka D, Herda M, Gniadkowski M, Korzeniewski K. High risk of intestinal colonization with ESBL-producing Escherichia coli among soldiers of military contingents in specific geographic regions. Eur J Clin Microbiol Infect Dis. 2023;42(12):1523-30.
28. Janvier F, Delacour H, Tessé S, Larréché S, Sanmartin N, Ollat D, et al. Faecal carriage of extended-spectrum β-lactamase-producing enterobacteria among soldiers at admission in a French military hospital after aeromedical evacuation from overseas. European Journal of Clinical Microbiology & Infectious Diseases. 2014;33(10):1719-23.
29. RAI-Projekt. MRE-Erwerb auf Reisen. In: Charité (Berlin) and Universität Jena, editor. 2017.
30. Chan J, van Best N, Ward M, Arcilla MS, van Hattem JM, Melles DC, et al. Post-infectious irritable bowel syndrome after intercontinental travel: a prospective multicentre study. J Travel Med. 2023;30(6).
31. Holtmann GJ, Ford AC, Talley NJ. Pathophysiology of irritable bowel syndrome. Lancet Gastroenterol Hepatol. 2016;1(2):133-46.
32. Boatwright MA, Kuo HC, Lindholm DA, Griffith T, Colombo RE, Tribble DR, et al. The Impact of Infectious Disease Syndromes on Activities During Military Travel. Open Forum Infect Dis. 2023;10(9):ofad461.
33. Sanders JW, Putnam SD, Riddle MS, Tribble DR. Military importance of diarrhea: lessons from the Middle East. Curr Opin Gastroenterol. 2005;21(1):9-14.
34. Walter Reed Army Institute of Research. Wrair’s investigator’s dispatch – diarrheal diseases 2019 01st of July [Available from: https://media.defense.gov/2022/Sep/08/2003072201/-1/-1/1/DIARRHEAL_DISEASES.PDF
35. Islam D, Ruamsap N, Imerbsin R, Khanijou P, Gonwong S, Wegner MD, et al. Bioactivity and efficacy of a hyperimmune bovine colostrum product- Travelan, against shigellosis in a non-Human primate model (Macaca mulatta). PLoS One. 2023;18(12):e0294021.
Wehrmedizin und Wehrpharmazie 2/2024
Oberfeldarzt Dr. T. Braasch
Bundeswehrkrankenhaus Berlin
Scharnhorststr. 13
10115 Berlin
E-Mail: [email protected]