Interdisziplinäre Versorgung von Komplexverletzungen aus dem Einsatz
Die derzeitige Dominanz des urban warfare in den meisten Krisenherden der Welt schlägt sich auch proportional nieder auf die aktuellen Traumamuster bei Verletzten aus dem Auslandseinsatz der Bundeswehr. Hier sind es die qualitativ wie quantitativ überwiegenden blast injuries, deren regelhaft komplexe Verletzungsfolgen die einsatzrelevante sanitätsdienstliche Versorgung vor große Herausforderungen stellt. Diese besonderen Verletzungsentitäten fordern eine spezielle Expertise, die durch die gewohnten Traumata aus dem zivilen Bereich nicht vollumfänglich abgebildet werden sowie ein über das gesamte Behandlungsregime hinweg konsequentes interdisziplinäres Management, um für den Verletzten optimale Abläufe und Ergebnisse zu erzielen. An Hand von repräsentativen Fallbeispielen aus der jüngeren Zeit soll das jeweilige traumatologisch–anästhesiologische Vorgehen nach der Repatriierung im Sinne der interdisziplinären Versorgung dargestellt werden. Aus den bisherigen Erfahrungen lässt sich die zwingende Forderung nach „High volume“- Krankenhäusern der Bundeswehr ableiten, wo für die Fächer der primären Einsatzrelevanz quantitativ und qualitativ die unabdingbaren Voraussetzungen für Ausbildung und Kompetenzerhalt vorzuhalten sind.
Einleitung
Die Bundeswehr sieht sich durch das zunehmende Engagement der Bundesrepublik Deutsch land in den Krisengebieten weltweit mit allen Teilstreitkräften vor bis dahin ungewohnte qualitative wie quantitative Herausforderungen gestellt. Dies gilt auch für den Sanitätsdienst. Die medizinische Behandlung von im Auslandseinsatz erlittenen Verletzungen, beginnend mit der Rettungskette über die Erstversorgung vor Ort, die Repatriierung bis zur definitiven Therapie an den Bundeswehrkrankenhäusern in Deutschland hat den Besonderheiten der speziellen Traumamuster, den eingeschränkten diagnostischen und therapeutischen Optionen im Einsatzgebiet und den wegen der räumlichen Distanzen veränderten Zeitansätze Rechnung zu tragen. Im Einsatzgebiet im Norden Afghanistans generiert sich nach den bisherigen Vorkommnissen aus traumatologischer Sicht die wesentliche Gefährdung vornehmlich durch Sprengstoffanschläge mittels IED, Selbstmordattentate, Minen oder Raketenbeschuss. Verletzungen durch Einwirkung von Handfeuerwaffen sind bislang nicht in relevantem Umfang eingetreten. Der Schwerpunkt der bisherigen Behandlungen liegt daher im Traumamanagement der so genannten blast injuries.
Sofern eine Explosion primär überlebt wird zeigen die betroffenen Soldaten bei getragener Schutzausrüstung (Bristolweste, Gefechtshelm, Schutzbrille etc.) vornehmlich Verletzungen der Gliedmaßen und im Kopf- /Halsbereich. Diese Beobachtung deckt sich auch mit den publizierten Erfahrungen von verbündeten Streitkräften aus anderen Krisengebieten, vornehmlich der USA und Großbritannien aus dem Irak, wo hierzu in den vergangenen Jahren umfangreiche Erhebungen mit repräsentativen Zahlen durchzuführen waren. Die penetrierenden Verletzungen an Thorax und Abdomen treten quantitativ deutlich in den Hintergrund, weil sie entweder primär nicht überlebt werden oder durch die verbesserten Schutzmaßnahmen zumindest quoad vitam abgefangen werden können.
Bei der Einwirkung von Explosionsverletzungen auf den menschlichen Körper sind verschiedene Charakteristika zu berücksichtigen:
- Die Wirkung des „blast-Windes“ mit unterschiedlicher direkter Gewebsschädigung bis hin zum primären Gliedmaßenverlust.
- Mechanische Traumatisierung durch Anprall des weggeschleuderten Opfers selbst.
- Die traumatisierende Wirkung von primären und sekundären Projektilen (Schrapnelle, umherfliegende Trümmer der Umgebung).
- Thermomechanische Kombinationsläsionen.
- Primäre und sekundäre pulmonale Verletzungen durch die extremen Druckgradienten.
Grundsätzlich können alle Körperabschnitte betroffen sein, typisch sind Mischformen. Thema dieser Darstellung ist die fachübergreifende Versorgung von repräsentativen Verletzungsmustern aus dem ISAF-Einsatz nach primärer Rettung und Erstversorgung vor Ort und Repatriierung. Die hierzu getroffenen Maßnahmen der Rettungskette, der damage control-Chirurgie und des STRATAIRMEDEVAC, sind gesondert zu betrachten.
Fallbeispiel 1:
Ein 27-jähriger Angehöriger der britischen Streitkräfte wird bei einem IED-Anschlag lebensgefährlich verletzt. Nach Primärdiagnostik und -versorgung wird folgendes Verletzungsmuster festgestellt: Spannungspneumothorax und -peritoneum Blastlung mit SIRS.
Schwere Thorax- und Lungenkontusion.
Penetrierende Thoraxverletzung links lateral durch Schrapnell.
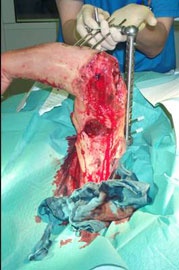
Drittgradig offene Oberarmfraktur links mit fast zirkulärem Weichgewebsverlust durch blast-Wind und Schrapnellwirkung (kombinierte Gefäß-/Nervenverletzung).
Trommelfellperforation links.
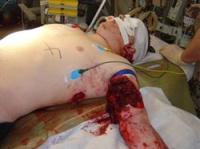
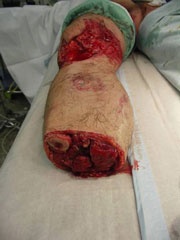
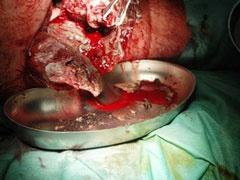
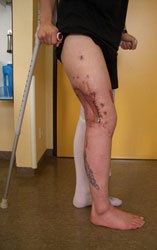
Schrapnellverletzung linker Oberschenkel und Kopfhaut (Abb. 1).
Die Erstversorgung im FLAZ beinhaltete:
Primäre Intubation und lungenprotektive Beatmung.
Anlage von Thoraxdrainagen.
Damage control-Laparotomie (keine primären intraabdominellen Verletzungsfolgen).
Chirurgisches Debridement am Oberarm, Revaskularisierung der Arteria brachialis mit Vena saphena-Interponat, Anlage eines das Ellbogengelenk überbrückenden Fixateur externe.
Fremdkörperentfernung an Kopf und Oberschenkel.
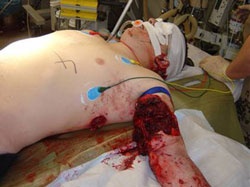
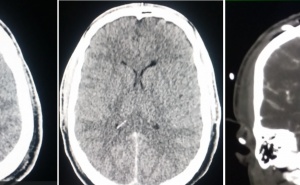
Anschließend erfolgte der Lufttransport nach Deutschland und Übernahme in das Bundeswehrzentralkrankenhaus (BwZK). Hier erfolgte zunächst weitere intensivmedizinische Stabilisierung und diagnostische Reevaluation (Abb. 2).
Es schlossen sich an:
Second-look des Abdomens ohne weitere chirurgische Interventionen mit definitivem Bauchdeckenverschluss.
Serielle Revisionen am Oberarm mit Fixateur-Umbau, Konditionierung des Weichgewebes mit Vacuumversiegelungen, plastische Deckung des Weichgewebsdefektes.
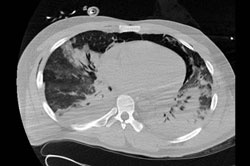
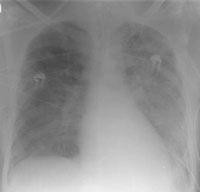
Intensivmedizinische Behandlung mit Tracheostomie, 10-wöchiger differenzierter Beatmungstherapie (NO-Ventilation, inhalatives Prostacyclin) (Abb. 3 und Abb. 4).
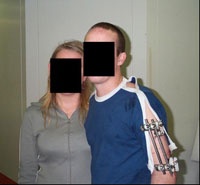
Der Verletzte konnte bei prolongiertem intensivmedizinischem Verlauf erfolgreich von der Beatmung entwöhnt werden, die Wundheilung am Oberarm gestaltete sich komplikationslos. Er wurde mit noch liegendem Fixateur externe nach Großbritannien repatriiert (Abb. 5).
Fallbeispiel 2:
Ein Angehöriger des deutschen ISAF-Kontingentes erlitt bei einem IED-Anschlag auf eine Fahrzeugpatrouille als Insasse eines gepanzerten Dingo folgende Verletzungen durch eine Extrembeschleunigung (Accelerationstrauma), als der Sprengsatz unter dem Fahrzeug detonierte:
SHT 1° mit rechtsseitiger Kieferhöhlenfraktur.
LWK 1 Berstungsbruch instabil, mit Hinterkantenbeteiligung und 80%iger Verlegung des Spinalkanales.
Lungenkontusion.
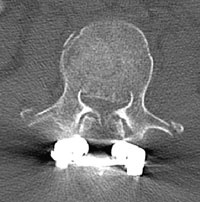
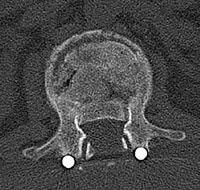
Nach Primärdiagnostik im PRT Kunduz erfolgte nach Schutzintubation die Verlegung nach Mazar el Sharif zur CT-Diagnostik und weiteren Behandlung. Noch am Unfalltag wurden dort operativ eine Dekompression des Spinalkanals und die dorsale Stabilisierung mittels Fixateur interne von BWK 12 auf LWK 1 vorgenommen. Die prä- und postoperativen CTKontrollen wurden per Telemedizin in das BwZK Koblenz übermittelt und der Verletzte für die Repatriierung via STRATAIRMEDEVAC vorbereitet. Nach Ankunft im BwZK wurde im Schockraum eine diagnostische Reevaluation vorgenommen und der Verletzte umgehend - wie nach der vorliegenden CT-Übertragung aus dem Einsatzland bereits vorgesehen - in den bereitstehenden Operationsraum verbracht. Dort wurde die operative Revision vorgenommen mit Entfernung des Fixateur interne, der definitiven, orthotopen Dekompression des unverändert eingeengten Spinalkanales via Laminektomie und Zurückstößelung des einengenden Hinterkantenfragmentes sowie die erneute Stabilisierung mittels Fixateur interne (Abb. 5 und Abb. 6). Die im Rahmen der CT-Diagnostik festgestellte Kieferhöhlenfraktur wurde am Folgetag durch die Abteilung für Mund-Kiefer-Gesichtschirurgie operativ offen eingerichtet und osteosynthetisch versorgt. Es gelang die problemlose Extubation auf der Intensivstation, pulmonale Komplikationen traten nicht auf (keine direkte blast-Wirkung in den Kampfraum des Dingo). Die Frakturmorphologie am LWK 1 ließ eine ventrale Gegenoperation entbehrlich erscheinen. Bei der neurologischen Konsiliardiagnostik wurde noch ein inkomplettes Conus-Cauda-Syndrom diagnostiziert mit neurogener Blasenentleerungsstörung (Spontanmiktion mit Restharn) und radikulärem S 1 Syndrom links. Urologischerseits wurde eine temporäre, suprapubische Harnableitung angelegt. Der Verletzte konnte postoperativ unter physiotherapeutischer Mitbehandlung umgehend vollständig mobilisiert werden. Nach primärem Heilungsverlauf konnte der Patient in die stationäre Rehabilitationsbehandlung verlegt werden. Derzeit wird er eingeschränkt verwendungsfähig wieder in seine Stammeinheit in Deutschland reintegriert.
Fallbeispiel 3:
Ein Angehöriger des deutschen ISAF-Kontingentes erlitt als Fahrer eines zu diesem Zeitpunkt ungepanzerten Geländefahrzeugs schwere Verletzungen, als unter seinem Fahrzeug ein IED detonierte. Er bot dadurch folgendes Traumamuster:
Drittgradig offene Unterschenkelfraktur rechts mit irreparabler Weichgewebslazeration.
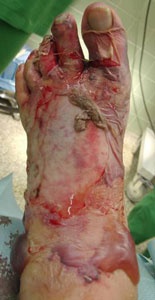
Kontusion des linken Fußes mit Lisfranc´scher Luxation vom Typ C mit Destruktion des Os cuboideum, Frakturen der MT I-Basis, des MT III-Schaftes, subcapitale Frakturen der MT II bis V sowie eine komplexe Basisfraktur des Grußzehengrundgliedes.
Eine blast lung (initial nicht offenkundig).
Im Einsatzland wurde eine offene Guillotine-Amputation des rechten Unterschenkels vorgenommen, eine Vacuumversiegelung des Stumpfes und der Weichgewebsdefekte am Kniegelenk und des körperfernen Oberschenkels durchgeführt; am linken Unterschenkel wurde eine zirkuläre Gipsimmobilisierung angelegt.
Intubiert und beatmet wurde der Soldat per STRATAIRMEDEVAC repatriiert.
Nach Übernahme des Patienten in das BwZK wurde er nach Schockraumevaluation umgehend zum second look in den OP verbracht. Hier wurden folgende Maßnahmen ergriffen:
Revision des Unterschenkelstumpfes mit Kürzung von Tibia und Fibula, Anlage einer Dermatotraktion am Stumpf, Neuanlage der Vacuumversiegelung.
Kompartmentspaltung am linken Fuß mit Anlage von Dermatotraktionen und Vaccumversiegelungen.
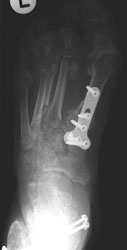
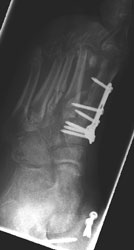
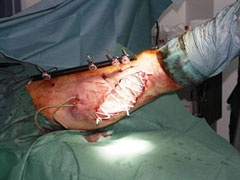
Geschlossene Reposition des Mid- und Metatarsus, Bohrdrahtstabilisierungen (Abb. 7 und Abb. 8).
Postoperativ wurde der Soldat zunächst intensivmedizinisch weiterbehandelt, er konnte problemlos extubiert und auf die periphere Station übernommen werden. Hier entwickelte er ohne jegliche Prodromi innerhalb von zwei Stunden nach Übernahme ein foudroyantes respiratorisches Versagen, welches die notfallmäßige Reintubation und kontrollierte Beatmung notwendig machte. Ursache hierfür war die initial nicht vollumfänglich erkannte resp. unterschätze Lungenschädigung durch die extremen Druckgradienten im Fahrzeug bei der Explosion im Sinne einer klassischen blast-lung (Abb. 9).
Es folgte eine dreiwöchige lungenprotektive Beatmung über ein Tracheostoma bei zeitweise 100%iger FiO2 unter differenzierten Ventilationsregimes. In dieser Phase stand der Verletzte für weitere operative Interventionen nicht zur Verfügung. Es konnten lediglich regelmäßige Wechsel der Vacuumversiegelungen vorgenommen werden sowie sekundäre Wundverschlüsse nach suffizientem Abschwellen. Nach erfolgreicher intensivmedizinischer Behandlung erfolgte der definitive Stumpfverschluss am rechten Unterschenkel sowie eine plastische Deckung am rechten Kniegelenk, gefolgt von einer Fusion zwischen Os cuneiforme mediale und der Basis MT I links (Abb. 10 und 11).
Nach Stumpfkonditionierung am rechten Unterschenkel mit frühzeitigem Einsatz des Silikon- liners wurde die exoprothetische Versorgung vorgenommen und der Patient zur stationären Rehabilitationsbehandlung verlegt. Der Soldat leistet inzwischen bei eingeschränkter Verwendungsfähigkeit wieder Dienst.
Fallbeispiel 4:
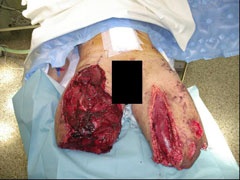
Ein Angehöriger des deutschen ISAF-Kontingentes erlitt lebensbedrohliche Verletzungen bei einem Selbstmordanschlag. Der Attentäter hatte das gepanzerte Fahrzeug der ISAF-Soldaten zunächst gerammt und die Sprengladung erst gezündet, nachdem die Insassen ausgestiegen waren. Dadurch erlitt der Soldat schwerste Verletzungen an beiden Beinen. Hinter der geöffneten Fahrzeugtür stehend traf ihn der blast wind unmittelbar an den Beinen, während Rumpf, Kopf und obere Gliedmaßen relativ geschützt waren und damit das primäre Überleben überhaupt ermöglichte. Nach Aufnahme und Primärstabilisierung im ELAZ wurden folgende Diagnosen gestellt:
Traumatische Oberschenkelamputation Ulnafraktur links, initial unverschoben.
Thoraxtrauma mit Rippenfrakturen 1 und 8 links mit Pneumothorax.
Trommelfellperforation beidseits.
Die völlig zerstörten unteren Gliedmaßen wurden im ELAZ im Oberschenkel offen amputiert sowie eine damage control-Laparotomie vorgenommen, am Thorax wurde linksseitig eine Drainage gelegt. Es folgte die Repatriierung via STRATAIRMEDEVAC. Nach Übernahme in das BwZK wurde bei stabilen Vitalparametern umgehend ein second look der Verletzungsareale vorgenommen, das Abdomen konnte definitiv verschlossen werden. Am gleichen Tage erfolgte eine beidseitige Tympanoplastik durch die HNO-Abteilung (Abb. 12).
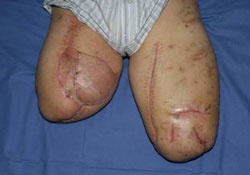
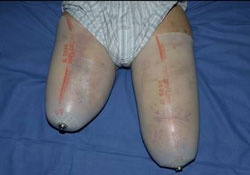
Unter intensivmedizinischer Behandlung einschließlich Tracheostoma und lungenprotektiver Beatmung wurden serielle chirurgische Revisionen an beiden Oberschenkelstümpfen vorgenommen, es kam auch hier die Therapieform der Vacuumversiegelung erfolgreich zum Einsatz. Nach Konditionierung der Wundflächen folgte die plastische Deckung. Bei primärer Wundheilung konnte die Vorbereitung für eine exoprothetische Versorgung mit Silicon-Linern durchgeführt werden (Abb. 13 und 14).
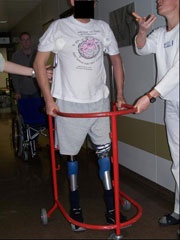
Trotz des links mittellangen und rechts kurzen Oberschenkelstumpfes fiel angesichts der unerwartet guten physischen Rekonvaleszenz und einer außerordentlich hohen Motivation seitens des Verletzten die Entscheidung für eine beidseitige prothetische Versorgung mittels sogenannter C-legs, rechnergesteuerter Oberschenkelexoprothesen, noch unter stationären Bedingungen (Abb. 13 und 14).
Der Verletzte wurde hiermit in die stationäre Rehabilitationsbehandlung verlegt. Er ist verwendungsunfähig aus dem Dienst ausgeschieden.
Fallbeispiel 5:
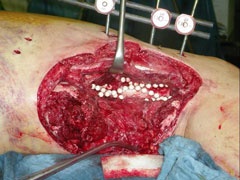
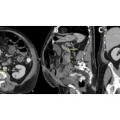
Ein Angehöriger des deutschen ISAF-Kontingentes erlitt als Fahrer eines Unimog schwere Verletzungen am rechten Oberschenkel, als eine IED direkt unter seinem Fahrzeug auslöste. Der nach oben gerichtete blast wind hatte den Boden des Fahrzeugs und den Fahrersitz durchschlagen und dann direkt den Oberschenkel beugeseitig getroffen. Dies verursachte eine drittgradig offene, stark blutende Oberschenkelstückfraktur bei grober Kontamination. Nach Primärbehandlung durch die Rettungskette wurde er intubiert und beatmet bei stabilem Kreislauf zur chirurgischen Erstversorgung in das Rettungszentrum des PRT verbracht. Hier wurde eine intakte arterielle Durchblutung festgestellt bei venöser Hämorrhagie. Als damage control –Eingriff folgte umgehend die Blutstillung, das umfassende Debridement an Weichgewebe und Knochen mit ausgiebiger Lavage und die Stabilisierung des Femur mittels unilateralen Fixateurs externe. Der große Weichgewebsdefekt wurde mittels Vacuumversiegelung temporär gedeckt (Abb. 16 und 17).
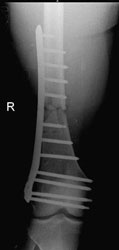
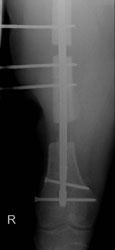
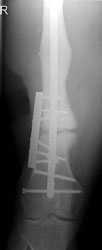
Die umgehend eingeleitete Repatriierung per STRATAIRMEDEVAC ermöglichte den second look – Eingriff 28h später im BwZK mit Wechsel auf eine stabile Fixateurmontage. Es schlossen sich serielle Revisionen an, wobei die Wundkonditionierung auch in diesem Fall mittels Vacuumversiegelung bewerkstelligt wurde (Abb. 18). Nach eingeheilter plastischer Deckung wurde für das Femur der Verfahrenswechsel vom externen Fixateur auf den internen vorgenommen, der Knochendefekt wurde mit autologer Spongiosa und plättchenreichem Plasma (GPS) aufgefüllt. Bei zunächst primärem Heilverlauf hiernach wurde der Verletzte wunschgemäß in eine heimatnahe Weiterbehandlung entlassen (Abb. 19a und 19b, Abb. 20).
Er stellte sich nach knapp 4 Monaten notfallmäßig wieder vor mit einer seit 8 Wochen bestehenden Fistelung am Oberschenkel lateral / distal (dermatologisch behandelt), Fieber und einer Infektanämie bei deutlich reduziertem Allgemeinzustand. Hierfür verantwortlich war eine Staphylokokkus aureus–besiedelte Osteitis des verletzten Femurabschnittes bei noch stabiler interner Fixation. Die Konsequenz bestand in einer Implantentfernung, Resektion des irreversibel geschädigten Segmentes am Femur, die temporäre externe Fixation bei lokaler antiseptischer wie systemischer, resistogrammgerechter Therapie unter klinischem und laborchemischem Infektmonitoring. Der externe Fixateur wurde bei negativen Infektparametern gegen einen unterkalibrigen Verriegelungsnagel gewechselt als Führungsschiene für den anschließenden Regazzoni-Spindelfixateur. Nach Transportabschluss wurde ein distales docking-Manöver durchgeführt mit additiver Verriegelungsplatte und autologer Spongiosa, wieder unter lokaler GPS-Anwendung. Der Heilverlauf blieb danach infektfrei, die Vollbelastung konnte 22 Monate nach der Verletzung freigegeben werden (Abb. 21 und 22).
Fazit
Die hier vorgestellten Traumamuster wie deren Versorgung im BwZK Koblenz sind als repräsentativ für die bislang im ISAF - Einsatz aufgetretenen Verletzungen anzusehen. Sie geben auch exemplarisch die in erheblich größerem Umfang von verbündeten Streitkräften erhobenen Beobachtungen aus anderen Einsatzgebieten mit weit höherer Bedrohungslage wieder. Zudem belegen sie die quantitative Dominanz der Extremitätenverletzung im Zeitalter des urban warfare wie auch den protektiven Effekt der Schutzausrüstung insbesondere für den Körperstamm. Nach einer schweren Verletzung im Auslandseinsatz leistet zunächst eine suffizient arbeitende Rettungskette die ersten, entscheidenden Schritte quoad vitam. Dies wird in den sanitätsdienstlichen Einrichtungen im Einsatz fortgeführt, wobei die hier getroffenen Maßnahmen der traumatologischen damage control zusätzlich die Weichenstellung für Erhalt wie Funktion von verletzten Gliedmaßen definieren.
Die definitive Versorgung derartiger Traumata im Heimatland erfordert einerseits ein fachübergreifendes, synergistisches Agieren bei kontinuierlicher Kommunikation und Abstimmung der geforderten Fachdisziplinen sowie eine Expertise für die Spezifika dieser Verletzungsentitäten, die sich im zivilen Bereich in Deutschland (glücklicherweise noch) nicht abbilden lässt. Es gelten die „lessons learned“ im günstigen und besonders im ungünstigen Verlauf. Dabei ist zu berücksichtigen, dass zivilerseits für die hier dargestellten Verletzungsmuster relevante Erfahrungswerte resp. Expertise kaum beigesteuert werden können. Dennoch ist die routinemäßige Behandlung von schweren und schwersten Verletzungsmustern aus dem zivilen Alltag – insbesondere die Hochrasanzverletzungen - von entscheidendem Wert für Ausbildung wie Kompetenzerhalt der in den Einsatz gehenden Sanitätskräfte, da nur der kritisch verletzte, regelhaft lebensbedrohte Patient das Szenario darstellt, das alle involvierten Disziplinen fordert und letztlich hinsichtlich der Weiterbildung des Nachwuchses auch fördert. Nur eine am äußersten angelegte Meßlatte darf Höchstleistungen erwarten.
Für die erfolgreiche Behandlung der meist komplexen Verletzungen im Einsatz und deren Folgen sind seitens der hier involvierten Abteilungen in den Bundeswehrkrankenhäusern eindeutig Forderungen für eine ausgewogene personelle, strukturelle wie materielle Ausstattung der einsatzrelevanten Disziplinen ableitbar, um eine Versorgungsqualität sicherzustellen, die einer in zivilen Traumazentren vorgenommenen in nichts nachsteht. Ob hierfür ein politischer Wille konsequent einsteht, bleibt abzuwarten. Segmenttransport am Femur via unilateralen beidseits.
Datum: 01.10.2008
Quelle: Wehrmedizin und Wehrpharmazie 2008/3