Traumaversorgung der okulären Adnexen
Management of trauma to the ocular adnexa
Aus der Abteilung Augenheilkunde (Abteilungsleiter: Flottenarzt Prof. Dr. H. Gümbel) des Bundeswehrkrankenhauses Ulm
(Chefarzt: Generalarzt Dr. A. Kalinowski)
Klaus J. Lipke
WMM, 59. Jahrgang (Ausgabe 4/2015; S. 114-118)
Zusammenfassung
Das Gesicht nimmt eine zentrale Rolle in der zwischenmenschlichen Kommunikation und damit im ästhetischen Empfinden ein. Außerdem stellt die Funktion der Augen höchste Anforderungen an die funktionelle Lidanatomie. Daher erfordert die Versorgung periokulärer Verletzungen, insbesondere bei Substanzverlust des Weichteilgewebes, profundeste Kenntnisse der Anatomie und plastisch-rekonstruktiven Chirurgie.
Die in der Litetratur beschriebenen zahlreichen teils komplexen Rekonstruktionsverfahren müssen sich, um zu einem optimalen funktionellen und ästhetischen Ergebnis zu führen, zum einem an der Defektgröße und der Lokalisation und zum anderen an den ästhetischen Anforderungen orientieren. Hierbei bietet die Versorgung von Verletzungen der Lidregion einige Besonderheiten. Insbesondere bei großen Defekten ist die Zusammenarbeit aller operativen Kopfdisziplinen, wie sie beispielsweise am Bundeswehrkrankenhaus Ulm im Kopfzentrum abgebildet sind, gefordert.
Schlüsselwörter: Lidverletzung, Rekonstruktion, Lidkantendefekt, Hughes-Plastik, Defektverschluss
Summary
The midface plays a central part in interpersonal communication and esthetic perception. Sufficient eye function requires an adequate functional anatomic situation; thus, surgery of periocular trauma requires profound knowledge of the anatomy and the techniques of periocular facial surgery – -especially in case of soft tissue substance loss. The numerous, partly complex reconstructive procedures described in literature must consider size and localization of the defect as well as esthetic demands in order to achieve functionally and esthetically optimal results. In this context, treatment of injuries to the eyelids poses some specific characteristics. Large defects particularly require cooperation of all head surgery specialties - as can be found in the “Head and Neck Centre” of Military Hospital Ulm.
Keywords: eyelid trauma, reconstruction, lid defect, Hughes plastic, defect repair
Einleitung
Obwohl die Periokularregion weniger als 1 % der gesamten vorderen Körpersilhouette ausmacht, gehören Verletzungen der Augen und seiner Adnexen im Rahmen von sportlichen Aktivitäten, Unfällen im Rahmen beruflicher oder auch häuslicher Aktivitäten, Verkehrsunfällen und insbesondere im Zusammenhang mit Feuerwerksunfällen zu einem nicht seltenen Verletzungsmuster [15, 21, 24, 25]. Eine nicht unerhebliche Bedeutung haben in diesem Zusammenhang auch Gewaltverbrechen [3, 15, 23]. Bei Kriegsverletzungen zählen okuläre Traumen mit einer primär nicht zu erwartenden hohen Inzidenz von bis zu 13 % zu den häufigeren Verletzungen, nicht selten einhergehend mit erheblichen körperlichen und funktionellen Einschränkungen der Betroffenen [30, 41]. Dies ist nicht erstaunlich, da bereits kleinste Partikel, die im Zusammenhang mit Explosionsverletzungen gestreut werden, auf das Auge eine erheblich intensivere Wirkung haben können als auf den übrigen Körper. Die hohe Inzidenz von Kopfverletzungen durch Splittereinwirkung ist dadurch begründet, dass die Möglichkeiten des Schutzes von Torso und Extremitäten stetig verbessert werden, der Schutz des Kopfes und des Gesichtes sich insgesamt aber schwierig gestaltet [4, 33, 40]. Konnte die Zahl der schweren oder gar tödlichen Verletzungen des Rumpfes seit Einführung von Splitterschutzwesten im Bereich des Thorax und des Abdomens deutlich verringert werden, so ist die Zahl der schweren Verletzungen des Gesichtes und damit auch der Augen und deren Adnexen mit dem zunehmenden Einsatz von Munition mit Splitterwirkung dramatisch angestiegen. Betrug im 1. Weltkrieg die Rate der Augenverletzungen noch ca. 2 %, so ist die Inzidenz der Augenverletzungen im Irakkrieg 1991 durch die fatale Wirkung der Splittermunition auf mehr als das 6-fache (13 %) angestiegen [2, 16]. Auch mittelbare Folgen von kriegerischen Auseinandersetzungen führen zu ähnlichen Verletzungsmustern. So gehören Kopf- und damit natürlich auch okuläre Traumen nach Minenräumarbeiten zu den häufigen Verletzungen [29], wobei diese Ereignisse meist fatale Folgen für das visuelle Ergebnis bei den Patienten haben [35]. Gründe hierfür sind vor allem die hohe Inzidenz von bilateralen Verletzungen [29], aber auch die Anfälligkeit der Augen für kleinste Splitter und konsekutiv für perforierende und penetrierende Verletzungen mit daraus folgenden retinalen Traumen [40]. Die moderne Antibiotikatherapie konnte die hohe Zahl an bakteriellen Weichteilinfektionen deutlich reduzieren und auch die heutigen Möglichkeiten der Glaskörperchirurgie haben die Rate an Enukleationen und funktionell unbefriedigenden Ergebnissen nach penetrierenden Verletzungen deutlich gesenkt. Nach wie vor stellt dabei die Versorgung der periokulären Weichteilschäden den plastisch-rekonstruktiv tätigen (Ophthalmo-)Chirurgen sowohl hinsichtlich eines guten funktionellen Resultates als auch eines in den vergangenen Jahren deutlich gestiegenen Anspruchs an ein ästhetisch gutes Ergebnis vor große Herausforderungen. Sie erfordert aufgrund oftmals ausgedehnter Kombinationsverletzungen nicht selten eine umfangreiche Erfahrung auf dem Gebiet der plastisch-rekonstruktiven Lidchirurgie [13, 36, 39].
Grundprinzipien der Rekonstruktion der Augenlider
Selbstverständlich müssen vor einer operativen Intervention ein ophthalmologischer Status erhoben und insbesondere den Bulbus betreffende Verletzungen ausgeschlossen oder - wenn nötig - behandelt werden. Hierbei ist der “Ocular Trauma Score“ [22] hilfreich. Aber auch im Rahmen der Operationsplanung und der Wahl des geeigneten Verfahrens zur Rekonstruktion eines periokulären Weichteilschadens ist zunächst das Schadensausmaß zu analysieren. Deuten der Traumamechanismus oder andere Faktoren darauf hin, dass es zu einer knöchernen Beteiligung der Orbita gekommen ist, sollte selbstverständlich eine entsprechende Bildgebung erfolgen. Gleiches gilt für eine fragliche Beteiligung orbitaler Strukturen. Es muss außerdem geprüft werden, inwieweit die vordere und hintere Lidlamelle affektiert sind.
Hinsichtlich der Rekonstruktion der vorderen Lidlamelle ist zu beachten, dass die Kutis im Lidbereich extrem dünn (ca. 1 mm) ist. Daher muss die Hautadaptation spannungsfrei erfolgen, da es sonst zum Fadenausriss kommen kann. Geeignete Transplantate zur Defektdeckung sind vom kontralateralen Lid, von retro- oder präaurikulär oder der Oberarminnenseite zu entnehmen. Ebenso geeignet ist die Supraklavikularregion oder bei Frauen die Submentalfalte [13]. Im Bereich der hinteren Lamelle kommt dem Tarsusersatz sowie der Rekonstruktion des lateralen und medialen Lidaufhängeapparates eine entscheidende Bedeutung zu, da sie für die Lidform und -spannung und somit für die Lidfunktion essenziell ist. Ist die Lidspannung insuffizient und liegt das Lid nicht optimal dem Bulbus an, sind Störungen der Cornealubrifikation die Folge. Es kommt im Verlauf zu Benetzungsstörungen mit Fremdkörpergefühl, Epiphora und im weiteren zur Ausbildung cornealer Ulzeration mit Defekten der Hornhaut und schlimmstenfalls Visus- oder Bulbusverlust. Bei der Rekonstruktion beider Lamellen ist zwingend darauf zu achten, dass höchstens ein Lamellenersatz frei erfolgt und mindestens eine Lamelle perfundiert ist [31, 36].
Aufgrund der Besonderheiten der Lidanatomie gelten für die Versorgung des Lidtraumas von der übrigen Traumatologie abweichende Grundsätze:
- Eine verzögerte Wundversorgung ist statthaft.
- Die primäre Wundversorgung potenziell kontaminierter Wunden ist möglich [5, 6].
In diesem Zusammenhang sei daher auch erwähnt, dass sowohl Infektionen als auch Lidnekrosen nach Traumen äußerst selten und fast ausschließlich bei Patienten mit Defiziten der Immunabwehr zu beobachten sind [11, 20]. Die operative Versorgung sollte aber immer ein optimales funktionelles und ästhetisches Ergebnis zum Ziel haben. Für das Endergebnis wesentlicher als die Wahl eines geeigneten Zeitpunkts für die Erstversorgung sind die Erfahrungen des Operationsteams mit der Versorgung komplexer Lidverletzungen. Außerdem ist insbesondere bei ausgeprägten Verletzungsmustern ein interdisziplinäres Vorgehen – z. B. im Verbund einer Kopfklinik - anzustreben [5].
Verletzungen und Defekte des Unterlides
Bei der Rekonstruktion von Defekten des Unterlides insbesondere in der präseptalen Zone ist grundsätzlich auf eine ausreichende Revision bis zum Septum zu achten, da es hier insbesondere bei Traumen zu Retraktionen kommen kann.
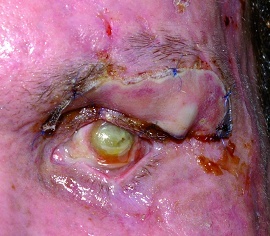
Die Defektdeckung im Bereich der vorderen Lamelle kann frei oder gestielt erfolgen. Freie Transplantate können vom ipsi- und/oder kontralateralen Oberlid – hier im Sinne einer Hautgewinnung durch eine Oberlidblepharoplastik -, von retro- oder präaurikulär oder der Oberarminnenseite entnommen werden. Hinsichtlich etwaiger Textur und Farbunterschiede der Transplantate hat sich die Oberlidhaut am geeignetsten erwiesen (Abbildung 1). Bei der Transplantation ist darauf zu achten, dass das Transplantat ausreichend ausgedünnt und spannungsfrei eingenäht wird. Insbesondere eine Spannung in vertikaler Richtung führt nicht selten zu einer Unterlidfehlstellung, im Extremfall zu einem Unterlidektropium [10]. Eine gewisse Schrumpfungsneigung ist ebenfalls zu berücksichtigen. Gestielte Transplantate sind typischerweise Semizirkularlappen von lateral (z. B. nach Tenzel), oder lokale Verschiebelappenplastiken (Z-Plastik, V-Y-Plastik, horizontale Verschiebelappenplastiken, o. ä.). Insbesondere bei Hautdefekten über die gesamte Unterlidbreite ist der temporal gestielte Transpositionslappen aus dem Oberlid geeignet, um diesen Defekt zu decken und gleichzeitig einen vorteilhaften Zug entlang des natürlichen Verlaufes des M. orbicularis oculi zu erreichen.
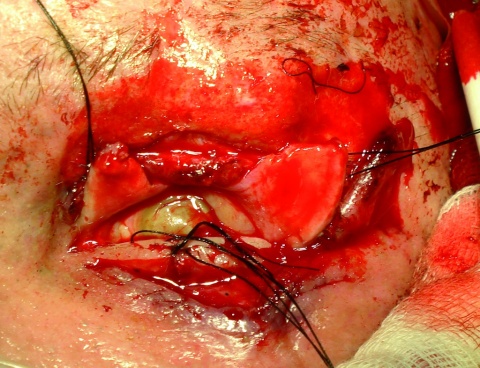
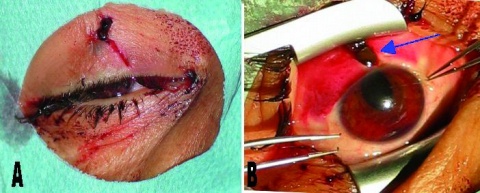
Durchgreifende (vorderes und hinteres Lidblatt betreffende) Lidkantendefekte ohne Substanzverlust sind in aller Regel problemlos mittels direkter Naht zu readaptieren. Hierbei ist jedoch auf eine anatomisch korrekte stufen- und versatzfreie Readaptation zu achten (Abbildung 2). Dabei müssen der Tarsus, die Wimpernreihe und die graue Linie der Lidkante exakt zusammengefügt werden. Die zu adaptierenden Tarsus-/Wundränder sollten parallel stehen. Ist dies zum Beispiel bei einem v-förmigen Defekt nicht der Fall, so muss Tarsusgewebe pentagonal nachexzidiert werden. Auch Lidkantendefekte mit einem Substanzverlust von maximal einem Drittel der Unterlidbreite können direkt adaptiert werden, ggfls. ist eine zusätzliche laterale Kantholyse zu weiteren Mobilisation des Unterlides nötig. Eine ausreichende Darstellung der anatomischen Strukturen kann dabei sowohl zur Orientierung hilfreich sein als auch eine falten- und spannungsfreie Verteilung der Unterlidhaut gewährleisten.
Ist die Breite des Substanzverlustes größer, so besteht die Möglichkeit der lateralen Kanthotomie und Periostzügelplastik in Kombination mit einer Lidkantennaht, die Defektrekonstruktion mittels Hughes-Plastik [19] oder das freie Tarsomarginaltransplantat [17]. Wir präferieren bei der Rekonstruktion großer Unterliddefekte das tarsokonjunktivale Transplantat, da es ein sehr gutes funktionelles und kosmetisches Ergebnis unter Verwendung ausschließlich “lideigenen“ Materials bietet (Abbildung 3). Nachteil dieses Verfahrens ist der temporäre Verschluss des Auges. Hierfür werden in der Literatur drei bis zehnWochen angegeben [14]. In unserer Klinik wird eine Lidöffnung nach vier bis sechs Wochen angestrebt. Eine Alternative hierzu bietet auch die horizontale Verschiebung im Sinne eines Advancement-Flap nach vorheriger Kantholyse und anschließender lateraler Rekonstruktion mittels Periostschwenklappenplastik.
Bei allen Verfahren der Defektrekonstruktion der hinteren Lamelle ist die Überprüfung der horizontalen Lidspannung empfehlenswert. Ist diese zu schwach, sollte immer mit einer lateralen Kanthopexie oder lateralen Tarsalzungenplastik kombiniert werden. Reicht eine Tarsalzungenplastik nicht aus, sollte die laterale Fixation über einen Periostschwenklappen erfolgen. So kann auch bei schwierigen Unterliddefekten meist einer Unterlidfehlstellung im Sinne eines En- oder Ektropiums vorgebeugt werden. In diesem Zusammenhang sei nochmals auf die Wichtigkeit des Lidaufhängeapparates hingewiesen. Aber auch eine Fehlstellung im lateralen Lidwinkel hat insbesondere eine ästhetisch unbefriedigende Situation zur Folge; dabei ist jedoch z. B. ein runder lateraler Lidwinkel auch in einem weiteren Schritt mittels einer Kanthoplastik problemlos zu rekonstruieren.
Verletzungen und Defekte des Oberlides
In der Rekonstruktion von Defekten des Oberlides gelten die grundsätzlichen Überlegungen analog zur Unterlidrekonstruktion.
Defekte des vorderen Blattes können mittels Verschiebe-, Schwenk- oder Transpositionslappen gedeckt werden. Sehr gut geeignet ist dabei die Haut des kontralateralen Oberlides. Weniger gut geeignet scheint die Haut jenseits der periorbitalen Grenze. Hier sollte das freie Transplantat überprüft und in Erwägung gezogen werden.
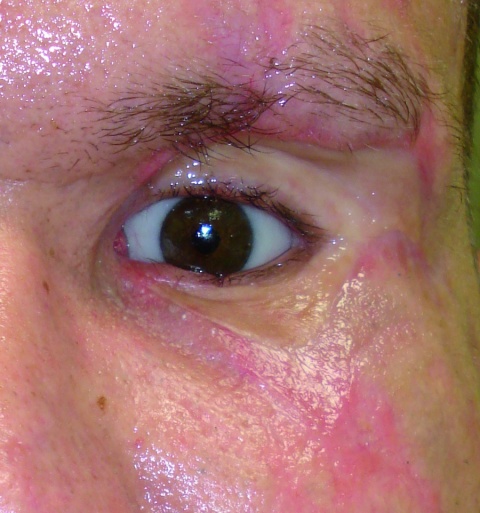
Besondere Beachtung muss den tiefen Strukturen des Oberlides geschenkt werden. Ist durch eine Verletzung nicht nur das vordere Lidblatt verletzt, muss mit einer Affektion des Levatorkomplexes gerechnet werden. Gleiches gilt auch für stumpfe Verletzungen oder Unfallmechanismen mit tangentialer Scherwirkung auf das Oberlid. Dem erfahrenen Lidchirurgen ist eine Darstellung des M. levator palpebrae zu empfehlen. Insbesondere bei tiefgreifenden Schnitt- oder Rissverletzungen oder partiellen Avulsionen des Oberlides ist es zu empfehlen, den Levatorkomplex aufzusuchen und zu readaptieren, da so eine gute postoperative Oberlidfunktion in Aussicht gestellt werden kann (Abbildung 4).
Defekte mit großem Substanzverlust sollten mittels eines freien Tarsomarginaltransplantates versorgt werden [18]. Alternativ dazu wurden auch das inverse Tarsokonjunktivaltransplantat oder der Einsatz von verschieden Formen des Tarsusersatz beschrieben [1, 8, 9, 12, 26 - 28]. Bei lateral gelegenen Oberliddefekten bietet sich zur Rekonstruktion des vorderen und hinteren Lidblattes ein umgekehrter “Tenzel“-Rotationslappen zur Rekonstruktion an. Hierbei verläuft der Bogen zur Wange hin. Bei der Präparation ist darauf zu achten, dass analog zur Rekonstruktion des Unterlides der Bogendurchmesser ausreichend breit ist. Der Radius des Bogens sollte so mindestens der Defektbreite entsprechen. Durch den Einsatz von derartigen Schwenk- oder Rotationslappen sowie von Brückenlappen kann so auch eine freie Transplantation von Tarsusgewebe – wie von Hübner beschrieben – problemlos zur Anwendung kommen [17].
Verletzungen der Tränenwege
Sollte es im Rahmen von Verletzungen im Bereich des medialen Lidwinkels zu Defekten im Bereich des Systems der ableitenden Tränenwege oder des medialen Lidhalteapparates gekommen sein, so sind diese wenn möglich zu rekonstruieren. Im Bereich der Canaliculi hat sich die endokanalikuläre Schienung über einen Silikonschlauch bewährt. Die Ringintubation sollte dann mindestens drei, besser sechs Monate in situ verbleiben. Weitere Optionen bieten neben den endokanalikulären auch die mono- und bikanalikulonasalen Schienungstechniken. Letztere finden vor allem bei schwierigen Intubationsbedingungen Anwendung. Auch im Zusammenhang mit Mittelgesichtsfrakturen mit Beteiligung des Os Lacrimale (Le Fort II und III) muss an eine Verletzung des Ductus nasolacrimalis oder des caudalen Tränensackes gedacht werden. Eine primäre Wundversorgung oder Schienung erscheint hier aber nicht angebracht und eine endgültige Sanierung sollte sekundär im Rahmen einer Dakryozystorhinostomie, ggf. in Kombination mit einer Dakryozystovideoskopie erfolgen [37, 38].
Ist es zu einer Verletzung der Canaliculi gekommen, sollte konsequenterweise eine Inspektion der medialen Lidbändchen erfolgen. Eine Verletzung des vorderen Anteils kann dabei in aller Regel bei guter Reststabilität belassen werde. Hingegen muss die Verletzungen des hinteren Anteils analog der Rekonstruktion des lateralen Halteapparates refixiert werden, um einer Epiphora in Folge einer Unterliddehiszenz vorzubeugen. Dies kann bei vorhandenem Periost mittels eines Periostzügels erfolgen. Wenn traumatisch bedingt keine ausreichend periostale Fixierung im Bereich der Crista lacrimalis posterior möglich, ist gegebenenfalls eine schraubenfixierte Sicherung nötig.
Kombinierte Verletzungen und ausgedehnte Defekte
Insbesondere schwere Verletzungen, wie sie im Zusammenhang mit Explosionen oder Splitterwirkung, aber auch typischerweise mit Kettensägen oder nach Hundebissen zu sehen sind, bedürfen der exakten Kenntnis der Anatomie und der Anwendung verschiedenster rekonstruktiver Verfahren. So liegt nicht selten ein ausgeprägter Substanzverlust vor und auch tiefe Lidstrukturen sind involviert. Aber auch hier führen die konsequente Beachtung der Regeln der Lidrekonstruktion sowie die Orientierung an “Landmarks“ zum Erfolg. Eine Missachtung dieser anatomischen Landmarks hat dann insbesondere in der bei ausgedehnten Verletzungen unübersichtlichen Anatomie eine Fehleinschätzung zur Folge. Wird bereits bei der Erstversorgung das periokuläre Gewebe z. B. zugunsten einer osteosynthetischen Versorgung nicht geschont, gestaltet sich die weitere plastisch rekonstruktive Versorgung oftmals schwierig. Daher ist bei der Erstversorgung bereits der Lidchirurg – ggf. im Rahmen einer telemedizinischen Konsultation - mit hinzu zuziehen.
Oftmals kommt es infolge von Splitterverletzungen, wie sie in militärischen Kampfhandlungen im Zusammenhang mit Bombenexplosionen oder durch Einwirkung großkalibriger Geschosse auftreten, zu ausgeprägten periokulären Verletzungen mit Beteiligung des Bulbus. Sollte es auch zu einer Bulbusperforation oder zu einer Bulbusberstung gekommen sein, so ist im Rahmen einer Akutversorgung von einer primären Enukleation Abstand zu nehmen. Es ist grundsätzlich immer zu empfehlen, wenn es erforderlich ist, dies im Rahmen der sekundären Versorgung durchzuführen. So wird der Patient in den Entscheidungsprozess mit einbezogen und es kann gegebenenfalls statt einer Enukleation eine Evisceratio bulbi mit optimaler Socket-Versorgung geplant werden [32, 34]. Außerdem ist auch bei zunächst infaust erscheinenden Verhältnissen zunächst ein Bulbuserhalt sinnvoll, zumal eine entsprechende Situationsabschätzung durch den Erstversorger nicht immer möglich ist [7].
Zusammenfassung
Die suffiziente Versorgung von Verletzungen der periokulären Region erfordert profunde Kenntnisse der Anatomie und der Möglichkeiten der rekonstruktiven Lidchirurgie. Im Rahmen der Behandlung ausgedehnter Verletzungsmuster ist die interdisziplinäre Zusammenarbeit aller operativ tätigen Kopfdisziplinen meist unumgänglich; diese sollte daher Kopfzentren vorbehalten bleiben.
Aus wehrmedizinischer Sicht ist insbesondere unter Berücksichtigung der Zunahme periokulärer Verletzungen dringend eine Weiterentwicklung der Okuloplastik anzustreben, um so verletzten Soldaten eine bestmögliche Versorgung bei schweren Gesichtsverletzungen zuteilwerden lassen zu können.
Literatur
- Beyer-Machule CK: Preferred techniques of eyelid reconstruction. Klin Monbl Augenheilkd 1991; 198: 75-80.
- Biehl JW, Valdez J., Hemady RK, Steidl SM, Bourke DL: Penetrating eye injury in war. Mil Med. 1999; 164: 780-784.
- Blake PM: Injuries to the Eyes or to the Intra-Cranial Visual Paths in Air Raid Casualties Admitted to Hospital. Br J Ophthalmol 1945; 29: 1-5.
- Breeze J, Horsfall I, Hepper A, Clasper J: Face, neck, and eye protection: adapting body armour to counter the changing patterns of injuries on the battlefield. Br J Oral Maxillofac Surg 2011; 49(8): 602-606.
- Cepela MA, George CE: Orbital trauma. Curr Opin Ophthalmol1997; 8: 64-69.
- Collin JR: Immediate management of lid lacerations. Trans Ophthalmol Soc U K 1982; 102 (pt 2): 214-215.
- Colyer MH, Chun DW, Bower KS, Dick JS, Weichel ED: Perforating globe injuries during operation Iraqi Freedom. Ophthalmology 2008; 115: 2087-2093.
- Cutler NL, Beard C: A method for partial and total upper lid reconstruction. Am J Ophthalmol 1955; 39: 1-7.
- Delahaye JF, Darsonval V, Duly T, Hubault-Marcade P, Dagregorio G: Eyelid repair using the Hubner technique. Ann Chir Plast Esthet 1995; 40: 169-175.
- Engelmann V, Pfrommer S, Dridi MJ, Piening J, Lohmann CP, Merte RL: Comparison of the aesthetic outcome and complication rate of reconstructive surgical proceures of the eyelid after basalioma excision. Ophthalmologe 2011; 108: 33-37.
- Fanta H: Injuries of the lids. Klin Monbl Augenheilkd 1968; 153: 163-169.
- 12. Hayek B, Hatef E, Nguyen M, Ho V, Hsu A, Esmaeli B: Acellular dermal graft (AlloDerm) for upper eyelid reconstruction after cancer removal. Ophthal Plast Reconstr Surg 2009; 25: 426-429.
- Heppt W: Skin tumors in facial plastic surgery. HNO 2009. 57: 324-335.
- Herde J, Krause A, Bau V: Results of the Hughes operation. Ophthalmologe 2001; 98: 472-476.
- Herzum H, Holle P, Hintschich C: Eyelid injuries: epidemiological aspects. Ophthalmologe 2001; 98: 1079-1082.
- Hornblass A: Eye injuries in the military. Int Ophthalmol Clin 1981; 21: 121-138.
- Hubner H: Closure of eyelid defects by transplantation of lid margin and tarsus (author’s transl). Klin Monbl Augenheilkd 1978; 168: 677-682
- Hubner H: Reconstruction of the upper eyelid (author’s transl). Klin Monbl Augenheilkd 1976; 169: 6-9.
- Hughes WL: Total lower lid reconstruction: technical details. Trans Am Ophthalmol Soc 1976; 74: 321-329.
- Kronish JW, McLeish WM: Eyelid necrosis and periorbital necrotizing fasciitis. Report of a case and review of the literature. Ophthalmology 1991; 98: 92-98.
- Kuhn F: Ocular traumatology and the ocular trauma specialist. Graefes Arch Clin Exp Ophthalmol 2008; 246: 169-174.
- Kuhn F, Maisiak R, Mann L, Mester V, Morris R, Witherspoon CD:, The Ocular Trauma Score (OTS). Ophthalmol Clin North Am 2002; 15: 163-165.
- Kuhn F, Morris R, Mester V, Witherspoon CD, Mann L, Maisiak R: Epidemiology and socioeconomics. Ophthalmol Clin North Am 2002; 15: 145-151.
- Kuhn HS, Ocular injuries in industry. Med Deporte Trab 1951; 16: 4636.
- May DR, Kuhn FP, Morris RE, Witherspoon CD, Danis RP, Matthews GP, Mann L: The epidemiology of serious eye injuries from the United States Eye Injury Registry. Graefes Arch Clin Exp Ophthalmol 2000; 238: 53-157.
- Meyer-Rusenberg HW, Hoffmann T, Emmerich KH: Ear cartilage as tarsus replacement (with long-term results). Fortschr Ophthalmol 1990; 87: 99-104.
- Mustarde JC: Problems in eyelid reconstruction. Ann Ophthalmol 1972; 4: 883-901
- Mustarde JC: Reconstruction of eyelids. Ann Plast Surg 1983; 11: 149-169.
- 29. Muzaffar W, Khan MD, Akbar MK, Malik AM, Durrani OM: Mine blast injuries: ocular and social aspects. Br J Ophthalmol 2000; 84: 626-630
- 30. Nguyen QD, Kruger EF, Kim AJ, Lashkari MH, Lashkari K: Combat eye trauma: intraocular foreign body injuries during the Iran-Iraq war (1980-1988). Int Ophthalmol Clin 2002; 42: 167-177.
- Pfeiffer MJ: Alternatives to lid reconstruction. Systematic presentation. Ophthalmologe 2004. 101: 466-470.
- Rahman I, Maino A, Devadason D., Leatherbarrow B: Open globe injuries: factors predictive of poor outcome. Eye (Lond) 2006; 20: 1336-1341.
- Rustemeyer J, Kranz V, Bremerich A: Injuries in combat from 1982-2005 with particular reference to those to the head and neck: A review. Br J Oral Maxillofac Surg 2007; 45: 556-560.
- Savar A, Andreoli MT, Kloek CE, Andreoli CM: Enucleation for open globe injury. Am J Ophthalmol 2009; 147: 595-600 e591.
- Sobaci G, Mutlu FM, Bayer A, Karagul S, Yildirim E: Deadly weapon-related open-globe injuries: outcome assessment by the ocular trauma classification system. Am J Ophthalmol 2000; 129: 47-53.
- Sommer F: Eye lid tumours-clinical features, diagnosis and surgical treatment. Klin Monbl Augenheilkd 2008: 225: 691-698.
- Struck HG: Lacrimal system lacerations and their surgical repair. Ophthalmologe 2009: 106: 223-228.
- Struck HG, Horix D, Ehrich D: Lacrimal system injuries - primary and secondary surgical care. Klin Monbl Augenheilkd 2004; 221: 609-614.
- Verity DH, Collin JR: Eyelid reconstruction: the state of the art. Curr Opin Otolaryngol Head Neck Surg 2004; 12: 344-348.
- Wong TY, Seet B: A behavioral analysis of eye protection use by soldiers. Mil Med 1997; 162: 744-748.
- Wong TY, Seet MB, Ang CL: Eye injuries in twentieth century warfare: a historical perspective. Surv Ophthalmol 1997; 41: 433-459.
Bildquellen: Oberfeldarzt Dr. Lipke
Datum: 23.04.2015
Wehrmedizinische Monatsschrift 2015/4