Unterstützung ärztlichen Personals bei der Kodiertätigkeit durch Medizinische Codierer
Die Bundeswehrkrankenhäuser unterliegen im Rahmen der medizinischen Versorgung der Zivilbevölkerung ebenso wie nicht militärische Krankenhäuser u. a. den gesetzlichen Anforderungen des Sozialgesetzbuches V, des Krankenhausentgeltgesetzes sowie denen des Krankenhausfinanzierungsgesetzes. Um diesen gesetzlichen Vorgaben nachzukommen und sich im Hinblick auf Anforderungen externer Vertragspartner, wie z. B. den Krankenkassen, zu positionieren, kommt seit Einführung der Diagnosis Related Groups (DRG) als Erlös- bzw. Entgeltsystem für die stationäre Versorgung in Deutschland im Jahre 2004 der Verschlüsselung von medizinischen Diagnosen und Prozeduren in bestehenden Klassifikationssystemen (ICD-10, OPS 301) eine hohe Bedeutung zu. Eine hohe Qualität der Verschlüsselung zum Zeitpunkt der DRG- Ermittlung noch vor der Rechnungsstellung im Krankenhaus ist essentiell für die Erlössituation und damit die wirtschaftliche Lage jedes Krankenhauses. Darüber hinaus ermöglicht nur eine sachgerechte und inhaltlich vollständige Dokumentation eine valide Angabe der Leistungsdaten im Strukturierten Qualitätsberichts gem. §137 SGB V. Die Leistungsabbildungen in Form der Kodierungen anhand der ICD-10- und OPS-301-Klassifikationen werden in der Regel von klinisch tätigen Ärzten durchgeführt, die diese Arbeit zusätzlich zur eigentlichen Patientenversorgung wahrnehmen. Neben einer detaillierten Kenntnis der eigentlichen Klassifikationen ist für eine sach- und inhaltsgerechte Leistungsabbildung auch die Anwendung der Deutschen Kodierrichtlinien (DKR) notwendig. Diese werden im Jahresrhythmus der laufenden Entwicklung angepasst. Hierdurch entsteht für die Ärzte ein kontinuierlicher Schulungsbedarf, der zusätzlich zur medizinischen Fort- und Weiterbildung geleistet werden muss.
Fehlerhafte oder inhaltlich unvollständige Kodierungen haben weitreichende Auswirkungen für ein Krankenhaus. Dies begründet sich mit der Zuordnung abgebildeter Diagnosen und Leistungen zu einer Diagnosis Related Group (DRG) und einem DRG- spezifischen sogenannten Relativgewicht (Cost Weight / CW). Dieses DRG-relevante Relativgewicht ergibt multipliziert mit dem krankenhausindividuellen Basisfallwert den Erlös pro DRG. Hieraus ergibt sich die Tatsache, dass nur eine sachgerechte und vollständige Kodierung eine genaue Zuordnung der Diagnosen und medizinischen Leistungen zu einer aufwandsgerechten DRG erlaubt. Lücken in der Dokumentation können dem gegenüber zur Einordnung in eine nicht aufwandsgerechte DRG führen. Entscheidend ist, dass die Diagnosen und Therapien an Hand der Dokumentation in der Patientenakte zweifelsfrei nachvollziehbar sind.
DRG im Bundeswehrkrankenhaus Berlin
Das Bundeswehrkrankenhaus Berlin rechnet seit dem 01.02.2005 mit den Kostenträgern nach DRGs ab. Im Jahr 2007 wurden über 6000 zivile Patienten stationär behandelt. Auch für die 3800 Soldatenpatienten wird aufgrund der wirtschaftlichen Betriebsführung der Bundeswehrkrankenhäuser und wegen der externen Qualitätsvorgaben eine DRG- Ermittlung vorgenommen. Im Unterschied zu den zivilen Patienten erfolgt jedoch nur eine fiktive Rechnungsstellung und keine reale Abrechnung.
Teileinheit Controlling / QM
Das Bundeswehrkrankenhaus Berlin setzt seit Anfang des Jahres 2004 drei Medizinische Codierer (MC) in der Teileinheit Controlling / QM, die direkt dem Chefarzt als Leiter des Bundeswehrkrankenhauses Berlin untersteht, ein, die die Kodierung jedes stationär behandelten Falles auf Richtigkeit, Vollständigkeit und Übereinstimmung mit den Kodierrichtlinien überprüfen. So kann das BwKrhs Berlin dem hohen Anspruch der notwendigen Leistungsabbildung gerecht werden. Diese MC sind langjährig im eigenen Haus als Krankenpflegekräfte beschäftigt. Im Zeitraum 2003/2004 haben sie auf freiwilliger Basis eine berufsbegleitende Ausbildung zu Medizinischen Codierern (MC) an einer externen Weiterbildungsstätte in Berlin absolviert.
Das Entlassungsprocedere
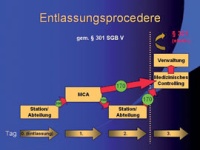
Um die Expertise der Codierer sinnvoll und gewinnbringend in die bisher etablierten Arbeitsabläufe integrieren zu können, wurde im Laufe des Jahres 2004 nach entsprechender Prozessanalyse das Entlassungsprocedere gemäß dem folgenden Schema umstrukturiert: (Abb.1).
Abb. 1: Entlassungsprocedere BwKrhs Berlin
Das Schema orientiert sich an den zeitlichen Vorgaben des §301 SGB V, der eine Übermittlung des Entlassungsdatensatzes an die Kostenträger innerhalb von 3 Werktagen nach Entlassung des Patienten vorsieht.
Spätestens am Tag 0, dem Tag der Entlassung, wird der Entlassungsdatensatz in Form eines elektronischen Formulars in der Elektronischen Patientenakte von der entlassenden Station oder Abteilung erstellt. In vielen Abteilungen wird der endgültige Entlassungsbrief bereits am Vortag der Entlassung diktiert und geschrieben, so dass parallel hierzu im gleichen Arbeitsschritt die ohnehin notwendigen Diagnosen und Prozeduren zusammengestellt werden können.
Am Tag 1 werden die Krankenhausakten aller am Vortag entlassenen Patienten von den klinischen Abteilungen zu den Medizinischen Codierern gebracht. Hier wird für jeden einzelnen Fall die vorgenommene Kodierung auf der Basis der Eintragungen in der jeweiligen Krankenhausakte und in der Elektronischen Patientenakte auf Vollständigkeit und Einhaltung der Kodierrichtlinien überprüft. Die jeweilige Krankenhausakte bleibt dabei unter dem Aspekt der eventuellen Nachprüfung durch den Medizinischen Dienst der Krankenkassen und aus juristischen Gründen maßgeblich.
Ergibt sich nach dieser Durchsicht kein oder kein DRG-relevanter Änderungsbedarf, wird der Entlassungsdatensatz durch die Medizinischen Codierer validiert (Status 170) und dadurch in das Abrechnungssystem übertragen. Ist eine Nachbesserung notwendig, die eine Veränderung der DRG zur Folge hat, oder ist die Leistungsabbildung unvollständig, wird die Akte mit entsprechenden schriftlichen Kodiervorschlägen versehen. Das elektronische Formular erhält eine Kennzeichnung, die anzeigt, dass der MC die Datensätze bereits bearbeitetet hat, diese jedoch noch ärztlich zu validieren sind (Status 160).
Am Tag 2 werden die Akten von den klinischen Abteilungen wieder abgeholt. Akten ohne Kodiervorschläge können gemäß Abteilungsprocedere in das Zentralarchiv gebracht werden. Akten mit Kodiervorschlägen werden dem DRG-Beauftragten der jeweiligen Abteilung oder dessen Vertreter zur Bearbeitung und abschließender Validierung (Status 170) noch am gleichen Tag zugeleitet.
Am Tag 3 werden durch den Medizincontroller des Hauses oder dessen Vertreter rückblickend alle Entlassungsdatensätze von Patienten, die 3 Tage zuvor aus der stationären Behandlung entlassen worden sind, abschließend bearbeitet. Dabei werden diese Datensätze im Abrechnungssystem auf Vollständigkeit überprüft und durch einen zertifizierten Grouper mit integrierter Plausibilitätsprüfung einer DRG zugeordnet. Abschließender Schritt ist die Validierung innerhalb des Abrechnungssystems. Danach übermittelt die Verwaltung noch am gleichen Tage die §301-Datensätze auf elektronischem Wege an die Kostenträger.
Dieser Ablauf ist in einer Chefarztweisung vorgegeben und somit für alle Abteilungen verbindlich.
Die Auswertung
Von den Codierern werden in Absprache mit den behandelnden Ärzten veranlasste Änderungen und deren Auswirkungen auf das Relativgewicht des jeweiligen Falles fortlaufend im Sinne einer internen Leistungsstatistik dokumentiert. Hierbei wird sowohl die sich ergebende Steigerung des Relativgewichtes eines Einzelfalles als auch die Minderung des Relativgewichtes eines Einzelfalles dokumentiert. Diese Veränderungen der einzelnen Relativgewichte werden schließlich zusammengefasst. Dargestellte Erlösminderungen sind Ausdruck der Vermeidung des sogenannten „Up-Codings“, also der Abbildung von Fallschwere- erhöhenden Diagnosen und Prozeduren, die gemäß der Kodierrichtlinien nicht hätten kodiert werden dürfen.
Von besonderer Bedeutung ist der Bereich der Zusatzentgelte. Die an bestimmte OPS-Ziffern gekoppelten Leistungen für erlösrelevante Zusatzentgelte unterliegen einer besonders aufmerksamen und kritischen Bewertung durch die Codierer. Hier müssen häufig Mengenangaben von applizierten Medikamenten im mg-Bereich in den Akten der Patienten dokumentiert und nachweisbar festgehalten werden. Nur durch eine derart akribische Dokumentation kann die sachgerechte OPS-Ziffer zugeordnet werden
Die Bilanz
Die Bilanz der Arbeit der Codierer ist in höchstem Maße beeindruckend. Auch nach Anrechnung von Lohn-, Ausbildungs- und Fortbildungskosten für drei Medizinische Codierer kommt es zu einer erheblichen Verbesserung der Erlössituation. Dieses Ergebnis bezieht sich auf die eingangs beschriebene primäre Vermeidung von Mindererlösen durch relevante, aber falsch oder nicht kodierte Diagnosen und Prozeduren. Ein sekundärer Effekt ist die Vermeidung berechtigter Rückforderungen der Kostenträger, die durch eine umfangreichere Kodierung als in den Kodierrichtlinien erlaubt, das „Up-Coding“, begründet wären.
Zusammenfassung
In den Deutschen Kodierrichtlinien wird die Verantwortung für die Kodierung von Diagnosen und Prozeduren zu Abrechnungszwecken eindeutig dem behandelnden Arzt übertragen. In der Praxis zeigt sich jedoch, dass viele ärztliche Kolleginnen und Kollegen mit der Handhabung der umfangreichen Klassifikationskataloge sowie der Anwendung der Kodierrichtlinien neben der eigentlichen medizinischen Arbeit häufig überfordert sind. Zudem wurden bisher im Rahmen der ärztlichen Ausbildung der Gebrauch von Klassifikationssystemen zu Abrechnungszwecken sowie ökonomische Aspekte und Entgeltsysteme nicht systematisch gelehrt.
Ärzten umfangreiche Kenntnisse der Kodierrichtlinien vermitteln zu wollen, erscheint in der Praxis als zeitintensives und wenig nachhaltiges Bemühen. Diese Problematik wurde bereits in diversen Veröffentlichungen zu diesem Thema festgestellt.
Die Teileinheit Controlling und QM des Bundeswehrkrankenhauses Berlin unterstützt die ärztlichen Mitarbeiter in Detailfragen der Leistungsabbildung. Der von den Ärzten der entlassenden Stationen und Abteilungen im Entwurf erstellte Entlassungsdatensatz wird von Fachpersonal überprüft. Die abschließende Genehmigung der von Medizinischen Codierern gemachten Vorschläge obliegt wiederum dem Arzt. Dieser bleibt somit in der letzten Konsequenz immer in der Verantwortung.
Die Erfahrung der zurückliegenden Jahre hat deutlich gezeigt, dass das Angebot der MC von klinischer Seite gut angenommen wird. Die klinisch tätigen Ärzte stehen in einem kontinuierlichen Dialog mit den Medizinischen Codierern. Zugleich leisten die Medizinischen Codierer einen wichtigen Beitrag zur Validität der für die Leistungsdarstellung erforderlichen Daten sowie zur Erlösoptimierung.
Die Ausbildung der Mitarbeiter sowie die Etablierung des oben beschriebenen Konzeptes haben sich daher als inhaltlich richtige und zukunftsweisende Entscheidungen der Krankenhausleitung im Zuge der Einführung des Fallpauschalensystems im BwKrhs Berlin erwiesen.
Datum: 01.10.2008
Quelle: Wehrmedizin und Wehrpharmazie 2008/3