Tradition und Innovation
45. Kongress der Deutschen Gesellschaft für Wehrmedizin und Wehrpharmazie
11. - 14. September 2014 im Hotel Estrel, Berlin
Vom 11. - 14. September fand im Hotel Estrel, Berlin, der 45. Jahreskongress der Deutschen Gesellschaft für Wehrmedizin und Wehrpharmazie (DGWMP) statt. Den Weg nach Berlin hatten 641 Kongressteilnehmer gefunden, die höchste Zahl an Teilnehmern aller bis dahin stattgefundenen Kongresse. Sechzig Firmen und Kliniken präsentierten ihre Innovationen und Therapieangebote auf einer gut besuchten Industrieausstellung und eine Reihe von Hilfsorganisationen zeigten mit ihrer Anwesenheit großes Interesse an wehrmedizinischen Fachthemen.
Der Kongress stand unter dem Motto „Tradition und Innovation“, wurde doch gleichzeitig der Gründung der ersten Deutschen Militärärztlichen Gesellschaft vor 150 Jahren gedacht, die als „Berliner militärärztliche Gesellschaft“ im Jahre 1864 im Cafe Royal in Berlin gegründet wurde. Der Artikel von Oberfeldarzt Prof. Dr. Vollmuth am Anfang dieses Heftes geht im Detail auf die Geschichte der Deutschen militärärztlichen Gesellschaften ein.
Festakt am 10.September 2014
150 Jahre Deutsche militärärztliche Gesellschaften
Dem Kongress waren ein Festakt im Eichensaal der ehemaligen Militärärztlichen Akademie, dem heutigen Bundesministerium für Wirtschaft und Energie, am Nachmittag des 10. September und ein parlamentarischer Abend im Hotel Estrel vorausgegangen. Der Präsident der DGWMP, Generalarzt a. D. Dr. Christoph Veit, gab beim Festakt einen Überblick über die Entwicklung von der „Berliner militärärztlichen Gesellschaft“ zur heutigen DGWMP. Sein Resume:
„150 Jahre Militärärztliche Gesellschaften sind eine lange Zeit, und wer historisch-kritisch hinterfragt, wird feststellen, dass selbst unter Anlegung zeittypischer Maßstäbe in der Vergangenheit manches falsch, ethisch mangelhaft und fachlich unverständlich gewesen ist. Wer aber ohne ideologische Brille hinschaut, der findet auch viel Bewahrenswertes und Fortschrittliches, z. B. den rastlosen Entdeckergeist, die treue und hingebungsvolle Pflichterfüllung, den Enthusiasmus für Forschung und Weiterentwicklung von Methoden, Standards und Ausrüstung. Und das alles, um dem Auftrag besser gerecht zu werden, Leib und Leben von Soldaten zu bewahren, Erkrankungen vorzubeugen und die Gesundheit möglichst wiederherzustellen. Davon haben damals wie heute auch die zivilen Patienten bzw. das ganze Gesundheitswesen profitiert. Ich erinnere pars pro toto an die Bekämpfung von Infektionen und Seuchen, die Entwicklung von Impfungen und die Weiterentwicklung von Operationsmethoden und der Prothetik. In vergleichbarer Weise haben zivile medizinische Entwicklungen Eingang in die Militärmedizin gefunden, z. B. die Röntgentechnik.
Ohne die Ereignisse und Fehler aus der Geschichte zu verstecken, sieht sich die DGWMP e. V. der guten militärmedizinischen Traditionen verpflichtet und wird daher konsequent die Prinzipien unseres Vereinsmottos: „Scientiae – Humanitati – Patriae“ ehren, pflegen und weiterentwickeln.“
Der vollständige Redetext findet sich im Internet auf der Seite www.dgwmp.de.
Der Inspekteur des Sanitätsdienstes der Bundeswehr, General-oberstabsarzt Dr. Ingo Patschke, betonte in seinem Grußwort die Bedeutung einer militärärztlichen Fachgesellschaft für die wissenschaftliche Weiterentwicklung des Sanitätsdienstes der Bundeswehr. Die Förderung junger Sanitätsoffiziere durch Wissenschaftspreise, wie dem Paul-Schürmann-Preis und dem Heinz-Gerngroß-Förderpreis, die Organisation von Kongressen, Tagungen und Weiterbildungsveranstaltungen durch die DGWMP und die Vernetzung in den Arbeitskreisen stehe in der Tradition der Gründer der Berliner Gesellschaft, die sich in erster Linie dem wissenschaftlichen Austausch innerhalb der Multidisziplinarität der Wehrmedizin verschrieben hatte.
In seinem Festvortrag „Medizinische Fachgesellschaften im Wandel – Überlegungen aus der Sicht der Deutschen Gesellschaft für Chirurgie“ gab Professor Dr. Hartwig Bauer, von 2003 bis 2011 Generalsekretär dieser Gesellschaft, einen Überblick über die Entwicklung der medizinischen Fachgesellschaften in Deutschland. Er begrüßte ganz besonders die Integration militärärztlicher Expertise in die Weiterentwicklung der Fachdisziplinen und machte dieses unter anderem am Beispiel der Arbeitsgruppen Einsatz-, Katastrophen- und taktische Chirurgie fest (Leitung: Oberstarzt Prof. Dr. Friemert, Ulm) der Deutschen Gesellschaft für Unfallchirurgie und der chirurgischen Arbeitsgemeinschaft Militär- und Notfallchirurgie (CAMIN) der Deutschen Gesellschaft für Allgemein- und Viszeralchirugie fest, die von Oberstarzt Professor Dr. Schwab, Koblenz, geleitet wird.
Musikalisch umrahmt wurde der Festakt vom Bläserensemble des Stabsmusikorps der Bundeswehr.
Kongresseröffnung
In Anwesenheit der Bundesministerin der Verteidigung, Frau Dr. Ursula von der Leyen, und des Wehrbeauftragten des Deutschen Bundestages, Herrn Hellmut Königshaus, begrüßte der Kongresspräsident, Oberstarzt Dr. Walter Kating (Bundeswehrkrankenhaus Berlin), nach einer durch das Wehrbereichsmusikkorps III dargebotenen musikalischen Overtüre die Teilnehmer.
Mit Spannung wurden die Grußworte der Bundesministerin der Verteidigung erwartet. Sie begrüßte das Auditorium auch mit den Worten „Liebe Kolleginnen und Kollegen!“ und verlieh damit als ärztliche Kollegin ihrer engen Verbundenheit zum Sanitätsdienst in besonderer Weise Ausdruck. „Tradition und Innovation gehören zusammen“, betonte die Ministerin, die Genfer Konvention halte sie nach wie vor für hochmodern. Aus den Maßnahmen zur Verbesserung des Loses der Kranken, Verletzten und Verwundeten im Felde würden gestern wie heute auch verbesserte Behandlungsmöglichkeiten im zivilen Bereich entwickelt – zum Nutzen der militärischen und zivilen Seite in gleicher Weise. Sie betonte aber auch, dass nur durch ständige Weiterentwicklung und das ständige Streben nach Verbesserung das Ziel einer optimalen medizinischen Versorgung auch im Einsatz erreicht werden könne. Mit den Worten: „Wer beginnt, sich auf hohem Niveau zurückzulehnen, hat schon verloren!“ leitete Dr. von der Leyen zu den drei Themenfeldern über, die sie als besondere Schwerpunkte für den Sanitätsdienst ansieht. An erster Stelle sei dabei die Gewinnung von Nachwuchs eine Schlüsselfrage für Deutschland, eine gute Aus- und Weiterbildung schaffe elementare Grundlagen; schließlich sei ein Ausbau der Forschung notwendig, „um uns am Puls der Zeit zu halten“. „Forschung ist eines der zentralen Felder für die Bindung von Personal“, so die Ministerin; ihr offenes Ohr gerade für die Belange des Sanitätsdienstes unterstrich sie abschließend mit den Worten „Spannen Sie mich ein!“.
Der Wehrbeauftragte des Deutschen Bundestages, Herr Hellmut Königshaus, merkte zunächst an, dass die Ministerin eigentlich von ihm für sein Grußwort vorgesehene Anregungen bereits aufgegriffen habe. Er wies auf das Defizit zur Versorgung Brandverletzter hin und stellte die Frage, welche Regeln im Umgang mit hochinfektiösen Krankheiten, wie Ebola, denn in Zukunft gelten sollten. Er regte auch die bessere Nutzung der im Sanitätsdienst vorhandenen Stellen im Rahmen des „Vakanzenmanagements“ an.
Der Präsident der Ärztekammer Berlin, Dr. Günther Jonitz, stellte die Bedeutung von Führung und Unternehmenskultur als „Soft Factors“ heraus, die am Ende die „harte Qualität“ bestimmen. Die Wiederentdeckung primärer ärztlicher Tugenden in organisierter Form führe zu wirklichem Qualitätsmanagement.
Der stellvertretende Kommandeur des Kommandos Territoriale Aufgaben, Brigadegeneral Kropf, begrüßte die Teilnehmer als Vertreter der militärischen Seite und als Standortkommandant von Berlin, bevor Generalarzt a. D. Dr. Veit den Kongress eröffnete.
Der Inspekteur des Sanitätsdienstes, Generaloberstabsarzt Dr. Ingo Patschke, gab eine Standortbestimmung des Sanitätsdienstes und erörterte die bisher erreichten Teilziele auf dem Weg in die neue Struktur. Auch er betonte die Notwendigkeit der engen Zusammenarbeit mit den Fachgesellschaften und dankte insbesondere der DGWMP für ihre Beiträge zur Weiterbildung und wissenschaftlichen Zusammenarbeit.
Den Festvortrag des Kongresses hielt Oberst d. R. Professor Dr. Reiner Pommerin. Er ging auf die Begriffe der individuellen, kollektiven und kulturellen Erinnerung ein, wie sie in der Gedächtnisforschung benutzt werden. Dabei stehe im Zentrum der Theorie des kollektiven Gedächtnisses die Einsicht, dass die Vergangenheit nicht ganz vergessen ist, sondern als Ressource oder Hypothek ihre Bedeutung für die Gegenwart noch nicht verloren hat. Dabei habe sich der Verantwortungsradius westlicher Gesellschaften in den letzten Jahren erheblich erweitert, indem sie sich nicht nur ihrer positiven Grundlagen vergewissern, sondern auch negative Ereignisse in ihr kollektives Selbstbild aufnehmen. Mit dem Satz von Generalleutnant Wolf Graf von Baudissin,„Die Entscheidung für diese oder jene Tradition hat – das ist meine tiefe Überzeugung – wenig mit der Vergangenheit, dagegen viel mit den Vorstellungen von Gegenwart und Zukunft zu tun.“, leitete er zu seiner abschließenden Überzeugung über, dass bei der DGWMP wie im Sanitätsdienst auch weiterhin Tradition mit Geschichte und Innovation mit Verantwortung verknüpft wird und schloss mit den Wunsch : “ad multos annos.“ Der vollständige Wortlaut des Festvortrages ist unter www.dgwmp.de veröffentlicht.
Preisverleihungen
Paul-Schürmann-Preis 2014
Im Rahmen der Eröffnungsveranstaltung wurde Oberstabsarzt Dr. Christian Ruf für seine wissenschaftliche Arbeit mit dem Thema „Molekularbiologische Risikofaktoren einer Metastasierung beim seminomatösen Keimzelltumor des Hodens“ mit dem mit 7 500,- Euro dotierten Paul-Schürmann-Preis ausgezeichnet. Der Präsident der DGWMP, Generalarzt a. D. Dr. Veit, übereichte dem stolzen Preisträger Urkunde und Scheck. Oberstabsarzt Dr. Ruf bedankte sich und stellte heraus, dass dieser Preis eine Auszeichnung für eine hervorragende wissenschaftliche Kooperation zwischen den Bundeswehrkrankenhäusern und dem Institut für Radiobiologie der Bundeswehr darstelle. Eine Kurzfassung der Arbeit des Preisträgers findet sich in dieser Ausgabe.
Heinz-Gerngroß-Förderpreis 2014
Am Nachmittag des 12.September stellten sich sechs junge Sanitätsoffiziere / Sanitätsoffizieranwärter(innen) mit jeweils 10-minütigen wissenschaftlichen Vorträgen und anschließender Diskussion einer kritischen Jury unter Leitung von Oberstarzt Professor Dr. Becker. Aufgabe war es, zu einem wehrmedizinischen oder wehrpharmazeutischen Thema vorzutragen und die dort vorgestellten Ergebnisse oder Thesen in einer Diskussion zu verteidigen. Die Aufgabe wurde von allen Bewerbern souverän gemeistert, das Ergebnis fiel denkbar knapp aus.
Im Rahmen des Festabends am gleichen Tag wurde den Siegern, Stabsarzt Alexander Kaltenborn aus dem Bundeswehrkrankenhaus Westerstede („Das Hip Lag Zeichen – ein neues verlässliches klinisches Zeichen zur Diagnose des Hüftabduktorenschadens im Licht der Dringlichkeit präziser Untersuchungsmethoden im Einsatz“) und Leutnant (SanOA) Lisa Müller-Schilling aus dem Sanitätsregiment 32 in Weißenfels („Einfluss der körperlichen Leistungsfähigkeit auf Überlastungsbeschwerden und Verletzungen im Rahmen der allgemeinen militärischen Grundausbildung“) Urkunden und Preisgeld in Höhe von 1 500,- bzw. 1 000,-Euro überreicht. Kurzartikel der Vorträge aus dem Nachwuchsforum sind in dieser Ausgabe abgedruckt.
Kongressfotos: DGWMP / Andreas Meyer-Trümpener
Vorträge und Poster
Aus den zahlreichen Vorträgen im Plenum sowie in mehreren wissenschaftlichen Sitzungen, einschließlich der Arbeitskreise, und aus der Posterpräsentation werden im Folgenden ausgewählte Abhandlungen vorgestellt. Eine vollständige Wiedergabe ist aus Platzgründen leider nicht möglich. Deshalb werden aus den verschiedenen Themenbereichen jeweils einige Beiträge ausführlicher wiedergegeben, um einen Eindruck von der fachlichen Breite und Tiefe dieses Kongresses zu vermitteln. Für eine Kontaktaufnahme zu den Autoren kann deren Email-Adresse unter [email protected] angefragt werden.
Gesundheitswesen / Krankenhäuser
Die historische Entwicklung der Bundeswehrkrankenhäuser 1957 - 2014
Generalarzt a. D. Prof. Dr. Dr. Erhard Grunwald
Koblenz
In der Aufbauphase der Bundeswehr, die von 1956 bis 1962 ging, sind 1957 die ersten Lazarette in Gießen, Koblenz, Glückstadt, Amberg und Detmold aufgestellt worden; bis Ende 1959 kamen noch die Lazarette in Hamburg, Bad Zwischenahn und Kempten hinzu, sodass nach kurzer Zeit die Bundeswehr bereits über 1 433 Betten verfügte. Hier zeigt sich beispielhaft der große Zeitdruck, unter dem der Aufbau der Bundeswehr stand, da aus politischen Gründen rasch ein sichtbarer und wirksamer Verteidigungsbeitrag nach Aufnahme der Bundeswehr in die NATO geleistet werden sollte.
In den Jahren 1963 bis 1967, die als Ausbauphase der Bundeswehr gelten, kamen noch zwei weitere Lazarette hinzu, sodass der Sanitätsdienst 1966 über 2 285 Betten verfügte.
1970 erfolgte eine bedeutende Straffung der sanitätsdienstlichen Organisation; die nun zwölf Lazarette wurden gemeinsam mit anderen Dienststellen zum Organisationsbereich „Zentrale Sanitätsdienststellen der Bundeswehr“ zusammengefasst und dem Inspekteur des Sanitätsdienstes in jeder Hinsicht unterstellt. Im gleichen Jahr erfolgte auch die Umbenennung der Lazarette in Bundeswehrkrankenhäuser und ihre Öffnung für Zivilpatienten.
In den darauffolgenden Jahren erfolgte ein kontinuierlicher Ausbau der Bundeswehrkrankenhäuser in fachlicher, personeller und materieller Hinsicht.
In der durch den Ost-West-Gegensatz geprägten Sicherheitslage bis Ende der 1980er Jahre mit einer möglichen militärischen Konfrontation an der innerdeutschen Grenze wären die Krankenhäuser in der ersten Phase einer kriegerischen Auseinandersetzung mit dann 5 000 Betten die einzigen klinischen Einrichtungen gewesen, die anfänglich eine weiterführende Behandlung hätten übernehmen können.
Im Rahmen der Wiedervereinigung 1990 wurden zunächst neun Lazarette der NVA mit ca. 2 000 Betten sowie das frühere Zen-tralkrankenhaus der Volkspolizei, das ehemalige kaiserliche Garnisonslazerett Nr. 1, in Berlin übernommen.
Mit der Reduzierung der Armee auf 340 000 Soldaten im Rahmen der 1990 erfolgten neuen Gesamtausplanung deutscher Streitkräfte entschied man sich für ein System mit vier größeren Häusern sowie vier sog. „156-Betten-Standardkrankenhäusern“, das 2 300 Betten umfasste.
Mit der Ministerweisung zur „Neuausrichtung der Bundeswehr“ im Jahre 2000 und der damit verbundenen einsatzorientierten Umstrukturierung der Streitkräfte wurden drei kleine Krankenhäuser geschlossen und die Fähigkeiten zur stationären Versorgung auf jetzt fünf Häuser mit rund 1 800 Betten konzentriert, um dem Auftrag der umfassenden sanitätsdienstlichen Versorgung der Soldaten im Frieden, Verteidigungsfall und Einsatz gerecht zu werden.
Bundeswehrkrankenhäuser: Woher? Wohin? Einsichten eines Chefarztes
Generalarzt Dr. Joachim Hoitz
Bundeswehrkrankenhaus Hamburg
Seit über 50 Jahren bestehen Bundeswehrkrankenhäuser (BwKrhs), gegründet in Zeiten des Kalten Krieges und der Kampfbereitschaft für Landes- und Bündnisverteidigung auf deutschem Boden als Keimzellen einer im Verteidigungsfall rasch aufwachsenden Lazarettorganisation. Aus dem waffenstarrenden Blockdenken wurde weltweite Krisenbewältigung und Konfliktverhütung, die Kampftruppen mutierten sprachlich zu Friedenstruppen. Wie wandeln sich die BwKrhs?
Die heutige Sicherheitspolitik verändert mit einer neuen Bundeswehr auch den Auftrag für die BwKrhs: Ausbildung für eine hocheffiziente medizinische Versorgung Verwundeter oder Erkrankter in Auslandseinsätzen, Abstellung von Fachpersonal dorthin und die abschließende Behandlung der Verwundeten im Heimatland bilden mit Abstand erste Priorität: Ausbildung ist das „Unternehmensziel“ im Systemverbund BwKrhs. Hierzu ist es essenziell, tagtäglich Patienten mit entsprechend schwerwiegenden Erkrankungen und Verletzungen zu behandeln. Dies können zwar auch Soldatenpatienten sein, meistens sind diese jedoch - glücklicherweise - zu gesund, um das Sanitätspersonal erfolgreich auf die Herausforderungen der Auslandseinsätze vorbereiten zu können. Für Ausbildung ist Medizin nach dem State of the Art zwingend, was heutzutage die Anwendung von Evidence Based Medicine (EBM) und nachgewiesene Qualitätssicherung bedeutet, die eine ehedem vorherrschende Erfahrungs- und „Eminenzbasierte“ Medizin verdrängt. Aber wieviel EBM existiert für die Versorgung Verwundeter, z. B. nach Explosions- und Schussverletzung? Die Herausforderung für den Sanitätsdienstes besteht hierin, EBM, wo immer nötig, durch Erfahrungen zu ergänzen, kreativ damit zu verknüpfen und innovativ weiterzuentwickeln. Heutige Einsatzerfahrungen gehen als „medicina in extremis“ weit über die früher völlig ausreichende Versorgungstiefe ziviler Medizin hinaus. Während zu Beginn der BwKrhs die zivile Medizin unidirektional in die BwKrhs hineinwirkte und Sanitätsoffiziere nur wenig reüssierten, wird heute die Militärmedizin - wie in der Geschichte immer wieder - als Motor für kreative und innovative Weiterentwicklungsimpulse geschätzt und werden Ärzte und Pfleger an den BwKrhs, ob ihrer einzigartigen Erfahrungen, als herausragende Vertreter ihres Fachgebietes in den wissenschaftlichen Fachgesellschaften hoch anerkannt. Diese Erkenntnis ist umso wichtiger, als bei begrenzten Personalressourcen der Kampf um die Besten voll entbrannt ist. Dabei unterliegt auch der in den BwKrhs tätige Menschenschlag einem Wandel: Von Pflichtorientiertheit und hierarchischem Denken kommend, sind hier heute Work-Life-Balance und Autonomiestreben ebenso selbstverständlich geworden, wie sich aus den Erfahrungen der Auslandseinsätze heraus der ganzheitlich-interdisziplinär denkende interprofessionelle Teamplayer entwickelt hat. Obwohl die BwKrhs oft nicht zu den Großkliniken mit regionaler Marktbeherrschung gehören, ist gerade dies einer der attraktiven Ansätze, sich auf dem völlig veränderten Gesundheitsmarkt zu positionieren: Von der Daseinsvorsorge der alten kommunalen Klinikstruktur mit anfänglich großzügigen Ressourcen hat sich zivil ein Wandel zum umsatzoptimierten und ressourcenschonenden Management mit zunehmender Spezialisierung ergeben. Marketing prägt die Außenwirkung aller Akteure im Gesundheitswesen. Und da die BwKrhs aus Ausbildungsgründen Patienten aus derselben Population generieren wollen, ist auch für sie ein Marketing erforderlich. Doch gerade der Unterschied in den Unternehmenszielen ist geeignet, ein entscheidendes Alleinstellungsmerkmal heraus zu stellen: Hier exzellent ausgebildete Sanitätssoldaten, die in der Lage sind, überall auf der Welt mit all den Mitteln und unter all den Rahmenbedingungen, die sie gerade vorfinden, im Team eine medizinische Ergebnisqualität wie im Heimatland zu erreichen, dort die Notwendigkeit, zur Steigerung des Shareholder Values ressourcenbeschränkend zu optimieren, und dadurch sowohl den Wettbewerb zwischen Fachabteilungen und Krankenhäusern zu fördern, als auch Ausbildung als zeit- und ressourcenfressende - und lästige - Unausweichlichkeit zu empfinden.
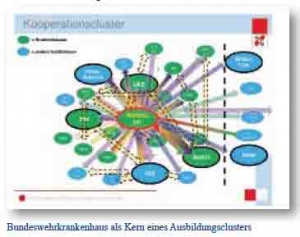
BwKrhs haben sich von den einstigen Lazaretten der Grund- und Regelversorgung für Soldaten entwickelt zu gesuchten Kooperationspartnern bei Patientenversorgung und Ausbildung, deren Mitarbeiter zu gern zu Rate gezogenen Experten bei der fachlichen Diskussion anderweitig nicht mehr vermittelbarer Erfahrungen und zu äußerst beliebten Krankenhäusern für die Patienten, die den ganzheitlichen Therapieansatz und die kameradschaftliche Atmosphäre im Team bei exzellenter Medizin und persönlicher Zugewandtheit schätzen. BwKrhs sind somit bestens geeignet, den Kern einer zukünftigen Clusterbildung für Ausbildung und Behandlung in ihren Regionen zu bilden.
Der Allgemeinarzt als Gatekeeper/ Lotse im Versorgungssystem
Professor Dr. Wilhelm Niebling
Universitätsklinikum Freiburg
Die vertragsärztliche Versorgung in Deutschland gliedert sich in die hausärztliche und fachärztliche Versorgung. An der hausärztlichen Versorgung nehmen Allgemeinärzte, Kinderärzte und Internisten ohne Schwerpunktbezeichnung (die die hausärztliche Versorgung gewählt haben) teil (§ 73, SGB V).
Angesichts einer zunehmenden Spezialisierung und Fragmentierung der Gesundheitsversorgung sind Hausärztinnen und Hausärzte als „Generalisten“ wichtiger denn je. Generalismus bezeichnet dabei eine medizinische Herangehensweise, die vom konkreten Patienten und seinen Problemen ausgeht. Darin ist kein Anspruch auf Allzuständigkeit („Omnipotenz“) enthalten (Zukunftspositionen der Deutschen Gesellschaft für Allgemeinmedizin und Familienmedizin, www.degam.de).
Hausarztrolle und -medizin haben einen grundlegenden Wandel erfahren. Die Patientenautonomie hat zugenommen („kritische Konsumenten“). Die umfassende Zuständigkeit des Hausarztes „von der Wiege bis zur Bahre“ hat einer arbeitsteiligen Versorgung mit spezialisierten Fachärzten Platz gemacht. Die „Rund-um-die-Uhr-Präsenz“ wurde durch einen flächendeckend organisierten Notdienst abgelöst. Kooperative Versorgungsstrukturen, wie Gemeinschaftspraxen oder Medizinische Versorgungszentren, treten zunehmend an die Stelle der bisherigen Einzelpraxen.
Der demographische Wandel, Multimorbidität sowie die Zunahme komplexer chronischer Erkrankungen führen zu einem steigenden Versorgungsbedarf und erfordern eine kosteneffektive Versorgungssteuerung durch den Hausarzt. Nicht zuletzt wünschen Patienten eine umfassende, persönliche und wohnortnahe Versorgung.
Ausweislich der Statistik der Bundesärztekammer gab es zum Ende des letzten Jahres 357 252 Ärztinnen und Ärzte in Deutschland- so viele wie noch nie. Während jedoch die Anzahl der niedergelassenen Fachärzte seit 1993 um annähernd 50 % zugenommen hat, haben die Hausärzte im gleichen Zeitraum um 10 % abgenommen. Das vormalige Verhältnis von Hausärzten zu Fachärzten hat sich von 60 zu 40 % umgekehrt. Wir haben also nicht die Fachärzte, die unser Versorgungssystem braucht…und vor allem nicht dort, wo sie gebraucht werden, nämlich im ländlichen Bereich.
Der in manchen Regionen bereits spürbare und in vielen drohende Mangel an Hausärzten wird noch dadurch akzentuiert, dass ein Drittel der derzeitigen Hausärzte älter als 60 Jahre ist, 10 % das Rentenalter überschritten und nur 3,5 % jünger als 40 Jahre sind. Die Kassenärztliche Bundesvereinigung- KBV erwartet bis 2020 einen „Bruttoabgang“ von ca. 15 000 Hausärzten und befürchtet, dass nur jeder zweite freiwerdende Hausarztsitz wieder besetzt werden kann. Nur noch etwa ein Zehntel der rund 11 000 erteilten Facharztanerkennungen entfiel 2013 auf das Gebiet Allgemeinmedizin.
Hinzu kommt, dass mit 9 023 Studienplätzen im Wintersemester 2012/13 weniger Studienplätze in Humanmedizin zur Verfügung standen als in den alten Bundesländern vor der Wende…und ein Viertel eines Approbationsjahrganges nach Angaben der Bundesärztekammer eine Tätigkeit im Ausland sucht.
Was ist zu tun?
- Politik (Koalitionsvertrag), Sachverständigenrat (Gutachten vom 23.Juni 2014), Wissenschaftsrat und der Deutsche Ärztetag fordern eine Stärkung der Allgemeinmedizin in der Ausbildung. Dies beinhaltet die Einrichtung von selbständigen Abteilungen bzw. Instituten für Allgemeinmedizin an allen Medizinischen Fakultäten;
- Die Einrichtung und Förderung von Weiterbildungsverbünden und Kompetenzzentren für Allgemeinmedizin (analog Hessen und Baden- Württemberg) sowie
- Attraktive Rahmenbedingungen für zukünftige Hausärztinnen und Hausärzte (angemessene Vergütung, Tätigkeit in Teilzeit- und/oder Angestelltenverhältnis, etc.);
- Nachhaltige Finanzierung durch Gründung einer „Förderstiftung medizinische Aus- und Weiterbildung“.
Anfänge sind gemacht. Wenn es gelingt „Leuchtturmprojekte“, wie die Verbundweiterbildung plus (Baden- Württemberg), Kompetenzzentren Allgemeinmedizin (Hessen, Baden-Württemberg.), Perspektive Hausarzt (Hausärzteverband Baden- Württemberg.) in der Fläche zu etablieren, kann auch in Zukunft eine flächendeckende hausärztliche Versorgung unserer Bevölkerung sichergestellt werden.
Weiterbildungsverbund Allgemeinmedizin und universitäre Lehre - Zukunftsoptionen für Regionale Sanitätseinrichtungen? Erfahrungen aus dem Fachsanitätszentrum München
Oberfeldarzt Dr. Roland Vogl et al.
Fachsanitätszentrum München
Versorgungslücken in der ärztlichen, insbesondere hausärztlichen Versorgung, bestehen bereits regional, werden sich aber über die nächsten Jahre noch eher vergrößern. Daher werden von den entsprechenden Interessengruppen (z. B. Ärztekammer, Kassenärztliche Vereinigungen, Deutsche Gesellschaft für Allgemeinmedizin, Hausärzteverband) Strategien zur Lösung dieses Problems entwickelt. Hierbei stehen strukturierte Weiterbildungsverbünde für Allgemeinmedizin, aber auch die verstärkte Implementierung von primärärztlichen Lehrinhalten bereits im universitären Studium im Vordergrund.
Es wird am Beispiel des Fachsanitätszentrums München die Umsetzung dieser Optionen vorgestellt. Hierbei wird auf die Möglichkeit einer hausinternen Strukturierung der Ausbildung zum Arzt für Allgemeinmedizin in einer Regionalen Sanitätseinrichtung, insbesondere unter dem Aspekt der zivil-militärischen Vernetzung, eingegangen. Dabei steht auch die Bindung von jungen Sanitätsoffizieren an die truppenärztliche Tätigkeit i. S. der „Attraktivität des Dienstes“ im Focus.
Darüber hinaus wurden auch die universitären Aktivitäten des Fachsanitätszentrums München vorgestellt: Berufsfelderkundung, Public Health, hausärztliche Pflichtfamulaturen für zivile Studenten, Lehrauftrag Manuelle Medizin, zahnärztliche „Hochwertausbildungen“ und PJ-Tertial Allgemeinmedizin. Dies geschieht teilweise in Zusammenarbeit mit der Sanitätsakademie der Bundeswehr und ist auch ein relevanter Baustein in der Zusammenarbeit des Sanitätsdienstes mit dem zivilen Gesundheitswesen.
Neue Technologien und Verfahren
Kontrastverstärkter Ultraschall (CEUS) in der Gefäßmedizin und Implikationen für die Einsatzmedizin
Oberfeldarzt Christian Richter et al.
Bundeswehrkrankenhaus Ulm
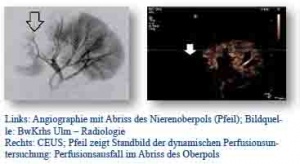
Kontrastverstärkter Ultraschall (contrast enhanced ultrasound, CEUS) ist eine im klinischen Alltag etablierte Bildgebung, die die Aussagekraft sonographischer Untersuchungen qualitativ verbessert: CEUS ermöglicht dynamische Untersuchungen der Durchblutung und schließt diagnostische Lücken zwischen Sonographie und Computertomographie. Im Vortrag werden Indikationen, Technik und klinische Beispiele der CEUS aus der Gefäßmedizin und der Traumaversorgung vorgestellt und das einsatzrelevante Potential erläutert.
CEUS beantwortet gefäßmedizinische Fragestellungen ohne die Nebenwirkungen herkömmlicher Untersuchungsverfahren, wie v.a. Nephrotoxizität der radiologischen, allergenträchtigen Kontrastmittelsubstanzen. Deswegen kommt CEUS im multimorbiden Krankengut der Gefäßmedizin in immer breiterem Umfang zum Einsatz.
Die Kontrolluntersuchungen nach endovaskulärer Aortenrepair (EVAR) sind bereits etabliert. Die Perfusion und davon abhängige Plaquestabilität der Carotisstenose lässt sich bereits mit CEUS nachweisen und beurteilen.
Im Gefäßzentrum der Bundeswehr Ulm liegen bereits umfangreiche Erfahrungen mit der Perfusionsdiagnostik mittels CEUS vor.
Weiterhin entdeckt CEUS als bed-side Methode, u.a. auf ICU oder im ER, einfach und verlässlich Perfusionsschäden und Verletzungen der Bauchorgane und verringert die Anzahl von CT-Untersuchungen und Transporten instabiler Patienten zum CT. Unter diagnostischem Zeitdruck, bei hoher Anzahl von Traumapatienten, beschränkter CT- und Transportkapazität, schließt CEUS so die diagnostische Lücke zwischen Focused Assessment with Sonography for Trauma (FAST) und CT. CEUS kann als back-up bei CT-Defekten dienen.
Während des ersten Ulmer Kurses über CEUS im Gefäßzentrum der Bundeswehr wurden im Einsatzlazarett MASAR- E-SHARIF mit einem CEUS-fähigen Ultraschallsystem Untersuchungen vorgenommen. In einer Sitzung zur FAST wurde das Potential des CEUS auch telemedizinisch demonstriert. In einer zweiten Phase wurde mit bereits im Einsatz befindlichen CEUS-fähigen Ultraschallsystemen (HD7Bw) Routineuntersuchungen durchgeführt.
CEUS ist in der Gefäßmedizin bereits als führendes diagnostisches Verfahren etabliert. In der Traumatologie ist es im Massenanfall die schnellste und differentialdiagnostisch effizienteste Bildgebung. Die Platzierung in einsatzmedizinische Algorithmen ist naheliegend. Ausbildungskonzepte zur FAST bestehen bereits und sind interdisziplinär und organübergreifend konzipiert. Weitere Erfahrungen können im Einsatz wie in der Schockraumversorgung im Inland gesammelt werden.
Normenkonforme Integration von Medieninhalten medizinischer Videotürme in PACS und KIS
Dipl.-Ing. Jörg Schönfeld
Bundeswehrkrankenhaus Berlin
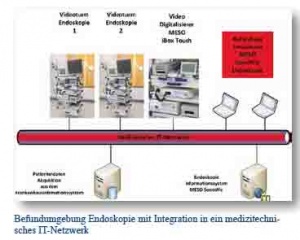
Die Zunahme nichtradiologischer bildgebender Verfahren kennzeichnet die technische Entwicklung in modernen Krankenhäusern. Neben einer Vielzahl von Modalitäten aus der Radiologie ist es Ziel der Ärzte und der Krankenhausleitung, auch andere bildgebende Verfahren normenkonform an ein digitales Röntgenbildarchiv (PACS) und an das Krankenhausinformationssystem (KIS) anzuschließen. Die nahezu unüberschaubare Vorschriftenlage auf dem Gebiet des Medizinprodukterechts verlangt von den verantwortlichen Systemintegratoren (Ärzte Ingenieure und Techniker) weitreichende Kenntnisse auf dem Gebiet der Medizin, der Medizintechnik, der Informationstechnologien und Medizinischen IT-Netzwerken. Es ist sinnvoll, Projekt bezogen die nichtradiologischen Geräte technologisch nach gleichen Konzepten anzuschließen wie radiologische Modalitäten. Diese Vorgehensweise erleichtert zum einen die Umsetzung weitreichender technischer Möglichkeiten und schafft die Möglichkeit, Verantwortlichkeiten und Schnittstellen zu definieren, die in den verschiedenen Verordnungen und Normen für den Krankenhausbetreiber empfohlen werden. Im Umfeld nichtradiologischer bildgebender Verfahren wurde die Gruppe der medizinischen Videotürme als technischer Bereich identifiziert, der zum einen durch eine Vielzahl von Systemherstellern und zum anderen durch die Menge an technischen Realisierungsmöglichkeiten zum Anschluss der Systeme an PACS und KIS gekennzeichnet ist. Es ist sinnvoll, die technischen Anschlussbedingungen zu evaluieren und einheitliche Systemintegrationsverfahren einzuführen, um alle rechtlichen und technischen Rahmenbedingungen zu erfüllen.
Inhalte der Evaluation:
- Identifizierung der Verfahren und Klassifizierung der nichtradiologischen Videomodalitäten
- Übersicht Videotürme aus dem Bereich der Endoskopie
- Technische Voraussetzung auf Netzwerkebene (Medizinisches IT-Netzwerk)
- Medienverarbeitung und strukturierte Befundung Endoskopie
- Anbindung der Informationen an PACS und KIS
- Fallbeispiel Spezialanwendung ERCP mit Cholangioskopie
- Risikomanagement nach DIN EN 80001-1
Fazit:
Die Anbindung von nichtradiologischen Modalitäten im Bereich einer Endoskopie oder innerhalb einer medizinischen Spezialanwendung mit Integration in ein digitales Röntgenbildarchiv (PACS) oder Krankenhausinformationssystem (KIS), verlangt eine konzeptionelle Vorgehensweise beim Rollout, insbesondere unter der Berücksichtigung, dass Videotürme in der Regel nicht an ein radiologisches Informationssystem (RIS) angeschlossenen sind.
Schwerpunkt der Intergration (dargestellt am Beispiel von Videotürmen in der Endoskopie) in ein medizinischtechnisches IT-Netztwerk ist der Anschluss an Order- und Entrymanagement, HL7- und DICOM-Kommunikation mit Anbindung an ein herstellerunabhängiges PACS und KIS. Begleitend werden Wege zur praktischen Umsetzung der neuen Norm: DIN EN 80001-1 (Risikomanagement bei der Implementierung von Videotürmen als aktive Netzwerkkomponenten in ein Med. IT-Netzwerk) vorgestellt.
Roboter-assistierte (DaVinci®) laparoskopische Prostatektomie - aktuelle Mode oder die Zukunft?
Oberfeldarzt Dr. Andreas Martinschek et al.
Bundeswehrkrankenhaus Ulm
Die Roboter-assistierte (DaVinci®) laparoskopische Prostatektomie (RALP) hat sich mittlerweile als urologischer Standardeingriff etabliert, in den USA werden über 80 % der Prostatektomien Roboter-assistiert durchgeführt. Die aktuelle Literatur zeigt neben intraoperativen und perioperativen Vorteilen nun auch signifikante Vorteile im onkologischen und funktionellen Outcome (R1-Raten, Kontinenz, Potenz).
Für das onkologische Outcome zeigt ein Review von Coelho (J Endourol 2010) an großen Fallzahlen (RRP n=41.729, LRP n=11189 und RALP n=8472), dass sich bezüglich der positiven Schnittrandrate (unabhängiger Prognosefaktor für rezidivfreies Überleben) ein signifikanter Unterschied (RRP: pT2R1=16,8 %, overall R1=24 %; LRP: pT2R1=12,4 %, overall R1=21,3 %, RALP: pT2R1=9,6 %, overall R1=13,6 %) zwischen RRP und LRP sowie zwischen RRP und RALP zugunsten der laparaskopischen Verfahren ergibt.
Beim funktionellen Outcome lag die 12-Monats-Kontinenzrate in einer Metaanalyse von Novara (Eur Urol 2012) bei 69 - 96 %, im Mittel bei 84 % (keine Vorlage) respektive bei 89 - 92 %, im Mittel 91 % (keine Vorlage oder Sicherheitsvorlage). In dieser Metaanalyse zeigte sich erstmalig in der kumulativen Analyse eine statistisch signifikant bessere 12-Monats-Kontinenz nach RALP im Vergleich zu RRP (OR: 1.53; p = 0.03) oder LRP (OR: 2.39; p = 0.006). In einer Studie von Tewari (BJUI 2003) war die Zeit bis zur Wiedererlangung der Kontinenz signifikant kürzer nach RALP (43 vs. 160 Tage).
Im Hinblick auf die Potenz zeigten sich in einer Metaanalyse von Ficarra (Eur Urol 2012) 12- und 24-Monats-Potenzraten nach RALP von 54 - 90 % und von 63 - 90 %, in der kumulativen Analyse zeigte sich eine statistisch signifikant bessere 12-Monats-Potenzrate bei RALP im Vergleich zu RRP (odds ratio [OR]: 2.84; 95 % confidence interval [CI]: 1.46 - 5.43; p = 0.002). Im Vergleich RALP vs. LRP zeigte sich ein nicht statistisch signifikanter Trend zugunsten von RALP (OR: 1.89; p = 0.21). In einer Metaanalyse mit strengen Einschlusskriterien von Salinas (Adv Urol 2013) zeigte sich ebenfalls ein Vorteil für Roboter-assistiert operierte Patienten bezüglich der Kontinenz und Potenz.
Zusammenfassend lässt sich anhand aktueller Daten aus der Literatur eine Überlegenheit des Roboter-assistierten OP-Verfahrens gegenüber dem offenen OP-Verfahren zeigen. Die Lernkurve der Roboter-Chirurgie ist kürzer als die der laparoskopischen Verfahren. Es deutet vieles darauf hin, dass diese innovative OP-Methode, bei ständig wachsendem OP-Spektrum auch in anderen Fachgebieten (Chirurgie, HNO, Gynäkologie), einen festen Stellenwert besitzt.
Im Laufe des Jahres wurden/werden OP-Roboter im Bundeswehrzentralkrankenhaus Koblenz und Bundeswehrkrankenhaus Ulm in den Abteilungen Viszeralchirurgie und Urologie in Betrieb genommen.
Für das Jahr 2015 sind ein erster Erfahrungsbericht und eine detaillierte Darstellung der aktuellen Datenlage zur Veröffentlichung in der Wehrmedizinischen Monatsschrift vorgesehen.
Erste Erfahrungen mit mobilen Patientensimulatoren
Oberfeldarzt d. R. Dr. Burkhard Milde
Bückeburg
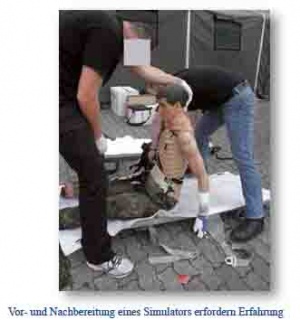
Der Einsatz von Simulation im Bereich der medizinischen Aus-, Fort- und Weiterbildung ist ein weltweit etablierter Standard. Aufgrund der neuen technologischen Möglichkeiten sind Patientensimulatoren nun auch mobil einsetzbar.
Erste Erfahrungen mit mobilen, robusten und drahtlosen Simulatoren wurden u. a. während Kontingentvorausbildungen und Workshops gesammelt und ausgewertet. Besonderes Augenmerk wurde hierbei auf die Zielgruppe, die vorbestimmten Lerninhalte, die Berücksichtigung der äußeren Umgebung, das Bedienerpersonal und die Auswahl der zielführenden Simulatoren unter Berücksichtigung von Crew Ressource Management gelegt.
Benutzt wurden Systeme der Firma CAE Healthcare (Patiententraumasimulator CAESAR und der Patientensimulator MetiMan (Prehospital)). Das Bedienerpersonal wurde überwiegend durch Mitarbeiter der Firma CAE Healthcare gestellt, nach Systemeinweisung übernahmen auch Bundeswehrangehörige diese Aufgabe. Teilnehmer an den Simulationstrainings waren Feuerwehrpersonal, Schüler und Soldaten aus unterschiedlichen Verwendungen. Ausgewertet wurden Erfahrungsberichte der CAE Mitarbeiter und /oder DASH- Fragebögen.
Es wurden vorgefertigte Szenarien (Simulated Clinical Experience - SCE) z. B. aus den Bereichen Tactical Combat Casualty Care (TCCC), berufsgenossenschaftliche Ersthelferausbildungen und Workshops zu Prolonged Field Care genutzt.
Innerhalb der Gruppen gab es unterschiedliche Eingangsvoraussetzungen in Bezug auf Simulationserfahrung, medizinisches Wissen und Motivation. Im Ergebnis war die überwiegende Anzahl der Teilnehmer gegenüber der Nutzung von Patientensimulatoren positiv eingestellt, vollständige Ablehnung gab es nicht. Technisch konnten die Simulatoren in allen Wetterlagen und an unterschiedlichen Orten eingesetzt werden. Der Vor- und Nachbereitungsaufwand an den Simulatoren war nicht unerheblich.
Fazit:
Patientensimulatoren tragen zu einer realitätsnahen Ausbildung und somit wesentlich zum Erfolg im Einsatz bei. Sie erhöhen die Patientensicherheit und verbessern die Fähigkeiten zum Erhalt von Leben und/ oder Lebensqualität.
Der mobile Einsatz ist möglich und realistisch. Konsequenter Weise sollten im Vorfeld die Ausbildungsziele und die Zielgruppe bekannt sein. Nur so können der geeignete Simulator, das geeignete Bediener- und technische Personal und die geeigneten Auswertungsmöglichkeiten zusammengeführt werden.
Spezialtherapie im Querschnittgelähmtenzentrum bei Soldaten mit akuter posttraumatischer Querschnittlähmung
Oberfeldarzt d. R. Dr. Yorck-Bernd Kalke et al.
Universitätsklinik Ulm / Bundeswehrkrankenhaus Ulm
In Deutschland stehen für querschnittgelähmte Patienten und Patientinnen 26 Querschnittgelähmtenzentren mit aktuell 1281 Betten zur Verfügung. Die Inzidenz der Querschnittlähmung liegt in Deutschland bei 2 200 Fällen pro Jahr. Dabei ist etwa die Hälfte der Fälle unfallbedingt bzw., wie bei gutartigen Tumoren, Metastasen, Abszessen oder Ischämien, erkrankungsbedingt. In den meisten Fällen sind die Krankenversicherungen die Kostenträger, gefolgt von den Berufsgenossenschaften bei Arbeits- und Wegeunfällen, und in < 1 % der Fälle ist es die Bundeswehr.
Im Querschnittgelähmtenzentrum der Orthopädischen Universitätsklinik Ulm mit derzeit 50 Behandlungsbetten wurden in dem Zeitraum von 30 Jahren zwischen 1984 und 2014 27 Soldaten mit posttraumatischer Tetra- bzw. Paraplegie behandelt, die alle aus dem Bundeswehrkrankenhaus Ulm, insbesondere der Abteilung Neurochirurgie, übernommen wurden. Zielsetzung der Therapie ist immer - abhängig von der Läsionshöhe - das Erreichen einer größtmöglichen Selbständigkeit und möglichst die Entlassung in das adaptierte Umfeld nach Hause.
Die paraplegiologische Behandlung erfolgt nach der Comprehensive Care Doktrin nach Sir Ludwig Guttmann (1899 - 1980), wonach der querschnittgelähmte Patient spezialisierte Hilfe im Querschnittgelähmtenzentrum so schnell wie möglich braucht, und diese Betreuung durch das Spezialzentrum lebenslang erfolgen sollte. Denn nur im Querschnittgelähmtenzentrum weiß man mit der multifaktoriellen Beeinträchtigung, wie motorischen und sensiblen Ausfällen, neurogener Blasen- und Mastdarmentleerungsstörung, sexueller Dysfunktion, pulmonalen Problematiken, Kreislaufdysregulationen und psychologischer Beeinträchtigung, zurecht zu kommen. Erschwerend kommt die Behandlung der zahlreichen Komplikationen bei Querschnittlähmung, wie Dekubitalulcera, funktionsbeeinträchtigender Spastik, muskuloskelettales und neuropathisches Schmerzsyndrom, Kontrakturen, neuro-urologische Problematiken, Obstipation und paradoxe Diarrhoen, Hypotonie und autonomer Dysreflexie, Dysphagie, Thrombose und Embolie, Amenorrhoe und Depression bis hin zu Suizidgedanken, hinzu.
Bei der Erstversorgung des Soldaten am Einsatzort sind vorrangig die Einschätzung und Sicherung der Vitalfunktionen, das Erfragen des Verwundungshergangs (wenn möglich), die orientierende neurologische Erfassung der Motorik und Sensibilität, der venöse Zugang, die Immobilisierung und ggf. das „Den-Kopf-unter-Zug-Halten“ sowie den Transport. Zur intensivmedizinischen Behandlung gehören die Sicherstellung der Atmung, die Kontrolle der Lagerung - ggf. auf einer Spezialmatratze - die Kontrakturprophylaxe, die Kontrolle der Darmtätigkeit, der Dauerkatheter, durchaus auch die suprapubische Harnableitung und die Anmeldung im Querschnittgelähmtenzentrum. Der spinale Schock macht sich durch schlaffe Lähmung mit Reflexausfall und Verlust der Temperaturregulation bemerkbar. Zusätzlich kann es zu einem Ausfall der orthostatischen Kreislaufreflexe, Herzrhythmusstörungen, paralytischem Subileus, abgeschwächten Atemwegsreflexen und akutem Harnverhalt kommen. Beim Absaugen des Nasen-Rachen-Raums bzw. der Lunge kann es zur akuten Reflexbradykardie bis hin zur Asystolie kommen. Wegen der eingeschränkten Regulationsfähigkeit können Lagewechsel zu starkem Blutdruckabfall führen.
Im Querschnittgelähmtenzentrum stehen dann die einzelnen Fachbereiche mit Pflege, Physiotherapie, Ergotherapie, Sporttherapie, Logopädie, balneophysikalischer Therapie, technischer Orthopädie, Gesprächstherapie und Klinikseelsorge sowie weitere Spezialdisziplinen, wie Wirbelsäulenchirurgie, Neuro-Urologie und plastische Chirurgie, zur Verfügung. Erwähnt sei insbesondere die Kooperation mit der Abteilung Neurochirurgie des Bundeswehrkrankenhauses Ulm und dem Querschnittgelähmtenzentrum der Orthopädischen Universitätsklinik im Hinblick auf die Versorgung der posttraumatischen Syrinx.
Im Rahmen der Spezialtherapie, die bei Paraplegikern durchschnittlich zwischen zwei und vier Monaten und bei Tetraplegikern drei bis fünf Monate dauert, werden auch modernste Therapiegeräte wie das Exoskelett verwendet, um zumindest ein therapeutisches Gehen zu ermöglichen. Bei allen Patienten wird die American Spinal Injury Association (ASIA) Impairment Scale (AIS A - motorisch und sensibel komplett, AIS B - motorisch komplett und sensibel inkomplett, AIS C - motorisch inkomplett ohne Funktion, AIS D - motorisch inkomplett mit Funktion) sowie der Spinal Cord Independence Measurement (SCIM-) Score erhoben, bei dem zwischen 0 und 100 Punkte zu erreichen sind, dabei hinsichtlich der Selbstversorgung bis zu 20 Punkte, der Atmung und des Sphinktermanagements sowie der Mobilität je 40 Punkte. Eine Restitutio ad integrum (AIS E) wird mit 1 - 2 % der Behandlungsfälle nur äußerst selten erreicht.
Forschung und Studien
Die Pharmakotherapie der Posttraumatischen Belastungsstörung – neue Ideen und Entwicklungen aus der Grundlagenforschung
Ulrike Schmidt
Max Planck Institut für Psychiatrie (MPI-P), München
Die Posttraumatische Belastungsstörung (PTBS) kann nach einsatzbezogenen Belastungen, aber auch in der Zivilbevölkerung nach Gewalttaten oder lebensbedrohlichen Unfällen auftreten. Die Optionen zur medikamentösen Behandlung dieser Traumafolgestörung sind begrenzt. Antidepressiva vom Typ der Serotonin-Wiederaufnahmehemmer (SSRIs) gelten als Goldstandard in der Psychopharmakotherapie der PTBS, jedoch profitiert ein nennenswerter Anteil von PTBS-Patienten gar nicht oder nur unzureichend davon.
Die Entwicklung von Medikamenten, die gegen die Kardinalsymptome der PTBS, nämlich Nachhallerinnerungen, Vermeidungsverhalten und nervöse Übererregbarkeit, wirken und die die Dauer psychotherapeutischer Behandlungen verkürzen können, ist daher dringend erforderlich.
In dem Vortrag wurden die neue Ideen und Entwicklungen aus der Grundlagenforschung präsentiert; unter anderem wurde der Stand der Forschung und Entwicklung des vor 3 Jahren am Tiermodell entdeckten neuartigen Anxiolytikums intranasales Neuropeptid S (iNPS) erläutert und microRNAs als mögliche Zielstrukturen für Antipsychotraumatika diskutiert.
microRNAs sind kurze RNA-Moleküle, die nicht für Proteine kodieren, sondern eine besondere Form eines epigenetischen Mechanismus darstellen und somit die Aktivität von Genen regulieren. Noch unveröffentlichte Daten des MPI-P zeigen, dass bestimmte microRNAs sowohl im Blut von PTBS-Patienten als auch im präfrontalen Cortex und Hippocampus von Mäusen, die an einem PTBS-ähnlichen Syndrom leiden, ein verändertes Expressionsmuster aufweisen. In einer früheren Arbeit, der ersten überhaupt, die sich der Untersuchung des Zusammenhangs zwischen PTBS und microRNA-Expression gewidmet hat, zeigten wir, dass der therapeutische Effekt des Antidepressivums Fluoxetin in einem Mausmodell für PTBS von einer signifikant verringerten Expression der microRNA mmu-mir-1971 im Präfrontalen Cortex begleitet war. In der Kollaborationsstudie Bw-BioPTSD, die gemeinsam von der Bundeswehr (Psychotraumazentrum Berlin), der Psychiatrischen Klinik der Charité (J.Gallinat) und dem MPI-P entworfen wurde, untersuchen wir mittels Hochdurchsatzanalysemethoden unter anderem, ob in Leukozyten exprimierte microRNAs die Einschätzung der Vulnerabilität für einsatzbezogene Belastungsstörungen erleichtern können - das Design dieser Studie haben wir gerade veröffentlicht. Parallel dazu forschen wir am Mausmodell weiter daran, die Funktion von microRNAs bei Traumafolgestörungen aufzuklären; u. a. möchten wir herausfinden, welche microRNAs an der Regulation des zentralnervösen Neuropeptid-Stoffwechsels beteiligt sind, da bekannt ist, dass dieser bei verschiedenen psychischen Erkrankungen verändert ist.
Wie bereits auf vergangenen Kongressen der DGWMP präsentiert und inzwischen veröffentlicht, fanden wir heraus, dass als Nasentropfen/-spray verabreichtes Neuropeptid S (NPS) in Mäusen stark angstlösend wirkt. NPS wirkt nicht direkt auf den GABA-Rezeptor und hat somit keine unerwünschten starken sedierenden Nebenwirkungen wie Benzodiazepine. Noch unveröffentlichte Daten zeigen, dass sich NPS mit hoher Wahrscheinlichkeit auch als Therapeutikum für die PTBS eignet, da es die nervöse Übererregbarkeit und Vermeidungsangst bei traumatisierten Mäusen drastisch vermindert und darüber hinaus das Furchtgedächtnis beeinflusst. Parallel zu diesen Arbeiten am Mausmodell versuchen wir, eine für den Menschen geeignete Form des NPS zu entwickeln, nämlich ein Derivat mit guter Verträglichkeit und langer Wirkdauer.
Neben diesen beiden großen Forschungslinien zu microRNAS und Neuropeptiden bei der PTBS wurden kursorisch noch weitere, vielversprechende neue Ansätze vorgestellt, unter anderem ein Präparat, das sich zur Behandlung von selbstverletzendem Verhalten eignet.
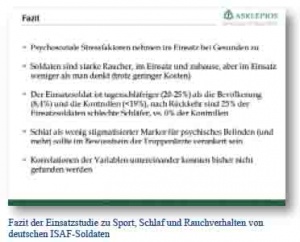
Ist der Soldat im Einsatz gesund, ausgeglichen und psychisch fit?“ Antworten aus der Einsatzstudie zu Sport, Schlaf und Rauchverhalten von deutschen ISAF-Soldaten.
Oberfeldarzt d. R. Prof. Dr. med. Stefan Kropp
Asklepios Fachkliniken Teupitz und Lübben, Teupitz
Fragestellung:
Im ISAF-Einsatz sollten die Parameter „körperliche Aktivität und Sport“, „Schlaf“ und „Nikotinkonsum“ zu drei Messzeitpunkten vor, während und nach einem Auslandseinsatz in einer Untersuchungsgruppe (Panzergrenadierbatallion) untersucht werden, um Hinweise zu den Belastungen des Einsatzes in o.g. Bereichen zu erhalten.
Methode:
Zu den Messzeitpunkten wurde mittels standardisierter Fragebögen die aktuelle psychische Belastung der Soldaten erfasst. Eine homogene Vergleichsgruppe bestand aus Angehörigen eines sich nicht im Auslandseinsatz befindlichen anderen Panzergrenadierbatallions, die im selben Zeitraster mit demselben Instrumentarium untersucht wurden. Die Rekrutierung der Untersuchungsstichproben erfolgte nach Vorliege der Genehmigung der Untersuchung durch das Bundesministerium der Verteidigung, die Ethikkommission der Medizinischen Hochschule Hannover (MHH) sowie nach Zustimmung durch die jeweiligen Kommandeure nach Information und direkten Kontakt der mit der Studie befassten Truppenärzte.
Ergebnisse:
Körperliche Aktivität und Sport sind für den Soldaten im Einsatz eine wichtige Grundlage der Ressourcenerhaltung, die sich auch positiv auf Stimmung, Stress und Anspannung auswirken kann. Sport sollte auch in zukünftigen Einsatzszenarien bewusst als stärkendes Element genutzt und gefördert werden. Ein ausgeglichener Schlaf, so dienstlich im Einsatz möglich, erscheint nach den ersten Studienergebnisse ein sehr zuverlässiger Marker für das Wohlbefinden und die Stabilität des „Systems Psyche“ von Einsatzsoldaten zu sein. Auffälligkeiten in diesem Bereich könnten Hinweise für Betroffene selbst, aber besonders für Vorgesetzte und Kameraden im Sinne eines wenig stigmatisierenden Markers sein. Betroffenen könnte dann mehr Unterstützung und Aufmerksamkeit zukommen, bis sich die Schlafqualität durch eingeleitete Maßnahmen wieder bessert. Die Raucherquote in der Kampftruppe liegt besonders bei den Mannschaften deutlich über zivilen altersgleichen Vergleichspopulationen, allerdings sinkt diese im Einsatz eher im Verlauf ab, so dass gesteigertes Stressrauchen im Einsatz eher kein Problem darstellt, welches vorrangig zu bearbeiten wäre.
Diskussion
Aus Sicht des Psychotraumzentrums der Bundeswehr konnten mittels vorgelegter Studie drei wesentliche und leicht zu erhebende Grundlagen der Ressourcenerhaltung und Stärkung vor dem Hintergrund eines laufenden Einsatzes der Kampftruppe im Vergleich zu einer am Heimatstandort und in der Einsatzausbildung befindlichen Vergleichseinheit erstmals untersucht werden. Aus Sicht der Studiengruppe könnte die Rolle des Sports im Einsatz durch die vorliegenden Ergebnisse weiter gestärkt, der Schlaf als einfacher Marker für psychisches Wohlbefinden mehr in den Fokus gerückt und die Rolle des Nikotinkonsums im Einsatz etwas nachrangiger als die zwei anderen Marker für seelisches Wohlbefinden betrachtet werden. Aktuelle und bewährte präventive Ansätze zur Raucherentwöhnung und Abstinenz behalten im Inland weiter ihren Stellenwert.
Korrelation von Basis-Fitness-Tests-Ergebnissen mit der Leistung bei der Ergometrie im Rahmen der Begutachtung
Oberfeldarzt Dr. Nils Gundlach et al.
Sanitätszentrum Rothenburg/Wümme
Der Allgemeine Umdruck Nr. 80 (Fachdienstliche Anweisungen des Inspekteurs des Sanitätsdienstes der Bundeswehr, FA InspSan) regelt im Kapitel D01.01 den Umfang der truppenärztlichen Begutachtung im Rahmen von Statusänderungen und Dienstzeitverlängerungen. Insbesondere das Belastungs-EKG in Form der Ergometrie dient der Feststellung der körperlichen Leistungsfähigkeit und dem Ausschluss von Herz-Kreislauferkrankungen bzw. Herzrhythmusstörungen unter Belastung. So sind geschlechtsunabhängige Mindestleistungen (2,3 Watt/kg Körpergewicht [KG] oder 250 Watt absolut) vorgeschrieben. Zeitgleich hat jeder Soldat jährlich den Basis-Fitness-Test (BFT) zum Nachweis seiner körperlichen Leistungsfähigkeit zu bestehen.
In einer Voruntersuchung konnte gezeigt werden, dass pathologische Herzrhythmusstörungen während der Belastungsergometrie bei jungen Zeitsoldaten im Rahmen der Weiterverpflichtungsuntersuchungen nicht auftreten. Ein Verzicht auf das Belastungs-EKG zur Detektion von pathologischen Herzrhythmusstörungen wäre daher denkbar.
Inwieweit jedoch auch auf die Testung der körperlichen Leistungsfähigkeit verzichtet werden kann, ist bisher nicht untersucht worden. Daher war das Ziel der Studie, die Korrelation der Ergebnisse des BFT und seiner Einzeldisziplinen mit der Leistung auf dem Fahrradergometer sowie der falsch-negativen und falsch-positiven Befunde festzustellen.
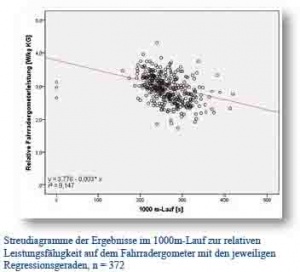
Hierzu wurde im Rahmen einer Pilotstudie retrospektiv die Begutachtungsuntersuchungen von 372 Weiterverpflichtungsuntersuchungen (Alter: 24,3 ± 2,6 Jahre) sowie Überleben im Einsatz-Begutachtungen aus dem Standort Augustdorf ausgewertet (Zeitraum 2010 - 2012) und mit dem individuellen BFT-Gesamtergebnis und den BFT-Einzeldisziplinergebnissen verglichen. Von den insgesamt 362 Probanden bestanden 350 Probanden sowohl die Ergometrie, wie auch den BFT, während bei 19 Probanden lediglich der BFT bestanden wurde und bei 3 Probanden lediglich die Ergometrie. Zwischen der absoluten und relativen Leistung auf dem Fahrradergometer und den erzielten Punktzahlen in den Einzeldisziplinen des BFT bzw. der Gesamtpunktzahl zeigte sich lediglich zwischen der absoluten Leistung auf dem Fahrradergometer und dem Ergebnis im Klimmhang keine Korrelation, während alle anderen Ergebnisse hoch signifikant korrelierten (p < 0,001). Beispielhaft ist in der Abbildung das Korrelationsdiagramm zwischen der relativen Fahrradergometerleistung und dem 1000m-Lauf dargestellt.
Die im Rahmen der Pilotstudie vorgestellten Ergebnisse zeigen eindrucksvoll bei einer großen Stichprobe, dass bei dem untersuchten jungen Patientenkollektiv eine hoch-signifikante Korrelation zwischen der Leistung auf dem Fahrradergometer und den Ergebnissen im BFT besteht. Lediglich falsch-negative Ergebnisse (Ergometrie nicht bestanden, BFT bestanden) überwiegen. In einer Voruntersuchung konnte bereits gezeigt werden, dass im Rahmen der Belastungs-EKG-Untersuchung bei jungen Zeitsoldaten keine pathologischen EKG-Veränderungen zu finden sind. In Anbetracht des jungen Alters der Probanden und des hohen Zeitansatzes ist die Ergometrie für die Überprüfung der körperlichen Leistungsfähigkeit durch den obligatorisch durch die Truppe durchzuführenden BFT ersetzbar.
Der Beitrag wurde mit einem Posterpreis ausgezeichnet.
Infektiologie
Vergleichende Evaluation serologischer Testverfahren zur Diagnostik der Schistosomiasis
Stabsarzt Rebecca Hinz et al.
Bernhard-Nocht-Institut / Bundeswehrkrankenhaus Hamburg
Die Schistosomiasis stellt insbesondere in Afrika mit mehr als 180 Mio. Erkrankungsfällen ein weit verbreitetes und schwerwiegendes Problem dar und bedingt aufgrund des zunehmenden Engagements der Bundeswehr in Subsahara-Afrika einen Anstieg des Erkrankungsrisikos für exponierte deutsche Soldaten im Einsatz. Die Auswahl geeigneter serologischer Testmethoden für die Diagnostik der Schistosomiasis wird erschwert durch eine unzureichende Datenlage bezüglich der Testgenauigkeit kommerziell verfügbarer Tests. Vor diesem Hintergrund wurden am Fachbereich Tropenmedizin des Bundeswehrkrankenhauses Hamburg unterschiedliche serologische Testverfahren zur Etablierung einer geeigneten Routine-Diagnostik im Bundeswehr-Einsatz sowie für Rückkehreruntersuchungen evaluiert.
100 Serumproben wurden zunächst durch 2 in-house-Tests des Nationalen Referenzzentrums für tropische Infektionserreger, dem Bernhard-Nocht-Institut für Tropenmedizin (BNITM), anhand eines indirekten Immunfluoreszenz-Tests (IIFT, polyvalent für IgG/A/M) und eines IgG-ELISA (enzyme-linked immunosorbent assay) charakterisiert. Das Positiv-Kollektiv dieser Studie wurde gestellt durch 35 im Rahmen der BNITM-in-house-Serologie (IIFT & ELISA) positiv getesteten Proben. Der BNITM-IIFT wurde mit insgesamt 39 positiven Proben als Goldstandard angesehen. Folgende kommerziell verfügbare bzw. in Entwicklung befindliche serologische Testverfahren wurden evaluiert: IgG-Line-Blot (Prototyp), IgG-ELISA (auf Herstellerwunsch vorerst ohne Angabe), IgM-IIFT und IgG-IIFT (EUROIMMUN, Lübeck).
Der Line-Blot-Prototyp zeigte sich dem Goldstandard gegenüber unterlegen, wies aber insgesamt die höchste Sensitivität (92,3 %) unter den evaluierten Tests auf. Der kommerziell verfügbare EUROIMMUN-IIFT schnitt in der Evaluation mit der höchsten Spezifität (96,7 %) ab und lässt zudem als einziger der verwendeten Tests eine Differenzierung zwischen IgM und IgG zu.
Es ist geplant, diese Evaluation in Kombination mit einer molekulardiagnostischen und mikroskopischen Diagnostik auf ein größeres Proben-Kollektiv in Endemiegebieten auszuweiten. Denkbar wäre hierfür der Einsatz des Line-Blots nach Etablierung durch den Hersteller als Screeningverfahren in Kombination mit dem EUROIMMUN-IIFT als Bestätigungstest.
Der Beitrag wurde mit einem Posterpreis ausgezeichnet.
Diarrhoesurveillance im tropischen Einsatz
Oberstabsarzt Dr. Hagen Frickmann et al.
Bernhard-Nocht-Institut / Bundeswehrkrankenhaus Hamburg
Hintergrund:
Seit 2013 beteiligt sich die Bundeswehr an der „European Union Training Mission“ (EUTM) im tropischen Mali; Bundeswehrsoldaten sind mit Schwerpunkt in Koulikoro nordöstlich von Bamako stationiert. Da – insbesondere zu Beginn der Mission – Diarrhoen zu den „drängendsten“ Gesundheitsrisiken gehörten, wurden seitens des Fachbereichs Tropenmedizin mobile real-time PCR-Assays für eine Durchfallsurveillance zwecks Analyse der Mikroepidemiologie vor Ort im Feldlager von Koulikoro implementiert.
Methoden:
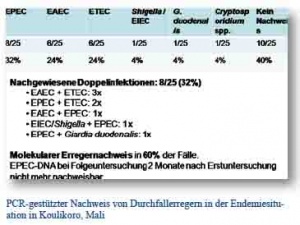
In der Trockenzeit zwischen Dezember 2013 und März 2014 konnten Stuhlproben von insgesamt 25 Durchfallpatienten der multinationalen EUTM-Kräfte im endemischen Umfeld gesammelt werden. Zu den für die Surveillance eingesetzten real-time Multiplex-PCRs gehörten 2 in-house Protokolle auf enteroinvasive bakterielle Erreger (Salmonella spp., Shigella spp./enteroinvasive Escherichia coli (EIEC), Campylobacter jejuni und Yersinia spp.) und darmpathogene Protozoen (Entamoeba histolytica, Giardia duodenalis, Cyclospora cayetanensis und Cryptosporidium spp.) sowie 3 kommerzielle „Rida®Gene“ real-time PCR-Kits ‘EAEC’, ‘EHEC-EPEC’ and ‘ETEC-EIEC’ auf enteroaggregative E. coli (EAEC), enterohämorrhagische E. coli (EHEC), enteropathogene E. coli (EPEC), enterotoxische E. coli (ETEC) und Shigella spp./EIEC.
Ergebnisse:
Positive PCR-Ergebnisse für Durchfallerreger waren im Stuhl von 60 % (15/25) der Diarrhoepatienten nachweisbar. Vor allem konnte DNA von durchfallassoziierten E. coli sowie phylogenetisch verwandten Shigella spp., deutlich seltener auch von Protozoen, nachgewiesen werden. Im Einzelnen wurden EPEC in 8/25 Patientenstühlen (32 %), ETEC in 6/25 Patientenstühlen (24 %) und EAEC in 6/25 Patientenstühlen (24 %) detektiert. Shigella spp./EIEC, Giardia duodenalis und Cryptosporidium spp. waren dagegen nur bei jeweils einem Patienten (4 %) nachweisbar. In acht Fällen (32 %) lag eine Doppelinfektion vor. Bauchschmerzen und abdominelle Krämpfe waren die Leitsymptome bei insgesamt blander Symptomatik; blutige Durchfälle wurden nicht beobachtet. Etwa die Hälfte der Patienten gab an, Nahrung von außerhalb des Feldlagers zu sich genommen zu haben.
Schlussfolgerung:
Nichtinvasive Durchfallerreger, wie EPEC, ETEC und EAEC, dominierten die Mikroepidemiologie im Feldlager Koulikoro während der Trockenzeit, während Protozoen und invasive bakterielle Erreger nur eine untergeordnete Rolle spielten. Die starke Dominanz bakterieller Durchfallerreger legt die Implementierung einer Resistenzsurveillance nahe, um im die Einsatzbereitschaft potenziell gefährdenden Ausbruchsfall eine resistenzangepasste, zuverlässig wirksame Antibiotikatherapie initiieren zu können. Die von den Durchfallpatienten nur inkonstant angegebene Verpflegung außerhalb des Feldlagers weist auf autochthone Übertragungen im Lager hin.
Unklares Fieber bei ISAF-Personal - vom Indexfall zur Q-Fieber- Ausbruchsdetektion
Oberfeldarzt Dr. Elmar Elsner
Bundeswehrkrankenhaus Berlin
Einleitung:
Unklares Fieber während eines Auslandseinsatzes stellt seit jeher eine besondere Herausforderung für Militärärzte aller Nationen dar. Ein Großteil fieberhafter Erkrankungen wird durch Infektionskrankheiten verursacht, so dass die Kenntnis von regional typischen und spezifischen Erkrankungen, insbesondere auch in Hinblick auf die limitierten diagnostischen Möglichkeiten im Felde, für die Diagnostik und Therapie und schließlich für die Einsatzfähigkeit von entscheidender Bedeutung ist.
Indexfall und Ausbruchsdetektion:
Wir berichten über einen 28-jährigen Soldaten, der sich 03/2011 in der Notaufnahme des Feldlazaretts Mazar-e-Sharif mit Fieber bis 38.5 °C vorstellte. Auffällig waren neben einer Thombozytopenie, erhöhte Transaminasen, eine Splenomegalie und ein Perikarderguss. Die durchgeführte Infektionsdiagnostik (Malaria DT, Ausstrich und ST, Dengue-V.-Ag/AK-Test, Influenza- A/B-ST, EBV-ST, HIV-Serologie, Hepatitis-Serologie, Blutkulturen, Serologie cardiotrope/ hepatotrope Erreger) erbrachte initial keinen richtungsweisenden Befund, so dass der Patient nach Entfieberung und Besserung des Allgemeinzustandsunter der Verdachtsdiagnose „Virusinfektion mit Begleithepatitis und Perikarditis“ entlassen wurde. Am Folgetag entwickelte der Patient erneut hohes Fieber, atmungsabhängige Brustschmerzen und zeigte im Röntgenbild Zeichen einer atypischen Pneumonie. Es erfolgte die Wiederaufnahme und antibiotische Behandlung mit Levofloxacin. Bei nur unzureichender Besserung erfolgte die Repatriierung und Weiterbehandlung im Bundeswehrzentralkrankenhaus Koblenz, aus dem der Patient dann nach 1 Woche beschwerdefrei entlassen wurde. Eine Wiederholungsserologie zeigte schließlich die Serokonversion gegenüber Coxiella burnetii, so dass retrospektiv die Diagnose eines akuten Q-Fiebers gestellt werden konnte. In den Folgemonaten Mai - Juli konnten acht weitere ISAF-Soldaten mit unklaren febrilen Erkrankungen und auffälligem Blutbild nach klinischer Evaluierung als hochverdächtig für Q-Fieber eingestuft werden. Es erfolgte unverzüglich die antibiotische Behandlung mit Doxyzyklin. Die Hospitalisierungsdauer betrug durchschnittlich sechs Tage, eine Repatriierung war nicht erforderlich. Bei allen Patienten konnte im Verlauf die Diagnose Q-Fieber durch die Serokonversion bestätigt werden.
Zusammenfassung und Kernaussagen:
Aus der Auswertung eigener Daten und der aktuellen Literatur mit besonderem Bezug zur Wehrmedizin resultieren auf Grund der Charakterisierung der Erkrankung und der Diskussion möglicher Differenzialdiagnosen folgende Kernaussagen:
- Die beschriebene Ausbruchssituation unterstreicht die Wichtigkeit von interdisziplinärem kontinuierlichem Datenaustausch, kontinuierlicher Datenerhebung und Datenauswertung.
- Q-Fieber Ausbrüche kommen immer wieder weltweit vor. Ausbrüche im Rahmen von Auslandseinsätzen sind für Bosnien, Kosovo, Irak und Afghanistan beschrieben.
- Bei Soldaten mit Fieber, ggf. Zeichen einer Pneumonie, auffälliger Thrombopenie und erhöhten Leberenzymen (Hepatitis) muss Q-Fieber in die differentialdiagnostischen Überlegungen miteinbezogen werden. Beim geringsten Verdacht sollte die antibiotische Therapie mit Doxyzyklin unverzüglich begonnen werden.
Truppenärztliche Versorgung im Ausland
Besonderheiten der truppenärztlichen Versorgung von Soldatinnen und Soldaten in Auslandsverwendungen
Oberstarzt Dr. Niels Alexander von Rosenstiel
Streitkräfteamt, Bonn
Der Sanitätsdienst der Bundeswehr hat den Auftrag, die Gesundheit der Soldatinnen und Soldaten zu schützen, zu erhalten und bei Erkrankung oder Verletzung wiederherzustellen. Die medizinische Versorgung soll dabei im Ergebnis dem fachlichen Standard in Deutschland entsprechen. Dies gilt insbesondere für die Auslandseinsätze, aber auch für die Auslandsverwendungen in Militärattachéstäben, multinationalen Dienststellen und Stäben, Beratergruppen sowie für Lehrgangsteilnehmer. Viele der insgesamt ca. 1 800 Soldatinnen und Soldaten an insgesamt mehr als 140 Dienstorten im Ausland leisten ihren Dienst unter erschwerten Bedingungen in den Tropen oder Subtropen. Aufgrund der langjährigen Betreuung des o. a. Personenkreises werden entsprechende Besonderheiten und Herausforderungen dargestellt.
Die sanitätsdienstliche Betreuung von Soldatinnen und Soldaten in Auslandsverwendungen wird durch den Leitenden Sanitätsoffizier Streitkräfteamt (LSO SKA) sichergestellt. An den Auslandsstandorten Brunssum (NLD) und Mons (BEL) werden die Soldatinnen und Soldaten durch eine eigene Sanitätsstaffel betreut. In Fontainebleau (FRA), Izmir (TUR), Lissabon (POR), Neapel (ITA), Northwood (GBR) und Reston (USA) ist jeweils ein Sanitätsfeldwebel als Ansprechpartner in sanitätsdienstlichen Angelegenheiten und als direktes Bindeglied zum LSO SKA eingesetzt. Im Ausland selbst erfolgt die medizinische Versorgung durch militärische und/oder zivile Gesundheitseinrichtungen des Gastlandes.
Prinzipiell hat jedes Land sein eigenes Risikoprofil, das sich aus einer Vielzahl von Faktoren ergibt. Von wesentlicher Bedeutung sind biologische Risiken (Krankheitserreger, Vektoren, Prävalenzen von Infektionskrankheiten). Nicht infektiöse Risiken ergeben sich aufgrund von Umweltrisiken (Allergen- und Schadstoffbelastung der Luft, verunreinigtes Trinkwasser, Bodenbelastung mit Schwermetallen und chemischen -Noxen, Giftwirkungen von Tieren und Pflanzen, Sicherheitsstrukturen, Klima) und kulturellen Einflüssen (Religionen und Menschenbilder). Transportmittel bergen zusätzliche Risiken, und Unfällen im Ausland ist ein höheres Gewicht beizumessen als allen Infektionskrankheiten. Je nach den Gegebenheiten des Ortes kommen zusätzlich noch Berufs- und Freizeitaktivitäten hinzu, deren immanentes Risikoprofil sich zu den genannten hinzuaddiert. Ein weiteres entscheidendes Kriterium in der Bewertung von auslandsspezifischen Risiken ergibt sich schließlich aus der Qualität des Gesundheitswesens vor Ort.
Die Gesundheitsberatung vor und während einer Auslandsverwendung stellt medizinische Prävention auf höchstem Niveau dar. Dabei ist eine Beschränkung auf impfpräventable Infektionskrankheiten und Malaria allein nicht ausreichend. Auch weitere der Prävention zugängliche Risiken, wie nahrungsmittel-, vektor- und sexuell übertragbare bzw. durch Hautkontakt erworbene Infektionskrankheiten, Atemwegserkrankungen und regional bedeutsame weitere vektorübertragene Infektionskrankheiten, sind bei den Vorsorgemaßnahmen zu berücksichtigen.
Wenn es während einer Auslandsverwendung zu psychischen Auffälligkeiten bzw. Störungen kommt, spielen oft Persönlichkeitsstruktur, Über- oder Unterforderung und psychosozialer Stress (Lebens- und Arbeitsbedingungen im Ausland, „Kulturschock“, Schwierigkeiten mit der Landessprache, gesellschaftliche Isolation und Einsamkeit, etc.) eine krankheitsverursachende Rolle.
Innerhalb des Aufgabenspektrums des Sanitätsdienstes der Bundeswehr stellt die truppenärztliche Versorgung von Soldatinnen und Soldaten in Auslandsverwendungen eine einzigartige, facettenreiche und sinnstiftende personennahe Dienstleistung dar. Sie erfordert eine ganzheitliche ärztliche Grundhaltung. Die Herstellung und Aufrechterhaltung einer tragfähigen und vertrauensvollen Beziehung zwischen LSO SKA und den ihm anvertrauten Soldatinnen und Soldaten sowie deren Vorgesetzten und Angehörigen gehört - primär aufgrund der räumlichen Distanz - zu den besonderen Herausforderungen. Neben guten allgemeinmedizinischen Fachkenntnissen und Erfahrung erfordert die Aufgabe nicht nur besondere Kenntnisse über das spezielle Krankheitsvorkommen und Möglichkeiten der medizinischen Versorgung im Ausland, sondern zudem auch die Auswirkungen besonderer Umwelteinflüsse und kultureller Gegebenheiten auf die Gesundheit der Soldatinnen und Soldaten. Die erfolgreiche Leistungserbringung hängt dabei entscheidend von einem engen Zusammenspiel und Ineinandergreifen aller Teilbereiche des Sanitätsdienstes und des Gesundheitswesens im In- und Ausland ab.
Herausforderungen der truppenärztlichen Tätigkeit im tropischen Umfeld am Beispiel Mali
Oberstabsarzt Dr. Claudia Frey
Bernhard-Nocht-Instituit / Bundeswehrkrankenhaus Hamburg
Seit März 2013 beteiligt sich der Sanitätsdienst im Rahmen der European Union Training Mission (EUTM) Mali an einem Einsatz im tropischen Westafrika. Zur Sicherstellung der tropenmedizinischen Expertise im Einsatz wird der Dienstposten des Truppenarztes in der Sanitätseinrichtung von Koulikoro seither durch Ärzte mit Zusatzbezeichnung Tropenmedizin oder fortgeschrittener Weiterbildung in diesem Gebiet besetzt. Es wird über die persönlichen Erfahrungen als Truppenärztin in Koulikoro im Zeitraum vom Januar bis März 2014 berichtet.
Zu den Herausforderungen in Koulikoro gehört das Management von hochfieberhaften Infektionskrankheiten, welches im tropischen Setting regelhaft den Ausschluss oder Nachweis einer Malaria durch Mikroskopie und Schnelltest erfordert. Das quantitativ größere Problem stellen jedoch die Diarrhoen dar, die insbesondere in der Regenzeit manifest werden. Diese machen in Anbetracht der Kasernierung auf engem Raum innerhalb eines Feldlagers nicht nur eine engmaschige medizinische Betreuung, sondern auch die konsequente hygienische Führung unabdingbar.
Ein seltenes, aber potenziell schwerwiegendes Ereignis sind Schlangenbisse, überwiegend verursacht durch die Gemeine Sandrasselotter (Echis carinatus spp). Wenngleich es sich in etwa 50 % der Fälle um sogenannte „trockene Bisse“ handelt, muss im Falle einer tatsächlichen Giftübertragung die Behandlung mit Antivenin sichergestellt werden.
Bei der Versorgung der einheimischen Soldaten zeigten sich immer wieder sexuell übertragbare Erkrankungen, wie Gonorrhoe. In wenigen Fällen wurde auch eine HIV-Infektion nachgewiesen, so dass eine Anbindung dieser Patienten an das malische HIV-Programm initiiert wurde. Im medizinischen Umfeld im Feldlager stellen Nadelstichverletzungen das bedeutendste HIV-Übertragungsrisiko bei im Vergleich zu Deutschland deutlich höherer HIV-Prävalenz unter den Einheimischen dar. Hier gehört die Risikobeurteilung, ggf. mit umgehender Einleitung postexpositioneller Maßnahmen, zu den infektiologischen Aufgaben. Aber auch präventivmedizinische Aspekte, wie etwa die Organisation der Versorgung der Truppe mit Präservativen, waren Teil der praktischen Probleme, mit denen man im Einsatz konfrontiert wurde.
Der Erfahrungsbericht soll „aus der Praxis für die Praxis“, insbesondere den jungen Kolleginnen und Kollegen, ein Gefühl für die besonderen Herausforderungen der truppenärztlichen Tätigkeit im tropischen Umfeld zu vermitteln. Dies beinhaltet das Einfügen in ein multinationales Team und die enge Zusammenarbeit mit Labor und Gesundheitsaufseher sowie mit den malischen Kollegen zur Betreuung der einheimischen Soldaten der Mission.
Kasuistiken
Neurosarkoidose – das Chamäleon in der neuronalen Bildgebung
Stabsarzt Dr. Benjamin Becker et al.
Bundeswehrzentralkrankenhaus Koblenz
Patientenvorstellung und Anamnese:
Im Oktober 2013 stellte sich ein 24-jähriger Patient mit seit 8 Wochen bestehenden Hypästhesien der linken Extremität, Kraftlosigkeit sowie verminderter Feinmotorik und dem Verdacht auf eine Enzephalitis Disseminata, differentialdiagnostisch (DD) einem Lymphom mit ZNS-Befall vor. Im Rahmen der stationären Aufnahme erfolgte eine kontrastmittelunterstützte Magnet-Resonanz-Tomografie (MRT) der Neuroachse.
Untersuchungsprotokoll:
Mittels 3T-Hochfeldgerät (Skyra®, Siemens Medical, München) wurden multiplanare 2D-Sequenzen mit verschiedener Wichtung (T1w, T2w), 3D-Sequenzen (mprage T1w), Diffusionssequenzen sowie kontrastmittelunterstützte T1w-Sequenzen mit anschließender Subtraktion der Neuroachse akquiriert.
Auffallend war hier eine bihippocampale Signalstörung im Sinne einer ödematösen Volumenzunahme in der T2w mit kräftigem KM-Enhancement in der T1w-Subtraktion, jedoch ohne abgrenzbare akute Diffusionsstörung. In ähnlicher Weise sind große Anteile des zervikalen Myelons betroffen.
In den, im Rahmen der BWS-Darstellung akquirierten coronalen Sequenzen mit großem Sichtfeld (T2 TIRM) kommt eine kräftige bihiläre sowie mediastinale Lymphadenopathie zur Darstellung. In der im Verlauf angeschlossenen PET-CT-Untersuchung zeigt sich in den Fusionssequenzen ein deutlich gesteigerter Metabolismus der besagten Lymphknoten in diesem Bereich.
ZNS-Manifestationen der Sarkoidose:
Die Sarkoidose ist eine ideopathische Systemerkrankung, die üblicherweise junge Erwachsene betrifft. Typisch sind nicht-verkäsende granulomatöse Veränderungen. Bei 10 % der systemischen Manifestationen können neuronale Beteiligungen bildmorphologisch nachgewiesen werden, wobei nur 5 % symptomatisch werden. Isolierter Befall des ZNS wird in der Literatur mit nur ca. 1 % angegeben. Typischerweise findet sich MR-morphologisch eine Verdickung sowie eine Kontrastmiuttelanreicherung der Meningen. Neurosarkoidose kann jedoch auch als parenchymatöse Raumforderung - analog dem hier präsentierten Fallbeispiel – imponieren und von einem malignen Geschehen rein radiologisch nicht zu differenzieren sein. Insgesamt ließen sich die Fall-assoziierten Hypästhesien sowie die anderen o. g. Symptome gut mit den myelopathischen Veränderungen korrelieren. Eine klinische Entsprechung der hippocampalen Läsionen fand sich nicht. In der Literatur werden ca. 20 % der neurosarkoidalen MR-Manifestationen als primär asymptomatisch beschrieben. Die Therapie der Wahl ist eine individuell angepasste Behandlung mit Glucokortikoiden i.V.- sowie oral. Das Ansprechen metabolisch aktiver und symptomatischer neuronaler Veränderungen ist mit ca. 25 % schlecht.
Diagnosesicherung und klinischer Verlauf:
Zur Diagnosesicherung wurden multiple laborchemische Untersuchungen (ACE, Neopterin, Lysozym, IL-2-Rezeptor, Quantiferon®-Test, etc.) sowie ein ausführliches Bildgebungsprotokoll angeschlossen (PET-CT, CT-Thorax). Neben einer Knochenmarksbiopsie zum Ausschluss einer lymphatischen Genese, erfolgte eine stanzbioptische Probeexzision aus den mesenterialen Lymphknotenpaketen. Hier fanden sich typische nicht-verkäsende granulomatöse Veränderungen.
Somit erfolgte die Diagnosestellung im Sinne einer Sarkoidose Stadium I mit ZNS-Beteiligung. Es wurde eine hochdosierte intravenöse Kortikosteroidtherapie (Methylprednison) eingeleitet, die im Verlauf auf eine orale Therapie umgestellt wurde.
Im mittelfristigen Verlauf konnte eine fast vollständige Beschwerdefrei erreicht werden. Nach 6 Monaten lag eine vollständige Beschwerdefreiheit vor. In den hier akquirierten Bildgebungsprotokollen findet sich eine Restitutio ad integrum der hippocampalen sowie der myelopathischen Läsionen.
Zusammenfassung:
Der dargestellte Fall zeigt eine der mannigfaltigen Präsentationsformen der Neurosarkoidose in der MRT. Die Arbeitsdiagnosestellung gelang eher zufällig durch die Detektion der, in der primären MR-Bildgebung miterfassten Lymphadenopathie. Eine differentialdiagnostische Unterscheidung zu einem Lymphom gelingt nur histologisch.
Drittgradig offene Luxationsfraktur der Halswirbelsäule mit einseitiger traumatischer Dissektion der Arteria vertebralis und unvollständiger Tetraplegie
Oberstabsarzt Dr. Dan Bieler et al.
Bundeswehrzentralkrankenhaus Koblenz
Einleitung:
Primär überlebte offene Verletzungen der Halswirbelsäule sind extrem seltene Traumaentitäten; es finden sich hierzu nur vereinzelte Vorstellungen in der Literatur und dann in der Regel als Folge einer Schussverletzung.
Kasuistik:
Wir berichten über einen Fall einer drittgradig offenen Luxationsfraktur HWK6/7 mit initial kompletter Paraplegie, die sich eine 31-jährige Frau bei einem Verkehrsunfall im Sinne einer Hochrasanzverletzung zugezogen hatte. Bei der notärztlichen Erstversorgung vor Ort bestand ein Glasgow Coma Scale (GCS) von 15 bei kompletter Tetraplegie sub C6 in Verbindung mit einer stark blutenden großen Wunde an der linken Halsseite und einer zusätzlichen körperfernen Unterschenkelfraktur rechts. Nach C-Spine-Protektion, Intubation und Tamponade der Wunde erfolgte der luftgebundene Transport in die Zielklinik.
Hier wurde im Rahmen der Schockraumversorgung nach Polytrauma-Spiral- und Angio-CT als führende Diagnose eine instabile Luxationsfraktur des Segmentes HWK6/7 mit linksseitiger Zerreißung der Gelenksfacette und traumatischer Dissektion der linksseitigen A. vertebralis festgestellt, wobei eine retrograde Füllung über die A. basilaris bis zur Läsion bestand. Daneben lag eine geschlossene, distale Unterschenkelfraktur rechts vor. Die Verletzte wurde sofort notfallmäßig operativ versorgt. Ursache der Blutung war eine Zerreißung der linksseitigen Vena iugularis interna, die Rißwunde hatte auch den Muskelbauch des Sternocleidomastoideus vollständig durchtrennt. Die linksseitige A. carotis war unverletzt, ebenso die Ansa cervicalis und die Nn. vagus und phrenicus. Im instabilen HWS-Segment konnte nach der Reposition und Exploration die linksseitige A. vertebralis ohne Zeichen einer äußerlichen Verletzung ventral freiliegend vorgefunden werden.
Die große Halsvene wurde ligiert, die operative Stabilisierung der HWS erfolgte als ventrale monosegmentale Repositionsspondylodese nach Bandscheibenexstirpation mit autologem Beckenspan und HWS-Platte. Postoperativ konnte bei suffizienter Spontanatmung eine Besserung der neurologischen Ausfallsymptomatik festgestellt werden mit Rückkehr einer linksseitigen 2/5- und rechtsseitigen 3/5-Fingermotorik; es bestand ein Horner-Syndrom. Bei der Dopplersonographie der Vertebralarterien wurde eine normale Fließgeschwindigkeit in V3/4 links gesehen, der Befund vereinbar mit einer relevanten Stenose. Am zweiten postoperativen Tag wurde die Patientin in ein Querschnittszentrum verlegt, wo sich eine dreimonatige neurotraumatologische Rehabilitation anschloss sowie die noch ausstehende Osteosynthese am rechten OSG. Beim dortigen Behandlungsabschluss war die Verletzte am Rollator auf längeren Strecken mobil.
Schlussfolgerung:
An Hand dieses Fallbeispieles konnte die erfolgreiche Behandlung einer primär lebensbedrohlichen, offenen Verletzung der HWS mit Tetraplegie sowie die Besserung der neurologischen Defizite auf Grund einer sofortigen chirurgischen Intervention dargestellt werden.
Berstungsbruch des LWK 4 nach Bauchdurchschuss mit inkompletter Paraplegie
Oberstabsarzt Dr. Dan Bieler et al.
Bundeswehrzentralkrankenhaus Koblenz
Einleitung:
Offene Frakturen im Bereich der LWS gehören zu den seltenen Traumaentitäten im deutschsprachigen Raum. Sie werden in der Regel durch Schussverletzungen verursacht. Der Algorithmus dieser speziellen Verletzung unterscheidet sich vom gewohnten wirbeltraumatologischen Vorgehen, da die penetrierende Mitbeteiligung des Körperstammes initial im Sinne der primär lebensbedrohlichen Komponente die höhere Behandlungspriorität aufweist. Im Weiteren ist die obligate und schwere Kontamination des Wundgebietes, insbesondere nach Perforation eines Hohlorgans, bei der chirurgischen Versorgung zu berücksichtigen. Sie verzögert den Zeitpunkt der definitiven wirbelchirurgischen Versorgung erheblich.
Kasuistik:
Wir berichten über den Fall eines 31-jährigen Mannes mit Schussverletzungen im Rücken und am rechten Oberarm. Dabei kam es zu einem drittgradig offenem Berstungsbruch des LWK 4 mit kompletter Paraplegie sub L3/4 und Ausschuss durch das Abdomen sowie einem drittgradig offenem Defekttrümmmerbruch des rechten Humerusschaftes mit initial vollständiger Radialisparese. Die medizinische Erstversorgung einschließlich Notfalloperation erfolgte im Heimatland. Gemäß der spärlichen Aktenlage wurde eine explorierende Laparotomie durchgeführt. An der LWS erfolgten die Dekompression und das Debridement des LWK 4 sowie die Implantation eines von dorsal eingebrachten Wirbelersatzkörpers und eines übergreifender Fixateur interne. Anschließend erfolgte auf Veranlassung des Auswärtigen Amtes die Verlegung zur definitiven Therapie in das Bundeswehrzentralkrankenhaus (BwZKrhs).
Bei Aufnahme bot sich klinisch eine schlaffe Paraparese sub L4, sowie eine Fallhand rechts. Mikrobiologisch zeigte sich eine ubiqitäre Kontamination mit 3- und 4-MRGN-Keimen mit Isolationspflicht. Im Verlauf erfolgte zunächst eine Relaparotomie bei Ileus und einem Infekt eines Retroperitonealhämatomes mit komplikationslosem weiteren Verlauf. Bezüglich der LWS zeigte sich radiologisch eine Demontage des Fixateur interne in situ und eine Dislokation des Cages nach dorsal als Ausdruck der komplexen Instabilität.
Nach sicherem Infektausschluss seitens der LWS erfolgte die operative Revision mit vollständiger Implantatentfernung, subtotaler Corporektomie LWK 4, Einsetzen eines neuen expandierbaren WK-Ersatzes und Anlage einer neuen dorsalen Instrumentation von LWK 3 auf LWK 5.
Intraoperativ konnten rechtsseitig die Spinalnerven L 3 bis 5 sicher im großen Defekt gesehen und geschont werden, linksseitig waren die Pendants nicht mehr vorhanden. Als antimikrobiell wirksamer Platzhalter wurden 2 Gentamycin-PMMA-Ketten in die Defekthöhle dorsal eingebracht. Es folgte im Verlauf die definitve Versorgung des Schussbruches am Humerus. Der Verletzte wurde zur weiteren, speziell neurotraumatologischen Rehabilitation in eine Querschnittsabteilung verlegt. Zu diesem Zeitpunkt bestand wieder eine Kontrolle für Miktion und Defäkation bei wieder eingetretenem Sphinctertonus sowie eine Besserung der linksseitigen Lähmungserscheinungen.
Schlussfolgerung:
Der hier vorgestellte Fall gibt einen Überblick über den modifizierten therapeutischen Algorithmus nach Schussbruch der Wirbelsäule mit penetrierender Höhlenverletzung sowie zusätzlichem, schweren Extremitätentrauma. Zudem kann der hohe personelle und logistische Aufwand bei schwerwiegender Kontamination mit multiresistenten, gramnegativen Keimen exemplarisch aufgezeigt werden.
Interdisziplinäre Versorgung eines Kindes mit hoher Querschnittslähmung im TraumaNetzwerk (TNW)
Oberfeldarzt Dr. Sebastian Hentsch et al.
Bundeswehrzentralkrankenhaus Koblenz
Casus:
Der 12-jährige Patient verunfallte am Abend beim BMX-Fahren in ländlicher Region. Er wies bei Eintreffen des Rettungsdienstes eine Tetraplegie und Ausfall der Eigenatmung auf.
Nach Intubation und landgebundenem Transport in das überregionale Traumazentrum (Eintreffen 21:45h) zeigte sich bei der klinischen Untersuchung folgender Befund:
Pupillen bds. eng und lichtreagibel ohne Herdblick; Cornealreflexe bds.vorhanden; keine Hämato/Liquorrhoe, keine Reaktion auf Schmerzreize, Muskeleigenreflexe erloschen, kein Sphinktertonus, Priapismus.
Nach „primary survey“ nach ATLS-Schema erfolgte die radiologische Notfalldiagnostik mittels Angio-CT und MRT des Schädels und der HWS. Die Durchführung der gesamten bildgebenden Diagnostik wurde mit der Kinderneurotraumatologie St. Augustin telefonisch abgestimmt und eine Verlegung nach Bildgebung vereinbart. Es wurde eine instabile Fraktursituation HWK 3/4 mit Myelonkontusion, intramedullärer Einblutung sowie ausgedehntem Hämatom von C1 bis C5 reichend nachgewiesen.
Weitere Verletzungen wurden klinisch ausgeschlossen. Parallel erfolgten Konsilar-untersuchungen der HNO, MKG und Neurochirurgie.
Um 23:11h erfolgte die Verlegung des kleinen Patienten mittels SAR-Hubschrauber der Bundeswehr. In der Klinik St. Augustin erfolgten zusätzlich präoperativ elektrophysiologische Untersuchungen, in denen ein vollständiger Ausfall der SSEP-Reizantworten für Medianus und Tibialis (bei pathologischen, jedoch erhaltenen Reizantworten der MEP-Ableitungen für M. triceps brachii bds., M. pollicis brevis bds. sowie M. gastrocnemius und M. abductor hallucis bds.) festgestellt wurde. Eine Spontanatmung am Gerät wurde weiterhin nicht gesehen. Nach Abschluss der Diagnostik wurde eine dorsale Instrumentation mittels Fixateur interne C2 auf C5, Duraerweiterungsplastik mit Laminektomie C3 und C4 durchgeführt. Intraoperativ war keine Strukturunterbrechung des Myelons erkennbar.
Im weiteren Verlauf erfolgten eine ventrale Fusion C2/C5 (winkelstabile Platte, Beckenspaninterponat) sowie die Anlagen von PEG, Tracheostoma und suprabubischen Blasenkatheter.
Ergebnis:
Acht Monate nach dem Unfall ist der Patient aktuell spontanatmend und bewegt die Schulter. Er ist in den Rollstuhl mobilisiert. Nach einem initialen psychologischem Tief zeigt er sich 9 Monate nach dem Unfall sehr gut motiviert und stimmungsstabil.
Zusammenfassung:
Durch die Strukturen im TNW können im Falle schwerverletzter Kinder und Jugendlicher interdisziplinäre Notfallbehandlungen und Patiententransfers schnell und koordiniert durchgeführt werden. Im vorgestellten Fall einer hohen Querschnittsverletzung eines 12-jährigen Jungen erfolgte die komplette Bildgebung mittels CT, Angio und MRT im Rahmen des nächtlichen Schockraummanagements im überregionalen Traumazentrum in Absprache mit der pädiatrischen Spezialklinik. Nach durchgeführter bildgebender Diagnostik inklusive Konsiliaruntersuchungen konnte die Verlegung in das pädiatrische Akutkrankenhaus nach 1,5 Stunden durchgeführt und somit eine Weiterführung der spezialisierten Therapie zeitnah ermöglicht werden.
Zahnmedizin
Reproduzierbarkeit mikrobiologischer Diagnostik mit zwei unterschiedlichen Gensondentests bei schweren Parodontitisformen
Stabsarzt d. R. Dr. Madline P Gund et al.
Bundeswehrzentralkrankenhaus Koblenz
Einleitung/Fragestellung:
Gensondentests dienen in der Parodontologie dem Nachweis parodontalpathogener Bakterien. Sie werden unter anderem dazu eingesetzt, um eine geeignete, begleitende Antibiotikatherapie zur antiinfektiösen nichtchirurgischen Parodontaltherapie auszuwählen. Ziel dieser Studie war der klinische Vergleich zweier mikrobiologischer Testverfahren: RNA-Sonde (IAI PadoTest 4-5, Institut für angewandte Immunologie, Zuchwil, CH) und DNA-Sonde (mikro IDent Plus, Hain Lifescience) mit Analyse in der Abt XIII Pathologie des Bundeswehrzentralkrankenhauses (BwZKrhs) Koblenz.
Methodik:
Bei 66 von Truppenzahnärzten überwiesenen Patienten mit Rezidiven schwerer entzündlicher Parodontalerkrankungen und Sondiertiefen von über 6 mm wurden jeweils vier Teststellen mit Sondiertiefen >6 mm untersucht. Es wurden bei 55 Patienten jeweils zwei Proben mittels steriler Papierspitzen (ISO 35 für IAI PadoTest 4 - 5 und ISO 50 für MikroIDent Plus), die für 10 Sekunden (s), sowie bei elf Patienten für 20 s in den Zahnfleischtaschen zeitgleich inseriert wurden, gewonnen. Überprüft wurde eine Übereinstimmung hinsichtlich der Keime Aggregatibacter actinomycetemcomitans (Aa), Porphyromonas gingivalis (Pg), Tannerella forsythia (Tf) und Treponema denticola (Td). Bei 20 Patienten erfolgten zur DNA-Sonden Untersuchung Probenentnahmen für 10 und 20 s mittels unterschiedlicher Papierspitzengröße (ISO 35 und ISO 50). Alle Proben wurden vor der Parodontitistherapie gewonnen. Zusätzlich erfolgte hierbei der Nachweis von Prevotella intermedia (Pi), Parvimonas micra (Pm), Fusobacterium nucleatum (Fn), Campylobacter rectus (Cr), Eubacterium nodatum (En), Eikenella corrodens (Ec) und Capnocytophaga spc. (Cs).
Ergebnisse:
Das Durchschnittsalter der Patienten lag bei 45,7±9,6 Jahren. Die durchschnittliche Tiefe der mikrobiologisch untersuchten Zahnfleischtaschen betrug 7,25±1,21 mm.
Es ergaben sich folgende Übereinstimmungen für die 4 untersuchten Bakterien bei den verschiedenen Testverfahren: Aa 70 %, Pg 76 %, Tf 83 % und Td 85 %. Die Nachweishäufigkeiten bei DNA-Sonden Einsatz war durch die Gewinnung der Plaqueproben über 20 s und mittels Papierspitzen ISO 50 erhöht.
Diskussion/Schlussfolgerungen:
Die Betrachtung der Ergebnisse zweier Gensondentests zeigte eine gute Übereinstimmung der Befunde für Aa, Pg, Tf und Td. Dennoch scheint eine vorsichtige Interpretation der Ergebnisse auf Grund von erkennbaren minimalen Unterschieden unter Berücksichtigung der klinischen Befunde, Medikamentenanamnese und früherer Empfindlichkeitsreaktionen/unerwünschter Arzneimittelreaktionen auf Antibiotika angeraten zu sein. Die Gewinnung der Plaqueproben bei den von uns verwendeten DNA-Sonden mittels Papierspitzen ISO 50 sowie über einen Zeitraum von 20 Sekunden scheint von Vorteil zu sein. Die Anwendung unterschiedlicher Gensondentests bei therapierefraktären Parodontitisfällen und Rezidiven ergibt zusätzliche therapieentscheidende Ergebnisse.
Aufgrund der relativ niedrigen Nachweishäufigkeiten von Aa mit 15 - 38 % in unserem Patientenkollektiv ist eine mikrobiologische Routinediagnostik, die eine adjuvante risikoorientierte systemische Antibioseauswahl ermöglicht, empfehlenswert. Weitere Untersuchungen zur Evaluation einer optimierten mikrobiologischen Routinediagnostik bei Parodontalerkrankungen sind notwendig.
Chairside MMP-8 Messungen mittels Speichelprobe bei Soldaten mit leichten und schweren Parodontalerkrankungen
Stabsarzt d. R. Dr. Madline P Gund et al.
Bundeswehrzentralkrankenhaus Koblenz
Einleitung:
Zur Diagnose einer Parodontitis und Periimplantitis werden die klinischen Parameter Bluten nach Sondieren (BnS) und Sondiertiefen in Verbindung mit einer röntgenologischen Verlaufskontrolle herangezogen. Zahlreiche Studien beschreiben eine Dominanz von gramnegativen anaeroben Bakterien, die eine proinflammatorische Wirtsantwort auslösen. Mediatoren stimulieren z. B. Fibroblasten zur Produktion von Prostaglandinen (PGE-2) und aktivieren Collagenase-2 / Metallomatrixproteinasen (aMMP-8), die zu einem Abbau von Alveolarknochen führen (Mantylä et al 2003). In Abhängigkeit von verschiedenen Risikofaktoren (z. B. allgemeiner Gesundheitszustand, Rauchen, hormonelle Veränderung, Stress, Diabetes) kann es zu einer chronischen Überreaktion kommen. Der Schnelltest (aMMP-8 RAPID TEST KIT, dentognostics GmbH, Jena) ist ein Lateral-Flow-Immunoassay-Verfahren für die Untersuchung von Mundspülproben zum Nachweis der Kollagenase mit einer Nachweisgrenze von 1mg/l MMP-8. Der Schnelltest wird vor oder nach der zahnärztlichen Untersuchung oder sogar zuhause im Badezimmer innerhalb von weniger als zehn Minuten auf der Basis einer Speicheluntersuchung, die die gingivale Sulcusflüssigkeit enthält, schmerzfrei durchgeführt. Ziel der Untersuchung war es, bei Patienten mit mindestens 20 Zähnen die Ergebnisse des aMMP-Schnelltests mit klinischen Untersuchungsergebnissen zur parodontalen Entzündungsreaktion und parodontalen Diagnose zu vergleichen.
Material und Methoden:
31 erwachsene Patienten (Alter: 38,0 ± 13,0 Jahre), die aufgrund einer parodontalen Fragestellung im Mai und Juni 2014 an die Abt VIIA des BwZKrhs Koblenz überwiesen wurden, konnten klinisch parodontal untersucht werden. BnS wurde an sechs Flächen je Zahn dokumentiert. Die Untersuchungen erfolgten durch zwei kalibrierte Untersucher. Patienten mit (1) Pusaustritt aus parodontalen Taschen, (2) Parodontalbehandlung im Laufe der letzten sechs Wochen, (3) Antibiotikaprophylaxe aufgrund allgemeinmedizinischer Gründe oder (4) Antiphlogistikaeinnahmen, wurden ausgeschlossen. Es wurden 3 Patientengruppen unterschieden: Gruppe G: 10 Patienten mit Gingivitis (BnS >10 %) oder minimaler parodontaler Erkrankung (maximal vier Zähne mit Sondiertiefen >3,5 und ≤5,5 mm). Gruppe LP: 10 Patienten mit leichter bis moderater Parodontitis (maximal vier Zähne mit Sondiertiefen >5,5 mm) und Gruppe SP: 11 Patienten mit schwerer Parodontitis (Sondiertiefen ≥6 mm an mehr als vier Zähnen). Die Mundspülproben wurden frühestens 30 Minuten nach Nahrungsaufnahme, Zähneputzen oder Kaugummikauen gewonnen.
Ergebnisse:
Bei 11/31 Patienten konnte ein positives aMMP Ergebnis festgestellt werden (Gruppe G: 20 %, Gruppe LP: 50 %, Gruppe SP: 36 %). Raucher (2/11) und Patienten mit Übergewicht /BMI ≥25 (8/18) wiesen keine signifikant höhere Wahrscheinlichkeit eines positiven aMMP Ergebnisses auf. 9 der 11 aMMP positiven Patienten hatten eine behandlungsbedürftige Parodontitis. Bei jeweils 3 der Patienten mit BnS <10 % sowie BnS 10 - 25 % und 42 % der Patienten mit BnS>25 % wurde ein positives Te stergebnis gefunden.
Diskussion und Schlussfolgerungen:
Für Patienten sichtbare klinische Zeichen einer Parodontitis sind irreversible Schäden an Zahnfleisch, Kieferknochen und Lockerungen der Zähne. Ein Anzeichen für aktive Entzündungsprozesse im Zahnhalteapparat ist eine erhöhte aMMP-8-Konzentration. Durch eine konsequente Infektionskontrolle mit Biofilmentfernung und weiteren antientzündlichen Maßnahmen wird auch die aMMP reduziert. Ein positives aMMP-Spültest-Ergebnis zeigt eine gerade begonnene Enzymaktivität und ein erhöhtes parodontales Risiko an. Negative Testergebnisse können mit kollagenolytischer Inaktivität zum Untersuchungszeitpunkt erklärt werden. Die 36 %ige Übereinstimmung eines positiven aMMP-Schnelltests aus einer Speichelprobe mit dem klinischen Befund einer behandlungsbedürftigen schweren Parodontitis ersetzt keine zahnärztliche parodontale Kontrolluntersuchung.
Wehrpharmazie
Untersuchungen zur Stabilität von applikationsfertigen Notfallarzneimitteln
Oberstabsapotheker Dr. Plössl et al.
Sanitätsakademie der Bundeswehr, München
Einleitung:
In der Notfallmedizin kommen rasch wirksame, parenteral applizierbare Arzneimittel zur Anwendung, die aufgrund fehlender Konservierung und begrenzter chemischer Stabilität nach erfolgter Rekonstitution nur für einen kurzen Zeitraum haltbar sind. Gleichwohl ist die Herstellung eines Vorrates applikationsfertiger Notfallarzneimittel von wirtschaftlicher Bedeutung und stellt einen relevanten Zeitgewinn dar. Mit diesem Ziel bietet die Apotheke des Bundeswehrkrankenhauses Hamburg (BwKrhs HH) den Service an, häufig verwendete Notfallarzneimittel zentral in applikationsfertigen Verdünnungen, sog. „Notfallsets“, herzustellen. Diese Arzneimittel besitzen rechtlich den Status einer Defektur, deren Qualität, Wirksamkeit und Unbedenklichkeit für die festgelegte Haltbarkeit zu gewährleisten ist. Eine Abschätzung der Haltbarkeit ist jedoch nur schwer möglich, da aussagekräftige Studien zur Stabilität von Wirkstoffen in rekonstituierten bzw. verdünnten Arzneimitteln nicht vorliegen.
Ziel der vorliegenden Arbeit war es deshalb eine schnelle Untersuchungsmethode auf Basis der Ultra High Pressure Liquid Chromatography (UHPLC) mit universeller Charged-Aerosol-Detektion (CAD) zu entwickeln, die Qualität bzw. Stabilität dieser Notfallsets zu untersuchen und eine Empfehlung für die maximale Haltbarkeit zu erarbeiten.
Methode:
In Voruntersuchungen wurden zunächst für ausgewählte Arzneistoffe wie Atropin, Epinephrin, Cafedrin, Thiopental-Natrium (Na), Ketamin, Suxamethonium und Prednisolon theoretische Betrachtungen zur Analytik und Stabilität sowie orientierende Stabilitätsuntersuchungen durchgeführt. Ausgehend von diesen Betrachtungen wurden in Abstimmung mit der Apotheke des BwKrhs HH Notfallsets hergestellt und über einen Zeitraum von 25 Tagen bei 2 - 8 °C (Kühlschrank), bei 20 °C (Raumtemperatur) sowie bei 30 °C/60 % relativer Luftfeuchtigkeit (rLF) gelagert. Die Arzneistoffe und deren Abbauprodukte wurden mit Hilfe speziell für diesen Zweck entwickelter und validierter UHPLC-Methoden in den zu definierten Zeitpunkten entnommenen Proben quantifiziert. Zur Analytik wurde neben der klassischen UV/VIS-Detektion (DAD) das CAD-Verfahren mit inversen Gradienten, das strukturunabhängig und hoch sensitiv Arznei- und Hilfsstoffe detektieren kann, eingesetzt.
Ergebnisse:
Für die in dieser Studie betrachtete Gruppe an Notfallarzneimitteln wurde ein Toleranzbereich des Wirkstoffgehalts über die Lagerzeit von 95 - 105 % zu Grunde gelegt. Unter Berücksichtigung der Messunsicherheiten konnte in dieser Untersuchung gezeigt werden, dass sich die Wirkstoffgehalte der Arzneistoffe Atropin, Epinephrin, Cafedrin, Theodrenalin, Ketamin, Midazolam, Clemastin und Suxamethonium bei allen gewählten Lagerungsbedingungen über einen Zeitraum von 25 Tagen im Toleranzbereich von ± 5 % befinden. Demgegenüber kam es bei Thiopental-Na bei einer Lagerungstemperatur von 30 °C/ 60 % rLF nach fünf Tagen zu einem Abbau des Wirkstoffes und einer Abnahme des Wirkstoffgehalts unter 90 %. Weiterhin zeigte die Studie eine verminderte Stabilität von Prednisolon-21-hydrogensuccinat. Bereits nach einer Lagerzeit von zwei Tagen sinken die Wirkstoffgehalte unter 95 % gefolgt von einer vollständigen Hydrolyse bis hin zum Auskristallisieren der Prednisolonbase und hohem thromboembolischen Risiko.
Diskussion:
In Kooperation mit der Apotheke des BwKrhs HH wurde erstmals die Stabilität applikationsfertiger „Notfallsets“ über einen Zeitraum von 25 Tagen bei unterschiedlichen Lagerungstemperaturen untersucht. Die Ergebnisse zeigen einerseits für einen Großteil der Arzneimittel nur unwesentliche Veränderung der Wirkstoffgehalte, andererseits bestätigen die Daten die Notwendigkeit zur Festlegung definierter Haltbarkeiten. An den beiden Substanzen Thiopental-Na und Prednisolon konnte eindrucksvoll unterstrichen werden, dass die Ermittlung substanzspezifischer Stabilitätsdaten unter Realbedingungen unerlässlich ist.
Analytische Abschätzung der Haltbarkeit des neu eingeführten Hautdekontaminations-mittels Reactive Skin Decontamination Lotion®
Oberfeldapother Dr. Reinhard Bogan et al.
Zentrales Institut des Sanitätsdienstes der Bundeswehr, München
Einleitung:
Für die Zulassung von Arzneimitteln sind Stabilitätsstudien regulatorisch vorgeschrieben, während zur Zertifizierung von Medizinprodukten Stabilitätsdaten nicht in jedem Fall zwingend zu erheben sind. Die Bundeswehr bevorratet Medizinprodukte über lange Zeiträume und wendet diese in allen Klimazonen an. Die Stabilität ist daher ein wesentlicher Sicherheitsaspekt.
In dieser Arbeit wird die analytische Abschätzung der Haltbarkeit des neuen Hautdekontaminationsmittels „Reactive Skin Decontamination Lotion (RSDL®)“ beschrieben. Hierbei handelt es sich um ein Klasse IIa Medizinprodukt mit CE-Zertifizierung für den europäischen Markt, das bereits im Einsatz Verwendung findet.
Methode:
RSDL® enthält in einer firmenrechtlich geschützten Formulierung als wirksames Prinzip 2,3-Butandionmonoxim (=Diacetylmonooxim, DAM) zur Dekontamination von chemischen Kampfstoffen und toxischen Industriechemikalien. RSDL® wurde bis zu vier Monate bei 40 °C, 53 °C und 70 °C gelagert. Der Gehalt an DAM, dem Abbauprodukt Dimethylglyoxim (DMG) und einem bis dato unbekannten Abbauprodukt wurde mittels Hochdruckflüssigkeitschromatographie (HPLC) mit UV-Detektion (DAD) bestimmt. Mit den erhaltenen Konzentrations-Zeit-Kurven wurde die Abbaukinetik bestimmt und die temperaturabhängigen Geschwindigkeitskonstanten nach Arrhenius berechnet. Diese Geschwindigkeitskonstanten wurden anschließend genutzt, um die Haltbarkeit von RSDL® im weltweiten Einsatz der Bundeswehr abzuschätzen.
Ergebnisse:
Der Abbau von DAM folgte einer Kinetik 1. Ordnung. Die Bildung von DMG und des unbekannten Abbauproduktes kann am besten mit einer Kinetik 0. Ordnung beschrieben werden. Auf Basis eines akzeptablen DAM-Gehaltes von 90 % (m/m) erwies sich RSDL® bei den herstellerseitig empfohlenen Lagerungsbedingungen von 15 °C bis 30 °C über mehrere Jahre als stabil. Die berechnete Haltbarkeit bei 15 °C beträgt 38,3 Jahre, bei 30 °C 7,6 Jahre. Höhere Temperaturen führen zu einer deutlichen Verkürzung der Haltbarkeit. Für das Abbauprodukte DMG wurde ein auch herstellerseitig anerkannter Grenzwert von 0,1 % (m/m) berücksichtigt. Dieser Wert wird bei 15 °C nach 22,6 Jahren, bei 30 °C nach 5,0 Jahren erreicht. In beiden Fällen führen höhere Temperaturen, wie sie in Einsatzregionen auftreten können, zu einer deutlich verkürzten Haltbarkeit. Bei der Untersuchung trat zusätzlich ein unbekanntes Abbauprodukt auf. In Anlehnung an die für Arzneimittel anzuwendende Guideline der International Conference on Harmonization Q3B(R2) werden für unbekannte Abbauprodukte Grenzwerte von 0,05 % (Berichtsgrenze), 0,1 % (Identifizierungsgrenze) und 0,15 % (Qualifizierungsgrenze) vorgegeben. Bei Anwendung dieser für Arzneimittel gültigen Grenzwerte auf RSDL® errechnet sich der höchste Wert von 0,15 % bei 15 °C nach 1,0 Jahren und bei 30 °C nach 0,5 Jahren.
Diskussion:
Die Qualität von RSDL® wird für einen Gewährleistungszeitraum von 4,0 Jahren garantiert. Nach unseren Berechnungen wird der Gehalt des wirksamen Bestandteils DAM nicht unter einen akzeptablen Wert absinken, jedoch konnten für spezifizierte wie für unbekannte Abbauprodukte eine deutliche Limitierung der Haltbarkeit gezeigt werden. Daraus ergibt sich die Notwendigkeit einer engmaschigen Untersuchung im Sinne einer risikoorientierten Qualitätsüberwachung von Arzneimitteln und Medizinprodukten, welche bevorratet und in Auslandseinsätzen angewendet werden.
Therapie von Malariainfektionen in Einsatzgebieten der Bundeswehr – Untersuchungen zur Analytik und Stabilität von Artesunatzubereitungen
Tassilo Vogel, B.Sc., et al.
Zentrales Institut des Sanitätsdienstes der Bundeswehr, München
Einleitung:
Die neuen Einsatzgebiete der Bundeswehr, wie das zentralafrikanische Mali, bergen aufgrund ihrer geographischen Lage im „Malaria-Gürtel“ gesundheitliche Risiken durch eine Infektion mit Plasmodium falciparum. Insbesondere die Therapie der schweren Verlaufsformen der Malaria tropica stellt für die behandelnden Ärzte noch immer eine Herausforderung dar. Während früher zur Behandlung fulminanter Krankheitsverläufe Chinin als Goldstandard eingesetzt wurde, wird heute von der World Health Organization (WHO) die intravenöse bzw. intramuskuläre Applikation von Artesunat empfohlen.
Artesunat ist ein vom Sesquiterpen Artemisinin abgeleiteter halbsynthetischer Ester mit verbesserter Bioverfügbarkeit aus dem einjährigen Beifuß Artemisia annua L. Der einjährige Beifuß, Artemisia Annua L. (siehe Foto), wird in der chinesischen Medizin seit Jahrhunderten zur Behandlung von Fieber eingesetzt . Das wirksame Prinzip wurde jedoch erst durch eine umfangreiche Studie von ca. 600 chinesischen Wissenschaftlern in der 1970er Jahren als Ergebnis des geheimen chinesischen Militärprojekts 523 entdeckt. Als wirksame sekundäre Pflanzeninhaltsstoffe wurden die „Artemisinine“ entdeckt.
Für die Behandlung von Malariainfektionen stehen inzwischen verschiedene Mono- und Kombinationspräparate für die „Artemisinin-based Combination Therapy“, kurz ACT, zur Verfügung, die jedoch in Deutschland derzeit nicht zugelassen sind. Ziel der vorliegenden Arbeit war deshalb die Charakterisierung und Optimierung des Lösungsverhaltens von Artesunat in wässrigen i. v. Zubereitungen für den Einsatz sowie die Entwicklung schneller und effizienter analytischer Methoden zur Überprüfung der Qualität und Stabilität der selbst hergestellten Artesunatzubereitung bzw. importierter Artesunatpräparate.
Methode:
Für die Qualitätskontrolle von Artesunatinjektionslösungen bieten sich moderne flüssigchromatographische Verfahren an. Da Artesunat nur über begrenzte chromophore Strukturelemente verfügt, wurde eine schnelle Ultra High Pressure Liquid Chromatography Methode (UHPLC) entwickelt. Die Detektion erfolgte mit Hilfe des sensitiven Charged-Aerosol-Detektionsystems (CAD) in Kopplung mit einem Diodenarray-Detektor (DAD).
Die Grafik zeigt das Chromatogramm der Trennung von Artesunat (ART: Peak 2) und seiner Ab-bauprodukte Dihydroartemisinin (DHA: Peak 1) und Anhydrodihydroartemisnin (AHD: Peak 3), die sich durch Hydrolyse bilden. Auffallend ist der signifikante Unterschied in der Detektion zwischen dem UV- und dem CAD-Signal.
Für die Vor-Ort-Analytik wurde zusätzliche eine dünnschichtchromatographische Methode etabliert, die zur Qualitätskontrolle im Einsatz genutzt werden kann. Initialer und zeitlimitierender Schritt zur Herstellung der applikationsfertigen Injektionslösung ist die Lösung der Artesunattrockensubstanz in einem geeigneten wässrigen Lösungsmittel. Die Zeit bis zur vollständigen Auflösung in verschiedenen Lösungsmitteln sowie die Osmolarität und die Stabilität der Zubereitungen über ein Zeitintervall von 280 Minuten wurden untersucht.
Ergebnisse:
Zur schnellen Untersuchung von Artesunatinjektionslösungen wurde eine leistungsfähige UHPLC-CAD-Methode mit einer Nachweisgrenze von 3,7 ng/µl bei einer Reststandardabweichung von 1,0 % validiert. Die flüssigchromatographische Bestimmung erlaubt innerhalb von 2 Minuten die simultane Bestimmung von Artesunat, Dihydroartemisinin, dem aktiven in vivo Metaboliten von Artesunat, sowie Anhydrodihydroartemisinin. Die WHO empfiehlt als Lösungsmittel für Artesunat eine 8,4 %ige Natriumbicarbonatlösung. Jedoch beträgt die Zeit bis zur vollständigen Auflösung länger als 10 Minuten (12 Minuten ± 1 Minute, n=3) und birgt das Problem der Kohlenstoffdioxidfreisetzung aus dem Lösungsmittel. Durch Verwendung eines 0,3 molaren Phosphatpuffers pH 8,4 konnte Artesunat wesentlich effektiver in 4 Minuten ± 30 Sekunden in Lösung gebracht werden (n=3). Weiterhin befinden sich sowohl die Osmolarität als auch der pH-Wert der Artesunatphosphatlösung (268 mosmol kg-1, pH 7,6) wesentlich näher am physiologischen Bereich als die Artesunatbicarbonatlösung (523 mosmol kg-1, pH 8,3). Die Hydrolyse verläuft sowohl in der Bicarbonat- als auch in der Phosphatlösung ähnlich und gewährleistet eine Stabilität von 60 Minuten [3]. Die Stabilität der gepufferten Rezeptur wurde vergleichend über 280 Minuten bei 20 und 30 °C untersucht. Die Hydrolyse verläuft sowohl in der Bicarbonat- als auch in der Phosphatlösung ähnlich und gewährleistet eine Stabilität von mindestens 60 Minuten im weltweiten Einsatz.
Diskussion:
Die ACT wird in Malariarisikogebieten im Rahmen von Auslandseinsätzen der Bundeswehr zukünftig eine wichtige Rolle spielen. Mit den gewonnenen Erkenntnissen kann die Herstellung der applikationsfertigen Injektionslösung bei verbesserter Patienten-verträglichkeit und ohne Stabilitätsverluste wesentlich beschleunigt werden. Die etablierte UHPLC-Methode bildet zukünftig zudem die Basis für die Qualitätskontrolle von Artesunatzubereitungen im weltweiten Einsatz der Bundeswehr.
Der Beitrag wurde mit einem Posterpreis ausgezeichnet.
Varia
Tödliche Monotonie: Eingeschränkte Vigilanz im Einsatzgeschehen
Oberfeldarzt Dr. Reinhard Stark
Bundeswehrkrankenhaus Hamburg
Hypersomnie (verstärkte Tagesschläfrigkeit) ist eine häufige Ursache für lebensgefährdende Fehlhandlungen.
Triggerfaktoren sind:
- Tätigkeiten mit Schlafentzug,
- ausgeprägte klimatische Verhältnisse,
- eingeschränkte Erholungsmöglichkeiten bei teilweise Dauerrufbereitschaft,
- auftragsbedingte erhöhte Monotoniebelastung.
Diesen belastenden Faktoren ist der Soldat im Einsatz einerseits verstärkt und teilweise unvorhersehbar ausgesetzt, andererseits wird gerade unter diesen Umständen von ihm gefordert, schnellst und lebensrettend tätig zu sein.
Zusätzlich besteht im Einsatz die Gefahr, dass eine mögliche Neigung zu nicht erholsamen Schlaf exazerbiert: Der Hang zum Grübeln und damit zur Schlafstörung wird gefördert durch den fehlenden Austausch mit der Familie, neuen, teilweise nachhaltig belastenden Eindrücken des Tages und nicht vorhersagbaren Ereignisse des Folgetages.
Diese Unausgeschlafenheit gefährdet das Leben der Kameraden und die Auftragserfüllung: Aus Datenerhebungen wird beispielsweise deutlich, dass Schläfrigkeit am Steuer die häufigste feststellbare und vermeidbare Ursache von Unfällen im Straßenverkehr ist: 25 % aller tödlichen Unfälle auf bayrischen Autobahnen werden darauf zurückgeführt. Trotz Überwachung der Polizei mit Fahrtenschreiberkontrollen gaben 43 Prozent anonym befragter LKW-Fahrer an, innerhalb der letzten 12 Monate während des Fahrens eingenickt zu sein. 37 % der Piloten seien mindestens 1x ungewollt eingeschlafen.
Das Gefährdungspotential des Hypersomnikers wurde seitens der Politik erkannt: Seit Juni 2007 ist Tagesschläfrigkeit Begutachtungspunkt in der Fahrerlaubnisverordnung, seit Mai 2014 Eigenkapitel in den zivilen Begutachtungsleitlinien zur Kraftfahreignung.
Auch seitens der Bundeswehr bedarf es einer zunehmenden Sensibilisierung für diese Thematik. Ein erster Schritt wäre die Aufnahme einer Hypersomnieneigung in den militärärztlichen Untersuchungsbogen für „besondere Untersuchungen“.
Eine wehrmedizinische Begutachtung auf erhöhte Tagesschläfrigkeit kann im Bedarfsfall in dem neurologischen Schlaflabor des Bundeswehrkrankenhauses Hamburg erfolgen.
Das Abdominaltrauma zwischen Tradition und Moderne
Flottillenarzt d. R. Dr. Thomas Keese-Röhrs et al.
Bundeswehrkrankenhaus Westerstede
Seit mehr als 20 Jahren werden Sanitätssoldaten und -soldatinnen der Bundeswehr in zahlreichen humanitären Missionen eingesetzt. 2 % der Einsatzchirurgen sind freiwillig dienstleistende Reservisten.
Die Intensität und Lokalisation von Verletzungen differiert stark mit der Art des militärischen Konfliktes, die von terroristischen Anschlägen über Guerilliataktiken bis zu konventionellen Kriegen reichen.
Wenn auch die Häufigkeit des Abdominaltraumas als penetrierende lebensbedrohliche Verletzung in den letzten Jahren an Bedeutung verloren hat, so wurden immer noch 12 % aller Verletzten US Soldaten im Irak Krieg einer Damage Control Surgery (DCS) () unterzogen. Die Letalität des Abdominaltraumas beträgt gem. Joint Theatre Trauma Registry (JTTR) aktuell
45 %.
Das Abdominaltrauma hatte in der Wehrmacht eine weit größere Bedeutung. So widmeten Bürkle de la Camp et al, zusammen mit den Behringwerken, umfangreiche Studien einem Peritonitis-Serum, um die Mortalität der Bauchschuss-Verletzung zu senken, die seinerzeit im 2. Weltkrieg über 69 % betrug.
Am Beispiel des Truppenarztes Curt Emmrich, der in der „Unsichtbaren Flagge“ mit Erstversorgung und Rücktransport eines Offiziers scheitert, werden Behandlungsstrategie und Ergebnisqualität unter Wehrmedizinischen Aspekten damals und heute gegenübergestellt und u.a. gezeigt, dass die Letalität von 69 % im 2. Weltkrieg auf 45 % im Irakkrieg (2003) gesenkt werden konnte.
Aus den Arbeitskreisen der DGWMP
Der Arbeitskreis „Junge Saniätsoffiziere“ und der neu gegründete Arbeitskreis „Gesundheitsfachberufe“ erarbeiteten auf ihren Sitzungen Grundsatzpapiere, die bei den Mitteilungen aus der DGWMP weiter hinten in diesem Heft abgedruckt sind.
Arbeitskreis Geschichte und Ethik der Wehrmedizin
Oberfeldarzt Dr. André Müllerschön
Sanitätskommando 4, Bogen
Der 45. Kongress der Deutschen Gesellschaft für Wehrmedizin und Wehrpharmazie e. V. stand ganz im Zeichen des Jubiläums „150 Jahre Deutsche Militärärztliche Gesellschaften“ und der Verbindung von „Tradition & Innovation“, wie auch das Rahmenthema des Kongresses lautete, dessen Vorbereitung auch durch den Arbeitskreis unterstützt worden war. Mehrere Mitglieder wirkten an der Erstellung der Festschrift „150 Jahre Deutsche Militärärztliche Gesellschaften“ und an dem Nachdruck der Festschrift zum 50. Stiftungsfest der Berliner militärärztliche Gesellschaft mit. Darüber hinaus wurden fünf Plenumssitzungen durch historische Vorträge eingeleitet: Generalarzt a. D. Prof. Dr. Dr. Grunwald eröffnete den Veranstaltungsteil „Krankenhäuser 2025“ mit dem Vortrag „Die historische Entwicklung der Bundeswehrkrankenhäuser 1957-2014“. Flottenarzt Dr. Hartmann referierte in der Plenumssitzung „Innere Medizin 2025 – Bundeswehr und Partner“ zum Thema „Infektionskrankheiten und ihre Bekämpfung im Kontext der Kriege im 19. und 20. Jahrhundert“ und Flottenarzt Dr. Stork beleuchtete in der Sektion „OP-Saal 2025 – Die nächsten Entwicklungsschritte“ ein früher wie heute gleichermaßen bedeutsames Thema, die „Facetten einer Entwicklung – Unter dem Roten Kreuz von Mars-la-Tour bis Masar al Sharif“. Am Samstag führte Oberfeldarzt Dr. Müllerschön in der Sitzung „Diagnostik heute für die Therapie von morgen“ mit einem Vortrag zur „Weiterentwicklung von diagnostischen und therapeutischen Maßnahmen von Beginn des Ersten bis zum Ende des Zweiten Weltkrieges am Beispiel der Radiologie und der Bluttransfusion“ in die Thematik ein. Oberfeldarzt Prof. Dr. Vollmuth blickte in der letzten Plenumssitzung des Kongresses zum Thema „Klinische Forschung im Sanitätsdienst“ auf „150 Jahre Deutsche Militärärztliche Gesellschaften und ihre Bedeutung für die wehrmedizinische Wissenschaft“ zurück.
Die eigentliche Sitzung des Arbeitskreises, zu der Oberfeldarzt Prof. Dr. Ralf Vollmuth mehr als 50 Teilnehmer begrüßen konnte, fand am 12. September statt und begann mit dem Totengedenken für den ehemaligen Inspekteur des Sanitäts- und Gesundheitswesens der Bundeswehr, Generaloberstabsarzt a. D. Prof. Dr. Rebentisch, der am 3. Dezember 2013 im Alter von 93 Jahren verstorben war, und den langjährigen Vorsitzenden des Arbeitskreises und ehemaligen Vizepräsidenten der DGWMP Prof. Dr. Dr. h.c. mult. Heinz Goerke, der am 16. Juni 2014 im 97. Lebensjahr verstarb.
Anschließend trug Flottenarzt Dr. Hartmann (SanAkBw München) zum Thema „Im Grabenkrieg – Sanitätsdienst zwischen Caritas und Chaos“ vor. Sein Referat, in dem er zunächst die organisatorischen Strukturen des deutschen Sanitätsdienstes im Ersten Weltkrieg darstellte, war auch als Einführung in den gesamten Themenblock zu sehen. Während die durch die Eigentümlichkeiten des Ersten Weltkrieges bedingten neuartigen Verletzungsmuster (u. a. durch den Einsatz von Giftgas) die Militärärzte vor neue Herausforderungen stellten, bereitete im Stellungskrieg die Bergung der Verletzten aus den Gräben unter ständigem Beschuss den Krankenträgern – der entscheidenden Komponente der Rettungskette – große Probleme. Wie riskant die Bergung von Verletzten war, zeigt die Verlustrate der deutschen Sanitäter: neben den bis zu 30 000 Verwundeten waren etwa 10 000 Gefallene zu beklagen.
Die sanitätsdienstliche Versorgung auf einem „Nebenkriegsschauplatz“ stellte Oberstarzt a. D. Dr. Gerd Machalett (Siedenbollentin) in seinem Vortrag „Die medizinische Sicherstellung der deutschen Mittelmeerdivision“ im Anschluss dar; der Beitrag wird im kommenden Jahr in der Wehrmedizinischen Monatsschrift veröffentlicht. Neben der Darstellung organisatorischer Strukturen ging der Referent auf die Kooperation der deutschen und türkischen Sanitätsdienste ein.
Im nächsten Vortrag beleuchtete Oberstleutnant a. D. Dr. Franz-J. Lemmens (Leipzig) die deutsche Militärpsychiatrie und ging der Fragestellung nach, inwieweit sie im Ersten Weltkrieg instrumentalisiert wurde. Nach einem kurzen Rückblick auf die Psychiatrie vor 1914 beschrieb er das gehäufte Auftreten von psychischen Krankheitsbildern, vor allem bedingt durch den massiven Einsatz von Artillerie als Vorbereitung von Sturmangriffen, und skizzierte die verschiedenen Therapiekonzepte. Indes kam der Referent zu der Einschätzung, dass die abschließende Beantwortung der Frage nach der Instrumentalisierung der Militärpsychiatrie aktuell nicht eindeutig erfolgen kann.
Oberfeldarzt Prof. Dr. Vollmuth resümierte in Anlehnung an diesen Vortrag, der den ersten Themenblock beendete, dass das größte ethische Problemfeld zum deutschen Sanitätsdienst im Ersten Weltkrieg in dessen Vereinnahmung für die Bedürfnisse der Truppe zu sehen ist – im Mittelpunkt stand nicht das Wohl des einzelnen Soldaten, sondern die Wiederherstellung der Kampfkraft, das heißt ethische Fragestellungen und Probleme mussten meist zurückstehen. Er leitete damit auf den zweiten Teil der Sitzung über, der von Oberstarzt d. R. Prof. Dr. Dr. Wolfgang G. Locher (LMU München), dem Beauftragten für den Bereich Ethik im AK, moderiert wurde. Er erläuterte zunächst die Zunahme der ethischen Fragestellungen in allen Wissenschaftsbereichen und stellte die Verbindung von Medizin und „Sittlichkeit“ als einen der aktuellen Megatrends im Gesundheitswesen vor.
Im ersten Vortrag dieses Themenkomplexes begab sich Oberstleutnant d. R. Christoph Schneider (LMU München) auf eine „punktuelle ethische Spurensuche“, indem er das persönliche Kriegstagebuch des deutschen Militärarztes Dr. Alfred Bauer aus dem Ersten Weltkrieg untersuchte. Er konnte zeigen, dass sich Dr. Bauer trotz aller Widrigkeiten des Krieges persönlich nicht instrumentalisieren ließ und bis zuletzt als „Anwalt der verwundeten Soldaten“ verstand.
Dr. Katja Kühlmeyer (LMU München) erläuterte anschließend die ethischen Probleme bei medikamentöser Prophylaxe von posttraumatischen Belastungsstörungen. Ziel ist die Reduzierung emotionaler Symptome und nicht ein „Vergessen“ des Ereignisses. Problematisch ist dabei besonders die Tatsache, dass Menschen zu „Schöpfern“ ihrer Erinnerungen werden könnten. Zurzeit ist dieser Themenkomplex Gegenstand verschiedener Forschungsprojekte. In der anschließenden Diskussion stellte Oberstarzt Privatdozent Dr. Zimmermann klar, dass in der Wehrpsychiatrie der Bundeswehr aktuell keine Medikamente zur Prophylaxe posttraumatischer Belastungsstörungen zum Einsatz kommen.
Abschließend berichtete Oberstarzt Privatdozent Dr. Peter Zimmermann (BwKrhs Berlin) über den Zusammenhang zwischen persönlicher Wertorientierung und psychischen Symptomatiken bei Einsatzsoldaten. Zu Beginn seines Vortrages gab er einen kurzen Überblick zum derzeitigen wehrpsychiatrischen Behandlungsschwerpunkt und zur Verteilung von psychischen Erkrankungen bei deutschen Soldaten. Dabei treten immer mehr Belastungsstörungen in den Vordergrund, die durch werteorientierte Konflikte hervorgerufen werden. Der Referent stellte eine im Jahre 2013 durchgeführte Testreihe an 200 Bundeswehrsoldaten kurz vor Ende ihres Einsatzes und die sich daraus ergebenden therapeutischen Ansätze vor.
In seinem Schlusswort bedankte sich Oberfeldarzt Prof. Dr. Vollmuth bei allen Referenten und betonte, dass die gehaltenen Vorträge gezeigt haben, wie eng und untrennbar die Bereiche Geschichte und Ethik der Wehrmedizin miteinander verbunden sind.
Arbeitskreis Veterinärmedizin
Oberstveterinär Dr. Michael Nippgen
Kommando Sanitätsdienst, Koblenz
Auch innerhalb des Arbeitskreises Veterinärmedizin wurde das Motto des 45. Kongress der Deutschen Gesellschaft für Wehrmedizin und Wehrpharmazie e. V. „Tradition & Innovation“ nachhaltig in zwei historischen Vorträgen aus dem Militärveterinärwesen und zwei Vorträgen aus dem Bereich der aktuellen wehrveterinärmedizinischen Forschung abgebildet.
Damit hat auch der zahlenmäßig kleinste approbationsbezogene Arbeitskreis seine militärhistorische Verankerung im Rahmen des Jubiläums „150 Jahre Deutsche Militärärztliche Gesellschaften“ aufgezeigt.
In der Begrüßung zur eigentlichen Sitzung des Arbeitskreises konnte Oberstveterinär Dr. Michael Nippgen einen großen Zuhörerkreis von 30 Teilnehmern inklusive des Präsidenten der Deutschen Gesellschaft für Wehrmedizin und Wehrpharmazie e. V. begrüßen.
Anschließend trug Oberstabsveterinär Dr. Hendrik Tandler (ZInstSanBw Kiel) zum Thema der „Diagnostik hochkontagiöser Zoonoserreger im Auslandseinsatz“ vor. Seine Präsentation berücksichtigte dabei Erreger wie das Tollwutvirus, EHEC und den Erreger des Krim-Kongo hämorrhagischen Fiebers. Die hohe Letalität der durch die genannten Erreger ausgelösten Erkrankungen, verbunden mit dem endemischen Vorkommen in den Einsatzländern der Bundeswehr, erfordert eine feldtaugliche und zuverlässige Diagnostik. Dr. Tandler berichtete in seinem Vortrag über die Ergebnisse der Forschungsaufträge am Zentralen Institut des Sanitätsdienstes der Bundeswehr Kiel (ZInstSanBw Kiel) zur Installation feldtauglicher Untersuchungsmethoden für die Anwendung im veterinärmedizinischen Labor im Einsatz.
Über die Gefahr, die von Waldwildtieren als Reservoir für Zoonose- und Tierseuchenerreger ausgeht, berichtete Frau Dr. Helena Anheyer-Behmenburg (ZInstSanBw Kiel). Tierseuchen- und Zoonoseerreger bei Wildtieren rücken als Ausgangspunkt für auf Haustiere und / oder Menschen übertragbare Erkrankungen zunehmend in das Bewusstsein von Tierärzten, Humanmedizinern und interdisziplinären Forschergruppen. Im Rahmen der durch Frau Dr. Anheyer-Behmenburg dargestellten Übersicht wurden Infektionserreger aktueller Brisanz wie der Tierseuchenerreger Afrikanische Schweinepest (ASP)-Virus, das zoonotisch übertragbare Hepatitis E-Virus (HEV) oder weitestgehend unbekannte Erreger wie der bei Waschbären verbreitete und inzwischen auch bei der deutschen Waschbärenpopulation vorkommende Parasit Baylisascaris procyonis näher betrachtet.
Im Rahmen des militärhistorischen Blocks des Arbeitskreises Veterinärmedizin beleuchtete der Inspizient Veterinärmedizin der Bundeswehr, Oberstveterinär Dr. Leander Buchner, in seinem Vortrag „vom Kurschmied zum Sanitätsoffizier Veterinär, ein steiniger Weg“ die Entwicklung des militärischen Veterinärwesens bis zum heutigen Tage.
Der Vortrag beschrieb dabei die Evolution des Veterinäres vom Status eines Hufschmieds (um 1850) über den eines Veterinäroffiziers (um 1940) zum heutigen Sanitätsoffizier Veterinär in den deutschen Streitkräften als die Bundeswehr aufgestellt wurde (um 1950 bis heute).
In der letzten Präsentation der Arbeitskreissitzung berichtete Herr Dr. Andreas Menzel, wie das Militärveterinärwesen die Entwicklung der Tierinhalationsnarkose in der zivilen Veterinärmedizin beeinflusst hat.
In seinem von 1845 bis 1945 reichenden, historischen Überblick zeigte Herr Dr. Menzel auf, wie die verletzungsbedingte chirurgische Behandlungsbedürftigkeit der militärisch eingesetzten Diensttiere die Entwicklung und Verbesserung der Inhalationsnarkose in der Tiermedizin befördert haben. Dabei wurden die im militärischen Veterinärwesen eingesetzten -Aetherinhalationsnarkosen bis hin zu Chloroformnarkosen über verschiedene Apparaturen und Verdampfer zunehmend serienreif weiterentwickelt. Letztlich haben diese militärischen Entwicklungen die Grundlage für die heutige kontrollierbare Inhalationsnarkose in der zivilen Veterinärmedizin geliefert.
In seinem Schlusswort bedankte sich Oberstveterinär Dr. Nippgen bei allen Referenten und dankte für die gehaltenen, interessanten und lehrreichen Vorträge, die nicht nur die Historie sondern auch die Gegenwart und den Weg in die Zukunft mitbehandelt haben. Vor allem bei den aktuellen wehrveterinärmedizinischen Themen ist zudem eine hohe Relevanz auch für die Humanmedizin herausgearbeitet worden.
Arbeitskreis Wehrpharmazie
Oberfeldapotheker Dr. Klaudia Meyer-Trümpener
Bundesministerium der Verteidigung, Bonn
Am Freitagnachmittag (12.09.2014) begrüßte der Vorsitzende, Flottenapotheker a. D. Gregor Peller, die Teilnehmer zur Arbeitskreissitzung anlässlich des Jubiläumskongresses.
Zunächst stand die Wahl für den Vorsitz des Arbeitskreises auf der Tagesordnung. Oberstapotheker Dr. Bernd Klaubert wurde zum Vorsitzenden, Flottenapotheker a. D. Gregor Peller und Oberstapotheker Dr. Boris Mey wurden als Stellvertreter nominiert und gewählt. Sie werden ihre Aufgaben mit Beginn des Jahres 2015 übernehmen.
Der Inspizient Wehrpharmazie der Bundeswehr, Oberstapotheker Arne Krappitz, begrüßte ebenfalls die Teilnehmer und freute sich über das gut gefüllte Auditorium, das die hohe Wertschätzung der Kongressteilnehmer für das Programm und die Vortragenden zum Ausdruck bringe.
Passend zum Motto des Kongresses „Tradition und Innovation“ waren zwei retrospektive und ein wissenschaftlicher Beitrag vorgesehen. Flottenapotheker a. D. Gregor Peller eröffnete den Vortragsreigen mit einem ersten historischen Abriss zur Entstehung und Entwicklung von Bundeswehrapotheken. Peller hat sich als erster dieses Themas angenommen und ein umfangreiches Quellenstudium, u. a. in den Archiven des Bundesministeriums der Verteidigung und der Kommandobehörden des Sanitätsdienstes, betrieben.
Nach der Aufstellung der Bundeswehr wurden die Sanitätsmaterialversorgungseinrichtungen der Teilstreitkräfte durchaus unterschiedlich betrieben: Bei der Marine gab es stationäre Sanitätsmateriallager ohne Apotheker, die Luftwaffe hatte Lagerbezirke für Sanitätsmaterial, die von einem Apotheker geleitet wurden, und das Heer verfügte mit den Korps- und Divisionsversorgungspunkten über verlegefähige Einrichtungen. Auch die gesetzlichen Grundlagen waren in den 1960-iger Jahren völlig verschieden von den heutigen. So fanden das Apothekengesetz und das Arzneimittelgesetz noch bis in die 1970er Jahre keine Anwendung auf Einrichtungen, die der Versorgung von Angehörigen der Bundeswehr mit Arzneimitteln dienten.
Gab es zu Anfang der achtziger Jahre mit Schaffung der Bundeswehrapotheken noch 45 Einrichtungen, so sank deren Anzahl mit Einführung der regionalen Sanitätsmaterialversorgung 1988 auf zunächst 37 Bundeswehrapotheken, um dann mit jeder Strukturreform weiter abzunehmen. Nach der Neuausrichtung der Streitkräfte sind im Jahr 2014 hiervon noch vier Bundeswehrkrankenhausapotheken, drei Versorgungs- und Instandsetzungszentren Sanitätsmaterial sowie zwei Sanitätsmateriallager verblieben.
Oberstapotheker a. D. Dr. Claus Michael Lommer nahm den Faden der historischen Betrachtung auf und berichtete über die Arzneimittelherstellung als die „ureigenste pharmazeutische Tätigkeit“ in den Bundeswehrapotheken im Wandel der Zeit. Mit vielen persönlichen Bildern aus den 1980er und 1990er Jahren illustrierte er den Aufbau und die Leistungen der pharmazeutischen Großherstellung in den Bundeswehrkrankenhausapotheken, die er als pharmazeutischer Technologe damals maßgeblich mitgeprägt hat. Hatte in den ersten Jahren noch jede Bundeswehrkrankenhausapotheke ein eigenes Logo auf der Verpackung und teilweise eigene Rezepturen für die von ihr hergestellten Produkte, so wurde dies im Laufe der Jahre standardisiert und dokumentiert. Der Wandel des Produktportfolios, das auf den Vorgaben des aktuellen Herstellungserlasses basiert und die heutige hochmoderne Geräteausstattung stellen auch für die Zukunft eine leistungsfähige und auftragsangepasste bundeswehreigene Arzneimittelherstellung sicher.
Aus der wehrmedizinischen Forschung am Institut für Pharmakologie und Toxikologie der Bundeswehr trug Oberfeldapotheker Karin Niessen vor. Sie stellte eindrucksvoll die aktuellen Ansätze zur Suche nach neuen Antidoten auf molekularpharmakologischer Ebene vor.
Rezeptoren des Neurotransmitters Acetylcholin sind Angriffsort vieler chemischer Kampfstoffe. Die Behandlung entsprechender Intoxikationen erfolgt standardmäßig mittels Atropin und Reaktivatoren für den muscarinischen Typ des Rezeptors, wie Obidoxim oder das im Zulassungsprozess befindliche HI-6. Bei den nicotinischen Rezeptoren hingegen besteht eine Therapielücke und wehrmedizinischer Forschungs- und Handlungsbedarf. Niessen stellt deshalb nochmals die pharmakologischen Mechanismen am Acteylcholinrezeptor dar und leitete die Ziele ihrer Forschungen am Nicotinrezeptor hieraus ab. Das von Niessen vorgestellte Forschungsprojekt befasst sich mit der Entwicklung neuer Methoden für das schnelle Screening von potentiellen Wirkstoffen am menschlichen nicotinischen Acetylcholinrezeptor. Dazu wurden die Rezeptoren isoliert und in einer Versuchsanordnung mit aufsteigenden Konzentrationen der Bispyridniumverbindung MB 327 versetzt und ihre Funktionalität in den verschiedenen Zuständen getestet.
Mit dem vorgestellten Testsystem kann die Suche nach potentiellen Antidoten, die am nicotinischen Acteylcholinrezeptor angreifen, standardisiert und vereinfacht werden.
Mit diesem Ausblick in die Zukunft bewies Oberfeldapotheker Niessen eindrücklich, wie die Wehrpharmazie ihren Beitrag zur Innovation der Wehrmedizin leisten kann.
Arbeitskreis Zahnmedizin
Oberstarzt d. R. Dr. Christoph Kathke
Berlin
Am 13.09.2014 fand die Fortbildungsveranstaltung des Arbeitskreises Zahnmedizin statt.
Der Leiter des Arbeitskreises, Oberstarzt d. R. Dr. Christoph Kathke, konnte fast 30 aktive Sanitätsoffiziere Zahnarzt, Reservisten sowie auch interessierte Veterinärmediziner begrüßen.
Zum Thema „Geschlechtsspezifische Zahnmedizin“ referierte die Präsidentin der Deutschen Gesellschaft für Geschlechtsspezifische Zahnmedizin, Frau Privatdozent Dr. Dr. Christane Gleissner (Universität Mainz), mit dem Vortrag: „Welchen Einfluss hat das Geschlecht auf die Mundgesundheit?“
Die meisten Erkrankungen der Mundhöhle zeigen geschlechtsspezifische Unterschiede in der Prävalenz. Dies betrifft insbesondere häufige Erkrankungen, wie Karies und Parodontitis, die Hauptursachen für Zahnverlust. Während sich Männer und Frauen im mittleren Lebensalter im Hinblick auf die Zahl fehlender Zähne bzw. totale Zahnlosigkeit (noch) nicht unterscheiden, sind 65- bis 74-jährige Seniorinnen in Deutschland häufiger zahnlos (25,2), oder ihnen fehlen mehr Zähne (14,9) als gleichaltrigen Senioren (19,6 respektive 13,3). Internationale epidemiologische Daten belegen ähnliche geschlechtsspezifische Unterschiede in anderen Ländern und Kulturen. Dies überrascht umso mehr, als dass Frauen ein höheres Inanspruchnahmeverhalten zahnärztlicher Leistungen, eine bessere Mundhygiene und eine höhere Motivation zu allgemeinpräventivem Verhalten aufweisen und wirft die Frage nach dem „Warum“ auf. Geschlechtsspezifische Schnittstellen zwischen Medizin und Zahnmedizin wurden erläutert (Hormonersatztherapie bei Frauen und Männern, Diabetesunterschiede, Medikamentenwirksamkeiten) und Möglichkeiten aufgezeigt, wie die interdisziplinäre Zusammenarbeit sinnvoll verstärkt und so die (zahn-) medizinische Versorgung aller Patienten verbessert werden kann.
Ferner zeigte PD Dr. Dr. Gleissner auf, dass der „Gender-Shift“ das Berufsbild des Zahnarztes verändert:
In den letzten Jahrzehnten ist die Zahl der Frauen in der Zahnmedizin ständig gestiegen. Bereits ab dem Jahr 2017 wird die zahnmedizinische Versorgung vorwiegend durch Frauen erfolgen. Dies wirft die Frage auf, was das für das Berufsbild des Zahnarztes bedeutet. Ein Blick in die empirische Forschung wirft ein Schlaglicht auf potenziell wichtige Bereiche, die sich mit dem „Gender-Shift“ verändern könnten, wie beispielsweise die Wochenarbeitszeit, Modelle der Praxisorganisation, die Art der Praxisführung und die Praxisphilosophie, das Erwerbseinkommen, das Investitionsverhalten bei der Praxisgründung, die Zahnarzt-Patienten-Beziehung, Weiterbildung und Spezialisierung sowie Forschung und Lehre. In Umfragen werden erste Trends sichtbar. In den Fächern Oralchirurgie und Implantologie treten die geschlechtsspezifischen Unterschiede besonders deutlich hervor.
Abschließend referierte Prof. Dr. Dr. Ralf J. Radlanski (Charite Campus Benjamin Franklin, Berlin) zur „Frage des Sexualdimorphismus bei menschlichen Zähnen“.
Vielfach wird angenommen, dass sich auch anhand der Zähne des Menschen das Geschlecht des Individuums bestimmen lässt. Eine Vielzahl anthropologischer, morphometrischer Studien legt diesen Schluss nahe. Die Arbeitsgruppe um Prof. Radlanski fragte sich, ob dieser Unterschied auch tatsächlich erkennbar ist. Zu diesem Zweck wurden 50 intraorale Fotografien, die die Frontzahnregion von Frauen und Männern (Alter: 6 bis 75 Jahre) zeigten, in Originalgröße auf einem fünfseitigen Fragebogen randomisiert angeordnet. Die Lippenregion war jeweils ausgeblendet. Außer „weiblich“ und „männlich“ konnte auch ein „?“ für unentschieden angegeben werden. Diese Fragebögen wurden an 50 Fachleute (Zahnärzte/innen, Zahntechniker/innen, zahnärztliche Fachangestellte, Student/innen der Zahnmedizin) und an 50 Laien zum Ankreuzen verteilt.
Diese Fragebögen wurden in der Originalform auch in der Arbeitskreissitzung an das Auditorium verteilt: Wie in der oben angeführten Untersuchung konnten hier ebenfalls keine geschlechtsspezifischen Merkmale / Unterschiede bei den Zahnformen ausgemacht werden.
Arbeitskreis Offiziere des Militärfachlichen Dienstes
Hauptmann Stephan Wüsthoff
Streitkräfteamt, Bonn
Am späten Nachmittag des 12.09.2014 konnte der Vorsitzende, Hauptmann Stephan Wüsthoff, neben dem Präsidenten der Deutschen Gesellschaft für Wehrmedizin und Wehrpharmazie ein über alle Dienstgrade hinweg gemischtes Teilnehmerfeld des Arbeitskreises herzlich begrüßen.
Im Mittelpunkt des Nachmittages stand der Vortrag des eingeladenen Referenten, Oberstarzt Dr. Jens-Peter Evers, Dezernatsleiter G 3.1 Im Kommando Sanitätseinsatzunterstützung.Im Schwerpunkt seiner Ausführungen berichtete er über aktuelle Herausforderungen in den Einsatzgebieten der Bundeswehr mit besonderem Augenmerk auf die Offiziere des militärfachlichen Dienstes im Sanitätsdienst. Er stellte dabei sehr eindrucksvoll die Konkurrenzsituation zwischen den Forderungen der neuen (18.08.14) Zentralweisung „Ausbildung und Verwendungsaufbau von Offizieren des militärfachlichen Dienstes (OffzMilFD)im Sanitätsdienst der Bundeswehr“ und den noch zukünftig verbleibenden Dienstposten von Offz MilFD San in den Einsatzgebieten dar. So sind gem. Zentralweisung Erfahrungen und Bewährung in der besonderen Auslandsverwendung (Einsatz) wesentliche Bestandteile im Werdegang. Nach derzeitigem Planungsstand stehen den Offz MilFD San zukünftig noch fünf Auslandseinsatzdienstposten zur Verfügung, um dieser Forderung zu entsprechen. Im weiteren Verlauf berichtete OTA Dr. Evers dem Auditorium von den aktuellen sanitätsdienstlichen Planungen zur ISAF-Nachfolgemission Resolut Support Mission (RSM) Afghanistan. Die erhöhte internationale Beteiligung u. a. auch in Schlüsselfunktionen wie den Dienstposten des Einsatzoffiziers der Sanitätseinsatzkompanie Mazar e Sharif führte am Ende des Vortrages zu einer lebhaften Diskussion.
Im zweiten Teil der Arbeitskreissitzung am Samstag schlossen sich die OffzMilFD der Sitzung des neuen Arbeitskreises Gesundheitsfachberufe an. Der Vortragende, Hauptmann Assert, Sachbearbeiter im BAPersBw, berichtete über neue Modelle der Personalentwicklung, Personalplanung und der Steuerkopforganisation. Die mit der neuen Attraktivitätsoffensive der Bundesministerin der Vetreidigung verbundenen Änderungen in der Personalführung sorgten für viel Gesprächsstoff. So soll jeder Soldat zukünftig jährlich ein Personalgespräch erhalten. Für OffzMilFD soll darüber hinaus ab Feststellung der A12 Perspektive eine verbindliche Personalentwicklung aufgezeigt werden.
Nach der Pause berichtete Hauptmann Wüsthoff, nun wieder im Kreis der OffzMilFD San, über die aktuellen Projekte des Vorstandes. Dabei ging er im Schwerpunkt auf die nun endlich festgeschriebene Erhöhung der Lehrgangsplätze auf 100 Plätze beim Lehrgang „Fortbildung für Sanitätsdienstoffiziere“ ein, die seit dem 09.09.2014 jetzt dauerhaft festgeschrieben ist, nachdem bisher die bereitgestellten 50 Lehrgangsplätze immer „überbucht“ waren.
Insgesamt war auch diese Tagung des Arbeistkreises wieder durch interessante Vorträge und konstruktive Gespräche zwischen allen Dienstgradgruppen gekennzeichnet.
Datum: 11.11.2014
Quelle: Wehrmedizinische Monatsschrift 2014/10-11