HPV bedingte Plattenepithelkarzinome im oberen Aerodigestivtrakt – ein Update für Zahnärzte
Aus dem Sanitätsversorgungszentrum Germersheim (Leiter: Oberfeldarzt Dr. H.-C. Safar) des Sanitätsunterstützungszentrums Cochem (Leiter: Oberstarzt Dr. M. Neuhoff)
Humane Papillomaviren sind nicht nur für Gynäkologen und Hals-, Nasen-, Ohrenärzte ein wichtiges Thema, sondern auch wir Zahnärzte sollten hierrüber Kenntnisse haben.
HPV bedingte Plattenepithelkarzinome im oberen Aerodigestivtrakt stellen eine eigene Tumorentität mit eigenen mikrobiologischen Merkmalen sowie – im Vergleich zu durch Tabak oder Alkohol verursachte Plattenepithelkarzinomen – abweichendem Verlauf und Therapieansprechen dar. HPV sind mikroskopisch kleine Partikel, die keinen eigenen Stoffwechsel haben und auf einen Wirtsorganismus zur Vermehrung angewiesen sind. (Tab. 1)
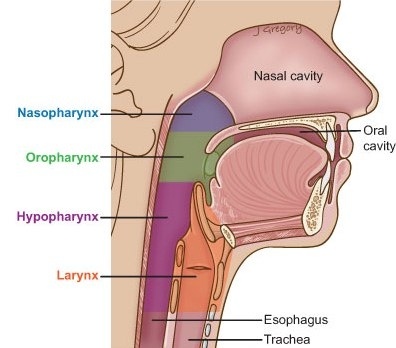
Derzeit sind mehr als 200 verschiedene Typen bekannt, welche man in Low Risk (LR) und High Risk (HR) unterscheidet. Die LR-Typen verursachen gutartige Veränderungen wie Warzen und Papillome, wohingegen die HR-Typen langfristig zu Karzinomen führen können. Hier stehen besonders HPV-16 und HPV-18 im Fokus. Typische Lokalisationen sind neben Cervix und Anus der Oropharynx. Aufgrund des Übergangsepithels scheint der Oropharynx im oberen Aerodigestivtrakt am häufigsten von HPV bedingten Plattenepithelkarzinomen betroffen zu sein. In Deutschland sind 35 % der durch HPV verursachten Plattenepithelkarzinome in diesem Bereich lokalisiert, in den USA sogar 70 %. Die jährliche Inzidenz für derartige Tumorerkrankungen liegt weltweit zwischen 200 000 und 350 000. Während die Neuerkrankungsrate für tabak- und alkoholbedingte Oropharynxkarzinome in den vergangenen Jahnzehnten stetig abgenommen hat, ist dagegen ein Anstieg der Inzidenz für HPV verursachte Mund-Rachenraum-Karzinome zu verzeichnen.
Ablauf einer Infektion
Die Übertragung erfolgt ausschließlich durch Hautkontakt. Man hat nicht direkt eine HPV Infektion, sobald man einen infizierten Menschen berührt! Es sind Mikroverletzungen an der Haut oder Schleimhaut notwendig, die den Viren den Weg zur Basalmembran frei machen. Über ein Kapsidprotein bindet der Virus an die Basalzellen und infiziert diese. Durch Blutspenden, Küssen oder Stillen werden die Viren nicht übertragen. Eine Ansteckung mit high risk HPV erfolgt vor allem beim Geschlechtsverkehr, wobei selbst Kondome keinen hundertprozentigen Schutz bieten. Fraglich ist zurzeit noch, ob der Kontakt mit Gegenständen, die mit der Genitalschleimhaut in Kontakt kommen, wie Handtücher und Toiletten, ebenfalls für eine Übertragung ausreicht. Für eine Ansteckung im Oropharynx spielt Oralsex eine entscheidende Rolle.
Meistens verläuft eine Infektion transient, sprich sie heilt nach einiger Zeit wieder aus. Dies kann Wochen, Monate, aber auch Jahre dauern. Die Zeitspanne beträgt durchschnittlich zwischen acht und 18 Monaten. Besteht die Infektion länger, dauert es meist noch Jahre bis zur Entstehung eines Karzinoms. Deshalb haben 4 - 7 % der gesunden Männer und Frauen eine orale HPV Infektion.
Faktoren, die die Entstehung eines Orophyarynxkarzinoms aus einer HPV Infektion begünstigen sind vor allem die Dauer der Infektion, sowie zusätzlicher Tabak- und Alkoholkonsum. Die Betroffenen haben eine höhere Anzahl an vaginalen und oralen Sexualpartnern in Relation zum Alter, sowie ein jüngeres Alter beim ersten Sexualkontakt im Vergleich zu Patienten, die an einem tabak- oder alkoholbedingten Plattenepithelkarzinom erkranken.
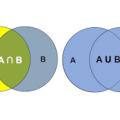
Unmittelbar nach Eindringen in eine Zelle codiert das HPV Genom zuerst sechs sogenannte „frühe“ Proteine (E1, E2, E4, E5, E6 und E7). Erst danach folgen die beiden „späten“ Proteine L1 und L2. Die ersten Proteine sind für die virale DNA Replikation, die Transkription der viralen Gene sowie die Virusfreisetzung notwendig. Bei den Proteinen L1 und L2 handelt es sich um Kapsidproteine. Von manchen HPV Typen wirken E5, E6 und E7 als Onkoproteine. Zum Beispiel werden durch sie zelluläre Tumorsuppressorproteine wie das P53 oder pRB inaktiviert. Beide Proteine kommen in gesunden Zellen vor und regulieren den Zellzyklus bzw. das Zellwachstum. Das Retinoblastom- Protein verlangsamt das Zellwachstum und verhindert den Einbau defekter DNA. P53 bremst ebenfalls die Aktivität des Zellzyklus, sodass keine ungebremste Zellvermehrung stattfinden kann. Diese wäre anfälliger für Entartungen. (Abb. 2)
In den Basalzellen findet man nur eine geringe Menge viraler Genome sowie eine schwache Transkription der frühen Gene E1, E2 und E5. Die HPV Proteinexpression ist stark an den Differenzierungsgrad der infizierten Keratinozyten gebunden. Im unteren Stratum spinosum werden alle frühen Proteine (E1, E2, E4, E5, E6 und E7) expliziert. Im oberen Stratum spinosum werden viele virale Genome repliziert und die DNA Replikation setzt ein. Ebenfalls erfolgt an dieser Stelle die L1 und L2 Produktion sowie der Zusammenbau neuer Viruspartikel. Im Stratum granulosum finden sich reife, infektiöse Virionen, die mit abschilfernden Zellen aus der obersten Zelllage freigesetzt werden. Persistiert die HPV Infektion, besteht die Möglichkeit einer Dysplasie, welche sich zu einem Karzinom entwickeln kann.
Testverfahren
Wie bereits erwähnt, haben HPV bedingte Plattenepithelkarzinome ein anderes Therapieansprechen als durch Noxen verursachte Plattenepithelkarzinome. Generell ist die Prognose für Patienten mit durch HPV verursachten Plattenepitheltumoren im oberen Aerodigestivtrakt besser, als bei tabak- oder alkoholinduzierten Karzinomen. Ursächlich ist vor allem das meist jüngere Alter der Patienten sowie die reduzierte Anzahl von vorhandenen Allgemeinerkrankungen. Ziel ist es eine möglichst schonende Therapie zu ermöglichen, um die funktionell wichtigen anatomischen Strukturen zu erhalten. Es ist nicht möglich die Viren im Blut nachzuweisen.
Stattdessen wurden Tests entwickelt, mit denen Tumorgewebe auf HPV untersucht werden kann.
Dafür liegen verifizierte Marker, wie akkumuliertes p 16 vor. P 16 ist ein Protein, welches den Zellzyklus hemmt und bei einer HPV Infektion von infizierten Zellen überexprimiert wird. Diese Überexpression macht man sich im Rahmen einer immunhistochemischen Färbung zu nutze. Wird das Tumorgewebe großflächig angefärbt liegt eine HPV Infektion dem Tumor zu Grunde. Anschließend wird der genaue HPV Typ ermittelt, zum Beispiel durch eine Polymerase-Kettenreaktion.
Da etwa 80 % aller Menschen in ihrem Leben eine, überwiegend ohne behandlungsbedürftige Folgeerkrankung abheilende, HPV Infektion durchmachen, ist es notwendig, die behandlungsbedürftigen Präkanzerosen nachzuweisen.
Bedingt durch die nicht im Blut nachweisbaren Viren hat sich die Wissenschaft auf die Suche nach anderen Markern (sprich „Spuren“) gemacht, die die HPV im Blut hinterlassen. Zunächst wurde ein Test auf den Markt gebracht, der das HPV 16 E6 Protein nachweist. Da dieses aber in der frühen Phase produziert wird, kann hiermit nicht zwischen einer transienten Infektion und einer Präkanzerose unterschieden werden. Man weist lediglich nach, dass eine Infektion vorliegt. Patienten sind bereits zehn Jahre vor dem Nachweis eines Karzinoms, beispielsweise im Oropharynx, HPV 16 E6 seropositiv.
In einem nächsten Schritt gerieten HPV 16 E6 Antikörper in das Blickfeld. Doch auch deren Nachweis bestätigt lediglich die Infektion und nicht ein Karzinom. Außerdem werden diese Antikörper nur von Plattenepithelkarzinomen im oberen Aerodigestivtrakt und nicht von Plattenepithelkarzinomen im Cervix oder Anus gebildet.
Mittlerweile ist ein weiterer Test verfügbar, mit dem HPV 16 L1 Antikörpern nachgewiesen werden können. Laut Herstellerangaben werden diese Antikörper nur bei Präkanzerosen und selten bei Karzinomen, jedoch nicht bei transienten Infektionen gebildet. In der Literatur findet man hierzu jedoch sehr diskrepante Aussagen. Zumindest scheint sich aus dem Nachweis von HPV 16 L1 Antikörpern aufgrund einer Immunantwort eine bessere Prognose für die Erkrankten abzuleiten. Allerdings kann der Nachweis nicht als Vorsorge verwendet werden, um behandlungsbedürftige Präkanzerosen zu detektieren. Außerdem ist bei einem positiven Testergebnis die Lokalisation der Präkanzerose weiterhin unklar.
Zusammenfassend ist festzustellen, dass weiterhin umfangreicher Forschungsbedarf besteht, um eine sinnvolle Vorsorge – vergleichbar mit der beim Gynäkologen – auch durch uns Zahnärzte anbieten zu können. Ob die notwendige Frage durch die aktuell laufenden Langzeitstudien beantwortet werden können, bleibt abzuwarten.
Ein zusätzlicher Aspekt zur Verringerung der Inzidenz von HPV bedingten Plattenepithelkarzinomen ist die Prävention. Seit Juni 2018 empfiehlt die Ständige Impfkommission (STIKO) des Robert Koch-Instituts (RKI) in Berlin auch für Jungen zwischen neun und 14 Jahren die HPV Vakzination. Durch flächendeckende Impfungen wird eine Herdenimmunität erzeugt, die nicht nur vor der Ausbreitung von HPV bedingten Plattenepithelkarzinomen, sondern ebenfalls vor Infektionen mit low risk HPV Typen (die zu gutartigen Veränderungen führen) schützt.
Anschrift der Verfasserin:
Oberstabsarzt Dr. Konstanze Betz
SanVersZ Germersheim
Südpfalzkaserne
An der Hexenbrücke 5/9
76726 Germersheim
E-Mail: [email protected]
Literatur bei Verfasserin
Datum: 05.09.2019
Quelle: Wehrmedizin und Wehrpharmazie 2/2019