TROPENMEDIZINISCHE DIAGNOSTIK UND THERAPIE AM BUNDESWEHRKRANKENHAUS BERLIN
Tropical Medicine at the Bundeswehr Hospital Berlin-Diagnostic and Therapeutic Options
Aus der Abteilungen Dermatologie(Leitender Arzt: Oberstarzt Dr. R. Hartmann), Innere Medizin(Leitender Arzt: Oberstarzt Dr. U. Baumgarten) und Laboratoriumsmedizin(Leiter: Flottillenarzt Dr. R. Müller) des Bundeswehrkrankenhauses Berlin(Chefarzt: Flottenarzt Dr. W. Titius)
Elmar Elsner, Behruz Foroutan und Rico Müller
Aufgrund der zunehmenden Anzahl internationaler Bundeswehreinsätze in tropischen und subtropischen Gebieten sowie der erheblichen Zunahme von Fernreisen und internationaler Migration ist mit einem steigenden Infektionsrisiko in diesen Bereichen zu rechnen.
Dies erfordert entsprechende tropenmedizinische Diagnostik- und Behandlungskapazitäten im Sanitätsdienst.
Methoden: Es werden die am Bundeswehrkrankenhaus (BwKrhs) Berlin etablierten Verfahren der tropenmedizinischen Akut- und E lektivdiagnosti k, einschlie ßlich einer 24-h- Notfalldiagnostik, und die Therapie sow ie präventivm edizinische Beratung und Betreuung vorgestellt.
Ergebnisse: Die erfolgreiche interdis ziplinäre Zusammenarbeit in der Labordiagnos tik und Behandlu ng wird anhand ausgewählter Kasuistiken auf dem Gebiet der Tro penmedizin belegt.
Schlussfolgerungen: Am BwKrhs Berli n wurden die Möglichkeiten für eine hoch qualitative und umfassende tropenmedizinische Dia - gnostik und Therapie geschaffen.
Summary
Background: Because of the increasing numbers of international missions of the Bundeswehr in tropical and subtropical regions, increased tourism and international migration medical personnel will be challenged by a perplexing diversity of unfamiliar diseases in missions as well as import ed diseases back home. Therefore the Bundeswehr Medical Service had to provide reliable diagnostic and therapeutic capabilities in Tropical Medicine.
Methods: The article gives an overview of the diagnostic a nd therapeutic capabilit ies in Tropical Medicine assuring a 24-hour emergency s ervice, particularly w ith regard to Malar ia and other blood parasites, tr eatment and preventive medical care, which are provided at the Bundeswehr Hospital Berlin.
Results: Three case reports are pres ented to emphasize the interdis ciplinary coop eration of the differen t Tropical Medicin e Exper ts at the Bundeswehr Hospital Berlin.
Conclusions: The Bundeswehr Hospital Berlin provides capabilities for a highly qualitative and extensive up-to-date diagnostic tool and therapy options in the challenging field of tropical medicine
1. Einleitung
Durch die zunehmenden Reiseaktivitäten unserer Bevölkerung und die Einsätze der Bundeswehr in tropischen und subtropischen Geb ieten kommt der Erkennung und Behandlung von tropenassozi ierten Erkrankung en ei ne immer größere Bedeutung zu.
Das Bundeswehrkrankenhaus (BwKrhs) Berlin verfügt gegenwärtig über drei Sanitätsoffiziere mit der Zusatzbezeichnu ng „Tropenmedizin“ . Damit nimmt es eine expo ni erte Stellung innerhalb der Berliner Kliniklandschaft ein.
Diese drei Sanitätsoffiziere sehen ihren Schwerpunkt in der klinischen Betonung der Tropenmedizin, unabhängig von ihrer eigentlichen Facharztqualifikation. Durch die unterschiedlichen Fachgebiete (Dermatologie/Venerologie, Innere Medizin/Infektiologie, Laboratoriumsmedizin/ Infektiologie) haben sich ergänzende Schwerpunkte herauskristallisiert.
Der Aufbau einer tropenmedizinischen Akutdiagnostik geht auf das Jahr 2004 zurück. Diese Entscheidung basierte auf einer Kooperation mit dem Berliner Tropeninstitut. Patienten, die stationär behandelt werden mussten, wurden in das BwKrhs Berlin verlegt. Grundlage für eine ausreichende klinische Betreuung dieser Patienten war es, die notwendige diagnostische Kompetenz zu schaffen. Im ersten Schritt wurde eine zuverlässige Malaria-Diagnostik implementiert. 2006 erfolgte eine Empfehlung der Senatsverwaltung für Gesundheit und Soziales, sich in tropenmedizinischen Fragen, insbesondere bei der Notwendigkeit einer validen Diagnostik, an das Bundeswehrkrankenhaus zu wenden.
Daraufhin wurde in der Laborabteilung unseres Krankenhauses eine tropenmedizinische Akutdiagnostik aufgebaut, die derzeit ständig verfügbar ist. Sie gestattet im engeren Sinne die Durchführung und Interpretation von immunchromatografischen Schnelltests zur Überblicksdiagnose insbesondere bei Verdacht auf Dengue-Fieber und Malaria. Des weiteren werden Spezialfärbeverfahren (Giemsa- bzw. Field-Färbung) zur mikroskopischen Diagnostik, Speziesidentifizierung und Verlaufskontrolle bei Malaria vorgehalten. Im weiteren Verlauf der Diagnostik besteht eine sehr enge Kooperation mit dem Zentralen Institut des Sanitätsdienstes der Bundeswehr (ZInstSanBw) Kiel, Laborabteilung I, Außenstelle Berlin (Leiter: Flottenarzt M. Müller) sowie mit dem Fachbereich Tropenmedizin der Bundeswehr am Bernhard-Nocht-Institut (BNI) Hamburg (Leiter: Oberfeldarzt Dr. M. Fischer).
Die Elektivdiagnostik wird durch die Laborabteilung I, ZInstSanBw Kiel, Außenstelle Berlin gewährleistet. Sie erfährt durch die enge Verzahnung mit den übrigen Zentralinstituten und Mikrobiologischen Instituten eine stete Erweiterung der diagnostischen Fähigkeiten gerade auch bei seltenen und exotischen Krankheitserregern und rundet die diagnostischen Möglichkeiten ab.
Die Behandlung der jeweiligen Patienten erfolgt in einer engen interdisziplinären Zusammenarbeit zwischen den Tropenmedizinern der Abteilungen Dermatologie, Innere Medizin und Laboratoriumsmedizin des BwKhrs Berlin.
2. Methoden
2.1. Akutdiagnostik
Die Verantwortlichkeit für die tropenmedizinisch- infektiologische Akutdiagnostik obliegt der Sektion Laboratoriumsmedizin am Bundeswehrkrankenhaus Berlin.
Im Wesentlichen umfasst die Akutdiagnostik die folgenden zertifizierten Untersuchungen:
– mikroskopischer Nachweis
- Plasmodium sp.,
- Trypanosomen,
- Filarien,
- Leishmania sp.,
- Schistosomen in Blut, Urin Gewebe-, Reizserum- und Knochenmarktpunktionsproben.
– immunchromatografisches / infektionsserologisches Screening
- Dengue-Virus-Infektionen (Dx-Schnelltest, Focus Diagnostics, CE),
- Malaria (Binax Now, Fa. Binax, CE),
- Influenza A und B (Binax Now, Fa. Binax, CE),
- HIV-Infektionen (Chemolumineszenz-Immunoassay, 4.Generation, Fa. Abbott, CE).
– molekularbiologisches Screening mittels PCR (RT-PCR, Fa. Cepheid),
- aktive offene Tuberkulose (inklusive Rifampicin- Empfindlichkeit),
- MRSA-Besiedlung/-Infektion (GeneXpert).
– mikroskopische Übersichtsdiagnostik
- Gram-Färbungen außerhalb der regulären Dienstzeiten der Laborabteilung I des ZInst- SanBw Kiel, Außenstelle Berlin.
– molekularbiologische Akutdiagnostik von Erregern viraler hämorrhagischer Fieber* *
Kann vor Ort in Berlin durch personelle und materielle Unterstützung in Form einer mobilen PCR-Diagnostik im Bedarfsfall durch den Fachbereich Tropenmedizin des BwKrhs Hamburg in Zusammenarbeit mit dem Kooperationspartner BNI Hamburg sichergestellt und zeitnah durchgeführt werden.
Der oben beschriebene diagnostische Leistungsumfang wird täglich für 24 Stunden vorgehalten.
2.2. Elektivdiagnostik
Die Verantwortlichkeit für die Elektivdiagnostik obliegt der Laborabteilung I, ZInstSanBw Kiel, Außenstelle Berlin.
Die Elektivdiagnostik umfasst die folgenden zertifizierten Untersuchungsmethoden:
– mikroskopischer Nachweis
- Darmparasiten.
– infektionsserologisches Screening (Suchtest)
- HIV-Infektionen (Chemilumineszenz-Mikropartikel- Immunoassay, Fa. Abbott, CE) inklusive Bestätigungsdiagnostik (Immunoblot, Fa. Innogenetics, CE),
- HAV-, HBV-, HCV-Infektionen, (Chemilumineszenz- Mikropartikel-Immunoassay, Fa. Abbott, CE), inklusive Bestätigungsdiagnostik (Immunoblot, Fa. Innogenetics, CE)
- Lues (Chemilumineszenz-Mikropartikel-Immunoassay, Fa. Abbott, CE), inklusive Bestätigungsdiagnostik (Immunoblot, Fa. Viramed, CE),
- Coxiella burnetii-Infektionen (ELISA, Fa. Virion Serion, CE),
- Hanta-Virus-Infektionen (Line-Immunoassay, Fa. Microgen, CE),
- Phlebotomus-Virus-Infektionen (Line-Immunoassay, Fa. Microgen, CE),
- Dengue-Virus-Infektionen, Subtypen 1-4 (IIFT, Fa. Euroimmun, CE),
- West-Nil-Virus-Infektionen (Indirekter Immunfluoreszenztest (IIFT), Fa. Euroimmun, CE),
- Chikungyunya-Virus-Infektionen (IIFT, Fa. Euroimmun, CE),
- Amöbiasis (ELISA, Fa. Novagnost, CE),
- Leishmania sp. (ELISA, Fa. Novagnost, CE),
- Echinokokkose (ELISA, Fa. Novagnost, CE). – molekularbiologischer Nachweis (PCR)
- Sepsiserreger (Septifast, Fa. Roche, CE),Mycobacterium tuberculosis in Körperflüssigkeiten (Fa. Hain, CE),
-molekularbiologischer Nachweis(PCR)
- Norovirus in Stuhlproben (Fa. Mutareal, CE),
- EHEC in Stuhlproben (Fa. Hain, CE),
- HCV (qualitativ, Fa. Roche, CE),
- Chlamydia trachomatis (Fa. Roche, CE),
- Neisseria gonorrhoeae (Fa. Roche, CE),
- Entamoeba histolytica in Stuhlproben (IVD, BNI Hamburg)
- Giardia lamblia in Stuhlproben (IVD, BNI Hamburg).
– bakteriologische Standarddiagnostik (Erregernachweis)
- Kultivierung aller in vitro kultivierbaren bakteriellen Erreger der Risikogruppe 2,
- Identifizierung (Biochemie).
– parasitologische Kultur in Spezialnährmedien
- promastigote Leishmanienformen.
– immunologische Diagnostik
- aktive oder latente Tuberkulose mittels Interferon- Gamma Releasing Assay (Quantiferon ® TB Gold, Fa. Cellestis, CE).
Eine vergleichbare Diagnostik wird im Land Berlin nur noch vom infektiologischen Labor des Rudolf Virchow-Klinikums der Charité angeboten.
Alle Untersuchungsverfahren werden mit zertifizierten Diagnostika (siehe oben) durchgeführt und sind gemäß Richtlinie der Bundesärztekammer (RiliBÄK) akkreditiert.
Durch die oben geschilderte Kooperation mit der Laborabteilung I, ZInstSanBw Kiel, Außenstelle Berlin und dem Fachbereich Tropenmedizin des BwKrhs Hamburg am BNI Hamburg kann in der Liegenschaft des Bundeswehrkrankenhauses Berlin ein noch weiter spezialisiertes diagnostisches Profil vorgehalten werden.
2.3. Präventiv-, tropen- und reisemedizinische Beratung und Betreuung
Ein weiteres Betätigungsfeld ist die präventivmedizinische Betreuung einer umfangreichen Patientenklientel, die sich aus verlegenden und rückkehrenden Einsatzkräften der Bundeswehr sowie aus Angehörigen von Bundesdienststellen, Ministerien, ausländischen Landesvertretungen, Mitarbeitern global agierender Unternehmen und privat reisenden Personen zusammensetzt.
Zum präventivmedizinischen Angebot gehören:
- Reise- und Impfberatung,
- telefonische infektiologische und tropenmedizinische Beratung,
- Impfsprechstunde und Durchführung aller Impfungen (inklusive Schutzimpfungen gegen Gelbfieber, Tollwut, Cholera und Japanische Enzephalitis),
- Tropentauglichkeitsuntersuchungen nach dem berufsgenossenschaftlichen Grundsatz 35 (G35).
3. Ergebnisse
Bei der präventiv- und tropenmedizinischen Betreuung der unter 2.3. genannten Klientel kommt es immer wieder zu überraschenden labordiagnostischen Befunden (Abb 1).
An den folgenden Fallbeispielen soll das diagnostische und therapeutische Vorgehen dargelegt werden.
Fall 1
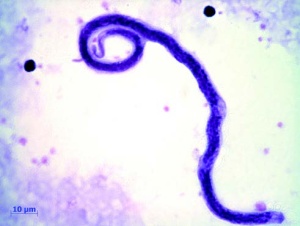
Bei dieser Loa loa-Infektion handelte es sich um einen Zufallsbefund im Rahmen einer Rückkehreruntersuchung eines asymptomatischen Patienten, der sich viele Jahre beruflich in Westafrika aufgehalten hatte.
Fall 2:
Anamnese
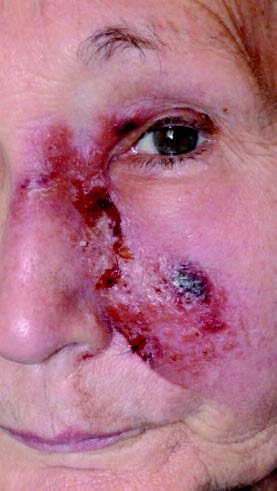
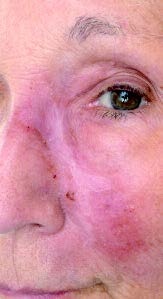
75-jährige Patientin mit seit 12 Monaten bestehender ausgeprägter progredienter infiltrativer Rötung der linken Wange und vordergründig unauffälliger Reiseanamnese; abgesehen von häufigen Reisen in den Mittelmeerraum (Ibiza).
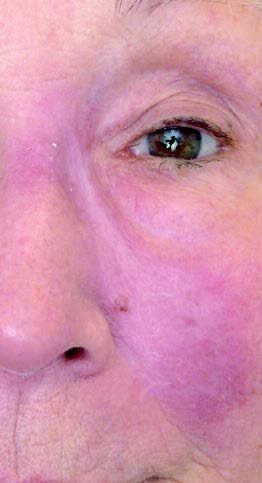
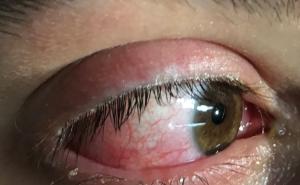
Bei der Patientin war bereits in einer auswärtigen Klinik eine kutane Leishmaniasis (Leishmania major) diagnostiziert und mit zwei 14-tägigen Zyklen intravenösem liposomalem Amphotericin B (Ambisome®) behandelt worden. Dieser Diagnose und Behandlung war bereits eine Reihe von erfolglosen Therapieversuchen aufgrund von diversen Fehldiagnosen, unter anderem „atypisches“ Erysipel, vorangegangen. Aufgrund des weiterhin progredienten Verlaufs ohne Heilungstendenz wurde die Patientin in unserer tropendermatologischen Sprechstunde zur Reevaluierung vorgestellt (Abb 2).
Diagnostik
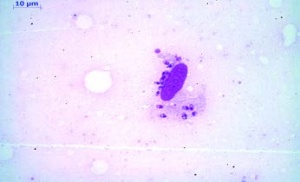
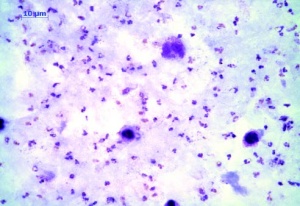
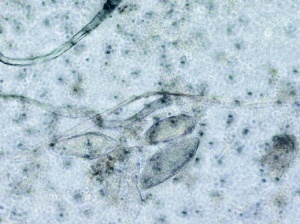
Es erfolgte eine erneute Probebiopsie mit Anlage eines Quetschpräparates (Giemsa-Färbung) und eine Gewinnung von Reizserum. In der Mikroskopie zeigte sich eine floride Leishmaniasis mit zahlreichen amastigoten Leishmanienformen in typischer Lagerung (Abb 3 und 4). In der Knochenmarkbiopsie (Mikroskopie, Kultur und PCR) fanden sich keine Leishmanien.
Therapie und Verlauf
Aufgrund der bisher erfolglosen Therapie entschieden wir uns zur körpergewichtsadaptierten systemischen Therapie mit Miltefosine (Impavido®) 150 mg/Tag für 6 Wochen. Hierunter kam es dann innerhalb der ersten 6 Wochen schon zu einem deutlichen Rückgang der Schwellung und zum Verblassen der Rötung (Abb 5: nach 4 Monaten). Die Abbildungen 6 und 7 zeigen den abgeheilten Befund in der Verlaufskontrolle 8 und 12 Monate nach Therapieabschluss.
Fazit
Der Fall zeigt eindrücklich, dass bei Patienten mit einer entsprechenden Reiseanamnese immer auch Erkrankungen aus dem tropischen und subtropischen Ausland differenzialdiagnostisch in Erwägung gezogen werden müssen. Die Mittelmeerregion darf dabei keineswegs unbeachtet bleiben. Mit dem neuen Medikament Miltefosine steht eine relativ nebenwirkungsarme Alternative zu den bisher gebräuchlichen Leishmaniasis- Therapeutika zur Verfügung.
Fall 3
Anamnese
32-jährige Patientin nach Rückkehr aus einem 4-wöchigen Urlaubsaufenthalt in Kamerun mit seit fünf Tagen bestehender fieberhafter Symptomatik (Schüttelfrost, Unwohlsein, Abgeschlagenheit, Cephalgien, Fieber bis 38,5 °C). Sie ist mit einem in Deutschland lebenden Kameruner verheiratet und besuchte in Begleitung ihrer 3-jährigen Tochter die Verwandtschaft ihres Ehemannes. Eine Malaria-Chemoprophylaxe wurde nicht betrieben.
Der stationären Aufnahme bei uns gingen drei ärztliche Konsultationen voraus. Ein Zusammenhang zwischen dem Aufenthalt in Afrika, dem Fieber und der Malaria konnte dabei offensichtlich nicht hergestellt werden. Die Vorstellung im Berliner Zentrum für Reise- und Tropenmedizin führte letztendlich zur umgehenden stationären Aufnahme.
Diagnostik
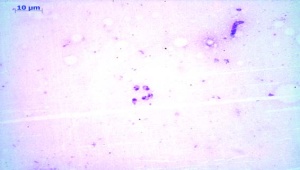
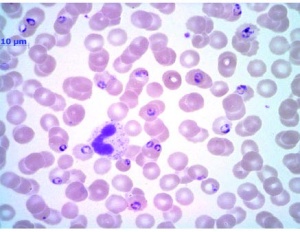
Die sofort eingeleitete mikroskopische Diagnostik zeigte eine Malaria tropica (Plasmodium falciparum) mit einer Parasitämie von 6,3 % (Abb 8 und 9). Paraklinisch lag außerdem ein deutlicher Anstieg der Transaminasen (> 3-fache der Norm), der LDH (570 U/l) sowie des CRP (> 200 mg/l) vor. Es bestand eine ausgeprägte Thrombopenie von 33 000 Thrombozyten/µl.
Therapie und Verlauf
Da aufgrund der paraklinischen Situation und der Parasitämie von > 5 % die Definition einer komplizierten bedrohlichen Malaria tropica erfüllt war, erfolgte die sofortige Verlegung der Patientin auf die Intensivstation unseres Hauses. Unter der zunächst intra - venösen Kombinationstherapie mit Artesunate i. v. und Doxycyclin (200 mg) kam es erwartungsgemäß innerhalb von 24 Stunden zu einem dramatischen Abfall der Parasitämie auf < 0,1 %, Die antiparasitäre i. v. – Medikation von 2,4 mg/kg Körpergewicht (0, 12, 24 und 48 Stunden nach stationärer Aufnahme) wurde am 3. Tag auf eine orale Medikation mit Arthemeter/ Lumefantrin (Riamet®) in üblicher Dosierung, jeweils 4 Tabletten (20/240 mg Artemeter/Lumefantrin am Tag 4 zweimal im Abstand von acht Stunden, am Tag 5 einmal und am Tag 6 einmal, umgestellt. Im weiteren Verlauf entwickelte die Patientin ein akutes Nierenversagen, sodass vom 3. stationären Tag an über insgesamt sechs Tage eine extrakorporale Nierenersatztherapie (kontinuierliche venovenöse Hämofiltration - CVVH) durchgeführt werden musste. Das Vollbild eines ARDS (Acute Respiratory Distress Syndrome) konnte auch ohne endotracheale Intubation und maschinelle Beatmung verhindert werden. Eine vermutlich auf dem Boden einer Pneumonie entstandene Sepsis wurde antibiotisch mit Moxifloxacin und Meropenem therapiert. Aufgrund einer ausgeprägten, jedoch spontan reversiblen hämolytischen Anämie, die ihren Gipfel drei Wochen nach Therapiebeginn mit Artesunate intravenös zeigte, erfolgte die Transfusion von zwei Erythrozytenkonzentraten. Der weitere Verlauf gestaltete sich komplikationslos, sodass die Patientin am 12. Tag in die Innere Abteilung verlegt und am 19. Tag entlassen werden konnte.
Fazit
Bei diesem Fall handelte es sich um eine vermeidbare komplizierte Malaria tropica. Durch eine relativ gut verträgliche Chemoprophylaxe wäre es bei der Patientin nicht zu einer solchen Erkrankung gekommen. Auf die Risiken, denen das drei Jahre alte Kind während des Aufenthalts in Kamerun ausgesetzt war, wird hier nicht eingegangen. Es ist davon auszugehen, dass bei richtiger Diagnosestellung im Rahmen der ersten ärztlichen Konsultation die Patientin keine komplizierte bedrohliche Malaria tropica entwickelt hätte und relativ unproblematisch mit einem der gängigen, in Deutschland zur Verfügung stehenden, oralen Antimalaria- Mittel behandelt worden wäre. Allerdings werden gemäß den gegenwärtigen deutschen Leitlinien auch die leichten Formen der Malaria tropica unter stationären Bedingungen behandelt. Im Falle einer unkomplizierten Malaria tropica dauert diese Behandlung im Durchschnitt nicht länger als drei Tage.
Fall 4:
Anamnese
17-jähriger, aus dem Sudan stammender und seit zwei Jahren in Deutschland lebender Patient mit seit drei Monaten bestehender Makrohämaturie. Eine ambulant durchgeführte Zystoskopie hatte einen pathologischen Befund mit Verfärbungen und teilweise flachen Schleimhautaussackungen gezeigt. Der Patient wurde zur weiteren Diagnostik in die urologische Abteilung (Leitender Arzt: Oberstarzt Dr. D. Höppner) eingewiesen.
Diagnostik
Der Gesamt-IgE war mit 10 800 deutlich erhöht; Es lag folgender Urinstatus vor: pH 6.0; Leukozyten: positiv (196/µl), Nitrit: negativ, Hämoglobin ++; massenhaft Erythrozyten (889/µl). Die Urin-Kultur war unauffällig.
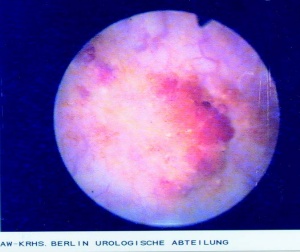
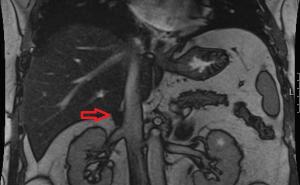
Im Sammelurin (09.00 – 16.00 Uhr) waren Schistosoma haematobium-Eier nachweisbar (Abb 10). Daraufhin wurde eine Zystoskopie mit Entnahme von Harnblasenbiopsien durchgeführt. Der zystoskopische Befund (Abb 11) ergab eine Hyperämie der Schleimhaut mit zahlreichen petechialen Hämorrhagien, Pseudotuberkeln (Eigranulomen) und typischen Sandflecken („sandy patches“) als sichtbares Zeichen der zunehmenden Fibrosierung.
Die mikroskopische Untersuchung der Biopsieproben zeigte, dass die tieferen Urothel-Wandschichten von massenhaft eosinophilen Granulozyten durch setzt waren. Dazwischen befanden sich ein fleckiges, lympho-plasmazelluläres Entzündungsinfitrat und abschnittsweise Ansammlungen von Histiozyten, die teils gruppiert liegende Schistosomeneier mit terminalem Stachel umlagerten.
Die Schistosoma mansoni-Serologie (IgG-ELISA, Fa. Novagnost, CE) war mit 12,5 U erhöht (normal < 8,5 U).
Therapie und Verlauf
Es erfolgte die Therapie mit der einmaligen Gabe von Praziquantel (Biltricide ®) 40 mg/kg Körpergewicht, welche vom Patienten ohne Beschwerden gut vertragen wurde.
Fazit
Bei einer anamnestisch angegebenen und labordiagnostisch nachgewiesenen Hämaturie ist – insbesondere bei Patienten, die in ausgewiesenen Endemiegebieten Kontakt zu Süßwasser hatten – neben bakteriellen Infekten, einer Urolithiasis oder tumorösen Veränderungen differenzialdiagnostisch auch an eine Schistosomiasis zu denken.
4. Diskussion
Die drei oben vorgestellten Patienten repräsentieren das bunte Bild der tropenmedizinischen Patientenklientel im Bundeswehrkrankenhaus Berlin. Zwei dieser Patienten stammten aus der Risikogruppe der sogenannten VRF-Reisenden (Travellers Visting Friends and Relatives), die eine andere Konstellation von Erregern, Krankheitsbildern und Komplikationsmustern in Begleitung von individuellen Risikofaktoren (z. B. durchgemachte Krankheiten, eigener Impfstatus, gesellschaftliche Zugehörigkeit etc.) aus der Perspektive der Tropenmedizin aufweisen und ein vergleichsweise deutlich höheres Risiko haben zu erkranken. Sie können auch einen wesentlich schwereren Krankheitsverlauf zeigen als die gängigen Urlauber oder Geschäftsreisende. Soldaten der Bundeswehr haben aufgrund der besonderen Gegebenheiten, je nach Ort und Dauer des Einsatzes, Exposition gegen Vektoren und Umweltobjekten sowie Kontakt zur einheimischen Bevölkerung, einen eigenen Platz in der Risikoskala für importierte Erkrankungen. Sie nehmen eher eine Zwischenstellung zwischen den oben genannten Risikogruppen ein.
Immer wieder muss festgestellt werden, dass in vielen anderen medizinischen Einrichtungen in und außerhalb Berlins die Sensibilität für solche Patientengruppen und deren grundsätzlich gut behandelbaren Krankheiten schwach ausgeprägt ist und Krankheiten, zum Beispiel die Malaria tropica, gedanklich nicht in die Differenzialdiagnose einbezogen werden. Somit entstehen vermeidbare fatale Risiken für diese Patienten, da unter Umständen kostbare Zeit verloren geht und aus einer leicht behandelbaren Krankheit ein vital bedrohliches Krankheitssyndrom entstehen kann.
Für eine adäquate Behandlung solcher Patienten bedarf es einer Expertise, die nur durch einen kontinuierlichen Umgang mit den Themen der Tropenmedizin und Austausch zwischen den Experten aufrecht erhalten werden kann. Dabei stehen die rein medizinischen Themen nicht allein im Vordergrund. Die Aspekte der Logistik stellen hier und da eine besondere Herausforderung dar. Bei Erkrankungen, zum Beispiel an den hier beschriebenen Fällen von komplizierter Malaria oder kutaner Leishmaniasis, werden unter anderem Medikamente eingesetzt, die weder in Deutschland zugelassen noch unverzüglich verfügbar sind. Hier treten Probleme wie die Beschaffung und Lagerung dieser Medikamente, die Qualität der teilweise nicht in Deutschland geprüften oder zertifizierten Medikamente sowie die Klärung der Haftung im Falle von Komplikationen in den Vordergrund. Diese stellen eine zu bewältigende Herausforderung für Arzt, Apotheker, Krankenhausleitung und nicht zuletzt für die Patienten selbst dar. Auch im ambulanten Bereich, wie es im Falle der kutanen Leishmaniasis war, ist es wichtig, die behandelnden Hausärzte bei der Beschaffung der Medikamente zu unterstützen und sie im Bereich der Langzeitüberwachung zu betreuen.
Gerade auf dem Gebiet der Tropenmedizin gehen die Primärprävention, Therapie und gegebenenfalls Sekundärprävention eng Hand in Hand. Hierzu zählen neben individuell stattfindenden Gesprächen zwischen dem Arzt und dem Patienten auch die Multiplikatorenfunktion durch die Ausbildung von Ärzten und Krankenhauspersonal sowie die Betreuung von Haus- und Truppenärzten. Somit kann eine rechtzeitige und ausführliche reisemedizinische Beratung, begleitet von einer Tropentauglichkeitsuntersuchung mit den entsprechenden auszuführenden Präventivmaßnahmen (Impfung oder Chemoprophylaxe), vermeidbare Risiken bei Auslandsaufenthalten ausräumen oder drastisch minimieren. Neben den vital bedrohlichen Situationen, wie sie im Falle der oben geschilderten Malaria aufgetreten sind, spart dies auch immense Kosten (19 Tage Krankenhausbehandlung mit 12 Tagen Aufenthalt auf der Intensivstation).
5. Schlussfolgerungen
Das Bundeswehrkrankenhaus Berlin bietet sowohl für die Bundeswehr, als auch für die gesamte Bevölkerung im Einzugsgebiet von Berlin die tropenmedizinische Versorgung in allen Bereichen der Prävention, Diagnostik, Therapie sowie Nachsorge an. Die tropenmedizinische Komponente im BwKrhs Berlin, die durch drei Tropenmediziner, die den tropenmedizinisch relevanten Disziplinen der Dermatologie, Mikrobiologie, Labormedizin, Innere Medizin und Infektiologie angehören, geführt wird, ist somit durch ihre ausgezeichnete Konstellation eine ideale Anlaufstelle für Ratsuchende, Patienten und behandelnde Ärzte. Durch ihren günstigen Standpunkt in Berlin als Metropole mit einem sehr heterogenen Bevölkerungsmuster können im Bundeswehrkrankenhaus Berlin immer mehr Patienten mit den entsprechend speziellen Fragestellungen untersucht, diagnostiziert und behandelt werden. Gleichzeitig können hier speziell für die Einsatzszenarien der Bundeswehr einsatzrelevante tropenmedizinische Multiplikatorfunktionen für Ärzte und Pflegepersonal entwickelt und vorgehalten werden.
Literatur
- AWMF-Leitlinien-Register (2010), Nr. 042/001, C7; Diagnostik und Therapie der kutanen und mukokutanen Leishmaniasis in Deutschland; www.awmf.org .
- AWMF-Leitlinien-Register (2009), Nr. 042/001, Diagnostik und Therapie der Malaria; www.awmf.org.
- Rosenthal PJ: Artesunate for the Treatment of severe Falciparum Malaria. N Engl J Med 2008; 358: 1829-1836 .
- WHO guidelines for the treatment of malaria. WHO “green book” 2nd edition, 2010 5. Ross AGP: Schistosomiasis. N Engl J Med 2002; 346: 1212-1220.
Weitere Literatur bei den Verfassern.
Datum: 29.08.2012
Quelle: Wehrmedizinische Monatsschrift 2012/5-6