Sichtweise Angehöriger von Soldatinnen und Soldaten mit einer -einsatzbedingten Posttraumatischen Belastungsstörung – qualitative Auswertung einer aktivierbaren Ressource
Perception of family members and relatives on military personnel with -deployment-related posttraumatic stress disorders – a qualitative evaluation of an activatable resource
Aus der Sektion Forschung (Leiter: Oberstarzt Dr. G. Willmund) des Psychotraumazentrums der Bundeswehr (Leiter: Oberstarzt Priv.-Doz. Dr. P. Zimmermann) des Bundeswehrkrankenhauses Berlin (Kommandeur und Ärztlicher Direktor: Admiralarzt Dr. K. Reuter)
Ulrich Wesemann, Swantje Radszat, Tabea Fischer, Carolyn Rose
Zusammenfassung
Hintergrund: Durchschnittlich werden jährlich über 340 Soldatinnen und Soldaten der Bundeswehr mit einer einsatzbedingten psychischen Störung neu registriert und behandelt. Ein Großteil der Betroffenen bleibt jedoch ohne professionelle Hilfe. Die Sicht der Angehörigen auf die psychischen Veränderungen wurde bisher noch nicht untersucht.
Methoden: N = 47 Angehörige von Soldatinnen und Soldaten mit einer einsatzbedingten Posttraumatischen Belastungsstörung (PTBS) wurden nach den wahrgenommenen Belastungen der Betroffenen befragt. Die Untersuchung fand im Rahmen der Angehörigenseminare von 2011 bis 2017 statt. Die qualitative Auswertung erfolgte anhand der von BRAUN und CLARKE verfassten sechs Phasen einer thematischen Analyse.
Ergebnisse: Die identifizierten Problembereiche, die die Angehörigen über die betroffenen Soldatinnen und Soldaten berichten, sind „gezeigte Gefühle und Emotionen“, „Rückzugs- und Vermeidungsverhalten“, „Aggressivität und Feindseligkeit“, „Kommunikation“, „Körperliche Nähe“, „Vertrauen“, „Körperliche Symptome“, „Persönlichkeitsveränderungen“ und eine „Restkategorie“.
Diskussion: Die geschilderten Probleme ließen sich gut kategorisieren. Alle gebildeten Kategorien wirken sich direkt oder indirekt auf die Angehörigen aus. Neben Überschneidungen der Kategorien mit den Diagnosekriterien der PTBS gemäß ICD-10 konnten die zusätzlichen Problemfelder „Körperliche Nähe“, „Kommunikation“ und „Vertrauen“ identifiziert werden.
Schlussfolgerungen: Die Belastungen der Angehörigen von betroffenen Soldatinnen und Soldaten sind enorm. Spezifischere Maßnahmen zum Einbezug der Angehörigen werden empfohlen. Aus den identifizierten Problembereichen soll ein Fragebogen für Angehörige entwickelt werden. Wenn Partnerinnen und Partner Symptome bei den belasteten Soldatinnen und Soldaten schneller feststellen und auch zuordnen können, erhöht sich die Chance, dass diese sich früher oder überhaupt um professionelle Hilfe kümmern. Damit könnte eines der größten aktuellen Probleme in der psychiatrischen Versorgung angegangen werden.
Schlagworte: Angehörige von Militärpersonal, Posttraumatische Belastungsstörung, Feindseligkeit, Lebensqualität, Inanspruchnahme von Hilfsangeboten
Summary
Background: An average of more than 340 new cases of deployment-related mental disorders among Bundeswehr mili-tary personnel have been reported every year. The majority of the affected service members, however, do not receive any professional help. It has not yet been investigated so far if and how families and relatives are affected by these psychological changes.
Methods: N = 47 family members and relatives of Bundes-wehr soldiers with deployment-related post-traumatic stress disorder (PTSD) were asked about the perceived stress and burden of those concerned. The analysis was performed during workshops for family members from 2011 to 2017. The qualitative evaluation was based on the six phases of thematic analysis developed by BRAUN and CLARKE.
Results: The family members and relatives mentioned problem areas which they identified with the servicemen and women in question, e. g. “shown feelings and emotions”, “withdrawal and avoidance behaviour”, “aggression and hostility”, “communication”, “physical closeness”, “trust”, “physical symptoms”, “changes in personality and behaviour” and a “residual category”.
Discussion: The identified problems were categorised without any difficulty. All established categories directly or indirectly influence families and relatives. Apart from the category overlap with PTSD according to ICD-10 diagnostic criteria, the additional problem areas of “physical closeness”, “communication” and “trust” could be identified.
Conclusions: The stress faced by families and relatives of affected soldiers is enormous. Specific measures to include families and relatives are recommended. Identified problem areas serve as a basis for a questionnaire to be filled in by the families and relatives. If thus symptoms of stressed soldiers can be diagnosed faster and can also be classified, affected service members are more likely to seek professional help – at an earlier stage or at all. One of the most current problems in psychiatric care could be tackled by this way.
Keywords: family members of military personnel, posttraumatic stress disorder, hostility, quality of life, use of services
Einleitung
Auslandseinsätze haben bei Soldatinnen und Soldaten der Bundeswehr zu Veränderungen in der Art und Häufigkeit von psychischen Symptomausprägungen geführt [2, 21, 24]. Der Stellenwert psychischer Erkrankungen durch Traumatisierungen und deren Auswirkungen auf die Angehörigen ist – auch aufgrund internationaler Konflikte – in den medizinischen Versorgungssystemen deutlich angestiegen [18]. Unabhängig von dem persönlichen Leid der Betroffenen sind die wirtschaftlichen Folgen aufgrund von krankheitsbedingten Fehltagen, verringerter Produktivität oder Dienstunfähigkeit erheblich. In den letzten sechs Jahren wurden jährlich durchschnittlich über 340 Soldatinnen und Soldaten der Bundeswehr, die aufgrund eines Auslandseinsatzes an einer psychischen Störung mit Krankheitswert leiden, in der zentral erfassten Einsatzstatistik neu gemeldet. Die Dunkelziffer dürfte dabei erheblich höher liegen [35]. Stigmatisierungsängste und krankheitsbedingtes Vermeidungsverhalten sind beitragende Ursachen für die geringe Inanspruchnahme professioneller Hilfe [22]. Psychische Störungen sind damit auch in der Bundeswehr ubiquitär.
Um diese Problematik anzugehen, wurden verschiedene Forschungsbemühungen des Sanitätsdienstes der Bundeswehr, des Psychologischen Dienstes und des Sozialdienstes unternommen. So gibt es eine Reihe von bundeswehrinternen Publikationen zu verschiedenen Störungsbildern und Symptomclustern, wie Schlaf und Alpträumen [6, 8], Tabak- und Alkoholabhängigkeit [2, 23, 29, 37], Depression und Suizidalität [34, 36] oder Posttraumatische Belastungsstörungen (PTBS) [4, 11, 15, 17] sowie Arbeiten zu Therapiestrategien [13, 33, 37], Prävention und Antistigmabemühungen [20, 26, 27] und zu Screeningverfahren [30]. Ebenfalls wurden Seminare, Beratungsangebote und Fortbildungen dazu implementiert [1, 9, 14, 25]. Das Angebot der Bundeswehr ist entsprechend vielfältig und weitreichend. Aufgrund dieser breit aufgestellten Felder konnte so nach dem Terroranschlag auf dem Weihnachtsmarkt am Berliner Breitscheidplatz im Dezember 2016 die militärische Expertise auch in den zivilen Bereich der Einsatzkräfte transferiert werden [28, 31].
Dennoch klagten Soldatinnen und Soldaten der Bundeswehr immer häufiger über interpersonelle Konflikte, und die Angehörigen äußerten das Bedürfnis, stärker in die Behandlung einbezogen zu werden. So wünschten sie sich unter anderem mehr Informationen zur PTBS ihres Partners oder ihrer Partnerin sowie Rat und Unterstützung im Umgang mit den Betroffenen [19]. Daher wurde der Blick in jüngster Zeit stärker auf die Angehörigen gerichtet. Durch die inzwischen vorhandenen gemeinsamen Angebote für Soldatinnen und Soldaten und ihre Angehörigen können zwischenmenschliche Probleme in geschütztem Setting angesprochen und thematisiert werden.
Vielfältiges Hilfsangebot
In Deutschland werden in Zusammenarbeit mit dem Evangelischen Kirchenamt (EKA) Paarseminare, Angehörigenseminare und Familienfreizeiten für die Bundeswehr angeboten. Das EKA bietet außerdem das Projekt „ASEM – Arbeitsfeld Seelsorge für unter Einsatzfolgen leidende Menschen“ an. Es wird von verschiedenen bundeswehrnahen Trägern und der Bundeswehr selbst unterstützt. Dort können sich Bundeswehrangehörige, die einen Menschen verloren oder seelische bzw. körperliche Belastungen erfahren haben, austauschen und erholen. Außerdem werden von der Evangelischen und Katholischen Arbeitsgemeinschaft für Soldatenbetreuung (EAS und KAS) Freizeiten für Familien und Paare sowie Kinder-Feriencamps organisiert.
Weitere bundeswehrnahe Träger bieten auch Hilfe und Unterstützung für Angehörige an, wie das aus verschiedenen Organisationen zusammengesetzte „Netzwerk der Hilfe“ für Soldatinnen und Soldaten, Reservistinnen und Reservisten, Veteranen & Familien. Zielgruppe sind Hinterbliebene, körperlich und seelisch Verwundete, Einsatzbelastete und Familien, Ehemalige und Familien, aktive Bundeswehrangehörige, psychosoziale Unterstützer mit Familien und Angehörige nicht-militärischer Organisationen. Der Sozialdienst der Bundeswehr bietet Angehörigen und Familien der Bundewehr Beratung und Betreuung in allen sozialen Angelegenheiten an. Er richtet sich außerdem an ehemalige Angehörige und Hinterbliebene.
Die Aufzählung der Angebote ist nicht abschließend; sie soll einen kleinen Einblick auf die bestehende Palette bieten, die neben den auch für Angehörige geöffneten Einsatznachbereitungsseminaren zur Verfügung steht.
Angehörigenseminare „Partnerschaft und PTBS“
Seit 2011 werden vom Psychotraumazentrum der Bundeswehr (PTZBw) am Bundeswehrkrankenhaus (BwKrhs) Berlin in Kooperation mit dem EKA psychoedukative Angehörigenseminare angeboten und durchgeführt. Unter dem Titel „Partnerschaft und PTBS – Ein Angehörigenseminar“ setzen sich in Wochenendseminaren von Freitagnachmittag bis Sonntag Paare gemeinsam mit der Erkrankung PTBS auseinander. Diese richten sich an traumatisierte Soldatinnen und Soldaten und deren Partner. Der Schwerpunkt wird dabei auf die Betrachtung der Paare als Paare und nicht als Eltern gesetzt. Ziel ist eine Psychoedukation zu PTBS oder anderen Traumafolgestörungen und eine Vernetzung der Angehörigen. Durchgeführt werden die Seminare von Sozialarbeitern der Bundeswehr, einem ärztlichen Psychotherapeuten und einem Militärseelsorger. Durch eine maximale Anzahl von fünf Paaren pro Seminar ist ein sehr enges und intensives Arbeiten möglich.
Das Angehörigenseminar setzt sich aus drei Modulen zusammen, die von allen Teilnehmenden absolviert werden. Das erste Modul wird von den Angehörigen und Patienten/Betroffenen separat erarbeitet und beinhaltet in erster Linie Informationsvermittlung; im zweiten Modul steht emotionale Entlastung im Vordergrund, und das dritte Modul umfasst die Ressourcenstärkung. Ziel ist eine Stärkung der Partnerschaft.
Eine Studie zur Wirksamkeit des Seminares belegte eine signifikante Zunahme der physischen, psychischen und globalen Lebensqualität der Angehörigen. Die Reziprozität nahm ebenfalls signifikant zu, sodass die jeweilige Unterstützung des Partners/der Partnerin ausgeglichener war. Diese Ergebnisse können als Hinweise gesehen werden, dass die Angehörigenseminare sich positiv auf die Lebensqualität der Angehörigen von an PTBS erkrankten Soldatinnen und Soldaten auswirken [25].
Fragestellung
Die vorliegende Untersuchung beschäftigt sich mit den Pro-blembereichen, die Angehörige von Soldatinnen und Soldaten mit einer PTBS-Erkrankung schildern. Der Fokus liegt auf den einsatzbedingten Veränderungen. Folgende Fragen sollen beantwortet werden:
- • Lassen sich die von den Angehörigen geschilderten Problembereiche der Betroffenen kategorisieren?
- • Wenn Problembereiche genannt werden, wirken sich diese auf die Partnerschaft aus?
- • Gibt es Übereinstimmungen der Problembereiche mit den Diagnosekriterien der PTBS nach ICD-10?
Methode

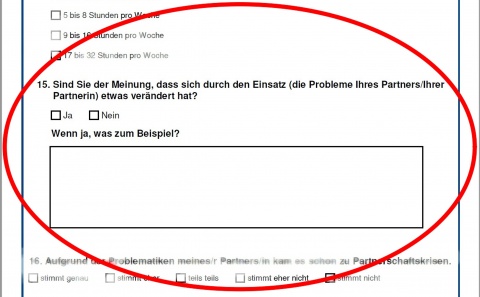
Teilnahmevoraussetzungen für diese Seminare sind eine diagnostizierte einsatzbezogene PTBS der Soldatinnen und Soldaten sowie die Bereitschaft eines Angehörigen, an dem Seminar teilzunehmen. Zur Evaluierung des Seminars werden von den Teilnehmenden zu verschiedenen Messzeitpunkten Fragebögen ausgefüllt. Neben soziobiografischen Informationen werden auch Partnerschaftsqualität, Lebensqualität und Fragen zur psychischen Gesundheit erhoben. Das Ausfüllen der Fragebögen erfolgt freiwillig und nach schriftlicher Einverständniserklärung. Alle Teilnehmenden (47 männlich/47 weiblich) füllten die Fragebögen selbstständig vor oder zu Beginn des Seminars aus. Dafür wurden die Fragebögen drei Wochen vor Beginn postalisch zugeschickt. Um die Sicht der Angehörigen auf ihre betroffenen Partner/Partnerinnen erfassen zu können, wurde folgende Frage aus diesem Paket ausgewertet: „Sind Sie der Meinung, dass sich durch den Einsatz (die Probleme Ihres Partners/Ihrer Partnerin) etwas verändert hat? JA/NEIN. Wenn ja, was zum Beispiel?“. Die Frage „Wenn ja, was zum Beispiel?“ konnte frei beantwortet werden. Mit Angehörigen sind in diesem Zusammenhang ausschließlich die Partnerinnen und Partner der Soldatinnen und Soldaten gemeint.
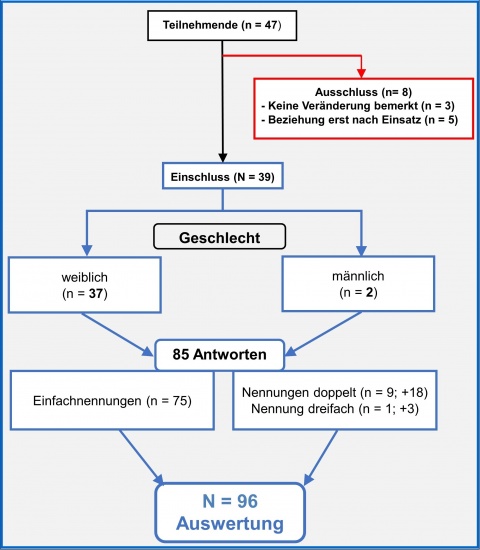
Von den ursprünglich 47 Teilnehmenden des Angehörigenseminars wurden drei Personen ausgeschlossen, da diese keine bemerkten Veränderungen angegeben hatten. Weitere fünf Personen wurden ausgeschlossen, da die Beziehung erst nach dem Auslandseinsatz entstanden war und somit keine Angaben über eine Veränderung gemacht werden konnten. Damit konnten 39 Datensätze ausgewertet werden. Von diesen 39 Datensätzen stammten 37 von weiblichen und 2 von männlichen Angehörigen. Auf eine geschlechtsspezifische Auswertung wurde deshalb verzichtet. Eine detaillierte Auflistung findet sich im Flussdiagramm in Abbildung 2. Das Alter der Angehörigen lag zwischen 21 und 60, im Mittel bei 33,9 Jahren (Median 34 Jahre). 56 % der Teilnehmenden gaben an, Kinder zu haben.
Die Auswertung erfolgte anhand der von BRAUN und CLARKE [3] verfassten sechs Phasen einer thematischen Analyse. Dabei wird ein Thema in Relation zur Datenmenge als wichtig definiert und in Bezug zur Fragestellung gebracht. Die entsprechenden Themen werden als Kategorien aus den Antworten selbst gebildet. Anschließend werden die Antworten den Kategorien zugeordnet. Danach erfolgt eine kumulative Auswertung der Antworten in den einzelnen Kategorien, wobei Antworten auch mehreren Kategorien zugeteilt werden können. Abschließend werden die Kategorien anhand der absoluten Summenhäufigkeiten in eine Rangskala gebracht. Grundsätzlich ist bei diesem methodischen Vorgehen davon auszugehen, dass die Angehörigen hauptsächlich die Problembereiche nennen, die ihnen am wichtigsten oder prägnantesten erscheinen. Eine ausführliche Beschreibung der Phasen findet sich in der Methodenbeschreibung von BRAUN und CLARKE [28].Die Bildung der Kategorien und die Zuordnung der Fragen erfolgten durch zwei unabhängige Bewerter („Rater“). Eine Kategorie (Persönlichkeitsveränderung) wurde erst nach Diskussion beider „Rater“ aufgenommen. Die Zuordnungsübereinstimmung der Items in den Kategorien lag bei 95,8 %. Die endgültige Zuordnung erfolgte durch Konsens beider „Rater“.
Ergebnisse
Auf den dichotomen Teil der Frage, ob sich durch den Einsatz die Probleme des Partners/der Partnerin verändert haben, antworteten 83 % mit „Ja“ (39 von 47), 6,4 % mit „Nein“ (3 von 47) und 10,6 % machten keine Angabe (5 von 47). Auf Grundlage der Itemanalyse wurden 9 Kategorien gebildet.
Auf den zweiten Teil der Frage: „Wenn ja, was zum Beispiel?“ wurden von den 39 Personen insgesamt 85 Beispiele genannt. Neun Items wurden doppelt und ein Item dreifach zugeordnet, sodass insgesamt 96 Aussagen den neun Kategorien zugeordnet wurden (siehe Abbildung 2). Durchschnittlich entspricht das 10,6 Antworten pro Kategorie. Die nachfolgenden Kategorien sind anhand der absoluten Summenhäufigkeiten in eine absteigende Rangfolge gebracht worden. Beispielantworten können Tabelle 1 entnommen werden.
Gezeigte Gefühle und Emotionen
Mit 17,7 % aller Items fielen die meisten Aussagen in die Kategorie der gezeigten Gefühle und Emotionen. Häufig genannte Items waren Angst, Depression, Pessimismus, schlechte Stimmung oder Gefühlskälte. Der Mangel am Zeigen der eigenen Gefühlslage ist neben der Angst, die der Partner/die Partnerin bei der Soldatin/dem Soldaten wahrnimmt, Hauptbestandteil dieser Kategorie. Außerdem wurden Stimmungsschwankungen und ein gereizteres, aufbrausendes Verhalten beschrieben.
Rückzugs- und Vermeidungsverhalten
15,6 % der Aussagen der Angehörigen bezogen sich auf das Rückzugs- und/oder Vermeidungsverhalten ihrer Partner(innen). Die genannten Beispiele können zusätzlich in öffentliche und private Orte, sowie in Vermeidungsverhalten auf zwischenmenschlicher Ebene unterteilt werden. Menschenmengen, öffentliche Verkehrsmittel, öffentliche Veranstaltungen und Autofahren wurden als Bereiche genannt, die vermieden werden. Im privaten Bereich wurde Rückzugsverhalten bei Familienfeiern und allgemein im Familienleben beschrieben. Das gezeigte Verhalten geht einher mit einer wahrgenommenen Verschlossenheit, Distanziertheit und Zurückgezogenheit der Partner/Partnerinnen. Dies betrifft auch die zwischenmenschliche Ebene in der Partnerschaft. So wurden Interessenlosigkeit, das Vermeiden von Nähe und das Verschweigen von Sachverhalten als Indikatoren dafür genannt.
Aggressivität und Feindseligkeit
Weitere 14,6 % der Aussagen konnten dieser Kategorie zugeordnet werden. Feindseligkeit äußerte sich bei Bedrohung der Liebsten in einer hohen Aggressionsbereitschaft. Ebenfalls bezieht sich die Aggression auf die verbale Kommunikation, eine erhöhte Reizbarkeit und Gereiztheit, sowie ein schnelles, impulsives Aufbrausen.
Kommunikation
Kommunikation war mit 11,5 % der Nennungen die viertgrößte Kategorie. Der Rückgang an Kommunikation und Gesprächen stand hier im Vordergrund. Die Veränderungen äußerten sich durch seltenere Gespräche, Verschweigen von Sachverhalten und Lügen. Ein größerer Bereich dieser Kategorie war verbal aggressives Verhalten. Durch zwischenzeitliche Kommunikationsschwierigkeiten entstanden Konflikte. Ein weiteres Problem war das Gefühl, bei eigenen Äußerungen extrem aufpassen zu müssen. Dies war vor allem dann präsent, wenn beide Partner Soldaten waren.
Körperliche Nähe
10,4 % der Aussagen bezogen sich auf die körperliche Nähe zwischen den Partnern, die sich als Folge der einsatzbezogenen PTBS verändert hatte. Der Fokus dieser Kategorie lag im Bereich des Sexuallebens. Aus der Hälfte der Aussagen war explizit zu entnehmen, dass es sexuelle Schwierigkeiten bis hin zu gar keinem Sexualleben gab. Daneben wurden situative Veränderungen in der körperlichen Nähe bis zu völliger körperlicher Distanz beschrieben.
Vertrauen
Weitere Nennungen (9,3 %) beschreiben den Problembereich Vertrauen. Dies bezieht sich einerseits auf Unehrlichkeit und Verschlossenheit innerhalb der Partnerschaft, zum anderen auf ein mangelndes Sicherheitsgefühl aufgrund der räumlichen Umgebung. Als eine Facette des Misstrauens in die Umwelt wurde ein „Scannen der Umgebung“ beim Partner genannt.
Körperliche Symptome
Ebenfalls 9,3 % der Aussagen bezogen sich auf körperliche Symptome. Im Vordergrund standen Schlafprobleme, die Alpträume, schlechten Schlaf, Ein- und Durchschlafschwierigkeiten oder Schlaflosigkeit beinhalteten. Weitere Symptome waren Konzentrationsprobleme, schnelle Erschöpfung oder Ruhelosigkeit.
Restkategorie
6,3 % der Aussagen ließen sich keinem anderen Problembereich zuordnen und bilden daher eine eigenständige Restkategorie. Aufgrund der offenen Fragestellung wurden sehr individuelle Antworten gegeben. Diese Kategorie wurde daher nicht weiter ausgewertet.
Persönlichkeitsveränderung:
5,2 % der Aussagen bezogen sich auf eine umfassende Veränderung der Persönlichkeit der Soldatinnen und Soldaten mit einer PTBS. Ebenfalls wurde der Wegfall einer wesentlichen Eigenschaft, wie der Menschlichkeit oder der gesamten Identität, genannt.
Diskussion
Aufgrund der Vollerhebung ist die Datenqualität als sehr gut einzuschätzen. Die von den Angehörigen genannten Beispiele ließen sich gut in Kategorien einteilen. Jede Kategorie erhielt im Durschnitt 10,6 Nennungen. Von insgesamt 96 Nennungen -ließen sich 93,8 % der Aussagen einem der acht gefundenen -Problembereiche zuordnen.
Die identifizierten Kategorien wirken sich alle direkt oder indirekt auf die Partnerschaft aus. In der Kategorie „gezeigte Gefühle und Emotionen“ können die Betroffenen ihre Zuneigung und Gefühle nicht mehr adäquat zum Ausdruck bringen. Distanzierteres Verhalten und ein Rückzug aus dem Alltag – als Bestandteile der Kategorie „Rückzugs- und Vermeidungsverhalten“ – wirken sich ebenfalls meist negativ auf die Partnerschaft aus. Häufig werden gemeinsame positive Aktivitäten eingeschränkt oder unterbleiben ganz. Vermeidungssymptome stehen dabei häufig in direktem Bezug zu gestörten Familienbeziehungen [10]. Aus Rücksichtnahme wird teilweise das Vermeidungsverhalten des Partners/der Partnerin noch unterstützt und verstärkt.
In der Kategorie „Aggressivität und Feindseligkeit“ ist der Einfluss auf die Partnerschaft offensichtlich. GALOVSKI und LYONS [10] fanden ebenfalls einen Zusammenhang zwischen dem Zorn an PTBS erkrankter Veteranen und gestörten Familienbeziehungen, sowie dem Auftreten sekundärer Traumatisierungen anderer Familienmitglieder. Auch in vorangegangenen bundeswehrinternen Untersuchungen konnten Aggressivität und Feindseligkeit als frühe Verhaltensindikatoren für das spätere Ausbilden von posttraumatischen Belastungssymptomen gefunden werden [12, 32]. Ebenfalls zeigte sich bei Polizistinnen und Polizisten im Vergleich zu anderen Einsatzkräften erhöhte Feindseligkeit nach dem Terroranschlag in Berlin am Breitscheidplatz. Dies wird auf die unterschiedlichen Funktionen und Aufgaben während des Einsatzes zurückgeführt [31]. Verbale Aggressivität hat auch im Problembereich der „Kommunikation“ eine unerwünschte Auswirkung. Bei Veränderungen, die im Bereich der „körperlichen Nähe“ liegen, ist die Sexualität ein häufiges Problem. MANSON, TAFT und FREDMAN [16] sehen in der PTBS-Erkrankung der Soldatinnen und Soldaten eine Ursache für Probleme in den intimen Beziehungen. Mangelndes Vertrauen in die Beziehung, aber auch in die Umwelt, wirken sich ebenfalls auf die Partnerschaft aus.
„Körperliche Symptome“ wie Ruhelosigkeit oder Schlaf-probleme der Betroffenen haben einen Einfluss auf die Schlafqualität. In den meisten Fällen teilen sich Partner ein Bett und erleben so hautnah die Alpträume und Schlafprobleme der Betroffenen. Untersuchungen zu Schlaf und Alpträumen bei einsatzbelasteten Bundeswehrsoldaten/-soldatinnen belegen dies ebenfalls [6-8]. Bestimmte Charakter- und Persönlichkeitseigenschaften sorgen dafür, dass sich Menschen ineinander verlieben. Findet nun eine Persönlichkeitsveränderung statt, die das Wesen des Partners umfasst, hat dies Auswirkungen auf die Beziehung. In extremen Fällen kann dies auch zu einer Trennung führen. So ist die Scheidungsrate bei Weltkriegsveteranen mit PTBS höher als bei denen ohne [5].
Diagnosekriterien gemäß ICD-10
Die gewählten Kategorien stimmen in einigen Punkten mit den Diagnosekriterien für die posttraumatische Belastungsstörung (F43.1) aus dem ICD-10 überein (siehe Tabelle 2).Die Kategorie der Aggressivität & Feindseligkeit ist in etwa gleichzusetzen mit dem Kriterium D.2.b. „Reizbarkeit oder Wutausbrüche“. Auch die Kategorie Rückzugs- und Vermeidungsverhalten ist im ICD-10 im Kriterium C. wiederzufinden.
Die Partnerinnen und Partner nennen neben dem Vermeiden bestimmter Umstände, den Rückzug und die Vermeidung auf zwischenmenschlicher Ebene, welche sich nicht explizit als Diagnosekriterium im ICD-10 wiederfinden lassen. Die körperlichen Symptome, die die Partnerinnen und Partner nannten, sind im ICD-10 im Kriterium D.2.a. (Ein- und Durchschlafstörungen) und D.2.c. (Konzentrationsschwierigkeiten) enthalten.
„Gezeigte Gefühle und Emotionen“ ist als eine Mischkategorie anzusehen. Einige der genannten Probleme lassen sich dem Kriterium B („anhaltende Erinnerungen oder Wiedererleben“) zuordnen, die überwiegende Anzahl bezieht sich jedoch auf den aktuellen Gefühlszustand des Partners oder seine gezeigten Gefühle der Partnerin gegenüber.
Die veränderte Persönlichkeit der betroffenen Partner/Partne-rinnen ist nicht direkt in den Diagnosekriterien aufgeführt. Auf die Diagnose einer anhaltenden Persönlichkeitsänderung nach Extrembelastung (F62.0) wird hier nicht näher eingegangen.
Die restlichen Kategorien sind nicht Bestandteil des ICD-10. Körperliche Nähe ist zwar kein Diagnosekriterium, aber ein wichtiges Element in einer Partnerschaft. Dies kann so auf anderer Ebene ein Hinweis für die Partner und Partnerinnen zur „Früh-erkennung“ einer Erkrankung sein.
Ausblick
Bei den von den Angehörigen geschilderten einsatzbedingten psychischen Veränderungen der betroffenen Soldatinnen und Soldaten handelt es sich um überwiegend klinisch ernstzunehmende Symptome. Die unmittelbaren oder mittelbaren Auswirkungen auf die Angehörigen konnten belegt werden. Anhand der identifizierten Kategorien lassen sich spezifischere Maßnahmen mit Schwerpunkten für die Angehörigen ableiten. Aktuell gibt es Überlegungen, neue Gruppenangebote, die diese Erkenntnisse berücksichtigen, zu konzipieren. Aufgrund beschränkter Ressourcen steht jedoch noch die Prüfung der Umsetzbarkeit aus.
Zusätzlich soll mit den identifizierten Kategorien ein Fragebogen für Angehörige entwickelt werden. Dieser soll Veränderungen nach Einsätzen erfassen. Bei Auffälligkeiten können Angehörige die Betroffenen frühzeitig darauf ansprechen. Eventuell lässt sich durch den Einbezug der Angehörigen die Latenzzeit von Symptombeginn bis Behandlungsaufnahme verkürzen und auch die Annahme von Hilfsangeboten erhöhen. Da die überwiegende Mehrheit der Soldatinnen und Soldaten mit psychischen Problemen nie professionelle Hilfe in Anspruch nimmt [35], könnte dies eine der aktuell größten Herausforderungen für die Truppenpsychologie, Psychiatrie und Sozialarbeit minimieren. Ein diesbezüglicher Ansatz existiert unserem Wissen nach bisher noch nicht. Sollte sich dies bewähren, wäre ein Transfer auch für andere Einsatzkräfte wie Polizei oder Feuerwehr sinnvoll.
Literatur
- Back D, Walsmann K, Hauer T, Huschitt N, Bowyer MW, Wesemann U, Lieber A, Willi C: Concept and evaluation of the German War Surgery Course – Einsatzchirurgie-Kurs der Bundeswehr. J R Army Med Corps 2017; 163(3): 206-210.
- Bandelow B, Koch M, Zimmermann P, Biesold KH, Wedekind D, Falkai P: Posttraumatic stress disorder (PTSD) in the German Armed Forces: A retrospective study in inpatients of a German army hospital. Eur Arch Psychiatry Clin Neurosci 2012; 262(6): 459-467.
- Braun V, Clarke V: Using thematic analysis in psychology. Qualitative Research in Psychology 2006; 3(2): 77-101.
- Butler O, Herr K, Willmund G, Gallinat J, Zimmermann P, Kühn S: Neural correlates of response bias: Larger hippocampal volume correlates with symptom aggravation in combat-related posttraumatic stress disorder. Psychiatry Res Neuroimaging. 2018; 279: 1-7.
- Cook JM, Riggs DS, Thompson R, Coyne JC, Sheikh JI: Posttraumatic stress disorder and current relationship functioning among World War II ex-prisoners of war. In: Journal of family psychology JFP: Journal of the Division of Family Psychology of the American Psychological Association (Division 43) 2004; 18(1): 36-45.
- Danker-Hopfe H, Sauter C, Kowalski JT, et al.: Sleep quality of German soldiers before, during and after deployment in Afghanistan – a prospective study. JSleepRes 2017; 26(3): 353-363.
- Danker-Hopfe J, Sauter C, Kowalski JT, Kropp S, Ströhle A, Wesemann U, Zimmermann P: Effect of deployment related experiences on sleep quality of German Soldiers after return from an International Security Assistance Force (ISAF) mission to Afghanistan. Psychiatry Research 2018; 270: 560-567.
- de Dassel T, Wittmann L, Protic S, Höllmer H, Gorzka RJ: Association of posttraumatic nightmares and psychopathology in a military sample. Psychol Trauma. 2018; 10(4): 475-481.
- Gabriel U, Jacobsen T, Hauffa R, Zimmermann P, Kowalski J: Evaluation des telefonischen Beratungsangebotes für Soldaten mit einsatzbedingten psychischen Belastungen und deren Angehörige. Wehrmedizinische Monatsschrift 2011; 55(10):228-230.
- Galovski T, Lyons, JA: Psychological sequelae of combat violence. A review of the impact of PTSD on the veteran’s family and possible interventions. In: Aggression and Violent Behavior 2004: 9(5): 477-501.
- Himmerich H, Willmund GD, Zimmermann P, Wolf JE, Bühler A, Holdt LM, Teupser D, Kirkby KC, Wesemann U: Serum concen-trations of soluble TNF receptor p55 (sTNF-R p55) correlate with post-traumatic stress symptoms in German soldiers after deployment abroad. Eur Cytokine Netw 2015; 26(3): 57-60.
- Himmerich, H, Wesemann U, Dalton B, Holdt LM, Teupser D, Willmund GD: Exploring an association between hostility and serum concentration of TNF-α and its soluble receptors. J Psychosom Res 2016; 91: 87-88.
- Höllmer H: Traumafolgestörungen im militärischen Kontext. Nervenheilkunde 2016; 35: 465-468.
- Kasselmann N, Bickelmayer J, Peters H, Wesemann U, Oestmann JW, Willy C, Back DA: Relevanz der Einsatz- und Katastrophenmedizin für Medizinstudierende: Eine Pilotevaluation im Rahmen einer interdisziplinären Vorlesungsreihe. Submitted to: Der Unfallchirurg 2018.
- Kuester A, Köhler K, Ehring T, et al.: Comparison of DSM-5 and proposed ICD-11 criteria for PTSD with DSM-IV and ICD-10: Changes in PTSD prevalence in military personnel. Eur J Psycho-traumatol. 2017; 8:1, DOI; 10.1080/20008198.2017.1386988.).
- Manson CM, Taft TC, Fredman JS: Military-related PTSD and intimate relationships. From description to theory-driven research and intervention development. In: Clinical psychology review 2009; 29(8): 707-714.
- Muschalla B, Rau H, Willmund G, Knaevelsrud C: Work disability in soldiers with posttraumatic stress disorder, posttraumatic embitterment disorder and not-event-related common mental disorders. Psychological Trauma Theory Research Practice and Policy 2018; 10(1):30-35.
- Rose C, Zimmermann P: Belastungen von Angehörigen im Kontext psychischer Traumatisierungen. J Deradicalization 2015; 15(2): 1-20.
- Rose C: Angehörigenarbeit. In: Peter L. Zimmermann und Volker Eisenlohr (Hrsg.): Psychosoziale Belastungen. Eine Orientierungshilfe für Mitglieder des Psychosozialen Netzwerkes der Bundeswehr. 2. Aufl. Berlin: Psychotraumazentrum am Bundeswehrkrankenhaus 2015; 29-32.
- Rüsch N, Rose C, Holzhausen F, Mulfinger N, Krumm S, Corrigan PW, Willmund GD, Zimmermann P: Attitudes towards disclosing a mental illness among German soldiers and their comrades. Psychiatry Res 2017; 258: 200-206.
- Schura R, Wesemann U, Zimmermann P, Kropp S: Zigarettenabhängigkeit bei Soldaten der Bundeswehr. Wehrmedizinische Monatsschrift 2015; 59(2): 38-41.
- Siegl S, Rau H, Dors S, et al.: Barriers to treatment-seeking among German veterans: Expert interviews. ZEFQ 2017; 125: 30-37.
- Trautmann S, Schönfeld S, Behrendt S: Substance use and sub-stance use disorders in recently deployed and never deployed soldiers. Drug Alcohol Depend. 2014; 134: 128-135.
- Ungerer, J.; Zimmermann, P. (2015): Psychotraumatologie. In: Christan Neitzel und Karsten Ladehof (Hg.): Taktische Medizin, Notfallmedizin und Einsatzmedizin. 2. Aufl. 2015. Berlin: Springer Berlin: 335-344.
- Wesemann U, Jensen S, Kowalski JT, et al.: Einsatzbedingte posttraumatische Belastungsstörung im sozialen Umfeld von SoldatInnen – eine explorative Studie zur Entwicklung und Evaluierung eines Angehörigenseminars; Trauma und Gewalt 2015; 9 (3): 216-225.
- Wesemann U, Kowalski JT, Jacobsen T, Beudt S, Jacobs H, Fehr J, Büchler J, Zimmermann PL: Evaluation of a technology-based adaptive learning and prevention program for stress response – a randomized controlled trial. Mil Med 2016; 181(8): 863-871.
- Wesemann U, Kowalski JT, Zimmermann P, Rau H, Muschner P, Lorenz S, Köhler K, Willmund GD: Vom Helden zum Profi – Veränderung der Einstellung zu psychischen Erkrankungen bei Einsatzsoldaten durch das präventive Computerprogramm CHARLY Wehrmedizinische Monatsschrift 2016; 60(1): 2-7.
- Wesemann U, Mahnke M, Polk S, Bühler A, Willmund G: Impact of crisis intervention on the mental health status of emergency responders following the Berlin terrorist attack in 2016. Disaster Med Public Health Prep 2019; in print.
- Wesemann U, Schura R, Kowalski JT, Kropp S, Danker-Hopfe H, Rau H, Ströhle A, Thiele J, Zimmermann PL: Context of deployment and tobacco dependence among soldiers; Gesundheitswesen 2015; 511: 1-6.
- Wesemann U, Willmund GD, Ungerer D, et al.: Assessing Psychological Fitness in the Military Development of an Effective and Economic Screening Instrument. Mil Med 2018; 183(7-8): e261-e269.
- Wesemann U, Zimmermann P, Mahnke M, Butler O, Polk S, Willmund G: Burdens on emergency responders after a terrorist attack in Berlin. Occup Med (Lond). 2018; 68(1): 60-63.
- Wesemann U, Zimmermann PL, Bühler A, Willmund GD: Gender Differences in Hostility and Aggression Among Military Healthcare Personnel After Deployment. J Womens Health (Larchmt). 2017; 26(10): 1138.
- Willmund G, Alliger-Horn C, Kowalski JT, Zimmermann P: Dolphin-Assisted Therapy in the Treatment of Bundeswehr Soldiers with Deployment-Related Post-Traumatic Stress Disorder. European Journal of Integrative Medicine 2013 (Published on reasearch-gate.net).
- Willmund G, Heß J, Helms C, et al.: Suicides between 2010 and 2014 in the German Armed Forces – Comparison of Suicide Registry Data and a German Armed Forces Survey. Suicide Life Threat Behav 2018; in print.
- Wittchen HU, Schönfeld S, Kirschbaum C, et al.: Traumatic experiences and posttraumatic stress disorder in soldiers following deployment abroad: How big is the hidden problem? Dtsch Ärztebl Int. 2012; 109(35-36): 559-568.
- Zimmermann P, Alliger-Horn C, Köhler K, et al.: Depressivität und Wertorientierungen im Verlauf von militärischen Auslandseinsätzen. Trauma und Gewalt 2018; 12(2): 134-150.
- Zimmermann P, Kahn C, Alliger-Horn C, et al.: Assoziation von Werteorientierungen mit der Schwere einer Alkoholabhängigkeit bei Soldaten in qualifizierter Entzugsbehandlung. Nervenheilkunde 2015; 10: 803-808.
Zitierweise
Wesemann U, Radszat S, Fischer T, Rose C: Sichtweise Angehöriger von Soldatinnen und Soldaten mit einer einsatzbedingten Posttraumatischen Belastungsstörung – qualitative Auswertung einer aktivierbaren Ressource. Wehrmedizinische Monatsschrift 2019; 63(3-4): 73-79.
Citation
Wesemann U, Radszat S, Fischer T, Rose C: Perception of family members and relatives on military personnel with deployment-related posttraumatic stress disorders – a qualitative evaluation of an activatable resource. Wehrmedizinische Monatsschrift 2019; 63(3-4): 73-79.
Für die Verfasser
Regierungsdirektor Dr. Ulrich Wesemann
Psychotraumazentrum der Bundeswehr
Bundeswehrkrankenhaus Berlin
Scharnhorststr. 13, 10115 Berlin
E-Mail: [email protected]
Datum: 02.04.2019