ETABLIERUNG EINES DIABETES-TYP-2-INTERVENTIONSPROGRAMMES AM BUNDESWEHRKRANKENHAUS WESTERSTEDE
Establishing an intervention program for type-2-diabetes at the Bundeswehr hospital Westerstede
Aus der Abteilung für Innere Medizin¹ (Leitender Arzt: Oberstarzt Dr. U. Schumann) am Bundeswehrkrankenhaus Westerstede (Chefarzt: Flottenarzt Dr. K. Reuter), der Forschungsgruppe Leistungsepidemiologie² (Leiter: Prof. Dr. Dr. D. Eßfeld und Oberstarzt Prof. Dr. Dr. D. Leyk) an der Deutschen Sporthochschule Köln und der Laborabteilung IV - Wehrmedizinische Ergonomie und Leistungsphysiologie -³ (Leiter: Oberstarzt Prof. Dr. Dr. D. Leyk) am Zentralen Institut des Sanitätsdienstes der Bundeswehr Koblenz
Trygve Gräntzdörffer¹, Udo Schumann¹, Alexander Sievert² und Dieter Leyk²,³
WMM; 57. Jahrgang (Ausgabe 7/2013; S. 176-182)
Zusammenfassung
Hintergrund: Die allgemeine steigende Prävalenz des Typ-2-Diabetes stellt auch die Bundeswehr vor medizinische Herausforderungen. Mehr noch als im zivilen Bereich sind für Soldaten mit Prä- oder manifestem Diabetes individuell abgestimmte Präventions- oder Therapiemaßnahmen zum Erhalt der für den Soldatenberuf essenziellen Leistungsfähigkeit notwendig.
Methoden: Mit dem Diabetes-Interventionsprogramm (DIP) verfügt das Bundeswehrkrankenhaus Westerstede seit Mai 2012 über ein Programm, um Teilnehmer individuell interdisziplinär in einer dreiwöchigen, teilstationären Interventionsphase zu betreuen und zu schulen. Ziel ist die eigenständige, angemessene Behandlung des Diabetes im Alltag. Zur Initialdiagnose werden bei Programmeintritt unter anderem anthropometrische und diabetologisch relevante Blutparameter erhoben und nach sechs Wochen, drei und sechs Monaten zur Erfolgs- und Verlaufskontrolle überprüft. In einer ersten vorläufigen Programmevaluation wurden Datensätze von 52 männlichen Patienten analysiert, die im ersten Jahr am DIP teilgenommen haben.
Ergebnisse: Blutparameter wie HbA1c und LDL-Cholesterin zeigten eine signifikante Verbesserung der Stoffwechselsituation. Diese vorläufigen Ergebnisse können teilweise im Sinne einer Remission der diabetischen Stoffwechsellage gedeutet werden. Der Anteil der Patienten mit einem HbA1c < 6,5 % stieg sechs Monate nach Ende des Programms von 50 % auf 83 %.
Schlussfolgerungen: Im Hinblick auf Erhalt und Wiederherstellung der Leistungsfähigkeit von Soldaten mit Typ-2-Diabetes ist eine leitliniengerechte Therapie mit strukturierter Schulung alternativlos. Darüber hinaus ist eine zielgerichtete Prävention zur Vermeidung der Manifestation bei Prädiabetes notwendig und wird im DIP gewährleistet.
Schlagworte: Diabetes mellitus Typ 2, Prävention, Interventionsprogramm, Gesundheit.
Summary
Background: The common and increasing prevalence of type-2-diabetes also constitutes a medical challenge for the Bundeswehr. Here – even more than in the civilian sector – tailored preventive measures or therapy are needed for personnel developing or suffering diabetes due to the crucial demand for performance in soldiering.
Methods: With introduction of the “Diabetes-Interventionsprogramm“ (DIP) in May 2012, an education and treatment program exists at the Bundeswehr hospital Westerstede. Participants are individually coached during a 3-week, semi stationary, and interdisciplinary intervention. Its goal is autonomous and adequate treatment of diabetes on an everyday basis. Anthropometric and diabetologically relevant blood parameters are gathered upon program-enlistment for initial diagnosis and re-tested after 6 weeks, 3, and 6 months for control and evaluation. Preliminary analyses were based on data from 52 male participants from the first year of the DIP.
Results: Blood parameters (e. g. HbA1c, LDL-cholesterol) hint at a significant amelioration of the metabolic situation. Preliminary results can be interpreted as remission of diabetical metabolic processes. Percentage of patients with HbA1c-levels < 6.5 % grew from initially 50 % to 83 % after 6 months.
Conclusions: Concerning maintenance and recovery of performance in personnel suffering type-2-diabetes, there are no alternatives to guideline-based therapy including structured education. Target-oriented prevention is needed to avoid manifestation of type-2-diabetes, and is provided within the DIP.
Keywords: Type-2-diabetes, prevention, intervention, health.
Einführung
Die Volkskrankheit Diabetes mellitus stellt unser Gesundheitswesen – bedingt durch die steigende Zahl der Betroffenen, die sich verändernden demografischen und sozio-ökonomischen Rahmenbedingungen sowie die deutliche Abnahme des Erkrankungsalters – vor ein schwerwiegendes medizinisches, soziales und ökonomisches Problem (1 – 5). Maßgeblich durch die drastische Veränderung unseres Lebensstils bedingt, konnte in den letzten 40 Jahren eine deutliche Zunahme der Übergewichtsprävalenz (4 – 6) beobachtet werden, die von einer parallelen Entwicklung der Prävalenz des Typ-2-Diabetes in den Industrienationen und Schwellenländern begleitet wird (7). Die Zahlen sind alarmierend: Über 371 Millionen Menschen weltweit sind an Diabetes erkrankt (8), in Deutschland leben circa 8 Millionen Diabetiker (9) – bei einer hohen Dunkelziffer. Bis zum Jahr 2020 ist in Deutschland mit einer Diabeteshäufigkeit von etwa 17,6 % der Bevölkerung zu rechnen (10).
Die genetische Prädisposition bildet hierbei vermutlich die Grundlage, auf der ein „ungesunder“ Lebensstil (zu üppige, energiereiche Ernährung bei zugleich geringer körperlicher Aktivität) die Manifestation eines Diabetes mellitus Typ 2 begünstigt. Es besteht aber kein Zweifel daran, dass körperliche Inaktivität und Übergewicht wichtige Risikofaktoren für dessen Entwicklung darstellen.
Das vom Einzelnen häufig nur als „kosmetisches Problem“ betrachtete Übergewicht ist dabei der wesentliche Auslöser oder Verstärker für Bluthochdruck, Fettstoffwechselstörungen (Metabolisches Syndrom) und für Typ-2-Diabetes. Dieser ist aufgrund seiner Folgekrankheiten eine der teuersten chronischen Erkrankungen überhaupt: Die direkten Kosten in Deutschland sind von 2001 bis 2006 von 14,6 Milliarden auf 18,2 Milliarden Euro gestiegen (11). Die Hälfte derer, die an den Diabetesfolgen sterben, ist unter 60 Jahren alt (8).
Auch die Bundeswehr als Querschnitt der Gesellschaft wird von diesen Entwicklungen nicht verschont. Dies zeigt die steigende Zahl der Soldatinnen und Soldaten, die in den letzten Jahren mit Diabetes mellitus diagnostiziert wurden. Dabei sind gerade im gefahrenbehafteten Soldatenberuf Gesundheit und Leistungsfähigkeit schon seit jeher wichtige Grundvoraussetzungen für die Berufsausübung: Körperliche Leistungsfähigkeit und Belastbarkeit stellen nicht erst seit der veränderten Einsatzrealität zentrale Eigenschaften des Soldaten dar (12, 13). Die Prävention und Behandlung von Diabetes mellitus Typ 2 ist daher eine wichtige präventivmedizinische Aufgabe des Sanitätsdienstes zum Erhalt der Gesundheit und Leistungsfähigkeit der Soldaten.
Große internationale Studien belegen, dass die Prävention des Diabetes mellitus und der Begleitkomplikationen erfolgreich durchführbar und kosteneffektiv ist. Lebensstiländerungen hin zu vermehrter körperlicher Aktivität, zum Beispiel durch Ausdauersportarten, eine Ernährungsumstellung, eine Verringerung des Körpergewichts um mehr als 5 %, eine Reduktion des Alkoholkonsums (14, 15) und eventuelle medikamentöse Interventionen zeigen bei Risikopersonen einen diabetespräventiven Effekt. Sie haben auch eine signifikante Reduktion des kardiovaskulären Risikos zur Folge (14 – 18). Inhaltlich vergleichbare Interventionsstrategien zur Lebensstiländerung kommen als Basistherapie auch bei manifestem Typ-2-Diabetes zum Einsatz (19 – 21).
Vor diesem Hintergrund und als Reaktion auf die Notwendigkeit von effizienten Präventions- und Interventionsmaßnahmen innerhalb der Streitkräfte wurde am Bundeswehrkrankenhaus (BwKrhs) Westerstede als Pilotprojekt ein Diabetes-Typ-2-Interventionsprogramm (DIP) für Soldaten entwickelt und etabliert. Ziel des Programmes ist es, über Prävention, Behandlung und Intervention hinaus das Problembewusstsein für die Erkrankung zu stärken, den Wunsch für eine Lebensstiländerung zu wecken und hierzu Wissen und Hinweise zur praktischen Umsetzung zu vermitteln.
Methoden
Die vorliegende Studie wurde im Rahmen des Verbundforschungsprojektes „Zusammenhang zwischen körperlichen Aktivitäten und klinisch relevanten Gesundheitsfaktoren II“ durchgeführt. Das Projekt wurde ethisch und datenschutzrechtlich begutachtet und hat ein positives Votum erhalten.
Diabetes-Interventionsprogramm (DIP)
Das DIP ist interdisziplinär konzipiert und wird in der Inneren Abteilung des BwKrhs Westerstede mit einem multidisziplinär zusammengesetzten Team (Fachärzte, Diabetesberater, Diätassistenten, Physiotherapeuten, Fitnesstrainer und Psychologen) durchgeführt. Teilnehmen können alle Soldaten mit manifestem Diabetes oder einer gesicherten gestörten Glukosetoleranz mit begleitenden kardiovaskulären Risikofaktoren. Die Teilnahme am DIP kann zu einem selbst gewählten Zeitpunkt erfolgen. Unbedingte Voraussetzung ist dabei die Eigenmotivation des Patienten.
Basis des DIP ist ein dreiwöchiges, teilstationäres Interventionsprogramm. Es umfasst zusätzlich zu einer eingehenden klinischen Anamnese und Diagnose mehrere Interventions- und Schulungsangebote:
- Ess- und Bewegungsverhalten: Hier werden die Patienten angeleitet, das eigene Ess- und Bewegungsverhalten gezielt zu beobachten und zu prüfen. Das Essverhalten der einzelnen Teilnehmer wird mit Hilfe eines Ernährungsprotokolls analysiert. In Ernährungsunterrichten wird notwendiges Wissen vermittelt, welches dann in einer Lehrküche in die Praxis umgesetzt werden kann. Tägliche Mahlzeiten werden in Buffet-Form angeboten und unter Begleitung einer Ernährungsberaterin eingenommen. Neben den Seminaren haben die Patienten viel Zeit für ein Sportprogramm aus Ausdauer- und Kraftsport unter Anleitung und in Eigenregie im angegliederten Sportzentrum mit Fitnessstudio, Hallen- und Freibad, Leichtathletikanlage und Sporthallen.
- Diabetesschulung: Analog zu zivilen zertifizierten Schulungsprogrammen (22 – 25) wird in kleinen Gruppen (Gruppengröße 2 – 6 Personen) eine individuell an die Bedürfnisse der Kursteilnehmer angepasste, strukturierte Diabetesschulung durchgeführt. Hierin wird durch Diabetesberater und einen Diabetologen alltagsnahes Wissen über die Erkrankung und die Behandlung vermittelt. Die Wissensinhalte sind praktisch aufbereitet. Die Teilnehmer beschäftigen sich nicht nur mit Sachthemen, sondern insbesondere mit ihrem persönlichen Umgang mit der Erkrankung. In Einzelfällen werden auch die notwendigen Kenntnisse für die Durchführung einer intensivierten Insulintherapie vermittelt. Dabei lernen die Patienten, diese Therapieform möglichst eigenständig und eigenverantwortlich im Alltag durchzuführen. Unterstützend findet täglich eine diabetologische Visite mit Besprechung des Blutzuckerprotokolls und gegebenenfalls eine Anpassung der Medikation statt.
- Psychologische Betreuung: Ergänzend werden Entspannungsübungen vermittelt (autogenes Training, Muskelrelaxation nach Jacobsen) und in Einzelfällen bei Bedarf psychologische Behandlungen (insbesondere verhaltenstherapeutische Verfahren) durchgeführt.
- Klinische Untersuchungen: Jeder Teilnehmer wird zu Beginn auf sein individuelles kardiovaskuläres Risikoprofil und auf diabetische Folgeerkrankungen untersucht. Wenn notwendig, wird eine antidiabetische medikamentöse Therapie eingeleitet oder optimiert. Als Standardparameter werden Körpergröße und -gewicht, Body-Mass-Index (BMI), Taillenumfang, Fettmasse mittels Bio-Impedanz-Analyse (BIA), Blutdruck, HbA1c, Nüchtern-Blutzucker und Fettstoffwechselparameter registriert.
- Verlaufskontrolle: Zur Überprüfung der Wirksamkeit und Nachhaltigkeit der Maßnahmen werden die Standardparameter sechs Wochen nach Beginn sowie drei und sechs Monate nach Beginn der Maßnahme erfasst und statistisch geprüft (Ausnahme HbA1c: nach drei und sechs Monaten). Mindestens einmal jährlich werden apparative Verlaufsuntersuchungen mittels Ergometrie, Echokardiographie, Sonographie des Abdomens, Duplexsonographie der Halsgefäße mit Messung der Intima-Mediadicke und der peripheren Arterien der unteren Extremitäten durchgeführt.
Statistik
Die statistische Analyse der Standardparameter wurden mit IBM© SPSS© Statistics 21 durchgeführt. Als deskriptive Maße werden Mittelwerte und Standardabweichungen angegeben. Mittelwertvergleiche zwischen den Messzeitpunkten erfolgten mittels t-Tests und Varianzanalysen. Bei allen Analysen wurde ein Signifikanzniveau von 5 % festgelegt.
Ergebnisse
Von Mai 2012 bis Mai 2013 nahmen bislang 59 Patienten am DIP teil. Davon liegen von 53 Teilnehmern (52 Männer, eine Frau) bereits erste Untersuchungsergebnisse vor. Bei Aufnahme des DIP bestand bei 51 Patienten ein manifester Diabetes mellitus, bei acht Patienten lag eine gestörte Glukosetoleranz mit begleitender Adipositas und weiteren kardiovaskulären Risikofaktoren vor. In zehn Fällen war eine Insulintherapie notwendig. Aufgrund der individuell wählbaren Einstiegstermine befinden sich die Teilnehmer derzeit in verschiedenen Phasen des Programms.
Nicht alle Patienten nahmen die angebotenen Verlaufskontrollen im BwKrhs Westerstede wahr, teilweise wurden und werden diese jedoch suffizient unterstützend im truppenärztlichen Bereich oder in zivilen diabetologischen Schwerpunktpraxen durchgeführt.
Für die Nachuntersuchungstermine drei und sechs Monate nach Beendigung des DIP kann auf 33 beziehungsweise 12 verwertbare Datensätze zurückgegriffen werden, anhand derer die Nachhaltigkeit der Maßnahmen abgeschätzt werden kann. Die Ergebnisse der einzigen weiblichen Teilnehmerin wurden in der vorliegenden Auswertung aus Datenschutzgründen nicht berücksichtigt.
Die folgende Darstellung der Ergebnisse erfolgt deskriptiv über alle Teilnehmer, anhand exemplarischer Einzelfälle sowie im statistischen Vergleich zwischen den Verlaufsuntersuchungen bei Beginn und drei Monate nach Beendigung sowie bei Beginn, drei und sechs Monate nach Beendigung der DIP. Die Reduktion der derzeit vorliegenden Fallzahlen zu den unterschiedlichen Untersuchungszeitpunkten ist dabei nicht auf „drop-outs“ zurückzuführen, sondern dem individuellen Verlauf des Programmes geschuldet.
Deskriptive Ergebnisse
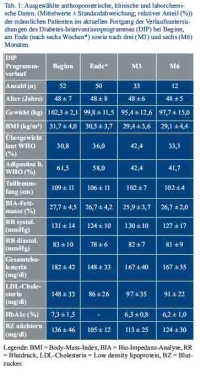
Tabelle 1 gibt einen Überblick über erfasste anthropometrische (Alter, Gewicht, BMI, Taillenumfang, Fettmasse), klinische (Blutdruck) und laborchemische (Cholesterin, Blutzucker) Standardparameter zu Beginn, am Ende des DIP (nach sechs Wochen) sowie drei und sechs Monate nach Beendigung des Programmes.
Exemplarische Einzelfälle
Bei der individuellen Betrachtung zeigte sich bisher ein differenziertes Bild, das im Folgenden mittels Fallbeispielen verdeutlicht wird. Insbesondere die Patienten mit kurzer Krankheitsdauer schienen deutlich von den Therapiemaßnahmen zu profitieren. In Einzelfällen war eine Remission erkennbar, so dass die medikamentöse Therapie deutlich reduziert oder abgesetzt werden konnte.
Fallbeispiel 1:
Ein 43-jähriger adipöser (BMI: 31 kg/m²) Patient hat seit drei Jahren einen bekannten Typ-2-Diabetes mit trotz oraler Zweifachtherapie (Metformin, Sitagliptin) nur unbefriedigender diabetischer Stoffwechsellage (HbA1c: 7,5 %) und begleitend ausgeprägter Dyslipoproteinämie. Kontrolluntersuchungen erfolgten bisher nach drei und neun Monaten. In diesem Zeitraum war es dem Patienten nach einer Ernährungsumstellung und der Wiederaufnahme von regelmäßigem Ausdauersport (Radfahren) gelungen, 12,5 kg Gewicht abzubauen (BMI: 27,5 kg/m²). Zuletzt lag der HbA1c bei 5,4 % als Zeichen einer möglichen Remission des Diabetes mellitus. Im BZ-Protokoll wurden durch den Patienten normoglykäme Werte dokumentiert. Schrittweise konnte die medikamentöse Therapie deeskaliert und Sitagliptin sowie ein bisher notwendiger CSE-Hemmer abgesetzt werden.
Patienten mit längerer Erkrankungsdauer, teilweise nachgewiesenem Insulinsekretionsdefizit oder bereits bestehenden Folgeerkrankungen fühlten sich im Umgang mit der Erkrankung bestärkt. Eine Progredienz war bei ihnen aber nicht in allen Fällen zu verhindern. In den Voruntersuchungen wurden nicht nur Soldaten mit kurzer Diabetesdauer, sondern auch 13 Patienten mit bisher ungenügender Therapieeinstellung und bereits bestehenden diabetischen Folgeerkrankungen (insgesamt 8) auffällig.
In den beiden folgenden Fallbeispielen geht es um Patienten mit bestehenden diabetes- oder therapiebedingten Komplikationen.
Fallbeispiel 2:
Ein 44-jähriger Patient mit seit sechs Monaten bekanntem Typ-2-Diabetes wurde durch seinen Schiffsarzt diabetologisch in der internistischen Fachuntersuchungsstelle (FU 1) vorgestellt. Der HbA1c lag zu diesem Zeitpunkt bereits seit Wochen bei 12 %. Die Nüchtern-BZ-Werte im Protokoll des Patienten betrugen durchgehend > 200 mg/dl als Zeichen einer chronischen BZ-Stoffwechseldekompensation. Seit der Erstdiagnose hatte sich unter der Therapie mit Metformin keine Besserung eingestellt. Die entgleisten hyperglykämen Werte waren beobachtet und toleriert worden. Der Patient beklagte seit Monaten bestehende Polyurie und Polydipsie sowie eine seit Wochen anhaltende Abgeschlagenheit. Es erfolgte eine stationäre Aufnahme zur Rekompensation und Einleitung der notwendigen intensivierten Insulintherapie (ICT). Anschließend konnte der Patient am DIP teilnehmen und sein Wissen über die Erkrankung vertiefen, die erlernte flexible ICT unter ärztlicher Kontrolle beüben und an körperliche Belastungen unter Aufsicht anpassen. Aufgrund der Insulintherapie wurde er weiterhin stationär geführt. Im Rahmen der Diagnostik fielen bereits zu diesem Zeitpunkt bestehende ausgeprägte Folgeerkrankungen auf – eine diabetische Nephropathie (Mikroalbuminurie von 483 µg/ml), eine schmerzhafte Polyneuropathie beider Füße sowie eine Retinopathie mit klinisch relevantem Maculaödem. Aufgrund dieser Beschwerden war die Aufnahme von Sport zunächst nicht möglich. Eine medikamentöse Behandlung der Folgeerkrankungen wurde eingeleitet. In der Kontrolluntersuchung nach drei Monaten hatten sich erfreulicherweise unter der Insulintherapie die BZ-Stoffwechsellage mit einem HbA1c von 6,9 % und das Wohlbefinden insgesamt verbessert. Unter der Insulingabe war ein Anstieg des Körpergewichtes jedoch nicht zu vermeiden.
Fallbeispiel 3:
Ein 50-jähriger Patient wurde seit der Erstmanifestation seines Diabetes mellitus vor fünf Monaten mit einer Kombinationstherapie aus Metformin und 2 x p. d. Mischinsulingaben (insgesamt 34 Einheiten) behandelt. Bei diesem körperlich aktiven Soldaten hatte die Therapie bereits mehrfach zu Unterzuckerungen geführt, die in einem Falle aufgrund ihrer Schwere die Fremdhilfe eines alarmierten Notarztes erforderte. Unter täglicher Registrierung von BZ-Tagesprofilen konnte während des DIP die Insulintherapie glücklicherweise ganz abgesetzt werden. Eine orale Medikation war ausreichend, so dass der Patient ohne Angst vor weiteren Unterzuckerungen entlassen werden konnte und wieder in der Lage war, sicher den körperlichen Anforderungen im Dienst und Alltag zu begegnen.
Verlaufsanalysen
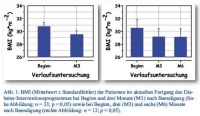
In der Gesamtbetrachtung deuten die vorläufigen Ergebnisse sowohl auf die Wirksamkeit der teilstationären Interventionsphase als auch auf eine nachhaltige Entwicklung im längeren Zeitverlauf hin. Abbildung 1 zeigt nach Beendigung des DIP eine signifikante Reduktion des BMI, die sich sowohl drei Monate (p < 0,05; 30,7 ± 3,6 vs. 29,4 ± 3,6; Beginn vs. M3; n = 33) als auch sechs Monate (p < 0,05; 30,5 ± 4,4 vs. 29,1 ± 4,4; Beginn vs. M6; n = 12) nach der Behandlung nachweisen lässt. Der BMI-Verringerung lagen individuelle Körpermasseänderungen von -2,1 ± 1,7 kg (p < 0,05; Beginn vs. Ende; n = 50), -4,1 ± 4,4 kg (p < 0,05; Beginn vs. M3; n = 33) sowie
-4,7 ± 6,6 kg (p < 0,05; Beginn vs. M6; n = 12) zugrunde.
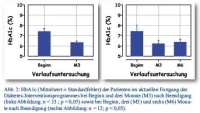
Ebenfalls stützt die Betrachtung der HbA1c-Werte (Abb. 2) die Beobachtung einer nachhaltigen Entwicklung. Diese verringerten sich signifikant von 7,4 ± 1,7 % auf 6,3 ± 0,8 % (p < 0,05; Beginn vs. M3; n = 33) beziehungsweise von 7,4 ± 2,0 % auf 6,3 ± 1,1 % (p < 0,05; Beginn vs. M6; n = 12). Mit diesen Änderungen stieg der Patientenanteil mit einem HbA1c < 6,5 % von 37 % auf 65 % (p < 0,05; Beginn vs. M3; n = 33) beziehungsweise von 50 % auf 83 % (p < 0,05; Beginn vs. M6; n = 12).
Darüber hinaus deuten weitere anthropometrische und laborchemische Parameter wie das LDL-Cholesterin (p < 0,05; 108 ± 41 vs. 97 ± 35; Beginn vs. M3; n = 32 sowie 103 ± 43 vs. 91 ± 35; Beginn vs. M6), auf einen wirksamen Effekt des DIP hin.
Diskussion
Zum Erhalt der Leistungsfähigkeit und Vermeidung von Komplikationen und Folgeerkrankungen sind frühzeitig individuell abgestimmte Präventions- oder Therapiemaßnahmen notwendig. Die erfolgreiche Prävention oder ein Hinauszögern des Krankheitsbeginns sowie verbesserte Behandlungsstrategien zu einem früheren Zeitpunkt als bisher können helfen, die dienstlichen, psychosozialen und ökonomischen Belastungen durch Diabetes zu verringern. Das DIP am BwKrhs Westerstede stellt eine Möglichkeit dar, Prävention und leitliniengerechte Intervention sowie die notwendigen Verlaufskontrollen bei Diabetes mellitus miteinander zu verknüpfen.
Die bislang vorliegenden Ergebnisse lassen auf die Wirksamkeit des multimethodalen und interdisziplinären Interventionsansatzes schließen. Bereits im direkten Anschluss an die teilstationäre Interventionsphase des DIP können deutliche Verbesserungen zum Beispiel der Blutwerte festgestellt werden (Tab. 1). Der positive Einfluss der Interventionsmaßnahmen scheint auch nach drei beziehungsweise sechs Monaten noch weiter anzuhalten. Besonders die Ergebnisse der Nachuntersuchungen nach sechs Monaten deuten auf eine nachhaltige Wirksamkeit der Maßnahmen hin. Die Entwicklung bei den anthropometrischen Daten ist weniger konklusiv. Dennoch zeigen die Daten im Mittel einen Gewichts- und BMI-Rückgang, der sich auch in der Einstufung der Patienten nach WHO-Kriterien niederschlägt. Dass die Entwicklung des Körpergewichtes nicht in jedem Fall in die erwünschte Richtung ging, zeigt das Fallbeispiel 2. Allerdings ist auch hier eine generelle Verbesserung des Allgemeinzustandes des Patienten zu verzeichnen. Alle genannten Einzelfallbeschreibungen zeigen auch die Stärke des interdisziplinären Charakters des DIP: Ausgehend von verschiedenen Krankheitsausprägungen und Beschwerdebildern konnte in allen drei Fällen eine individuelle Therapie im Rahmen des DIP initiiert werden, die, wenn auch noch nicht zu einer „objektiven“ Verbesserung – gemessen an allen Risikokriterien – geführt, dennoch die persönliche Gesundheitssituation des Patienten verbessert hat. Insgesamt betrachtet bedeutet dies: Schaffen es die Patienten, durch eine gesündere Ernährung und vermehrte körperliche Aktivität ihr Körpergewicht dauerhaft zu reduzieren, kann in Einzelfällen eine Manifestation des Typ-2-Diabetes verhindert oder dieser sogar zurückgedrängt werden. Gleichzeitig verbessern sich häufig Blutdruck- und Lipidwerte, sodass zum Teil Medikamente reduziert oder sogar abgesetzt werden können.
Bei den hier dargestellten Ergebnissen muss berücksichtigt werden, dass es sich um eine erste vorläufige Evaluation handelt. Die geringe Stichprobengröße insbesondere bei den Langzeitdaten und das breite Indikationsspektrum erfordern allerdings eine Absicherung der Ergebnisse sowie eine differenzierte Evaluation, wenn eine entsprechende Anzahl von Absolventen des Programms vorliegt.
Schlussfolgerungen
Die hier präsentierten vorläufigen Ergebnisse deuten darauf hin, dass das DIP eine erfolgreiche und nachhaltige Maßnahme darstellt, die gestellten Ziele zu erreichen und eine überdauernde Risikoreduktion herbeizuführen. Neben den zu erwartenden positiven Auswirkungen des DIP für den Einzelnen ergeben sich bei einer Etablierung des Programmes im BwKrhs Westerstede oder einer Ausweitung dieses Angebots auf andere Standorte potenziell aber auch positive Aspekte für die Bundeswehr:
Zivile Langzeitnachuntersuchungen über 10 Jahre zeigen eine langfristige Kosteneffektivität der Lebensstilintervention und Schulungsprogramme (2, 25, 26). Eine Kosteneffektivität ist auch für die Bundeswehr trotz der zunächst anfallenden Behandlungsmaßnahmen zu erwarten, indem in vielen Fällen die Dienst- und Verwendungsfähigkeit erhalten oder wieder hergestellt werden kann. Damit reduzieren sich potenziell auch Kosten, die sonst bei Umschulungsmaßnahmen, durch Arbeitsausfälle bei Erkrankung (Komplikationen des Diabetes mellitus) oder für die notwendige medizinische Versorgung (Medikation, Krankenhausaufenthalte, Therapie von Folgeschäden, Rehabilitationsmaßnahmen) anfallen würden. Die individuellen Erfolge bei der Bekämpfung der Erkrankung durch die Lebensstilmodifikation eröffnen auch einen Weg, das DIP über die Angebotsebene hinaus „in der Fläche“ bekannt zu machen: Patienten, die erfolgreich am DIP teilgenommen haben, stellen – wenn die Lebensstilmodifikation offen im Dienstalltag gelebt wird – wertvolle Multiplikatoren in der Truppe dar.
Das Programm wird am BwKrhs Westerstede wie geplant weitergeführt. Die Analyse der Langzeitverläufe wird dann die Möglichkeit bieten, die bereits vielversprechenden Ergebnisse auf einer breiteren Fallzahl statistisch weiter abzusichern.
Bildquellen:
Abb. 1 und 2: Deutsche Sporthochschule Köln.
Literatur
- Schwarz, PEH, Gruhl U, Schulze J, et al.: Prävention des Diabetes mellitus. Von der Idee zum nationalen Präventionsprogramm. Ernährung - Wissenschaft und Praxis 1; 2007 (3): 108 – 115.
- Runge CF: Economic consequences of the obese. Diabetes 2007; 56 (11): 2668 – 2672.
- Ryan JG: Cost and policy implications from the increasing prevalence of obesity and diabetes mellitus. Gend Med 2009; 6 (1): 86 – 108.
- Robert Koch-Institut (ed.): Daten und Fakten: Ergebnisse der Studie „Gesundheit in Deutschland aktuell 2009“. Berlin: Robert Koch-Institut 2011.
- Kurth B: Erste Ergebnisse aus der „Studie zur Gesundheit Erwachsener in Deutschland“ (DEGS). In: Bundesgesundheitsblatt (ed.): Band 55 Heft 8 August 2012. Heidelberg: Springer 2012; 980 – 990.
- Haffner S, Taegtmeyer H: Epidemic obesity and the metabolic syndrome. Circ J 2003; 108: 1541 – 1545.
- Zimmet P, Alberti KGMM, Shaw J: Global and societal implications of the diabetes epidemic. Nature 2001; 414 (6865): 782 – 787.
- International Diabetes Federation: IDF Diabetes Atlas. 5th edition 2012 update 2012.
- diabetesDE (ed.): Deutscher Gesundheitsbericht Diabetes 2012. Berlin: Kirchheim + Co Verlag 2012.
- Schwarz PE, Greaves C. J., Lindström J,et al.: Nonpharmacological interventions for the prevention of type 2 diabetes mellitus. Nat Rev Endocrinol 2012; 8 (6): 363 – 373.
- Köster I, Huppertz E, Hauner H, et al.: Direct costs of diabetes mellitus in Germany - CoDiM 2000-2007. Exp Clin Endocrinol Diabetes 2011; 119 (6): 377 – 385.
- Leyk D, Witzki A, Gorges W, et al.: Körperliche Leistungsfähigkeit, Körpermaße und Risikofaktoren von 18-35-jährigen Soldaten: Ergebnisse der Evaluierungsstudie zum Basis-Fitness-Test (BFT). Wehrmed Mschr 2010; 54 (11-12): 278 – 282.
- Bundesministerium der Verteidigung (ed.): Stellungnahme des Bundesministerium der Verteidigung zum Jahresbericht 2007 des Wehrbeauftragten des Deutschen Bundestages. Berlin 2008.
- Diabetes Prevention Program Research Group: Reduction in the incidence of type 2 diabetes with lifestyle intervention or metformin. N Engl J Med 2002; 346 (6): 393 – 403.
- Tuomilehto J, Lindström J, Eriksson JG, et al.: Prevention of type 2 diabetes mellitus by changes in lifestyle among subjects with impaired glucose tolerance. N Engl J Med 2001; 344 (18): 1343 – 1350.
- Pan X, Li G, Hu Y, et al.: Effects of diet and exercise in preventing NIDDM in people with impaired glucose tolerance. The Da Qing IGT and Diabetes Study. Diabetes Care 1997; 20 (4): 537 – 544.
- Chiasson J, Josse RG, Gomis R, et al.: Acarbose for prevention of type 2 diabetes mellitus: the STOP-NIDDM randomised trial. Lancet 2002; 359 (9323): 2072 – 2077.
- Lindström J, Tuomilehto J: The Diabetes Risk Score - A practical tool to predict type 2 diabetes risk. Diabetes Care 2003; 26 (3): 725 – 731.
- Torgerson JS, Hauptman J, Boldrin MN, et al.: XENical in the prevention of diabetes in obese subjects (XENDOS) study: A randomized study of orlistat as an adjunct to lifestyle changes for the prevention of type 2 diabetes in obese patients. Diabetes Care 2004; 27 (1): 155 – 161.
- Bundesärztekammer, Arzneimittelkommission der deutschen Ärztekammern, Kassenärztliche Bundesvereinigung, et al. (eds.): Nationale Versorgungsleitlinie Diabetes. Strukturierte Schulungsprogramme- Langfassung. Berlin 2012.
- Bundesärztekammer, Kassenärztliche Bundesvereinigung, Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften, et al. (eds.): Nationale Versorgungsleitlinie: Therapie des Typ-2-Diabetes. Kurzfassung. Berlin 2013.
- Diabetes Care: Executive summary: Standards of Medical Care in Diabetes - 2010. Diabetes Care 2010; 33 Suppl. 1: 4 – 10.
- Kulzer B, Hermanns N, Maier B, et al. (eds.): Medias 2 ICT Typ-2-Diabetes: Insulin nach Bedarf. Mainz: Kirchheim + Co Verlag 2011.
- Kulzer B, Hermanns N, Maier B: Medias 2- Mehr Diabetes Selbstmanagement für Typ 2: Ein Schulungs- und Behandlungsprogramm für Menschen mit nicht insulinpflichtigem Typ-2-Diabetes (Schulungskoffer). Mainz: Kirchheim + Co Verlag 2011.
- Kulzer B, Hermanns N, Gorges D, el al.: Prevention of diabetes self-management program (PREDIAS): Effects on weight, metabolic risk factors, and behavioral outcomes. Diabetes Care 2009; 32 (7): 1143 – 1146.
- Lindgren P, Lindström J, Tuomilehto J, et al.: Lifestyle intervention to prevent diabetes in men and women with impaired glucose tolerance is cost-effective. Int J Technol Assess Health Care 2007; 23 (2): 177 – 183.
Datum: 11.08.2013
Quelle:
Wehrmedizinische Monatsschrift 2013/7
Wehrmedizinische Monatsschrift 2013/7