EINSATZSURVEILLANCE
ISAF und die Maxime des Inspekteurs
Einsatzhygiene ist Hygiene unter erschwerten Bedingungen. Begrenzte Ressourcen treffen auf spannende Herausforderungen: vom zunächst unbekannten lokalen Erregerspektrum bis zur lagegerechten, risikoadaptierten Implementierung hygienischer Standards. In dieser Situation ist es von zentraler Bedeutung, schon im Inland ein gemeinsames, auch unter Stress im Einsatz tragfähiges Verständnis von hygienischem Verhalten zu vermitteln und durch Fachpersonal im Einsatz zu unterstützen.
Haben wir ein Problem?
Hat er es gesagt oder nicht? Dem U.S. Surgeon General William H. Steward wird in unterschiedlichen Quellen für verschiedene Jahre (1965, 1967, 1974) der Ausspruch „it was time to close the book on infectious disease“ in den Mund gelegt. Andere sekundäre Quellen legen ihm ein noch drastischeres „the war against germs has been won“ in den Mund. Belege dafür finden sich nicht, er selbst kann sich an diesen Ausspruch nicht erinnern [1]. Mit einem belegten Zitat „Warning flags are still flying in the communicable disease field. ... While we are engaged in taking on new duties … we cannot and must not lose sight of our traditional program responsibilities“ [2] warnt Steward sogar entgegen dem damaligen Zeitgeist davor, Infektionskrankheiten in der Ära der Antibiotika zu unterschätzen. Dieser Einschätzung wird heute niemand widersprechen: „New“ und „Re-emerging Diseases“ verschärfen die Problematik nosokomialer Übertragung von Infektionskrankheiten in Behandlungseinrichtungen, gleichgültig, wo sie disloziert sind. Sie sind damit von zentraler Bedeutung für den Systemverbund Gesundheitsschutz sowohl im Inland als auch im Einsatz. Diese Herausforderung hat viele Aspekte mit potentiell erheblicher Auswirkung auf das Einhalten des Qualitätsstandards, den die Maxime des Inspekteurs vorgibt: eine im Ergebnis gleiche Behandlungsqualität wie in Deutschland einzuhalten.
Dabei gilt es nicht nur das individualmedizinisch relevante Outcome im Einzelfall im Augen zu behalten, sondern ganz grundsätzlich die Verbreitung von potentiell problematischen Erregern weitestgehend zu beschränken. Dies gewinnt um so mehr Gewicht, als dass derzeit keine nennenswerte Entwicklung auf dem Gebiet neuartiger Antibiotika zu erkennen ist und es daher gilt, auf nicht absehbare Zeit mit dem vorhandenen Arsenal auszukommen. Das inzwischen weltweite Auftreten von initial nur auf den indischen Subkontinent beschränkten Erregern mit einem als New Deli Metallobetalactamase 1 (NDM-1) benannten Enzym, dass ein besonders weites Spektrum von b-Lactamantibiotika abdeckt [3], demonstriert die Gefahr, die von einem unkritischen Umgang mit im jeweiligen Einsatzumfeld möglicherweise hoch prävalenten, teils multiresistenten Erregern ausgehen kann. Doch während dies für veterinärmedizinisch relevante Erreger so weit akzeptiert ist, dass unwidersprochen Desinfektionsmaßnahmen an Gepäck und Stiefeln von Einsatzrückkehrern durchgeführt werden, ist das Bewusstsein für die Folgen des Einschleppens von in Deutschland in dieser Form selten vorkommender, hochresistenter Stämme fakultativ humanpathogener Erreger in Behandlungseinrichtungen der Ebene IV in den vorgeschalteten Behandlungseinrichtungen nicht immer durchgängig vorhanden.
Hygiene hat ein grundsätzliches Akzeptanzproblem
Zu dieser Erkenntnis kommt automatisch, wer sich in professioneller Weise mit diesem Fachgebiet auseinandersetzt. Dieses Akzeptanzproblem beschränkt sich dabei nicht auf die Umsetzung eindeutig vorgegebener, in der Wirksamkeit evidenzbasierter, leicht durchzuführender hygienischer Maßnahmen wie z. B. die im Grunde an Profanität nicht zu übertreffende hygienische Händedesinfektion und ist auch nicht als einsatzbezogene Besonderheit zu betrachten. Das Problem scheint tiefer zu liegen: Es besteht einerseits ein weit verbreitetes, diffuses Bewusstsein für die Wichtigkeit hygienischer Schutzmaßnahmen besonders in Situationen, die dem Anwender unmittelbare persönliche Betroffenheit signalisieren. Dies führt zu mitunter fachlich nicht nachvollziehbaren Situationen:
- Ein Doorgunner einer CH53 möchte für den Patiententransport eines ESBL-besiedelten Säuglings persönliche Schutzausrüstung anlegen, obwohl keinerlei Patientenkontakt besteht,
- Der SanHyg-Zug in Masar-e-Sharif war lange Zeit damit beauftragt, Toilettenanlagen einmal wöchentlich zu desinfizieren.
Interessant ist auch, wo Gefahrenpotential häufig verortet wird:
- Patienten mit MRSA-Besiedlung werden in Untersuchungs- und OP-Programme am Ende eingegliedert, obwohl bei Einhaltung einfacher Standardhygiene keine Transmission zu befürchten ist,
- Nach MRSA-besiedelten Patienten fallen OPs wegen besonderer Desinfektionsmaßnahmen länger als im Regelbetrieb, obwohl inzwischen durchgängig bekannt sein sollte, das Resistenzen gegen Antibiotika anderen Mechanismen unterliegen als Resistenzen gegen Flächendesinfektionsmittel und MRSA hier keine anderen Anforderungen stellt als nicht resistente Stämme.
- Für den Neubau eines OP wird aus forensischen Gründen eine Lüftungsanlage für die technisch sehr aufwändige Raumluftklasse 1A nach DIN 1946-4:2008-12 gefordert, obwohl hierzu bereits seit 2010 eine klare Aussage der Kommission für Krankenhaushygiene und Infektionsprävention (KRINKO) am Robert-Koch Institut besteht, die keine Evidenz für eine Unterscheidung in Raumluftklassen 1A und die sowohl in der Erstellung als auch im Betrieb regelhaft günstigere Klasse 1B sieht.
- Auch im zivilen Umfeld hat sich z.B. im Rahmen des Verletzungsartenverfahrens der Berufsgenossenschaften noch nicht durchgesetzt, dass eine Trennung in „septische“ und „aseptische“ Operationsräume seit vielen Jahren fachlich obsolet ist.
Allen hier angeführten Beispielen liegt ein Sicherheitsbedürfnis zu Grunde, das als fruchtbarer Boden für die Schulung hygienischer Verhaltensweisen angenommen werden könnte.
Andererseits besteht die Tendenz, hygienische Vorgaben, die dem unmittelbaren und mittelbaren Schutz uns anvertrauter Patienten dienen, als nicht hilfreich, sondern den Arbeitsablauf störend wahrzunehmen und diese mit entsprechend suboptimaler Compliance zu befolgen:
- Für Händehygiene nach WHO-Empfehlung bleibe im hektischen Stationsalltag keine Zeit, Wiedereinschleusen in OP-Bereiche mit Wechsel der Bereichskleidung findet häufig nicht statt. Zu diesem Zweck werden regelmäßig Türen behelfsmäßig blockiert um sie am Zufallen zu hindern,
- Aufbereitung von Medizinprodukten richtet sich nicht nach Vorgaben des Herstellers bzw. seit Jahren bekannten Empfehlungen des Robert Koch-Institutes, weil man selbst Herr des Verfahrens sein will bzw. anderen Einrichtungen nicht vertraut zeitgerecht zu liefern,
- Pflegepersonal im Einsatz nimmt in einem als ITS-Zimmer für zwei afghanische Patienten genutzten und belegten Raum die Verpflegung ein,
- der Leiter einer Abteilung gibt an, keine Oberflächendesinfektion in bestimmten Bereichen durchführen zu lassen, um für den Fall auftretender resistenter Erreger Reservedesinfektionsmittel zur Verfügung zu haben.
Es wird deutlich: Überschießendes Sicherheitsbedürfnis einerseits steht einem mitunter verblüffenden Mangel an Risikobewusstsein andererseits gegenüber. Wie ist das im 120. Jahr nach der erfolgreichen Eindämmung der großen Cholera-Epidemie in Hamburg durch Robert Koch möglich?
Hygiene in der Bundeswehr
Der Grund für die beschriebene Situation liegt nach Auffassung des Autors zum Teil in der Art begründet, in der Hygiene in der Bundeswehr in den vergangenen Jahren praktisch ausgeübt wurde. Die grundsätzlich eher öffentlich-rechtlichen Kontrollmechanismen angelehnte, reaktive Form der Durchführung hat sich historisch aus der geringen Anzahl verfügbarer Hygieniker bei gleichzeitig völlig anderer Struktur der Bundeswehrkrankenhäuser ergeben. Zudem entsprach sie in dieser Ausprägung dem zivilen Vorbild. „Public Health“ angelsächsischer Prägung konnte sich im Nachkriegsdeutschland zunächst nicht etablieren, nachdem der Versuch der amerikanischen Besatzungsmacht gescheitert war am Standort Heidelberg eine Ausbildungseinrichtung für dieses Fachgebiet aufzubauen. Die beauftragten deutschen Wissenschaftler sahen sich jedoch nicht in der Lage ein Ausbildungscurriculum zusammen zu stellen, dass den amerikanischen Ansprüchen gerecht wurde, sondern bemühten sich vielmehr den sozialmedizinischen Gedanken Weimarer Prägung, in der Pettenkofers Idee des Einflusses der Umwelt als Gegenpol zu den sogenannten Contagionisten um Robert Koch an Bedeutung gewonnen hatte, wieder aufleben zu lassen. Unter diesen Umständen wurde der Versuch des Aufbaus einer deutschen Ausbildungsstätte aufgegeben und eine sozialmedizinisch geprägte Vorstellung von Public Health, in der die speziellen Belange von Behandlungseinrichtungen nur als Teilaspekt abgebildet waren bildete sich heraus. Krankenhaushygiene als Solche entwickelte sich auf ziviler Seite erst in den 1970er Jahren; die erste Richtlinie hierzu wurde durch das damalige Bundesgesundheitsamt 1976 herausgegeben.
Analog der zivilen Situation vollzog sich die hygienische Überwachung der BwKrhs mehr oder weniger strukturiert, bis im glücklichen Zusammenwirken der spätere Abteilungsleiter V SanABw, Oberstarzt Dr. Heyl, und der kürzlich in den Ruhestand verabschiedete Leiter ZInstSanBw Koblenz, Flottenarzt Dr. Bergmann, regelmäßige einwöchige Begehungen, verbunden mit zeitgleicher hygienisch-technischer Probennahme etablierten. In den BwKrhs findet sich aus dieser Zeit noch ein Hygienelabor im Raumbedarfsplan.
Eine kontinuierliche Begleitung der BwKrhs im Sinne eines prozessbegleitenden, hygienebezogenen Qualitätsmanagements hat jedoch über weite Strecken nicht stattgefunden. Dies wäre bei zeitweise bis zu zwölf Bundeswehrkrankenhäusern angesichts der begrenzten personellen Ressourcen auch nicht möglich gewesen, hat doch lange Zeit ausschließlich das ZInstSanBw Koblenz Hygienebegehungen durchgeführt. Der Fokus lag daher auf der Abstellung im Rahmen von Begehungen offensichtlich werdender Mängel, z.B. bei der Lagerung von Sterilgut, der Beschaffenheit von Oberflächen oder der Einhaltung geforderter Dokumentation. Das gemeinsame Entwickeln von Prozessen rückte dem gegenüber im Hintergrund. Auf dieser Basis entstand in den BwKrhs ein in Teilen nicht einmal hauseinheitliches Verständnis von Qualitätssicherung in der Hygiene und deren Sinnhaftigkeit. Ein hausübergreifend einheitliches Hygienemanagement für Deutschlands kleinsten Klinikkonzern wurde zu keinem Zeitpunkt durchgesetzt.
Besonders prekär ist in diesem Zusammenhang die Situation der als Pflegekräfte eingesetzten Soldaten im Auslandseinsatz. Da sie zum großen Teil entweder nicht über die Qualifikation eines Gesundheits- und Krankenpflegers/in verfügen bzw. nicht durchgängig in ihrem erlernten medizinischen Assistenzberuf tätig sind, bleibt dieses Personal selbst dann von Weiterentwicklungen in der Hygiene ausgeschlossen, wenn sich hier an den BwKrhs Änderungen ergeben sollten.
Vor diesem Hintergrund kann es nicht verwundern, wenn im Einsatz, bei dem individuell nachvollziehbar andere Prioritäten erlebt werden, nicht auf ein einheitliches Verständnis von Hygiene aufgebaut werden kann. Dieses Defizit wird durch die personelle Unterstützung der Hygiene im Einsatz noch verschärft: dort nimmt der Gesundheitsaufseher i. E. in der Praxis sowohl Kontrolle als auch Beratungsfunktion in allen Angelegenheiten der Hygiene wahr. Art und Umfang dieser Unterstützung hängt naturgemäß von der jeweiligen fachlichen Neigung der handelnden Personen ab; hier ist die Bandbreite vom Schwerpunkt Schädlingsbekämpfung zum Spezialisten für die Aufbereitung von Medizinprodukten ausgesprochen breit. Die aufbauorganisatorische Abstützung des Gesundheitsaufsehers i. E. auf den Leitenden Hygieniker i. E. trifft im typischen Mikromanagement einer Behandlungseinrichtung häufig an Grenzen. Zudem führt die Wahrnehmung dieses Dienstpostens durch Fachärzte für Öffentliches Gesundheitswesen in speziellen klinischen Fragestellungen nicht immer weiter. Mögliche Defizite können auch durch hygienebeauftragte Ärzte, die häufig ohne jede Fortbildung zu dieser Funktion kommen und den üblichen Einsatzrotationen mit relativ kurzen Stehzeiten unterliegen, nicht aufgefangen werden. Eine Unterstützung der hygienebeauftragten Ärzte durch Hygienefachpersonal ist nicht vorgesehen; die jeweiligen Rollen werden ohne entsprechende Ausbildung zugewiesen. Unter diesen Umständen kann es nicht verwundern, dass Hygiene im Einsatz vom individuellen Interesse und der Einstellung des Einzelnen zur Thematik abhängig gelebt wird oder im Zweifelsfall nicht stattfindet.
Hygiene ist Einstellungssache
Hygiene findet nicht statt, weil eine Hygienefachkraft im Hause ist. Hygienisches Verhalten ist im Grunde selbstverständlicher Teil professionellen Umgangs mit Patient und Material bei allen Angehörigen von Heilberufen. Zugleich ist das ständige Einhalten hygienischer Grundregeln nur möglich, wenn nach dem Erwerb entsprechender Kenntnisse und Fertigkeiten (kognitive Dimension) diese konsequent auch dann angewendet werden, wenn sich dadurch im Einzelfall Arbeitsabläufe zeitaufwändiger oder komplexer gestalten sollten. Ein solches Verhalten kann nur dann nachhaltig erreicht werden, wenn zum notwendigen Handwerkszeug auch die dazu notwendige Einstellung, also in der affektiven Dimension, vermittelt werden kann.
Dem gegenüber stehen
- hohe Personalfluktuation,
- geringe Ausbildungsanteile der Hygiene in Studium und Lehre,
- fehlende unmittelbare Konsequenz aus hygienischem Fehlverhalten,
- schwierige Zuordnung zu individuellen Verursachern im Einzelfall.
Es ist Überzeugung des Autors, dass eine affektive Dimension, die dem Wunsch nach scheinbarer Vereinfachung von Arbeitsabläufen effektiv entgegen wirkt, nicht durch punktuelle Kontrolle, sondern durch ein fachliches Miteinander mit hoher Präsenz von Hygienefachpersonal auf den Stationen erreicht werden kann. Nur so wird es möglich sein, jenseits von zertifizierungsgeförderten Lippenbekenntnissen zu nachhaltiger Einstellungsänderung zu kommen.
Absence of Evidence is not Evidence of Absence
Hygiene ist wie viele andere Fachrichtungen in der Medizin eben keine exakte Wissenschaft. Vieles bedarf der Entscheidung im Einzelfall, nicht für jede Maßnahme besteht nach wissenschaftlichen Kriterien Evidenz. Wer unter solchen Umständen gegen verständlichen Widerstand Einstellungen vermitteln will, wird bisweilen auf seine persönliche Überzeugungskraft zurückgeworfen.
Zweifellos ist und bleibt der wissenschaftlich geführte Nachweis der Wirksamkeit einer Intervention Basis eines risikoadaptierten Hygienemanagements. Man sollte sich jedoch dringend vor dem Trugschluss hüten, fehlende Evidenz beweise die Abwesenheit eines Risikos.
Gerade in der Hygiene sind Evidenzen für manche Bereiche nur schwer wissenschaftlich zu belegen. So wird beispielsweise die tatsächlich mitunter gestellte Frage nach der Evidenz für die Erhöhung von Wundinfektionsraten durch das Unterlassen des korrekten Einschleusens in den OP in dieser Form wissenschaftlich nicht beantwortbar sein. Zum Einen steht dem das „Gesetz der kleinen Zahl“ entgegen, und dies um so mehr, als das ein singuläres Transmissionsereignis in einem multifaktoriellen Umfeld komplexer Handlungsabläufe nur zufällig einer einzelnen Handlung nachweislich zuzuschreiben sein wird. Zum Anderen ist zu berücksichtigen, dass aus gutem Grund keine Ethikkommission Deutschlands bereit wäre, eine solche Studie zuzulassen.
Die KRINKO hat dem Rechnung getragen, indem sie Evidenzgrade für ihre Empfehlungen definiert hat. Für manche Maßnahme im Mikromanagement des Krankenhausalltags werden sich solche Evidenzgrade nur schwer definieren lassen. Hier ist es hilfreich, wenn der Erfahrung des Facharztes für Hygiene und Umweltmedizin im Kollegenkreis die gleiche Wertschätzung entgegengebracht wird, die jedes andere Fachgebiet selbstverständlich und zu Recht für sich in Anspruch nimmt.
Hygiene ist ein Führungsproblem
Akzeptiert man das oben gesagte, so bleibt die Erkenntnis, dass Einstellungen nur durch konsequent beispielgebendes Verhalten vermittelt werden können.
Erschwert wird dies dadurch, dass einzelne Maßnahmen tatsächlich für sich genommen unkritisch sein können, in der Zusammenschau des sozialen Gefüges „Behandlungseinrichtung“ jedoch zu massiven Problemen führen können. Gerade die gelegentlich Abteilungsleitern zugeschriebene inhärente Sterilität mag in manchem konservativen Fach tatsächlich problemlos sein – bis zu dem Zeitpunkt, wo diese Haltung auch von unerfahrenem Personal für sich in Anspruch genommen wird, das in der Funktion und damit im Risikoprofil nicht vergleichbar ist, jedoch diesen Unterschied mental nicht erfasst hat. Daher ist es unumgänglich, sein eigenes Verhalten nicht nur an der konkreten Situation auszurichten, sondern sich der beispielgebenden Funktion für andere stets bewusst zu sein. Neben dem im militärischen Umfeld grundsätzlich selbstverständlichen beispielgebenden Verhalten von Vorgesetzten erlangt die Fähigkeit zum Führen ohne Vorgesetztenverhältnis besondere Bedeutung: hier ist jeder Multiplikator gefordert, sich gegebenenfalls auch der vorherrschenden Meinung der jeweiligen Peergroup entgegen zu stellen.
Hygiene braucht ein Multibarrieremanagement
Selbst bei hohem Durchdringungsgrad kann jedoch nicht erwartet werden, dass stets optimales hygienisches Verhalten vorherrscht.
Neben möglichem technischem Versagen liegt es in der menschliche Natur, sich für einfache Lösungen zu entscheiden. Ein individuell hygienisch optimales Verhalten kann daher nur in Ausnahmesituationen erwartet werden. Um diesem Problem zu begegnen, ist es grundsätzlich sinnvoll, bei der Transmissionsvermeidung auf mehrere, ineinandergreifende Maßnahmen abzustellen. So ist es aus Sicht des Autors theoretisch möglich, beispielsweise für Träger von MRSA bei personenbezogener Kittelpflege auf eine räumliche Isolierung zu verzichten. Das setzt jedoch nicht nur räumliche Verhältnisse voraus, die das Vorhalten der erforderlichen Schutzkittel und Pflegeutensilien erlauben und hinreichend Platz bieten, diese Form der Pflege ohne Kontakt mit dem Nachbarbett durchzuführen. Zudem kann dies nur bei ausreichender personeller Ausstattung und stets einwandfreiem hygienischen Verhalten realisiert werden. Nicht vergessen werden dürfen hierbei pflegebegleitende Prozesse wie z. B. die Methode der Bettenaufbereitung bzw. des Wäschetauschs: Geschieht dies im Patientenzimmer, so ist eine Transmission von MRSA über das Aufschütteln von Kopfkissen oder Bettbezug grundsätzlich möglich. Mit einer Isolierung in Einzelzimmer oder als Kohorte lassen sich manche der hier genannten Herausforderungen lösen; ohne Einhaltung der grundsätzlichen Hygieneregeln hilft jedoch auch die ausgefeilteste technische Lösung mit Schleuse und Unterdruck in Einzelzimmern nicht weiter.
Optimale Bedingungen sind selten zu erreichen. Es gilt also situationsbedingt eine risikoadaptierte Lösung zu erreichen, die den fachlich sinnvollen Kompromiss zwischen Transmissionswahrscheinlichkeit und Arbeitsbelastung zum Ziel hat. In der Regel wird es sich dabei um Multibarrieremanagement handeln. Wenn dies für ein BwKrhs Gültigkeit besitzt, dann kommt einem Multibarrieremanagement im Einsatz noch höhere Bedeutung zu.
Ist Einsatzsurveillance sinnvoll?
Not kennt kein Gebot. Mit dieser grundsätzlich selbstverständlichen Aussage scheint sich die Notwendigkeit hygienischen Verhaltens und von Surveillance nosokomialer Infektionen im Einsatz zu relativieren – es erscheint nachvollziehbar, wenn hygienisch einwandfreies Procedere erst mit zunehmender Entfernung vom Einsatzort in Einrichtungen der Ebene IV geleistet werden kann.
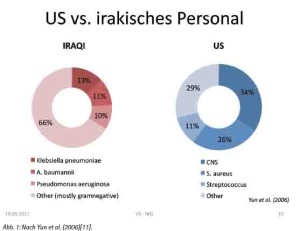
Einschlägige US-Amerikanische Veröffentlichungen der letzten Jahre weisen jedoch in eine völlig andere Richtung: Am Beispiel von Acinetobacter baumanii als Erreger von Wundinfektionen nach Trauma lässt sich ein Paradigmenwechsel nachvollziehen. Wurde zunächst davon ausgegangen, die Infektionen mit A. baumanii seien durch Einsprengen von oder Kontamination mit Erdreich als Teil des ursprünglichen Verletzungsmusters zu sehen, stellte sich im weiteren Verlauf ein anderer Infektionsweg als gesichert heraus. Da die Mehrzahl der im Kampfeinsatz erlittenen Wunden bei Ankunft in einer Behandlungseinrichtung nicht mit multiresistenten Erregern besiedelt oder infiziert sind, wird nun von einer hohen Bedeutung nosokomialer Übertragung ausgegangen [4-10]. Von besonderer Bedeutung hierbei ist demnach, dass sich die regionale Prävalenz gramnegativer auch multiresistenter Erreger als klinisch inapparente Besiedlung der Haut der örtlichen Bevölkerung völlig anders darstellt als dies bei ISAF-Angehörigen erwartet werden kann wie Abbildung 1 zeigt [11].
Die Kenntnis der jeweiligen Prävalenzen wäre daher von entscheidende Bedeutung für eine lokal adaptierte kalkulierte Antibiotikatherapie[12] ebenso wie für die Wahl der Mittel zur Vermeidung der Übertragung dieser Erreger, sowohl endogen als auch exogen.
Spezifische Herausforderungen der Einsatzsurveillance
Für die zeitnahe Gewinnung und Auswertung solcher Daten sind mehrere zentrale Forderungen zu stellen:
- Es bedarf eines standardisierten, methodisch validen und zugleich praktikablen Screenings,
- die Datenerhebung muss gleichermaßen valide, zeitnah und auf der Basis der ohnehin im Arbeitsablauf erhobenen Daten erfolgen, da sonst keine Compliance des erfassenden Personals zu erzielen ist,
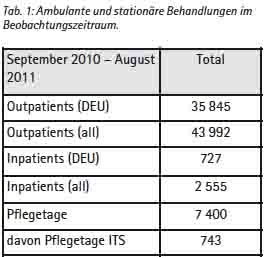
- die Datenerhebung muss angesichts der kurzen Verweildauer der in Behandlungseinrichtungen der Ebenen II und III (siehe Tabelle 1) die Ebene IV einschließen,
- erhobene Daten sind zwingend mit IT-Unterstützung zu erfassen, um eine zeitnahe Auswertung zu ermöglichen,
- die Auswertung erfordert das Anwenden valider statistischer Methoden, die eine Vergleichbarkeit der Ergebnisse sowohl Bw-intern als auch national und im Vergleich zu Partnernationen ermöglichen.
Bereits die Frage nach geeigneten Screeningmethoden stellt Kliniker und Hygieniker gleichermaßen vor Probleme. So besteht derzeit kein Konsens über die Methodik für ein aktives Screening auf A. baumanii. Ein plausibel erscheinender Vorschlag von Doi et al [13], großflächige Abstriche von den Extremitäten mittels befeuchteter Schwämmchen durchzuführen, stößt unter Einsatzbedingungen an seine methodischen Grenzen. Für das Screening auf andere gramnegative Erreger zweifellos sinnvolle rektale Abstriche können unter Umständen an kulturellen Grenzen scheitern. Hinzu kommen grundsätzliche Probleme der korrekten Durchführung der Präanalytik, die aus der zum Teil geringen praktischen Erfahrung des Pflegepersonals im Einsatz herrühren. Sind diese Hürden genommen, ist die Frage des zeitgerechten Probentransportes zu lösen. Schließlich gilt es, die aufwändig gewonnenen Ergebnisse einerseits verzugslos dem behandelnden Kliniker zukommen zu lassen und sie andererseits für die Surveillance verarbeitbar zur Verfügung zu stellen.
Tatsächlich ist festzuhalten, dass bis heute in den Einsätzen kein professionelles Krankenhaus- oder Laborinformationssystem (KIS, LIS), auf dessen Basis eine solche lückenlose, zeitnahe Surveillance relevanter Erreger oder gar eine Verknüpfung der mikrobiologischen Befunde mit klinischen Falldaten möglich wäre. Dies erschwert eine laufende Beobachtung und Bewertung des Infektionsgeschehens erheblich und beides hat in der Vergangenheit des Afghanistan-Einsatzes nach Kenntnis des Autors auch folgerichtig nicht konsequent stattgefunden. Dabei stehen mit den Protokollen des Nationalen Referenzzentrums Hygiene[14] und ARS[15] sowie frei verfügbarer Software wie z. B. WHO.Net[16] Methoden und Werkzeuge zur Verfügung, die es erlauben würden,
- den rationalen Ansatz bei der empirischen Antibiotikatherapie zu unterstützen,
- ein an das tatsächliche Risiko adaptiertes, schlankes Hygienemanagement umzusetzen,
- die Messung der Ergebnisqualität, wie sie der Inspekteur einfordert, zu unterstützen.
Mit der Einrichtung einer Stammsammlung für multiresistente Erreger aus den Einsätzen zum 1. August 2012 am Leitlabor ISAF, ZInstSanBw Koblenz, ist es gelungen, eine Grundvoraussetzung für die konsequente, auch nachträgliche Aufarbeitung möglicher Übertragungen multiresistener Erreger zu schaffen. Ohne die Möglichkeit einer zeitnahen Ermittlung korrespondierender epidemiologischer Bezugsdaten und ohne vollumfängliche Dokumentation der jeweils entsprechenden klinischen Daten ist jedoch mit diesem Mittel allein kein vollständiges Bild zu erhalten.
Annäherung an eine Einsatzsurveillance
Auf der Basis von im Netz der Einsatzliegenschaft Camp Marmal auffindbaren elektronischen Befundkopien und Behandlungszahlen des EinsFüKdoBw ergibt sich nach Auswertung durch den Autor für den Zeitraum September 2010 bis August 2011 folgendes Bild: insgesamt 2 555 Patienten wurden in diesem Zeitraum in den Behandlungseinrichtungen stationär behandelt. Dabei ergaben sich 7 400 Pflegetage, die mittlere Verweildauer lag bei 2,89 Tagen. Dies schließt 743 Intensivpflegetage mit ein. Eine Stratifizierung der Verweildauer nach Station bzw. Intensivpflegestation ist auf der Basis der durch EinsFüKdoBw übermittelten Informationen nicht möglich.
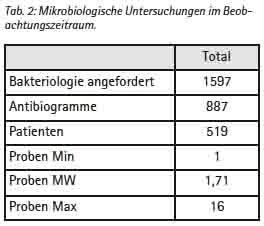
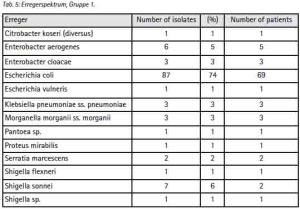
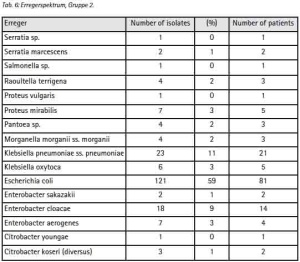
Aus dem o. a. Zeitraum waren im Liegenschaftsnetzwerk Camp Marmal 887 Antibiogramme von 519 Patienten zu erhalten. 218 dieser Patienten sind ISAF-Angehörige, 202 können ANA, ANP bzw. afghanischen Zivilisten sicher zugeordnet werden. Die Access-Datenbank weist für den gleichen Zeitraum 3 379 bakteriologische Untersuchungen an 1 597 Patienten aus. Da die Dokumentation der Resistenzen nicht in einer Datenbank, sondern als Einzelnachweis über individuelle Excel-Dateien erfolgt, die anschließend zu Teilen in PDF umgewandelt werden und in unregelmäßigen Abständen Aufräumaktionen in den Verzeichnissen „zum Opfer fallen“ kann die gewonnene Stichprobe als den Umständen entsprechend gut betrachtet werden.
Da ein einheitliches Procedere für das Screening im untersuchten Zeitraum nicht etabliert war, können an dieser Stelle keine validen Aussagen zu Prävalenzen getroffen werden. Zudem erweisen sich die klinischen Angaben zur Laboranforderung als in weiten Teilen nicht ausreichend um eine Stratifizierung der Proben nach Indikation oder Lokalisation durchzuführen. Eine konsequente Typisierung multiresistenter Erreger hat es im untersuchten Zeitraum nicht gegeben; bei Unterstützung durch die zentrale Stammsammlung wird es jedoch in Zukunft möglich sein, soweit erforderlich Ergebnisse von Typisierungen auch nachträglich in die Surveillance mit einfließen zu lassen.
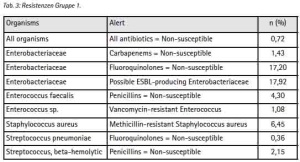
Selbst unter diesen Einschränkungen ergeben sich aus der Stichprobe Hinweise, die den Erwartungen aus [11] zu entsprechen scheinen: Gegenüber 42,66 % (n=93) der Patienten aus der Gruppe der ISAF-Angehörigen (Gruppe 1) wurden bei 72,76 % (n=149) der Patienten aus der Gruppe ANA, ANP und einheimischer Patienten (Gruppe 2) Enterobacteriaceae nachgewiesen. Innerhalb der Enterobacteriaceae überwiegt E. coli (Gruppe 1: 74 %, Gruppe 2: 59 %). Die Variationsbreite der Befunde ist in der Gruppe 1 niedriger als in Gruppe 2 (Tab. 3 + 4).
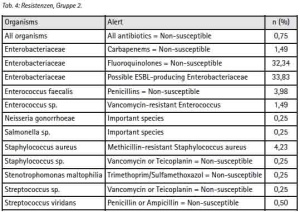
Stellt man Antibiotikaresistenzen der Patienten aus der Gruppe 1 denen der Gruppe 2 gegenüber, so unterscheiden sich deren Profile insbesondere bezogen auf Enterobacteriaceae (Tab. 5 + 6).
Im Vergleich zur Gruppe 1 sind die Anteile fluorchinolonresistenter und möglicherweise ESBL-bildender Enterobacteriaceae in Gruppe 2 erhöht (17,20 % zu 32,34 % bzw. 17,33 % zu 33,83 %).
Als carbapenemresistent erwiesen sich insgesamt 10 Isolate, die mit einem Anteil von 1,43 % (n=4, Gruppe 1) und 1,49 % (n=6, Gruppe 2) der Isolate zwar gleich verteilt erscheinen, entsprechend der höheren Trägerrate für Enterobacteriaceae, in Gruppe 2 jedoch absolut häufiger vertreten sind. Konfidenzintervalle können angesichts der geringen Anzahl nicht sinnvoll angegeben werden. Der Anteil neben Acylureidopenicillinen, Cephalosporinen der 3. und 4. Generation sowie Fluorchinolonen zusätzlich carbapenemresistenter Erreger (4MRGN) entspricht den Ergebnissen früherer Untersuchungen und stellt für sich genommen kein einsatzspezifisches Risiko dar. Als einsatzspezifisch kann jedoch eine höhere Wahrscheinlichkeit für den Erwerb gramnegativer Erreger insgesamt sowie ein erhöhter Anteil an resistenten und multiresistenten gramnegativen Stämmen betrachtet werden.
Bei aller Vorsicht, die angesichts des unvollständigen Datenmaterials walten muss, zeigt doch bereits dieser kursorische Einblick das Risikopotential auf, das aus einem unkritischen Umgang mit potentiell mehrfach resistenten Erregern im Einsatz resultiert.
Fazit
Das im Einsatz vorgefundene Erreger- und Resistenzspektrum erfordert das Einhalten eines hohen hygienischen Standards. Dies stellt den ZSanDstBw gerade unter Einsatzbedingungen angesichts der eingangs dargestellten personellen Situation, sowohl hinsichtlich des in der Pflege eingesetzten Personals als auch der fachhygienischen Unterstützung, vor erhebliche Herausforderungen. Diese durch ein Maßnahmenbündel aus
- einheitlichem Hygienemanagement in der SanBasis Inland,
- zeitnaher Einsatzsurveillance,
- kontingentbegleitender fachhygienischer Betreuung abgestützt auf Abteilungen Hygiene an den BwKrhs und
- strukturierter Kommunikation zur Unterstützung der Reflektion des eigenen Handelns
anzugehen, erscheint als lohnendes Ziel.
Neue Struktur, neue Chancen
Wieder einmal steht eine neue Struktur vor der Tür – und damit besteht die Chance, moderne, weitestgehend evidenzbasierte Hygiene an den Krankenhäusern und im Einsatz zu etablieren, die auf klar von der Aufsichtsfunktion getrenntes internes Hygienemanagement mit einem externen Kontrollstrang über die öffentlich-rechtliche Schiene aufbaut. Mit der Schaffung eines Dienstpostens „Leitender Krankenhaushygieniker“ parallel zum „Leitenden Amtsarzt“ am Kdo SanDst Bw wurde dazu zwischenzeitlich der Grundstein gelegt. Nun kommt es darauf an, die Hygiene durchhaltefähig an den BwKrhs zu etablieren und diese zu befähigen, über die reine Krankenhaushygiene im Inland hinaus kontingentbegleitend auf temporärem Dienstposten auch im Einsatz tätig zu werden.
Die KRINKO schreibt in ihrer Empfehlung „Personelle und organisatorische Voraussetzungen zur Prävention nosokomialer Infektionen“ zur Stellung des Krankenhaushygienikers:
„Zur Erfüllung der Anforderungen an eine optimale krankenhaushygienische Versorgung ist es zweckmäßig, dass ein hauptamtlicher Krankenhaushygieniker eine eigenständige Organisationseinheit leitet, der dann auch die Hygienefachkräfte zugeordnet sind und die fachliche Unabhängigkeit gewährleistende Stabsfunktion inne hat.“[17]
Stellt man diesen Krankenhaushygienikern qualifiziertes Assistenzpersonal zur Seite und erweitert man den Auftrag um Einsatzunterstützung, so wäre ein wichtiger Schritt in Richtung einer zeitgemäßen Hygiene in den Einsätzen getan. Es gibt viel zu tun im Systemverbund Gesundheitsschutz. Agite dum.
Datum: 26.03.2013
Quelle: Wehrmedizin und Wehrpharmazie 2013/1