Das primäre Explosionstrauma der Lunge – Erfahrungen der operativen Intensivstation des Bundeswehrzentralkrankenhauses Koblenz aus sechs Jahren Afghanistaneinsatz
Blast injury of the lung - experiences of the Bundeswehr Central Hospital at Coblence in high-care-treatment after six years mission in Afghanistan
Aus der Klinik für Anästhesiologie, Intensivmedizin, Notfallmedizin und Schmerztherapie (Klinischer Direktor: Oberstarzt Dr. H. Lischke) des Bundeswehrzentralkrankenhauses Koblenz (Chefarzt: Generalarzt Dr. J. Brandenstein)
Michael Braun, Kristina Goldman
WMM 59. Jahrgang (Ausgabe 11/2015; S. 334-339)
ORIGINALARBEIT
Zusammenfassung
Einführung: Das primäre Explosionstrauma der Lunge als Traumaentität stellt sowohl aus pathophysiologischer Sicht, als auch im zeitlichen Krankheitsablauf deutlich andere Anforderungen an die intensivmedizinische Therapie als das übliche stumpfe Thoraxtrauma polytraumatisierter Patienten.
In den Jahren 2005 bis 2011 kam es bei Gefechten oder durch den Einsatz improvisierter Sprengfallen zu zahlreichen Explosionsverletzungen der im Rahmen der „International Assistance Force (ISAF)“ eingesetzten Soldaten. Die Behandlung der dabei aufgetretenen primären Explosionsverletzungen der Lunge soll evaluiert werden.
Methode: In einer retrospektiven Untersuchung erfolgte die Auswertung der, von in den Jahren 2005 bis 2011 ins Bundeswehrzentralkrankenhaus (BwZKrhs) Koblenz repatriierten und auf der anästhesiologischen Intensivstation behandelten Verwundeten mit primärem Explosionstrauma der Lunge, fokussiert auf die anästhesiologischen / intensivmedizinischen Beatmungsimplikationen.
Ergebnisse: 31 Patienten hatten eine Explosionsverletzung erlitten, die zur Intensivpflichtigkeit führte, davon erlitten 25 ein primäres Explosionstrauma der Lunge. Die Beatmungsdauer lag zwischen 12 und 1 368 h (Median 144 h). Nach Aufnahme wurden die Patienten mit hohen endexspiratorischen Drücken (PEEP) beatmet, ohne dass beatmungsinduzierte mechanische Komplikationen auftraten. Die Überlebensrate betrug 100 Prozent.
Diskussion: Die Häufigkeit und Prognoserelevanz des Explosionstraumas der Lunge erfordert ein bereits im Einsatzland zu beginnendes, stringentes und individuell angepasstes Beatmungsregime. Ein suffizienter PEEP, definiert als Wert mit höchstem PaO2 bei niedrigstem PaCO2, führt zur Stabilisierung der Lungenfunktion und ist sicher anzuwenden. Der Einsatz der ballistischen Schutzausstattung führt vermutlich zu einer deutlichen Reduktion von Verletzungsschwere der Lunge und zur Vermeidung abdomineller Begleitverletzungen. Bei einer raschen, suffizienten Therapie im Einsatzland und während des Transportes ist das Outcome von Patienten nach einem Explosionstrauma der Lunge gut.
Schlüsselworte: Explosionstrauma, Lunge, Beatmung, PEEP, Intensivtherapie
Summary
Introduction: Regarding pathophysiology and intensive care primary blast injury of the lung, as an entity of trauma, has to be significantly differentiated from more common blunt thoracic trauma. German soldiers wounded in action from 2005 to 2011 suffered blast injuries caused by improvised explosive devices. Treatment of blast lung injuries among these patients was evaluated.
Methods: Victims with primary blast injuries of the lung who were medevac-ed to the intensive care unit (SICU) of the Bundeswehr Central Hospital at Coblence between 2005 and 2011 were analyzed retrospectively with focus on respiratory implications of the anesthesiologic/ intensive care treatment.
Results: 31 patients had sustained a blast injury requiring intensive-care treatment, of which 25 had suffered a primary blast injury of the lung. Artificial ventilation was applied for 12 to 1368 h (median: 144 h). On admission patients were treated with high end expiratory pressure (PEEP) without the occurrence of ventilator-induced complications. All patients survived.
Discussion: Occurrence and prognostic relevance of blast lung injuries require a consequent and individually assessed respiratory treatment that must be initiated in the area of deployment as early as possible.
Sufficient PEEP results in a stabilization of the lung and is a safe treatment method. Protective ballistic gear can reduce the severity of lung injuries and concomitant abdominal injuries.
Early onset of sufficient therapy in the area of deployment and during the entire transport results in a favorable outcome of blast-injuries of the lung.
Keywords: blast injury, lung, mechanical ventilation, PEEP, intensive care treatment.
Einleitung
Das primäre Explosionstrauma der Lunge als Traumaentität stellt sowohl aus pathophysiologischer Sicht, als auch im zeitlichen Krankheitsablauf deutlich andere Anforderungen an die intensivmedizinische Therapie als das übliche stumpfe Thoraxtrauma polytraumatisierter Patienten.
In den Jahren 2005 bis 2011 kam es bei Gefechten oder durch den Einsatz improvisierter Sprengfallen zu zahlreichen Explosionsverletzungen der bei ISAF eingesetzten deutschen Soldaten. Im folgenden Artikel werden, nach einem pathophysiologischen Exkurs, die eigenen Ergebnisse und Erfahrungen mit diesem Krankheitsbild dargestellt.
Das primäre Explosionstrauma der Lunge (Blast Lung Injury, BLI)
Pathophysiologie des BLI
Durch die exotherme Reaktion einer chemischen Substanz während einer Explosion kommt es proportional zur Umsetzung der Chemikalie zu einer Energiefreisetzung, welche sich idealtypisch in Form einer longitudinalen, in Ausbreitungsrichtung schwingenden Stresswelle (ähnlich einer Schallwelle) radiär vom Epizentrum ausbreitet. Diese sich anfänglich mit sehr hoher Geschwindigkeit ausbreitende Druckwelle zeichnet sich durch eine extrem rasche Intensitätszu- und -abnahme aus (Friedlander Wave, Abbildung 1); die Geschwindigkeit kann bei modernen Sprengstoffen im Zentrum der Explosion bis zu 9 000 m/sec betragen [9]. Die bei den Anschlägen auf unsere Patienten eingesetzten Sprengstoffe waren überwiegend „home-made explosives“ (HME) mit Explosionsgeschwindigkeiten zwischen 2 500 m/s bis 5 000 m/s (persönliche Mitteilung an den Autor durch Auswertepersonal der Anschläge). Mit einem primären BLI ist auf Grund der raschen Intensitätsabnahme der Druckwelle deshalb regelhaft in der Nähe eines Explosionsepizentrums zu rechnen. Insbesondere in geschlossenen Räumen und in Abhängigkeit von der Geländestruktur (vor allem bei urbanem Charakter oder im Gebirge) entstehen durch Streuungen, Reverberationen und Resonanzen wesentlich komplexere Schallmuster [9], welche die Vorhersage der Intensität der Stresswelle an einem bestimmten Wirkort sehr erschweren bis unmöglich machen.
Der exakte Mechanismus der Lungenschäden durch eine Explosionswelle ist bisher nicht sicher geklärt und bleibt modellhaft. Diskutiert wird die Kombination mehrerer Effekte beim Auftreffen der Explosionswelle auf den Körper [5, 8]. Zunächst kommt es durch die bereits angesprochene longitudinale Stresswelle zu einer hohen Kraftentwicklung im Schnittstellenbereich von Geweben mit unterschiedlicher akustischer Impedanz -(alveolokapilläre Grenzfläche). Konsekutiv kommt es durch Scherkräfte zu Destruktionen von Membranen, Zellen und Gewebe in diesen Bereichen, welche durch schnell aufeinanderfolgende Druckwechsel von Implosion und anschließender Explosion der gasgefüllten Strukturen (Alveolen) beim Wellendurchtritt durch den Thorax verstärkt werden [8]. D´Yatchenko [5] konnte in einem Modell mit triangulärem Schallmuster an der Kaninchenlunge die Stressformation und den subatmosphärischen Druck, welcher der Wellenfront folgt, als wesentlichen schädigenden Faktor identifizieren (negativer Anteil der Friedlander Wave). Der zeitlich prolongierte Verlust antioxidativer Ressourcen und die Zerstörung von Pneumocyten des Typs II können zu einer weiteren Aggravation und dem charakteristischen zeitlichen Verlauf des BLI beitragen. [6].
Histologisch ist das primäre BLI einerseits gekennzeichnet durch disseminiert auftretende Alveolarrupturen und -über-deh-nungen, andererseits durch subpleurale und perivaskuläre manschettenartige Hämorrhagien [19]. Die als wesentliche Ursache für den Soforttod beschriebene Luft- oder Fettembolie findet sich im Sektionspräparat nur in weniger als 50 % der Fälle [19].
Klinisches Bild des BLI
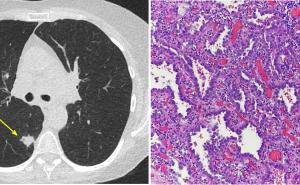
Führende Symptome sind: Dyspnoe, Hypoxie und Hyperkapnie – passend zu dem Schädigungssetting – und charakteristische Veränderungen in der Bildgebung (Röntgenaufnahme des Thorax und CT, siehe Abbildung 2). Historisch wird die Entwicklung einer klinischen Apparenz innerhalb von 24 bis 72 h beschrieben [10], jedoch konnte Pizov [14] bei der Mehrzahl seiner Patienten bereits unmittelbar nach dem Trauma eine klinische Symptomatik beschreiben. Eigene Erfahrungen zeigen, dass ein Beobachtungszeitraum von bis zu 48 h, bei entsprechender Traumagenese, bis zum Auftreten erster charakteristischer Symptome erforderlich sein kann. Als Prädilektionsstellen werden von Horrocks [7] die medialen, costophrenischen und subpleuralen Lungenanteile beschrieben.
Material und Methode
Es wurden retrospektiv die zur Verfügung stehenden Gesundheitsakten von verwundeten Soldaten des Afghanistaneinsatzes der Jahre 2005 - 2011 analysiert. Einschlusskriterien waren eine Verwundung durch eine Explosion improvisierter Sprengfallen (HME oder militärischer Sprengstoff) mit anschließender Repatriierung ins BwZKrhs Koblenz und Aufnahme auf die Intensivstation der Abteilung X – Anaesthesie und Intensivmedizin.
Zur Auswertung kamen die Akten der Intensivstation des -BwZKrhs Koblenz, die Medical Reports der MEDEVAC[1]- Transporte nach Deutschland sowie Labor- und radiologische Befunde. Im Fokus standen dabei insbesondere einfach zu erhebende Beatmungs- und Lungenfunktionsparameter (PEEP, Compliance, Oxygenierungsindex und Lung Injury Score), welche in der diskutierten Literatur als prognoserelevant und für die Therapiegestaltung als bedeutend klassifiziert wurden [3, 13, 14]. Da die Lungencompliance und Thoraxwandcompliance unter klinischen Bedingungen nicht diskriminierbar sind, wurde die Gesamtcompliance des Atemapparates abgebildet und unter endinspiratorischen und exspiratorisch Zeroflowbedingungen am Beatmungsgerät (EVITA 4®) ermittelt [12].
Ergebnisse
Allgemeine Daten
In den untersuchten Jahren wurden 1 610 Soldaten wegen Krankheit, Verletzungen und Verwundungen nach Deutschland repatriiert (Tabelle 1). Bei 641 Soldaten erfolgte die weiterführende Therapie im BwZKrhs Koblenz. 31 dieser repatriierten Soldaten waren auf Grund einer Explosionsverletzung intensiv-pflichtig, 25 hatten eine Explosionsverletzung der Lunge.
Verwundete mit BLI
Die Verwundeten waren zum Zeitpunkt des Intensivaufenthaltes zwischen 22 und 56 Jahre alt. Es wurden 24 männliche Soldaten und ein weiblicher Soldat auf der Intensivstation behandelt. An relevanten Vorerkrankungen war nichts bekannt. Die Patienten wurden zwischen 2 und 57 Tagen (Median: 12 Tage) stationär behandelt. Die Beatmungsdauer lag zwischen 12 h und 1 368 h (Median: 144 h); sie betrug bei 10 % weniger als 45 h, bei 80 % zwischen 45 und 384 h und lag bei 10 % über 384 h. Ein Patient wurde über 1 368 h beatmet.
Begleitverletzungen
Unter den, bei Verletzten mit BLI aufgetretenen Begleitverletzungen fanden sich häufig Verletzungen im Kopf/Halsbereich, selten Verletzungen parenchymatöser intraabdomineller Organe. Die aufgetretenen Begleitverletzungen werden in Tabelle 2 dargestellt.
Beatmung und Lungenfunktion
Horovitz Quotient und Lung Injury Score
Den für ein BLI pathognomonisch veränderten, kalkulierten Horovitz Quotient (HQ) von arteriellem Sauerstoffpartialdruck (paO2) und inspiratorischem Sauerstoffanteil (FiO2) zeigt Tabelle 3. Bei Aufnahme zeigten 22 Patienten pathologische HQ-Werte. Nach der Berlin Definition des Acute Respiratory Distress Syndrome (ARDS) [14] waren ein Soldat von einem schweren, vier von einem moderaten und elf Soldaten von einem milden ARDS betroffen, neun zeigten nach dieser Definition keine Zeichen eines ARDS. Diese Tendenz zeigte sich auch in der Ermittlung des Lung Injury Score nach Murray (Tabelle 4) [13].
Compliance
Die Compliance als Maß für die Elastizität des Respirationstraktes zeigte bei sieben Patienten deutlich pathologische Werte -(Tabelle 5). Diese Werte sind mit den Compliancewerten beim akuten Lungenversagen (ARDS) vergleichbar. Der Großteil der Patienten war mit seiner Compliance zwar im subnormalen Bereich, jedoch innerhalb der auch im Rahmen von Allgemeinanästhesien zu erwartenden Werte [13].
Beatmung und positiv endexspiratorischer Druck (PEEP)
Alle Patienten wurden druckkontrolliert und lungenprotektiv beatmet. Der positiv endexspiratorische Druck (PEEP) wurde individuell nach dem Best PEEP-Verfahren aufsteigend ermittelt. Vor der PEEP-Optimierung wurde bei jedem Patienten zum Ausschluss mechanischer Obstruktionen eine fiberoptische Bronchoskopie durchgeführt. In einem incremental PEEP-Trial erfolgte die Erhöhung des PEEP-Niveaus in zwei mbar-Stufen bis maximal 20 mbar bei gleicher Druckamplitude. Anschließend erfolgten – als Surrogatparameter einer alveolären Rekrutierung – die Bestimmung des arteriellen Sauerstoff (PaO2)- und des Kohlendioxidpartialdrucks (PaCO2). Als Best PEEP wurde der eingestellte Wert mit höchstem PaO2 bei niedrigstem PaCO2 definiert [13].
Bei sechs Patienten wurde der PEEP nach Aufnahme im Mittel um 5 mbar erhöht (Abbildung 3). Der durchschnittliche PEEP betrug 12 mbar (5 - 20 mbar).
Diskussion
Von unseren mit Explosionsverletzungen aufgenommenen Verletzten hatten 80,6 % ein Explosionstrauma der Lunge. Damit bewegte sich der Anteil BLI-Verletzter an unserer Patientenklientel im oberen Anteil der in der Literatur angegebenen Werte [3], was sicher auch als Selektionseffekt durch die Spezifika des deutschen Repatriierungsalgorithmus, mit Transport nach Deutschland innerhalb von maximal 72 h nach Trauma, zu sehen ist. Die teilweise deutlichen Diskrepanzen in der Literatur sind aber wohl im Wesentlichen auf die unterschiedlichen „Explosionssettings“, zum Beispiel innerhalb oder außerhalb geschlossener Räume, zurückzuführen [3, 14]. In unserem Patientengut ließen sich, bei nicht vorliegender Dokumentation aus dem Einsatzland, retrospektiv die lokalen Verhältnisse am Ort des Anschlags und damit der Abstand zum Zentrum der Explosion nicht sicher nachweisen. Der hohe Anteil an Lungenverletzungen lässt jedoch vermuten, dass ein Großteil der Verwundungen innerhalb umschlossener „Räume“ stattfand. Die Tatsache, dass das Explosionstrauma der Lunge eine mögliche Haupttodesursache und prognosebestimmender Faktor bei primär überlebten Verletzungen nach Bombenanschlägen mit „improvised explosive device“ (IED) darstellt [11] und eine vergleichsweise hohe Inzidenz bei Explosionsverletzungen hat, unterstreicht die Bedeutung einer sicheren Detektion und stringenten Therapie des BLI.
Ein isoliertes BLI lag in unserem Kollektiv in keinem Fall vor. Dies entspricht den Ergebnissen der umfangreichen Daten des israelischen nationalen Trauma Registers [1]. Während die überwiegend zivilen Opfer in den Untersuchungen von Mellor [12] und Aaronson [1] in bis zu 50 % der Fälle abdominelle Begleitverletzungen hatten, waren in unserer Patientenpopulation lediglich zwei Patienten von einer Verletzung parenchymatöser, abdomineller Organe betroffen. Dieses Fehlen perforierender Abdominalverletzungen und die häufigeren Begleitverletzungen im Bereich des Kopfes, Halses und der Extremitäten lassen den Schluss zu, dass es sich hierbei um die schützende Wirkung einer effizienten ballistischen Schutzausstattung, unter anderem durch das Tragen einer beschusshemmenden Weste, handelt.
Auffallend war, dass unsere Patienten ein eher moderates ARDS-Bild bei Eintreffen in Deutschland hatten. Sowohl die Werte des HQ (Tabelle 3), die Klassifizierung nach LIS (Tabelle 4) als auch die Complianceveränderungen (Tabelle 5) waren in ihrer pathologischen Ausprägung deutlich geringer als in den Daten amerikanischer und israelischer Untersuchungen [1, 14]. Dieses gilt allerdings nur unter dem Aspekt der eingeschränkten Vergleichbarkeit der Kohorten. Auch wenn es sich in den genannten Studien um eine sehr inhomogene Studienpopulation im Vergleich zu dem selektierten Patientenklientel unserer Untersuchung handelt, vermuten wir, dass es sich hierbei um einen kombinierten Effekt aus suffizienter Schutzausstattung und um einen „Lerneffekt“ in der Therapie des BLI handeln könnte.
So zeigte sich, dass die hochpathologischen HQ und Com--pliance-werte überwiegend bei den Verletzten auftraten, die zu Beginn des Untersuchungszeitraums aufgenommen wurden [4]. Die Patienten wiesen im weiteren Verlauf durch eine differenzierte, stringente Beatmung und intensivmedizinische Therapie bereits im Einsatzland und deren konsequente Weiterführung während des STRATAIRMEDEVAC deutlich mildere Formen des BLI bei Eintreffen im Heimatland auf. Leider standen uns hierzu nur sehr unvollständige Daten aus dem Einsatzland zur Verfügung.
Die nach Eintreffen der Verletzten von uns vorgenommenen Veränderungen der Beatmungsparameter betrafen überwiegend Veränderungen des PEEP (Abbildung 3). Wir vermuten, dass die notwendigen Korrekturen Folge der durch den Transport und die fehlenden kinetischen Möglichkeiten hervorgerufenen atelektatischen Veränderungen der Lunge waren, insbesondere deshalb, da wir im Rahmen der initialen Bronchoskopie bei keinem Patienten einen Anhalt für mechanische Obstruktionen hatten.
Zum Thema Beatmungstherapie des BLI gibt es zwar zahlreiche Veröffentlichungen [2, 3, 4, 14], jedoch kein standardisiertes Vorgehen. Insbesondere die Applikation von hohen PEEP Werten wird teilweise sehr kontrovers diskutiert. Die Sorge, dass es durch die Applikation endexspiratorisch höherer Drücke zu Luftembolien kommt, führte in früheren Veröffentlichungen [1] zur Forderung, auf diese zu verzichten oder sie zu minimieren. Die Erfahrung mit unserer Patientenklientel und auch die umfangreichen Daten der israelischen Arbeitsgruppen um Pizov [14] und Avidan [3] zeigen jedoch, dass ein lungenprotektives Beatmungsmuster mit ausreichend hohem, individuell titriertem PEEP (Best PEEP mit höchstem PaO2 bei niedrigstem PaCO2) nicht nur therapeutisch sinnvoll, sondern auch sicher durchführbar ist. Eine Luftembolie konnte bei keinem unserer Patienten detektiert werden. Sollten die pathophysiologischen Kriterien einer lungenprotektiven Ventilation allein nicht erfüllbar sein, so stehen uns Spezialverfahren, wie die Extracorporale Membran Oxygenierung (ECMO) und eine Beatmung mit NO zur Verfügung. In unserem Patientengut musste lediglich ein Patient einer NO-Beatmung unterzogen werden [4]. Die frühzeitige kinetische Therapie mit Bauchlagerung oder 130°-Lagerung (Abbildung 4) gehört ebenfalls zum Standardrepertoire in der Behandlung des BLI.
Alle von uns untersuchten Patienten wurden im Einsatzland intubiert. Die Indikationen für die Intubationen waren von uns retrospektiv nicht mehr sicher eruierbar. Aus der eigenen und gängigen Praxis ist es – nicht zuletzt aus transporttaktischen Gründen – sinnvoll, initial intubierte Patienten zum und beim MEDEVAC-Transport intubiert und beatmet zu lassen. Ob eine gesicherte Intubationsindikation vor Ort bestand, konnte von uns nicht überprüft werden und war auch nicht Gegenstand der vorliegenden Untersuchung. Hier fehlen außerdem auswertbare Daten.
Zusammenfassend lässt sich feststellen, dass das BLI im Rahmen von Explosionsverletzungen eine regelhaft auftretende und prognosebestimmende Traumafolge darstellt. Eine frühzeitige Diagnostik und individuell angepasste protektive Beatmungstherapie bereits im Einsatzland und die kontinuierliche Gewährleistung dieser Beatmungstherapie während des Transportes führten bei unseren Patienten zu einem sehr guten Outcome.
Bei unserer retrospektiven Untersuchung zeigte sich das Problem der unzureichenden Datenlage auf Grund eines fehlenden Einsatzregisters für Verwundete. Erst auf dessen Grundlage ließe sich dann unter anderem die Frage nach der Notwendigkeit einer Intubation nur auf Grund der Diagnose „Blast Lung Injury“ beantworten.
Eine konsequente systematische Datenerhebung im Einsatzland, die ihre Fortschreibung beim Transport (MEDEVAC), der klinischen Behandlung und letztlich auch bis hin zur Rehabilitation findet, wird auch für die optimale Therapie des BLI hilfreich sein. Dieses ist ein weitere Grund, die herausragende Bedeutung eines „Einsatzregisters“ erneut zu betonen und im Interesse unserer verwundeten Soldatinnen und Soldaten seine Realisierung zu fordern.
Kernaussagen / Schlussfolgerungen
- Patienten mit Explosionsverletzungen sind häufig von einer Verletzung der Lunge betroffen.
- Ein isoliertes Explosionstrauma der Lunge tritt selten auf.
- Auf Grund der hohen Inzidenz und Mortalität des Explosionstraumas der Lunge ist eine frühzeitige Detektion und stringente Therapie bereits im Einsatzland erforderlich.
- Eine bereits im Einsatzland begonnene und während des Transportes konsequent kontinuierlich fortgeführte, differenzierte lungenprotektive Beatmung scheint in dem betrachteten Patientenkollektiv prognoserelevant.
- Der Einsatz von einem ausreichend hohen PEEP führte in unserem Patientengut in keinem Fall zur Luftembolie.
- Bei suffizienter und zeitnaher Therapie hat das primär überlebte Explosionstrauma der Lunge ein sehr gutes Outcome.
Literatur
- Aharonson-Daniel, L. et al.: Suicide Bombers Form a New Injury Profile. Annals of Surgery 2006: Vol 244, No 6: 1018-1023.
- Aschkenasy-Steuer, G.: Clinical review: The Israeli experience: conventional terrorism and critical care. Critical Care 2005 Vol 9, Nr. 5: 490-499.
- Avidan, V : Blast lung injury: clinical manifestations, treatment and outcome. The American Journal of Surgery 2005: 190: 927-931.
- Braun, M. et al.: Explosionstrauma der Lunge nach Terroranschlag. Wehrmed. Mschr. 2006: 50: 49-51.
- D’yachenko, A. I. et al.: Modeling of weak blast wave propagation in the lung. Journal of Biomechanics 2006: 39: 2113-2122.
- Elsayed, N. M. et al.: Pulmonary Biochemical and Histological alterations after Repeated Low-Level Blast Overpressure Exposures. Advance Access publication 2007: 95(1): 289-296.
- Horrocks, C.L.: Blast Injuries: Biophysics, Pathophsiology and Management Principles. J R Army Med Corps: 2001: 147: 28-40.
- Ho, A. : A simple conceptual model of primary pulmonary blast injury. Medical Hypotheses: 2002: 59: 611-613.
- Iremonger, M. J.: Physics of Detonations and Blast-waves. Scientific foundations of Trauma, Ed: Graham J. Cooper, A. F. Dudley, Butterworth-Heinemann: 1997: Section 3: 189-199.
- Lavery, G. G.: Management of blast injuries and shock lung. Current Opinion in Anaesthesiology 2004: 17: 151-157.
- Leissner, K. B. et al.: Anesthesia Implications of Blast Injury. Journal of Cardiothoracic and Vascular Anesthesia 2006: Vol 20, No 6: 872-880
- Mellor, S.G.: Terrorist Bombings: Pattern of Injury. Scientific foundations of Trauma, Ed: Graham J. Cooper, A. F. Dudley, Butterworth-Heinemann: 1997: Section 19 236-246
- Oczenski, W.: Atem – Atemhilfen, Atemphysiologie und Beatmungstechnik. Georg Thieme Verlag Stuttgart, 9. Auflage, 2012
- Pizov, R. et al.: Blast Injury From an Explosion on a Cäcilia Bus. Chest 1999: 115: 165-172
- Ranieri, V.M. et al.: Acute Respiratory Distress Syndrome – The Berlin Definition. JAMA 2012: 307: Nr. 23: 2526–2533
- Ritenour, A. E. et al.: Primary blast injury: Update on diagnosis and treatment. Crit care Med 2008: Vol 36, No 7: S311- S317
- Sasser, S. M. et al.: Blast Lung Injury. Prehospital Emergency Care 2006: Vol 10, No 2: 165-172
- Stein, M.: Urban Bombing: A Trauma Surgeon’s Perspective. Scandinavian Journal of Surgery 2005: 94: 286-292
- Tsokos, M. et al.: Histologic, Immunhistochemical and Ultrastructural Findings in Human Blast Lung Injury. Am J Respir Crit Care Med 2003: 168: 549-555
- Yelverton, J.T.: Blast Biology. Scientific foundations of Trauma, Ed: Graham J. Cooper, A. F. Dudley, Butterworth-Heinemann: 1997: Section 16, 200-211
Bildquellen:
Abbildung 1: Fisico2000 (Own work) [CC BY-SA 3.0 (http://creativecommons.org/licenses/by-sa/3.0)] (modifiziert)
Abbildungen 2 und 4: BwZKrhs Koblenz
Originalarbeit
Manuskriptdaten:
Eingereicht: 4. Juli 2015
Revidierte Fassung angenommen: 19. Oktober 2015
Zitierweise:
Braun M, Goldmann K: Das primäre Explosionstrauma der Lunge - Erfahrungen der operativen Intensivstation des Bundeswehrzentralkrankenhauses Koblenz aus sechs Jahren Afghanistaneinsatz. Wehrmedizinische Monatsschrift 2015; 59(11): 334-339.
Datum: 27.11.2015
Quelle: Wehrmedizinische Monatsschrift 2015/11