INTERZEREBRALE BLUTUNGEN WÄHREND DER SCHWANGERSCHAFT – EINE INTERDISZIPLINÄRE HERAUSFORDERUNG
Intracranial hemorrhages during pregnancy – an interdisciplinary challenge
Aus der Abteilung Neurochirurgie¹ (Leitender Arzt: Oberstarzt Dr. G. Anzinger) des Bundeswehrkrankenhauses Westerstede (Chefarzt: Flottenarzt Dr. K. Reuter) und dem Institut für diagnostische und interventionelle Radiologie² (Leiter: Prof. Dr. Zwaan) der Ammerland-Klinik GmbH Westerstede (Hauptgeschäftsführer: Dr. M. Wuttke)
Gregor Anzinger¹, Holger Räkers¹, Christiane Behrens¹, Heinrich Weßling¹, Jörg von Helden² und Martin Zwaan²
WMM; 57. Jahrgang (Ausgabe 5-6/2013; S. 142-145)
Zusammenfassung
Intrakranielle Blutungen (ICB) sind schwerwiegende Hirnverletzungen, die den Patienten häufig aus subjektiver Gesundheit herausreißen und in der überwiegenden Zahl der Fälle in einer erheblichen Einschränkung in Alltag und Berufsleben münden. Bislang berufstätige Erkrankte werden häufig arbeitsunfähig.
Mit circa 10 % der Fälle sind auch letale Ausgänge nicht selten. Während einer Schwangerschaft ist die ICB eine seltene, aber aufgrund der weitreichenden Konsequenzen für die zumeist jungen Patientinnen und ihre Angehörigen eine katastrophale Erkrankung. Verglichen mit der Gruppe gleichaltriger nicht schwangerer Frauen ist das ICB-Risiko bei Schwangeren erhöht.
Nicht nur das Blutungsereignis selbst führt bei der ICB in der Schwangerschaft zu einer lebensbedrohlichen Situation sowohl für die Patientin als auch für den Fetus, sondern auch die Behandlung schwangerer Patientinnen mit einer ICB stellt durch die Restriktionen im Hinblick auf die diagnostischen und therapeutischen Möglichkeiten eine Herausforderung für die beteiligten medizinisch Tätigen dar.
Wir beschreiben den Fall einer 30-jährigen Patientin, die in der 12. Schwangerschaftswoche eine intrazerebralen Blutung aus einer links frontal gelegenen zerebralen arteriovenösen Malformation (zAVM) erlitten hatte.
Schlagworte: Intrakranielle Blutung (ICB), Schwangerschaft, Hirnverletzung, arteriovenöse Malformation (AVM).
Summary
Intracranial hemorrhages (ICH) usually cause severe brain damage, often affecting previously healthy young subjects. Important limitations in both the activities of daily life and the ability to work are common features of the outcome. However, even a fatal outcome is observed in not less than 10 % of cases. During pregnancy ICH is a rare but disastrous disease, not least due to the major life-changing sequels for the young family. Compared to the group of non-pregnant women, there is an elevated risk of suffering an ICH in pregnant women.
Not only the hemorrhage itself leads to a life threatening situation for both the patient and the fetus, but also the treatment of pregnant patients after ICH implies a higher level of risks due to the restrictions in the choice of diagnostic and therapeutic options.
We present the case of a previously healthy 30 year-old pregnant woman, who suffered ICH due to a ruptured arteriovenous malformation (AVM) during the 12th week of gestation.
Keywords: Intracranial hemorrhage (ICH), pregnancy, brain injury, arteriovenous malformation (AVM).
Fallbericht
Eine 30-jährige und bis dahin gesunde Frau erlitt während eines Restaurantbesuches eine mit Übelkeit einhergehende Kopfschmerzattacke und brach am gleichen Abend unter schwallartigem Erbrechen zusammen. Der durch Nachbarn verständigte Rettungsdienst erreichte zeitnah den Einsatzort. Die Patientin bot bei Eintreffen des Rettungsdienstes eine Anisokorie mit linksseitiger Mydriasis. Sie wurde daher noch vor Ort schutzintubiert und per Hubschrauber in das Klinikzentrum Westerstede geflogen, wo bei der Ankunft die linke Pupille weit und bereits entrundet war.
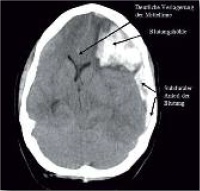
Fremdanamnestisch war zu erfahren, dass sich die Patientin in der 12. Woche ihrer zweiten Gravidität befand. Die erste Schwangerschaft sei komplikationslos verlaufen; allerdings sei die Entbindung wegen kindlicher Fehllage durch Sectio caesarea erfolgt. Es wurde sofort eine kranielle Computertomografie (CCT) durchgeführt, die eine atypische, links frontal gelegene, intraparenchymatöse Hirnblutung mit Durchbruch nach subdural zeigte. Durch die Raumforderung infolge der Blutung und eines begleitenden Hirnödems waren die Mittellinienstrukturen um 1,6 cm nach rechts verlagert und es bestand linksseitig eine beginnende transtentorielle Herniation (Abb. 1).
Abb. 1: Intrakranielle Blutung (ICB) links frontal
Präoperativ wurde notfallmäßig noch eine Sonografie des Unterbauchs durch die Kollegen der Gynäkologie durchgeführt, welche eine unauffällige Gravidität zeigte. Anschließend erfolgte die notfallmäßige operative Versorgung der Patientin. Es wurde eine Entlastungskraniektomie durchgeführt. Nach Eröffnung der Dura fand sich eine auf 3 x 2 cm zerstörte Hirnoberfläche, aus der es arteriell blutete. Nach Hämostase in diesem Bereich wurde die ICB ausgeräumt. In der Blutungshöhle wurden mehrere Gefäße gefunden, die sich nur unter Schwierigkeiten bipolar koagulieren ließen. Letztendlich ließ sich die Blutstillung aber gut herstellen. Die Dura wurde nach Einlage einer Hirndruckmesssonde wasserdicht verschlossen. Der Verschluss von Galea und Hautlappen wurde ohne Reimplantation des Knochendeckels vorgenommen, der zur späteren Re-Implantation bei unter -80°C konserviert wurde.
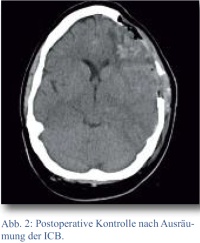
Durch eine CT-Kontrolle konnten am folgenden Morgen eine vollständige Entlastung der Blutung sowie die komplette Remission der Mittellinienverlagerung festgestellt werden. Es bestand jedoch linkshemisphärisch noch ein ausgeprägtes Hirnödem (Abb. 2). Der Pupillenstatus der Patientin normalisierte sich im Verlauf und die gemessenen intrakraniellen Druckwerte lagen in der postoperativen Phase immer im Normalbereich. Alle kardiopulmonalen Parameter waren postoperativ ebenfalls immer stabil, sodass die Patientin am dritten postoperativen Tag extubiert werden konnte.
Während der intensivmedizinischen Behandlung wurde die Schwangerschaft in regelmäßigen Abständen durch die Kollegen der Gynäkologie kontrolliert und war während des gesamten Aufenthaltes unproblematisch. Der klinische Befund der Patientin besserte sich langsam, aber stetig. Unter intensiver physiotherapeutischer und ergotherapeutischer Behandlung konnte sie nach insgesamt vier Wochen in eine Anschlussheilbehandlung verlegt werden. Sie konnte sich zum Verlegungszeitpunkt größtenteils mit leichter Hilfe selbstständig versorgen und war auf Stationsebene und darüber hinaus in Begleitung, aber ohne echte Hilfe, mobil. Die verbale Kommunikation war uneingeschränkt möglich, es bestand lediglich ein Frontalhirnsyndrom.
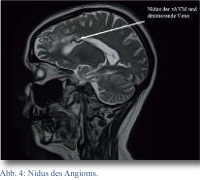
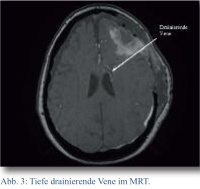
Zur weiteren Diagnostik wurde während des stationären Aufenthaltes eine MRT mit MR-Angiographie angefertigt, in der sich als Hauptbefund eine arteriovenöse (AV)-Malformation im supraventrikulären frontalen Marklager links mit Feeder aus Ästen der A. cerebri media und venöser Drainage über das Balkenknie in die V. Galeni zeigte (Abb. 3 und 4).
Bei der weiteren Therapieplanung, insbesondere im Hinblick auf den weiteren Schwangerschaftsverlauf, standen uns die Kollegen der Klinik für Gynäkologie und Geburtshilfe der Ammerland-Klinik mit ihrer Expertise zur Seite. Es wurde Kontakt zu einem Zentrum für Problemschwangerschaften mit neurochirurgischer Expertise aufgenommen, um eine Sectio caesarea zu planen, da aus unserer Sicht Presswehen wegen des zu kalkulierenden Blutungsrisikos vermieden werden sollten. Gleichzeitig wurde ein neurovaskuläres Zentrum kontaktiert, um dort zeitnah nach der Entbindung die AV-Malformation zu versorgen.
Die weitere Schwangerschaft verlief unkompliziert und die Patientin gebar ein völlig gesundes Kind wie geplant über einen Kaiserschnitt. In einem neurovaskulären Zentrum erfolgte die Weiterbehandlung mit chirurgischer Versorgung der AVM und zeitgleicher Replantation des Knochendeckels.
Diskussion
Vaskuläre Erkrankungen (hier: Schlaganfall und ICB) während einer Schwangerschaft sind insgesamt sehr selten. So wurde zum Beispiel in Kanada die Häufigkeit auf 18 Schlaganfälle und acht ICB pro 100 000 Geburten beziffert (1). In ostasiatischen Ländern ist die Inzidenz erhöht, die Ursache hierfür ist nicht klar (2). Während einer Schwangerschaft treten Schlaganfälle und intrakranielle Blutungen gehäuft im letzten Trimenon, unter der Geburt und insbesondere im Wochenbett auf (3). Als Wochenbett werden in diesen Studien die ersten sechs postpartalen Wochen bezeichnet. Zusammen erfolgen 67 % dieser vaskulären Hirnverletzungen im dritten Trimenon und im Wochenbett (4). Die genauen Zahlen variieren aufgrund der geringen Fallzahlen von Studie zu Studie.
Häufigste Ursachen einer ICB während einer Schwangerschaft sind die Präeklampsie und die Eklampsie mit 37 % der Fälle, gefolgt von der undiagnostizierten AVM (26 %) (4, 5). Für einen ischämischen Insult oder eine Sinusvenenthrombose sind eine zuvor nicht diagnostizierte Gerinnungsstörung (64 %) und rheumatische Herzerkrankungen (44 %) die häufigsten Ursachen (4). Die Sinusvenenthrombose tritt zu 73 % im Wochenbett auf (4). Im Allgemeinen werden die Veränderungen in der Gerinnungsphysiologie im letzten Abschnitt der Schwangerschaft per se als prokoagulatorisch angesehen (6). Bei Sinusvenenthrombosen fand sich nur in 9,6 % der Fälle eine Eklampsie oder Präeklampsie.
Die zerebrale arteriovenöse Malformation (zAVM) ist eine Gefäßmissbildung, die aus Kurzschlussverbindungen (Nidus) zwischen Arterien und Venen ohne zwischengeschaltetes Kapillarbett besteht (11, 14). Mit bis zu 80 % ist die Blutung aus einer zAVM deren häufigstes Symptom, gefolgt von zerebralen Anfallsleiden. Auch umschriebene neurologische Ausfälle sind möglich (11, 14). Die zuführenden Gefäße und der Nidus einer zAVM können Aneurysmen enthalten. Im Nidus kommen großlumige arteriovenöse Shunts vor. Hier besteht die Möglichkeit sowohl einer lokoregionalen Steal-Symptomatik mit neurologischen Ausfällen, als auch der Abflussbehinderung mit der Gefahr der venösen Kongestion des Gehirns mit resultierend einem Pseudotumor cerebri (14). Speziell am venösen Schenkel der arteriovenösen Kurzschlüsse kann es zu Gefäßrupturen kommen (11). Das Risiko für eine Blutung aus einer AVM liegt gemäß den Leitlinien der Deutschen Gesellschaft für Neurologie bei 2 – 3 % pro Jahr (14), nach Argawal et al. bei 1 – 4 % pro Jahr (11). Im Laufe des Lebens bluten etwa 50 % der zAVM (11). Die Präsenz von Aneurysmen in der AVM, eine tiefe Lage der AVM und eine tiefe venöse Drainage erhöhen das Risiko für eine Angiomblutung (11, 14). Die Letalität eines Blutungsereignisses liegt bei 10 – 15 %, die dauerhafte neurologische Funktionsstörung bei 50 % (14). Im ersten Jahr nach einer stattgehabten Blutung besteht ein erhöhtes Risiko für eine neuerliche Blutung, wobei die individuelle Wahrscheinlichkeit für eine Zweitblutung von den oben angeführten Risikofaktoren abhängt (14).
Die Prävalenz von zerebralen AVM in der Gesamtbevölkerung ist vermutlich eher gering, kann aber aus der vorliegenden Literatur nur sehr ungenau bestimmt werden. Laut Argawal et al. liegen die Schätzungen zwischen 0,001 % und 0,5 %, wobei die Hälfte aller Patienten mit AVM im Laufe ihres Lebens eine Hirnblutung erleiden (11) In einer Studie von Jeng et al. fanden sich unter 402 jungen Schlaganfallpatientinnen zwischen dem 15. und 40. Lebensjahr insgesamt 49 (= 12 %) Patientinnen, die zum Zeitpunkt des Ereignisses schwanger waren. Von diesen erlitten 16 einen ischämischen Infarkt, 11 eine Sinusvenenthrombose, 19 eine ICB und drei eine Subarachnoidalblutung (4).
Cantu-Brito (7) beschrieb in einer retrospektiven Studie in Mittelamerika von 2011 bei 240 schwangeren Frauen mit einem Schlaganfall die Verteilung der Ursachen wie folgt: 136 hatten eine Sinusvenenthrombose (56,7 %), 64 einen ischämischen Insult (26,7 %), 40 eine intrakranielle Blutung (16,6 %). 30 % der Frauen erlitten das Ereignis während der Schwangerschaft, 64 % post partum und 6 % in unmittelbarem Zusammenhang mit der Geburt.
In Nordamerika findet sich eine zwar geringere Häufigkeit dieser Komplikation während der Schwangerschaft, jedoch eine ähnliche Verteilung der Ursachen (8). Diese Verteilung wird auch in Osteuropa festgestellt (4).
Es gibt belastbare Hinweise darauf, dass das Risiko, während der Schwangeschaft eine Hirnblutung zu erleiden, höher ist als bei gleichaltrigen nicht schwangeren Frauen (10). Ob das spezielle Risiko, eine Blutung im Zusammenhang mit einer zerebralen AVM zu erleiden, durch eine Gravidität ansteigt, ist aus der bisherigen Literatur nicht zu klären, da es hier – ebenso wie bei der Frage, in welchem Schwangerschaftstadium die Blutungswahrscheinlichkeit am höchsten ist – jeweils sehr verschiedene Antworten gibt (11). Es besteht jedoch nach Argawal et. al. – anders als vielleicht zu erwarten wäre – weitgehende Einigkeit darüber, dass gerade die Geburtswehen sowie die Entbindung selbst diejenigen Phasen sind, bei denen nirgends eine Erhöhung der Inzidenz beobachtet wurde (11).
In dem von uns beschriebenen Fall wurde die Hirnblutung der Patientin zwar notfallmäßig versorgt, die definitive Behandlung der zugrunde liegenden AVM aber auf einen Zeitpunkt nach der Entbindung verschoben. Aufgrund der nach einer Erstblutung aus einer AVM nachweisbar erhöhten Wahrscheinlichkeit einer erneuten Blutung bestehen in der Literatur wenig Zweifel über die Notwendigkeit der Beseitigung des Angioms, sei es durch Chirurgie, Embolisation oder Bestrahlung. Es gibt jedoch verschiedene Auffassungen über das günstigste Timing für eine solche definitive Behandlung. Kontrovers diskutiert wird insbesondere die Frage, ob die Behandlung noch während der Schwangerschaft (12) oder erst nach der Entbindung (13) durchzuführen ist.
Auch bezüglich der Frage, welche Entbindungsart in einem derartigen Fall die bessere ist, kann aus unserer Sicht nicht abschließend anhand der vorliegenden Literatur bewertet werden, da es auch hier divergierende Meinungen bezüglich der Sectio oder einer vaginalen Entbindung gibt (9).
Schlussfolgerungen
Insgesamt unterstreicht der geschilderte Fall die Notwendigkeit weiterer Untersuchungen zur Frage der bestmöglichen klinischen Versorgung von schwangeren Schlaganfallpatientinnen. Hervorgehoben werden muss das Erfordernis zu einer interdisziplinären Behandlung solcher Hochrisikopatientinnen, wobei eine gute Zusammenarbeit zwischen Neurochirurgie, Neurologie, Gynäkologie/Geburtshilfe, Anästhesie/Intensivmedizin und Radiologie notwendig ist.
Bildquelle: Institut für diagnostische und interventionelle Radiologie, Ammerland-Klinik GmbH Westerstede.
Literatur
- Jaigobin C, Silver FL: Stroke and pregnancy. Stroke 2000; 31: 2948 – 2951.
- Liang CC, Chang SD, Lai SL et al.: Stroke complicating pregnancy and the puerperium. Eur J Neurol 2006; 13: 1256 – 1260.
- Tate J, Bushnell C: Pregnancy and stroke risk in women. Women’s health 2011; 7: 363 – 374.
- Jeng JS,Tang SC, Yip PK: Incidence and etiologies of stroke during pregnancy and puerperium as evidenced in Taiwanese women. Cerebrovasc Dis 2004; 18: 290 – 295.
- Behcet A, Esref A, Ozgur O, Abdullah A, Mustafa A: Pregnancy-related strokes in southeast Turkey. Neurosciences 2003; 12: 207 – 214.
- Huq FY, Kadir RA: Management of pregnancy, labour and delivery in women with inherited bleeding disorders. Haemophilia 2011; 17: 20 – 30.
- Cantu-Brito C., Arauz A., Aburto Y., et al: Cerebrovascular complications during pregnancy and postpartum: clinical and prognosis observations in 240 Hispanic women. Eur J Neurol 2011; 18 (6): 819 – 825.
- Kirkman MA, Tyrrell PJ, King AT, Patel HC: The importance of angiographic and venographic cranial imaging in intracerebral hemorrhage occurring during pregnancy and the puerperium. Eur J Neurol 2011; 18 (9): 112 – 113.
- Gross BA, Du R: Hemorrhage from arteriovenous malformations during pregnancy. Neurosurgery, 2012; 7 (2): 349 – 355.
- Sharshar T, Lamy C, Mas JL: Incidence and causes of strokes associated with pregnancy and puerperium. A study in public hospitals of Ile de France. Stroke in Pregnancy Study Group. Stroke, 1995; 26 (6): 930 – 936.
- Agarwal N, Guerra JC, Gala N, Agarwal P, Zouzias A, Gandhi CD, Prestigiacomo CJ: Current Treatment Options for Cerebral Arteriovenous Malformations in Pregnancy: A Review of the Literature. World Neurosurg. 2013 Jan 11. pii: S1878-8750(13)00092-2. doi: 10.1016/j.wneu.2013.01.031.
- Trivedi RA, Kirkpatrick PJ: Arteriovenous malformations of the cerebral circulation that rupture in pregnancy. J Obstet Gynaecol 2003; 23 (5): 484 – 489.
- Sadasivan B, Malik GM, Lee C, Ausman JI: Vascular malformations and pregnancy. Surg Neurol 1990; 33 (5): 305 – 313.
- Zeumer H et al.: Zerebrale arteriovenöse Malformationen. Leitlinien der Deutschen Gesellschaft für Neurologie, 2008.
Datum: 04.07.2013
Quelle: Wehrmedizinische Monatsschrift 2013/5-6