UMGANG MIT HOCHKONTAGIÖSEN INFEKTIONEN UNTER BARRIER NURSING BEDINGUNGEN
PSYCHISCHE ASPEKTE - EINBLICK UND EMOTIONEN EINER KRANKENSCHWESTER
Wenn es auf der Station der Bernhard- Nocht-Klinik (BNK) des Universitätsklinikum Hamburg/Eppendorf (UKE), eines der 6 Behandlungs- und Kompetenzzentren für hochkontagiöse Infektionskrankheiten in Deutschland
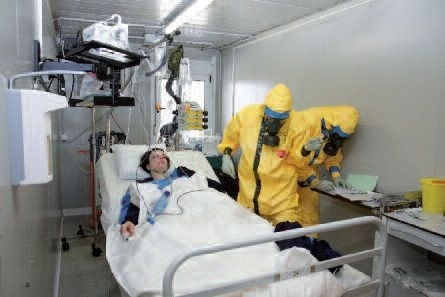
heißt, es trifft ein Tropenrückkehrer mit hohem Fieber, Grippe-ähnlichen Symptomen und Gerinnungsstörungen ein, dann ist äußerste Obacht geboten. Anhand des Reiseprofils und Endemiegebiets, der Anamnese und der Symptome heißt es nun das Krankheitsbild zu erkennen und entsprechend zu handeln. Bei V. a. Erkrankung mit hochkontagiösen Erregern bedeutet dies unter hohem Zeitdruck Entscheidungen zu treffen, die sowohl für Leib und Leben des Patienten, die eigene Gesundheit und die Gesundheit Dritter gravierende Auswirkungen haben können. Dann geht es darum, wie die Pflege und Behandlung solch eines Patienten aussieht – d. h. im Einzelnen, ob die Quarantäne- Einheit aktiviert werden muß, welche persönliche Schutzausrüstung (PSA/ PPE) angelegt wird, welche Personalplanung vorgenommen werden muß, um den Dienstbetrieb aufrecht zu erhalten!
Das Auftreten eines solchen Krankheitsbildes bedeutet sowohl für das UKE als auch für jedes andere Krankenhaus einen enormen „Ausnahmezustand“.
Eine solche Ausnahmesituation ruft bei allen Beteiligten bestimmte und zum Teil unerwartete Reaktionen hervor. Jeder muß für sich abschätzen, ob die gestellte Anforderung eine Bedrohung (Distress) oder eine Herausforderung (Eustress) darstellt. Dieses geschieht häufig unter Berücksichtigung der eigenen Selbsteinschätzung - ist mir das Krankheitsbild bekannt?, kenne ich das Handling und die Therapie?, welche Abläufe sind wichtig und wie sieht es mit meinen eigenen Fähigkeiten und Fertigkeiten aus?.
Oft ist das Management und die Behandlung einer solch gefährlichen Erkrankung für die meisten Mitarbeiter eine neue, belastende und stressige Situation, da solche Fälle nur selten vorkommen (zuletzt 2009 - V. a. Ebola nach Nadelstichverletzung im S4-Labor) und deren Handling besondere Aufmerksamkeit fordert. Die Betreffenden kommen nicht selten an ihre Grenzen, werden unruhig, bekommen es sogar mit der Angst zu tun. Dieser Distress hat einen negativen Einfluß und würde nur für Chaos und Überforderung sorgen.
Auch für mich stellt der Ernstfall zunächst eine neue Situation dar und würde für ein wenig Nervosität sorgen. Doch meine alltägliche Arbeit auf der BNK des UKE und am Fachbereich Tropenmedizin des Bundeswehrkrankenhaus Hamburg, sowie die regelmäßigen Weiterbildungen in der Quarantäne-Einheit des UKE erleichtern mir das Handling mit solchen Situationen.
Im besten Falle kennt man bereits genau solch eine Situation, ist darin erfahren. Unter anderem weil man an dem Lehrgang „Barrier Nursing“ des Fachbereich Tropenmedizin am Bundeswehrkrankenhaus Hamburg teilgenommen und/oder regelmäßig die wöchentlichen Schulungen der BNK wahrgenommen hat. Dann löst solch eine Situation nur ein wenig Eustress aus, d. h. man ist lediglich etwas angespannt, hat eher das Gefühl der Beanspruchung, weil man gebraucht wird und helfen kann.
Innerbetriebliche Abläufe und einsatzbedingte Stressoren
Neben all den persönlichen Stressoren gibt es noch weitere, bestimmte Anforderungen beim barrier nursing, die unbedingt zu berücksichtigen sind. Dieses sind zum einen die innerbetrieblichen Abläufe und zum anderen die einsatzbedingten Stressoren.Bei den innerbetrieblichen Abläufen sind folgende Punkte zu berücksichtigen:
- Vorschriften und Gesetze, wie z. B. das Infektionsschutzgesetz, das Arbeitsschutzgesetz, die Biostoffverordnung.
- Dienstanweisungen und Befehle wie z. B. Meldewege, Hygieneanweisungen oder Pflegestandards.
- Psychische und physische Eignungsprüfung durch den BA 90/5 bzw. Betriebsarzt (vorab!).
- Aufwändige Personalplanung und neue Teamkollegen, die eingesetzt werden (laut Alarmierungsplan).
Zu den einsatzbedingten Stressoren gehören Faktoren, die für jeden individuell eine gewisse Belastung darstellen. Jeder genannte Punkt stellt im Einzelnen eine hohe Anforderung dar. Meist treffen mehrere Punkte gleichzeitig zu:
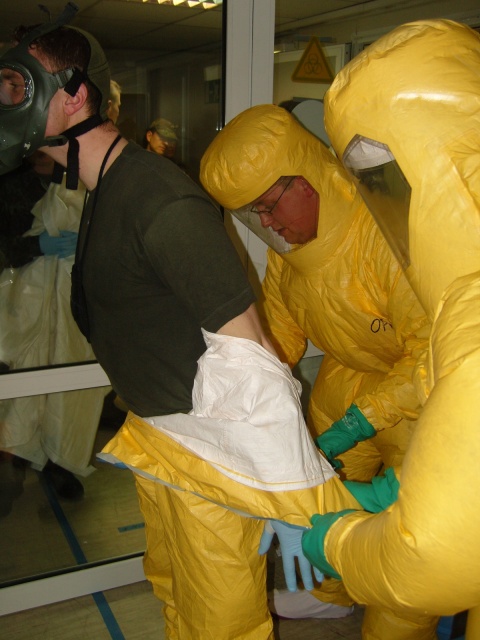
- Vorkonfektionierte, enge PSA/PPE/Ganzkörper- Schutzanzug und deren ungewohnter Umgang.
- Ungewohnte Umgebungsgeräusche durch z. B. die Gebläseeinheit, das Rascheln des Anzuges bei Bewegung oder das Rauschen eines eventuell eingesetzten Funkgerätes.
- Eingeschränkte Kommunikation der Mitarbeiter untereinander durch die Schutzhaube und die verschiedenen Schleusenbereiche – hat man z. B. eine Gegensprechanlage oder eine Funkverbindung?
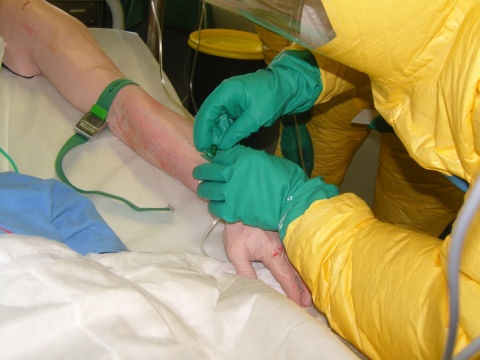
- Eingeschränkte Motorik wegen der verstärkten und vorkonfektionierten Spezialhandschuhe bzw. der doppelt getragenen Handschuhe. Da wird die Routinearbeit, wie z. B. eine Blutabnahme, schnell zur Herausforderung.
- Optische Einschränkung durch Sichtschutzbrillen bzw. das begrenzte Visier des Schutzanzuges, welches bei Belastung auch noch relativ schnell beschlägt.
- Ungewohnte Gerüche, wie z. B. Kunststoff, Schweiß oder Peressigsäure, denen man auf einmal ausgesetzt ist.
- Eingeschränkte Sauerstoffzufuhr, die an einen Akku in einer Gebläse-Einheit gebunden ist.
- Herrschende Witterung/ Thermik, denn je heißer die Umgebungstemperatur ist, desto heißer ist die Temperatur im Anzug, sogar bis hin zum Hitzestau. Dehydration durch Schwitzen und wenig Flüssigkeitszufuhr können auch eine Folge sein.
- Hohe körperliche Belastung und eine maximale Einsatzfähigkeit der Mitarbeiter von max. 4 Stunden. Dieses macht das Einhalten der Ruhephasen und einen hohen Personalansatz zwingend erforderlich.
- Lange Arbeitszeiten/ Schichten, da die Ablösung eines Teams (Arzt + Pflege + Springer) frühestens nach 12 Stunden erfolgt.
- Dekontamination und Entsorgung der Abfälle (richtige Handhabung).
- Überlegung, eine Postexpositionsprophylaxe (PEP) von vornherein einzunehmen oder erst nach Exposition wie z. B. einer Nadelstichverletzung.
- Es gibt „kein Goldstandard“ für die einzelnen Organisationsbereiche (wie Berufsfeuerwehr, Bundeswehr und die Behandlungsund Kompetenzzentren), jeder Bereich nutzt sein PPE.
- Angst um die eigene Sicherheit rückt mit fortschreitdender Dauer der Behandlung immer mehr in den Vordergrund, beeinflusst von den emotionellen Anforderungen (Eu-/Distress). Die Angst, sich infizieren zu können, steigt.
Psychosoziale und körperliche Reaktionen
Stellt die zuvor beschriebene Situation tatsächlich Distress dar, werden psychosoziale und körperliche Reaktionen ausgelöst. Die psychosozialen Reaktionen sind häufig Vertrauensverlust in sich selbst und andere, das Unvermögen alle Aspekte des Problems zu betrachten oder Zusammenhänge nicht mehr zu erkennen.
Die körperlichen Reaktionen sieht man dann häufig in Zittern, Unruhe, bis hin zu Herzrasen und Ohnmacht. Auch Erschöpfung, Müdigkeit, Kopf- und Nackenschmerzen sind gängig. Mangelnder Appetit, bis hin zur Verstimmung des Gastrointestinal-Traktes treten vermehrt auf. Auch Schwitzen, häufiges Urinieren und Hyperventilation sind wahr zu nehmen.
Bewältigungsmuster, die häufig zu beobachten sind wenn der Distress zu groß wird, sind z. B. verleugnen von Fakten, sich verschließen und in sich kehren, gewisse Dinge (wie z. B. den Ernst der Lage) verdrängen oder aber auch alles einfach nur (situationsunabhängig) zu versachlichen.
Manch ein Mitarbeiter flieht aber auch in die (Über)Aktivität, will alles an sich reißen oder überidentifiziert sich, in dem er denkt er könne alles und ist unersetzbar.
Persönlich nehme ich mich dann häufig auch eher zurück, kehre in mich und versuche „einen klaren Kopf“ zu bewahren.
Entlastungsstrategien, um diesen Stress zu minimieren, heißen „erkennen + steuern + umwandeln“! Versuchen den Distress durch Eustress zu ersetzen.
Dafür muss man seine eigenen seelischen und körperlichen Gegebenheiten und Bedürfnisse kennen und äußern - wie fühle ich mich grad?, was löst die Situation in mir aus?, bin ich unkonzentriert?, habe ich so etwas schon einmal erlebt?. Fachliche Kenntnisse sollten generell immer aufrechterhalten und regelmäßige Weiterbildungen wahrgenommen werden. Ruhig „nein“ sagen und Tätigkeiten delegieren. Pausen in Anspruch nehmen, den Akku aufladen (z. B. essen, trinken, ruhen,…). Sich auf das bevorstehende Ereignis frühestmöglich vorbereiten, unangenehme Aufgaben nicht aufschieben. Und vor allem Ruhe bewahren, nicht in Hektik geraten sowie mit Anderen Erfahrungen austauschen, die so etwas schon einmal durchlebt haben (wie ist das Management da gelaufen?, welche Barriere- Maßnahmen wurden getroffen?, usw.).
Zur Stressnachbearbeitung gehören das Sofortgespräch, das aufzeigt, wie die Pflege und Behandlung des Patienten erfolgte und welche Verbesserungen vorgenommen werden können. Der Einsatzabschluss sollte vom Leitenden offiziell durchgeführt werden und die Vor- und Nachteile des Managements mit Verbesserungsvorschlägen aufzeigen. Die Einsatznachbesprechung erfolgt später nochmal mit allen Beteiligten, sie dient als Rückblick. Nachgehende Seelsorge oder Therapiemaßnahmen durch Ärzte und/oder Psychologen sind häufig nur in besonderen Situationen wie V. a. Exposition mit dem Erreger erforderlich.
Ausblick
Abschließend ist zu sagen, dass Stress oder eine lebensbedrohliche Situation jeden (irgendwann) mal trifft … es gibt keinen Schutz davor … man muss lernen damit umzugehen und ggf. eigene Barrieren überwinden. Je wohler man sich in einer Situation fühlt, umso leichter fällt der Umgang - dies gilt auch für den Umgang mit Patienten, die an hochkontagiösen Infektionskrankheiten erkrankt sind.
Entlastungsstrategien, vor allem der Kompetenzerhalt, helfen dabei und geben Sicherheit. Wenn es gelingt diese anzuwenden, dann werden sowohl psychosoziale als auch körperliche Reaktionen gemindert und man hält nicht an seinen persönlichen Bewältigungsmustern fest.
Denn: „je öfter ich selbst etwas durchlebe, desto mehr Selbstsicherheit erlange ich“.
Datum: 05.05.2014
Quelle: Wehrmedizin und Wehrpharmazie 2014/1