PRÄ-EXPOSITIONSPROPHYLAXE (PREP) GEGEN HIV - AKTUELLER FORSCHUNGSSTAND UND MÖGLICHE RELEVANZ FÜR DEN EINSATZ
Pre-exposure prophylaxis (PrEP) against HIV – Current State-of-the-Art of Science and Potential Relevance in Case of Deployment
Aus dem Fachbereich Tropenmedizin¹ (Leiter: Oberfeldarzt Dr. H. Sudeck) am Bernhard- Nocht-Institut (Direktoren: Prof. Dr. R. Horstmann, Prof. Dr. B. Fleischer, Prof. Dr. E. Tannich) und der Abteilung für Innere Medizin² (Leitender Arzt: Flottenarzt Dr. K. Reuter) am Bundeswehrkrankenhaus Hamburg (Chefarzt: Oberstarzt Dr. J. Nakath)
Hagen Frickmann¹, Klaus-Jürgen Picolin², Dorothea Wiemer¹, Marc Potinius² und Ralf Matthias Hagen¹
Die HIV-Infektion führt zu einer chronisch verlaufenden, gegenwärtig gut behandelbaren aber weiterhin unheilbaren und nicht impfpräventablen Viruskrankheit, die in das Stadium AIDS übergehen kann.
Die Gesundheit und Einsatzfähigkeit der Soldaten ist dadurch gefährdet. Die Postexpositionsprophylaxe (PEP) ist etabliert, allerdings in ihrer Wirksamkeit unsicher. Derzeit laufen Studien zur Beurteilung der Wirksamkeit der Prä-Expositionsprophylaxe (PrEP) als Präventionsmaßnahme. Ziel der Arbeit ist die Darstellung bisher vorliegender Resultate und möglicher Perspektiven für ihre Verwendung unter Einsatzbedingungen.
Methoden:
Selektive Literaturrecherche (unter anderem in www.pubmed.com) im Zeitraum von 2001 bis 2011.
Ergebnisse:
Ermutigende erste Studienergebnisse zeigen Reduktionen des Infektionsrisikos unter einer PrEP, jedoch sind die Ergebnisse inkonstant. Theoretische Risiken für eine Infektion mit HIV ergeben sich für die Soldaten durch Blutkontakt bei Kampfhandlungen und Unfällen, bei der sanitätsdienstlichen Versorgung (Chirurgie, Laborunfälle) oder bei terroristischen Anschlägen sowie durch sexuelle Exposition im Ausland.
Schlussfolgerungen:
Derzeit kann eine HIVPrEP bei noch unklarem Nutzen-Risiko-Verhältnis nicht regelhaft empfohlen werden. Sie bleibt grundsätzlich Einzelfallentscheidungen vorbehalten. Bei der Entscheidung für eine PrEP kann die CDC- Empfehlung für Männer, die Sex mit Männern haben, herangezogen werden.
Summary
Background:
HIV infection leads to a chronic, currently well-manageable but yet non-curable viral disease, that cannot be prevented by vaccination and may lead to the AIDS-state. It endangers the health and capability of soldiers. Post-exposure prophylaxis (PEP) is wellestablished but not definitely reliable. At present there is a number of studies dealing with the efficiency of pre-exposure prophylaxis (PrEP) as a preventive approach. This paper addresses the up-to-date results and possible perspectives for future PrEP indications during military missions.
Methods:
A selective literature review (including www.pubmed.com) comprising the time period of 2001 to 2011 was performed.
Results:
Encouraging first study results show reduced risks of infections due to a PrEP. However, these successes are not consistently described in all analyzes. Theoretical risks for HIV acquisition among soldiers are due to blood contact in the course of battle and accidents, medical treatment (surgery, laboratory accidents) or terrorist attacks as well as due to sexual intercourse in missions abroad.
Conclusions:
Currently HIV PrEP cannot be generally recommended due to a yet unclear use-risk relation and remains re stricted to individual decisions. CDC recommendations for men who have sex with men may be considered in case of an individual decision for PrEP application.
1. Einführung
Weltweit kommt es gemäß UNAIDS Global Report 2010 jährlich zu 2 - 3,5 Millionen HIV-Neuinfektionen [1]. Die Prävention steht derzeit im Vordergrund, da trotz bestehender Therapieoptionen eine Heilung noch nicht möglich ist. Das HIV (human immunodeficiency virus, ICTV 1986) wird durch menschliche Körperflüssigkeiten, dabei insbesondere Blut oder Genitalsekret, übertragen.
Das HIV, Erreger der erworbenen Immunschwäche- Krankheit „AIDS“, lässt sich trotz mittlerweile immer effektiver wirksamer und besser verträglicher Therapien nach wie vor nicht aus dem menschlichen Körper beseitigen. Die Folgen für den Betroffenen sind lebenslange, teils noch immer nebenwirkungsbehaftete antiretrovirale Chemotherapien sowie eine, trotz deutlicher Fortschritte in den letzten Jahrzehnten, nach wie vor eingeschränkte Lebenserwartung. Hinzu kommen, neben den Einschränkungen der Lebensqualität durch die Medikamentennebenwirkungen, die soziale Stigmatisierung, die Auswirkungen der Infektion auf Beziehungen, Sexualität und Belastbarkeit sowie die beruflichen Nachteile. Letztere machen sich durch Einschränkungen der Berufsausübung bemerkbar. Dies betrifft zum Beispiel den Versicherungsschutz von Chirurgen [2]. Auch nach der ZDV 46/1 bedeutet die Diagnose einer HIV-Infektion mit oder ohne Krankheitszeichen bei Untersuchungen aus Anlass der Annahme, Einstellung, Dienstzeitverlängerung, Übernahme zum Berufssoldaten und Entlassung die Vergabe einer GZr VI 75 und damit für Soldaten auf Zeit in der Regel das Ende der Weiterverpflichtungsmöglichkeit.
Die berufsspezifischen Besonderheiten der soldatischen Tätigkeit mit langen Auslandsaufenthalten können ein stark erhöhtes Risiko des Fremdblut- und Genitalsekretkontakts und eine besondere Exposition gegenüber HIV bedingen, zum Beispiel im Rahmen von Kampfhandlungen oder der Verletztenversorgung und durch die größere Wahrscheinlichkeit sexueller Kontakte.
Die traditionellen Präventionsmöglichkeiten zur Verminderung des HIV-Übertragungsrisikos sind begrenzt. Bei der Patientenversorgung stehen Handschuhe und Sicherheitskanülen zur Verfügung. Beim Geschlechtsverkehr wird die Schutzwirkung durch den Gebrauch von Kondomen, in Abhängigkeit von der Praxis, nur mit etwa 80 % Risikoreduktion angegeben [3]. Darüber hinaus gibt es die Möglichkeit der postexpositionellen Chemoprophylaxe (PEP) nach Blut- und Genitalsekretkontakt. Deren Wirksamkeit ist aber nicht zweifelsfrei erwiesen [4], zumal geeignete Studien ethisch nicht vertretbar wären. Das Angebot einer PEP erfolgt zudem häufig selbst bei bestehender Indikation zu spät oder gar nicht [5, 6]. Eine wirksame Vakzine steht nicht zur Verfügung, eine baldige Entwicklung ist nicht abzusehen.
Seit einigen Jahren wird jedoch die Option einer bereits vor zu erwartendem Risikokontakt einzunehmenden prä-expositionellen Chemoprophylaxe (PrEP) in den Fachkreisen diskutiert, um das Infektionsrisiko ergänzend zu den bestehenden Maßnahmen zu senken. Die vorliegende Arbeit beleuchtet den derzeitigen Forschungsstand zum Stellenwert der PrEP in Gegenüberstellung zur besonderen Risikokonstellation für unsere Soldaten im Einsatz.
2. Methoden
Es wurde eine selektive Literatur-Recherche zum Thema Prä-Expositionsprophylaxe (PrEP) gegen die HIV-Infektion unter Nutzung der Datenbank „pubmed“ (www.pubmed.com) über den Zeitraum des vergangenen Jahrzehnts (2001-2011) durchgeführt. Eingepflegt wurden ferner Posterpräsentationen von der CROI (Boston, USA) aus den Jahren 2010 und 2011, Vortragsbeiträge sowie persönliche Kommunikationen. Neben der Darstellung des aktuellen Wissenstands zur Wirksamkeit der PrEP war die Objektivierung besonderer Risikokonstellationen der soldatischen Tätigkeit als potenziell rechtfertigende Indikation für ihre Anwendung Ziel der Untersuchung.
3. Ergebnisse
3.1 Mögliche PrEPApplikationen und in Frage kommende Substanzen
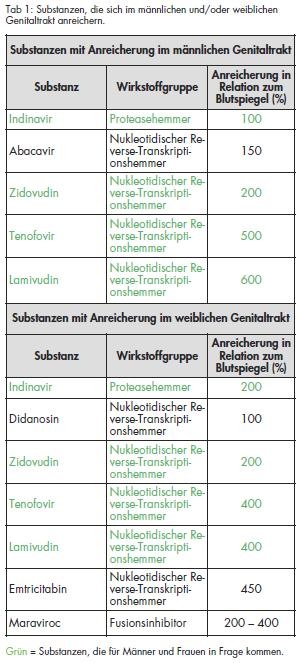
Die Zeit, die ein HIVirus zwischen dem Andocken an eine Zielzelle und der Internalisierung in die Zelle benötigt, liegt zwischen circa 30 Minuten und wenigen Stunden [7]. Dies macht deutlich, dass nach einer Exposition keine Zeit zu verlieren ist und im Optimalfall bereits therapeutische Spiegel antiretroviraler Chemotherapeutika bei Exposition im Körper zirkulieren sollten. Substanzen zur prä-expositionellen HIV-Prophylaxe können entweder lokal topisch, beispielsweise in Form von Vaginalcremes vor sexuellem Kontakt, oder systemisch appliziert werden. Um einen Expositionsschutz nach oraler Einnahme sowohl systemisch als auch lokal bei sexuellem Kontakt zu gewährleisten, kommen vor allem Substanzen in Frage, die sich neben der systemischen Zirkulation auch im Genitaltrakt anreichern. Eine Übersicht dazu bietet Tabelle 1 [8].
In der Fachinformation zu einer Tenofovir/ Emtricitabin- Kombination (Truvada®, Fa. Gilead, Stand Juli 2011), die bei PrEP-Studien häufig eingesetzt wurde, werden als wichtigste Komplikationen Nierenfunktionsstörungen, Osteonekrose, Laktatazidose, Stoffwechse l anomalien und – als Langzeitnebenwirkungen – Lipodystrophie und schwere Hepatomegalie mit Steatose hervorgehoben. Bei jungen Soldaten unter sanitätsdienstlicher Überwachung sollte eine Therapiesteuerung mit überschaubarem Risiko möglich sein.
3.2 Wichtige PrEP-Studien und bisherige Resultate
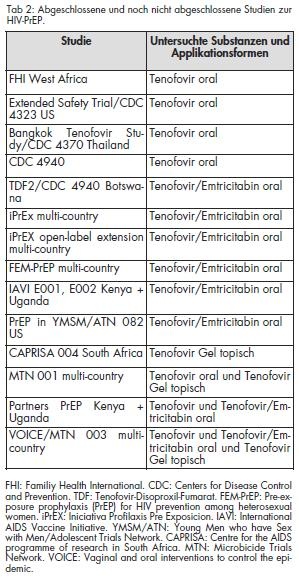
Zahlreiche Studien wurden und werden zur Wirksamkeit verschiedener PrEP-Protokolle durchgeführt. Im Vordergrund der Studien steht bisher überwiegend die Prävention sexueller Übertragungen, wobei die Übertragungsrisiken in Abhängigkeit von den Sexualpraktiken variieren [5]. Eine exemplarische Übersicht bedeutsamer Studien bietet Tabelle 2. Im Folgenden werden exemplarisch Resultate bisheriger wichtiger Studien zusammengefasst.
Ein Ansatz zur Prävention zumindest gegenüber der sexuellen Übertragung besteht in der topischen Applikation eines vaginalen Mikrobiozids. Die CAPRISA 004-Studie untersuchte die Wirksamkeit und Sicherheit eines 1 %- igen Tenofovir-Gels zur HIV-Prävention bei südafrikanischen Frauen. Nach einer Follow-up-Zeit von 30 Monaten lag die Wirksamkeit im Vergleich zum Plazebo noch bei 39 % [9].
Die iPrEx-Studie [10] untersuchte die PrEP an 2 499 Männern, die Sex mit Männern haben (MSM) sowie Transsexuellen an 11 Studienzentren weltweit. Bei der 1:1 randomisierten Studie wurden entweder Verum (Tenofovir und Emtricitabine oral) oder Plazebo täglich eingenommen. Die mittlere Wirksamkeit wurde mit 44 % angegeben (p = 0,0045). Signifikante (p < 0,05) Nebenwirkungen in der Verumgruppe waren Übelkeit und Gewichtsverlust, Tendenzen (p
Exemplarisch für eine Studie, die zu keinem Wirksamkeitsnachweis führte, sei die FEM-PreP-Studie angeführt, eine 1:1 randomisierte, Placebo-kontrollierte, verblindete, multizentrische Phase- III-Studie, bei der Tenofovir und Emtricitabine von HIV-negativen Frauen mit erhöhtem Infektionsrisiko in Kenia, Tansania, Simbabwe und Südafrika eingenommen wurden. Eine Anfang 2011 durchgeführte Zwischenauswertung zeigte identische Zahlen von jeweils 28 HIV-Neuinfektionen im Verum- und Plazebo-Arm, sodass ein Wirksamkeitsnachweis als unwahrscheinlich gilt. Als hypothetische Gründe für das Ergebnis wurden eine zu niedrige Therapieadhärenz, biologisches Versagen, „Teilen“ der Medikamente und Zufall diskutiert. Die Studie wurde wegen Vergeblichkeit vorzeitig eingestellt [11].
Nach einer kürzlich im Lancet veröffentlichen Arbeit [12], die Ergebnisse von CAPRISA 004, iPrEX, TDF2/CDC 4940 Botswana und Partners PrEP, einer Studie mit 4 700 HIV-diskordanten Paaren an neun Studienorten in Kenia und Uganda, einbezieht, schwankt die Wirksamkeit der PrEP studienabhängig zwischen 39 % und 73 %.
3.3 Relevanz für die Streitkräfte
3.3.1 HIV in der Truppe
Während eine HIVInfektion nach ZDv 46/1 einen Einstellungsausschluss darstellt, werden in der Truppe doch immer wieder HIV-Infektionen diagnostiziert. Allein am Bundeswehrkrankenhaus (BwKrhs) Hamburg wurden in der HIVAmbulanz mehr als 100 Kameradinnen und Kameraden mit HIV-Infektion behandelt. Die Zahl der jährlichen Erstdiagnosen liegt zwischen 10 bis 12 Betroffenen. Problematisch sind zudem Fälle, in denen bekannte oder vermutete HIV-Infektionen aus Sorge vor tauglichkeitsbezogenen Konsequenzen verschwiegen und teils mit unterschiedlichem Erfolg selbst therapiert werden. Bereits 2003 berichtete der Leiter des Ärztlichen Dienstes des Auswärtigen Amts Dr. Gunther von Laer bei einem Vortrag am BwKrhs Berlin, bei Besuchen der diplomatischen Vertretungen im Ausland mit einer gewissen Regelmäßigkeit um antiretrovirale Substanzen gebeten zu werden (persönliche Kommunikation mit Dr. von Laer).
3.3.2 Expositionsrisiko bei der medizinischen Versorgung, durch Kampfhandlungen und Terrorakte
Blutstromassoziierte HIV-Infektionen, zum Beispiel durch Blutprodukte, unter anderem „needle sharing“ bei i. v.– Drogenkonsum oder Nadelstichverletzungen, machen weltweit mit 2,6 Millionen Fällen einen vergleichsweise niedrigen Anteil der Gesamt-HIV-Infektionen aus. Das Übertragungsrisiko ist dabei mit bis zu 95 % bei Übertragung relevanter Blutmengen, zum Beispiel durch kontaminierte Transfusionen, allerdings besonders hoch [13].
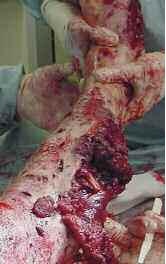
Bei Kampfhandlungen und insbesondere auch bei der Versorgung von Verwundeten kann es zum direkten Blutkontakt, beispielsweise vermittelt über Nadeln oder Splitter, mit nicht-intakter Haut oder Schleimhaut kommen. Tiefe blutige Wunden, wie sie nach Selbstmordattentaten entstehen, können eingesprengte Gewebsfragmente des potenziell infizierten Attentäters beinhalten (Abb 1). Aber auch für den Einsatzchirurgen stellt die chirurgische Traumaversorgung in HIV-Hochendemiegebieten ein nicht zu unterschätzendes Infektionsrisiko dar. Wenngleich der Einsatzchirurg mit dem Problem des Übertragungsrisikos von Infektionskrankheiten auch in seiner täglichen Praxis konfrontiert ist und sich entsprechend schützen sollte, stellen die eingeschränkten Arbeitsbedingungen im Einsatz doch eine besondere Situation dar (Abb 1). Dramatischer ist die Situation für den Ersthelfer, der den Körperflüssigkeiten der Verletzten noch ungeschützter exponiert ist, etwa durch nicht vorhandene oder in der akuten Stresssituation nicht benutzte Schutzausrüstung (Abb 2).
Das jeweilige Risiko ist von der lokalen Seroprävalenz abhängig und kann in Regionen mit hoher HIV-Prävalenz, beispielsweise in afrikanischen Ländern südlich der Sahara, relevant werden. Angesichts fehlender Daten aus Konfliktgebieten mit hoher HIV-Prävalenz nur spekulieren lässt sich über mögliche HIV-Übertragungen aufgrund von Verletzungen durch Klingen, Projektile oder Splitter nach Explosionen, die nach Perforation eines anderen menschlichen Körpers mit dessen Blut und Gewebe überzogen sind (Abb 1). Letzteres kann zumindest bei hohen Viruslasten zum Problem werden. Im Zusammenhang mit Messerstechereien wurde diese Gefahr auch in der Laienpresse in den letzten Jahren wiederholt diskutiert. Unter diesem Aspekt sind auch HIV-Serokonversion und Viruslast eines jeden Soldaten nicht nur dessen „Privatproblem“, sondern könnten eine blutstromassoziierte Übertragung des Virus auf die Kameraden begünstigen.
Ein glücklicherweise (noch) weitgehend spekulatives Problem ist die Möglichkeit der gezielten Verbreitung von HIV durch terroristische Akte im Sinne einer missbräuchlichen Verwendung des Virus als biologischen Kampfstoff. Ein Selbstmordattentäter könnte sich vor einem geplanten Anschlag mit dem Blut eines HIV-Patienten vorsätzlich infizieren. Er hat im Zeitfenster maximaler Viruslast während des Serumkonversionssyndroms die Möglichkeit, beim Zünden eines umgehängten Sprengsatzes in hoher Zahl mit HIV-haltigem Blut kontaminierte Knochensplitter zu erzeugen. Studien zur Übertragbarkeit von HIV durch Gewebe auf Splittern und Projektilen nach Explosivstoffeinwirkung fehlen vollständig. Eine Konstruktion von Bomben durch Selbstmordattentäter, die ein Durchdringen des Körpers mit „kühleren“ Splittern ermöglichen, ist jedoch nicht per se auszuschließen.
Betroffene, die durch die Sprengwirkung nicht getötet, sondern „nur“ durch HIV-kontaminierte Bombenfragmente oder Knochensplitter verletzt werden, könnten so durch die HIV-Serokonversion nachhaltig geschädigt werden. Selbst im Falle einer hitzebedingten Inaktivierung des Virus und damit eines Nicht - angehens der Infektion dürfte die psychische Belastung bei der Inkorporation von HIV-infiziertem Fremdgewebe enorm sein. Dies könnte nicht zuletzt auch zu posttraumatischen Belastungsstörungen führen.
Durch die Hitzewirkung der Explosion bestehen Chancen, dass gegebenenfalls nur wenige noch replikationsfähige Viren übertragen werden, sodass durch eine antiretrovirale Behandlung ein Angehen der Infektion verhindert werden könnte. In der Regel wird beim erstversorgenden Arzt eines Beweglichen Arzttrupps (BAT) jedoch die Wundversorgung im Vordergrund stehen, sodass er kaum an eine HIV-Postexpositionsprophylaxe denken wird. Damit hätte ein solcher „bioterroristischer“ Anschlag durchaus Aussichten auf Erfolg. Auch wird es kaum eine Möglichkeit geben, von der Leiche des Selbstmordattentäters unter Einsatzbedingungen valide HIV-Testergebnisse zu bekommen, die bei frischen Infektionen vor allem das Antigen oder die Nukleinsäure einbeziehen müssten. Selbst bei Vorhandensein eines validen Testsystems kann der Zeitverzug durch das Abwarten des Testergebnisses für den Patienten kritisch sein.
Nimmt der Verletzte auch im Verlauf seiner Genesung keine Kenntnis von der Infektion, besteht die Gefahr, dass er die Infektion durch sexuelle Kontakte in seinem Lebensumfeld weiter verbreitet. Der ursächliche Übertragungsweg lässt sich im Verlauf kaum reproduzieren, wobei auch die Literaturlage zu diesem problematischen Phänomen dürftig ist.
Wenngleich die oben geschilderten Szenarien glücklicherweise noch nicht die Einsatzrealität reflektieren, ist das Einbringen von infektiösen Knochensplittern bei Selbstmordanschlägen leider kein rein fiktives Konstrukt, sondern bereits aus Israel und England beschrieben. Hierbei wurde das Hepatitis-B-Virus als infektiöses Agens nachgewiesen [14, 15, 16]. Nichtsdestotrotz sind die Fallzahlen derzeit gering. Studien, ob und inwieweit sich kriegs- oder terrorassoziierte HIV-Übertragungen durch eine PrEP reduzieren lassen, existieren nicht und sind bei derartig seltenen Ereignissen auch nicht zu erwarten.
3.3.3 Sexuelles Expositionsrisiko
In einer englischen Studie beschrieben Hawkes et al. bereits 1995 bei circa 25 % der von ihnen untersuchten Auslandsreisenden sexuelle Kontakte während der Reise. In zwei Drittel der Fälle wurden dabei keine oder nur gelegentlich Kondome benutzt [17]. Die Lebensprävalenz für das Auftreten sexueller Kontakte außerhalb der Hauptbeziehung wird geschlechtsunabhängig mit etwa 50 % angegeben. Mit mehr als 25 Millionen Übertragungen ist der sexuelle Transmissionsweg bei der HIVAusbreitung führend [13].
Beim Kontakt junger westeuropäischer Soldaten mit anderen sexuellen Kulturen ist aufgrund der assoziiert hohen lokalen HIV-Prävalenzen mit relevanten Übertragungsrisiken zu rechnen, die kein moralisch oder weltanschaulich motiviertes Ignorieren der Problematik zulassen. Systematische Studien zur sexuellen Aktivität von Soldaten in den Einsatzgebieten fehlen vollständig, nicht zuletzt aufgrund strenger Auslegungen der §§ 10 und 17 SG (Pflichten des Vorgesetzten, Verhalten in und außer Dienst), die ein offenes Bekenntnis des Soldaten zu freizügiger sexueller Aktivität erschweren. Entsprechend können bisher nur die Erfahrungen derbegleitenden Truppenärzte mit der Behandlung sexuell übertragbarer Erkrankungen sowie der Ausgabe von Schwangerschaftstesten oder postkonzeptioneller Kontrazeption zur Beurteilung herangezogen werden.
Sowohl nach den Erfahrungen vor Ort tätiger Truppen- oder Schiffsärzte (persönliche Kommunikation) wird ein Rat zur Enthaltsamkeit nicht zielführend sein, genauso wenig wie eine moralische Verurteilung. Kondome bieten einen erheblichen Schutz, jedoch sollte beim Umgang mit Kondomen der Verlust der Schutzwirkung durch starke Reibung, Hitze oder UV-Exposition berücksichtigt werden. In Abhängigkeit von der regionalen HIV-Prävalenz könnte eine PrEP als ergänzende Maßnahme Infektionen verhindern.
Wie bereits in einer früheren Arbeit dargestellt [5], variiert das HIV-Infektionsrisiko in Abhängigkeit von der Sexualpraktik zwischen 0,02 und 7,5 %. Einen Sonderfall mit deutlich erhöhtem Übertragungsrisiko bildet die Vergewaltigung (Abb 3), da aufgrund genitaler Läsionen bei sexueller Gewalt ein Blutkontakt und damit auch eine HIVÜbertragung wahrscheinlicher werden. Die besondere Bedeutung sexueller Gewalt im Rahmen militärischer Konflikte und die assoziierten spezifischen Risiken für die Kombattanten, beispielsweise im Falle der Gefangennahme, wurden in einer vorausgegangenen Arbeit bereits ausführlich diskutiert. Sowohl Frauen als auch Männer können betroffen sein [5]. Wenngleich eine Gefangennahme eine kontinuierliche PrEP-Einnahme im Normalfall unmöglich machen dürfte, könnten zumindest im Falle sexueller Übergriffe nach unmittelbarem Feindkontakt noch hinreichende Wirkspiegel antiretroviraler Substanzen im Körper zirkulieren, um kurzfristig protektiv zu wirken und das initiale Angehen einer Infektion zu behindern.
3.4 Betrachtungen zur Wirtschaftlichkeit
Die Wirtschaftlichkeit einer präventiven Maßnahme wird durch die Zahl der notwendigen Behandlungen, um für einen Patienten einen Behandlungsvorteil, also in diesem Fall die Vermeidung einer HIV-Infektion, zu erreichen (Number needed to treat, NNT) sowie durch die Kosten dieser Maßnahme bestimmt. Die NNT berechnet sich aus relativer Risikoreduktion und Inzidenz. Je höher die Inzidenz und die durch ein bestimmtes PrEP-Schema erreichbare Risikoreduktion sind, desto geringer sind die NNT und die relativen Kosten pro verhinderte HIV-Infektion.
Eine Wirtschaftlichkeitsbetrachtung kann daher nur für ein konkretes Einsatzszenario unter Berücksichtigung der Kosten für das gewählte PrEP-Therapieschema erfolgen. In Einsatzgebieten mit geringer HIV-Inzidenz wird eine Wirtschaftlichkeitsprüfung damit regelmäßig negativ ausfallen, während bei Einsätzen in Hochprävalenzländern die Bewertung auch in Abhängigkeit von der Intensität des Konflikts und der resultierenden Wahrscheinlichkeit direkter Blutkontakte differenzierter durchzuführen ist.
Selbst in einem hochentwickelten Land wie den USA liegen nur etwa 19 % der HIV-Patienten bei adäquater Therapie mit ihrer Viruslast unter der Nachweisgrenze [18], sodass in Krisengebieten oder „failed states“ nahezu jeder HIV-Patient auch als infektiös betrachtet werden muss.
4. Diskussion und Schlussfolgerungen
Es ist das Ziel des Sanitätsdienstes der Bundeswehr, eine medizinische Versorgung auf dem Niveau des Heimatlands zu gewährleisten, was präventive Maßnahmen zum Schutz der Gesundheit der Soldaten mit einbezieht. Zur Beurteilung der Angemessenheit präventiver Maßnahmen zum Schutz vor Infektionskrankheiten sind dabei Faktoren wie das Expositions- und Übertragungsrisiko, die Studienlage zur Wirksamkeit spezifischer Maßnahmen und eine kritische Nutzen-Risiko-Abwägung zu berücksichtigen.
Zum Zeitpunkt der Manuskripterstellung waren einige Studien zur Wirksamkeit der PrEP, zum Beispiel die Bangkok- und VOICE-Studie, noch nicht abgeschlossen. Ferner fehlen Langzeitergebnisse, sodass es für eine abschließende Beurteilung zu früh ist. Zu den meisten der oben skizzierten einsatzmedizinisch relevanten Fragestellungen sind aufgrund zu geringer Fallzahlen keine Studien zu erwarten. Dadurch wird auch eine Nutzen-Risiko- Abwägung erschwert. Ermutigende erste Ergebnisse sollten jedoch Anlass geben, die wissenschaftliche Entwicklung auf diesem Feld weiter kritisch zu beobachten und die Option der PrEP im Auge zu behalten.
Weitgehend ungeklärt ist derzeit die Frage der möglichen Begünstigung von Resistenzentwicklungen unter einer HIV-PrEP. Auch die mögliche Wirksamkeit einer intermittierenden PrEP, beispielsweise erst mit zeitnahem Beginn vor einer mutmaßlichen Exposition oder bei erhöhtem Expositionsrisiko, ist noch völlig ungeklärt. Pharmakokinetische Untersuchungen zeigen, dass Tenofovir- und Emtricitabin-Serumkonzentrationen bereits eine Stunde nach Einnahme einen der Dauergabe vergleichbaren Maximalspiegel erreichen, während die intrazellulären Konzentrationen 6- bis 3-fach niedriger als bei Dauerapplikation sind [19].
Zur Abschätzung des Expositions- und Übertragungsrisikos muss die im jeweiligen Einsatzgebiet bestehende HIVPrävalenz herangezogen werden. Bei tatsächlichem Auftreten akzidenteller Infektionen oder auch vorsätzlicher HIV-Übertragungen im Rahmen terroristischer Akte könnte die Indikation dann entsprechend großzügiger gestellt werden.
Nach dem Gleichbehandlungsgesetz, mit dem seit dem 1. Juli 2004 das EURecht im Sinne einer Umsetzung der Antidiskriminierungsrichtlinien der EU angepasst wurde, wird eine Diskriminierung aufgrund von sexueller Orientierung geächtet. Dies bezieht nicht nur die Qualität sondern auch die Quantität und Vielgestaltigkeit sexueller Kontakte ein. Der Sanitätsdienst sollte hierbei – soweit möglich – beratend und unterstützend wirksam werden, um Infektionsrisiken zu minimieren und die Dienstfähigkeit zu erhalten; moralische Wertungen sind fehl am Platz.
Sollte sich der Truppenarzt im konkreten und begründeten Einzelfall bei anhaltend hohem HIV-Infektionsrisiko und nur nach Expertenkonsultation für eine PrEP entscheiden, ist dies in jedem Fall an jeweils aktuellen Leitlinien zu orientieren. Zum Zeitpunkt der Manuskripterstellung (September 2011) war die im Januar 2011 veröffentlichte CDC-Leitlinie [20] zur PrEPAnwendung bei Männern, die Sex mit Männern haben, die einzig zur Verfügung stehende Handlungsanweisung mit Leitlinien-Charakter zur praktischen Durchführung einer PrEP. Die Verschreibung eines Medikaments wäre bei nicht gegebener Zulassung grundsätzlich „Off-Label“, jedoch kann bei überschaubaren zu erwartenden Nebenwirkungen im Einzelfall die Nutzen- Risiko-Abwägung für eine Applikation sprechen. Eine akute HIV-Infektion sollte ausgeschlossen sein, die Kreatinin- Clearance zumindest mehr als 60 ml/min betragen. Eine Off-Label-Verschreibung sollte drei Monate nicht überschreiten. Für eine Verlängerung ist ein erneut negativer HIV-Test zu fordern, um keiner Resistenzentwicklung Vorschub zu leisten. Eine beratende Begleitung ist essenziell. Bei sexuellem Expositionsrisiko ist darauf hinzuweisen, dass die PrEP keineswegs den Kondomgebrauch ersetzen darf, sondern nur additiv wirksam ist. Bis eine abschließende Bewertung möglich ist, wird der PrEP-Einsatz Einzelindikationen vorbehalten bleiben. Der behandelnde Truppenarzt sollte jedoch von der grundsätzlichen Möglichkeit zu einer solchen Maßnahme Kenntnis haben, um in Rücksprache mit infektiologisch geschulten Fachärzten, insbesondere Internisten oder beratend tätigen Mikrobiologen beispielsweise am Bundeswehrkrankenhaus Hamburg, den konkreten Einzelfall einer individuell optimierten Prävention zuführen zu können.
Danksagung
Die Autoren danken den Unternehmen T.O.M. Life Science Consulting sowie Gilead Sciences für die Unterstützung der Arbeit durch die Bereitstellung von Übersichten über aktuelle Studienergebnisse zur HIV-PrEP.
Interessenkonflikt
Die Autoren erklären, dass kein Interessenkonflikt im Sinne der Richtlinien des International Committee of Medical Journal Editors besteht.
Literatur:
- No authors listed: Global Report. UNAIDS report on the global AIDS epidemic. http://www.unaids.org/globalreport/documents/20101123_GlobalReport_full_en.pdf.
- Anonym.: HIV-positiv: Ende einer Karriere. Dtsch Ärztebl 2011; 108: A-1222 / B-1018 / C-1018
- Weller S, Davis K: Condom effectiveness in reducing heterosexual HIV transmission. Cochrane Database Syst Rev. 2001; (3): CD003255
- Díaz-Brito V, León A, Knobel A et al.: An Open Randomized Multicenter Clinical Trial Comparing Zidovudine/Lamivudine (ZDV/3TC) Plus Lopinavir/r (LPV/r) or Plus Atazanavir (ATV) Used as Post exposure Prophylaxis (PEP) for HIV Infection. 17th Conference on Retroviruses and Opportunistic Infections (CROI 2010). San Francisco, USA. February 16-19, 2010. Abstract 956
- Frickmann H, Gawlik PP, Podbielski A, Sturm D: Angebot und Wahrnehmung infektionsprophylaktischer Maßnahmen nach Vergewaltigung – Auswertung von 20 Kasuistiken. Wehrmed Mschr 2010; 54: 189-194
- Frickmann H, Reisinger E, Mittlmeier T, Schütt G, Podbielski A: Prophylaxis against infections after needle stick injuries. Unfallchirurg 2011; [Epub ahead of print]
- Srivastava KK, Fernandez-Larsson R, Zinkus DM, Robinson HL: Human immunodeficiency virus type 1 NL4-3 replication in four T-cell lines: rate and efficiency of entry, a major determinant of permissiveness. J Virol 1991; 65: 3900-3902
- Cohen MS, Gay C, Kashuba AD, Blower S, Paxton L: Narrative review: antiretroviral therapy to prevent the sexual transmission of HIV-1. Ann Intern Med 2007;146: 591-601
- Abdool Karim Q, Abdool Karim SS, Frohlich JA et al.: Effectiveness and safety of tenofovir gel, an antiretroviral microbicide, for the prevention of HIV infection in women. Science 2010; 329:1168-1174
- Grant RM, Lama JR, Anderson PL et al: Pre exposure chemoprophylaxis for HIV prevention in men who have sex with men. N Engl J Med 2010; 363:2587-2599.
- Katsidzira L, Hakim JG: HIV prevention in southern Africa: why we must reassess our strategies? Trop Med Int Health 2011; [Epub ahead of print]
- Karim SS, Karim QA: Antiretroviral prophylaxis: a defining moment in HIV control. Lancet 2011 [Epub ahead of print]
- Hladik F, McElrath M: Setting the stage: host invasion by HIV. Nat Rev Immunol. 2008; 8: 447-457
- Eshkol Z, Katz K: Injuries from biologic material of suicide bombers. Injury 2005; 36: 271-274
- Braverman I, Wexler D, Oren M: A novel mode of infection with hepatitis B: penetrating bone fragments due to the explosion of a suicide bomber. Isr Med Assoc J 2002; 4: 528-529
- Wong JM, Marsh D, Abu-Sitta G, et al.: Biological foreign body implantation in victims of the London July 7th suicide bombings. J Trauma 2006; 60: 402-404
- Hawkes S, Hart GJ, Bletsoe E, Shergold C, Johnson AM: Risk behaviour and STD acquisition in genitourinary clinic attenders who have travelled. Genitourin Med 1995; 71: 351-354
- Gardner EM, McLees MP, Steiner JF, Del Rio C, Burman WJ: The spectrum of engagement in HIV care and its relevance to test-and-treat strategies for prevention of HIV infection. Clin Infect Dis 2011; 52: 793-800
- Anderson P, Meditz A, Kiser J et al.: Single-dose Pharmacokinetic Profile of Intracellular TFV-DP and FTC-TP in HIV- Volunteers. (CROI 2011). Boston, USA. February 27 – March 2, 2011. Abstract 641
- No authors listed: Interim Guidance: Pre exposure Prophylaxis for the Prevention of HIV Infection in Men who have Sex with Men. MMWR 2011; 60: 65-68
Datum: 30.01.2012
Quelle: Wehrmedizinische Monatsschrift 2012/1