Erhitzte Tabakerzeugnisse und Herz-Kreislauf-Erkrankungen:
Eine Übersicht über Peer-Review Veröffentlichungen
Elena Scotti, Giuseppe Plebani, Cedric Gubelmann, Lindsay Reese
Zigarettenrauchen ist ein bedeutender Risikofaktor in der Entstehung von Herz-Kreislauf-Erkrankungen. Zigarettenrauch enthält Schadstoffe, die über die Blut-Luft-Schranke in den Blutkreislauf gelangen und dort systemischen oxidativen Stress und Entzündungsreaktionen auslösen, die zu einem anormalen Lipidprofil führen und normale Endothel- und Gefäßfunktionen beeinträchtigen können. Diese Veränderungen begünstigen bei Rauchern die Entwicklung und das Fortschreiten von Arteriosklerose, die zu verschiedenen Herz-Kreislauf-Erkrankungen (engl. cardiovascular disease, kurz: CVD) wie ischämischen Herzerkrankungen, Gefäßerkrankungen im Gehirn, peripheren Arterienerkrankungen und Aortenaneurysmen führt. Der beste Weg besteht in einem vollständigen Rauchstopp, doch leider entscheiden sich nicht alle Raucher1 dafür. In den letzten Jahren wurden rauchfreie Produkte entwickelt, um bessere Alternativen zum Rauchen zu bieten. Diese neuen Produkte müssen jedoch wissenschaftlich untersucht werden, um herauszufinden, inwieweit sie das Konsumrisiko im Vergleich zu Zigaretten verringern können. Diese Literaturübersicht fasst die Ergebnisse präklinischer In-vitro-, In-vivo- und klinischer Studien zusammen, die zusammengenommen das Potenzial zur Verringerung des CVD-Risikos durch den Umstieg vom Zigarettenrauchen zu diesen rauchfreien Produkten belegen.
1 "Raucher" und andere Begriffe, die hier in der männlichen Form verwendet werden, sollen beide Geschlechter umfassen.
Einführung
Zigarettenrauchen ist eine der häufigsten vermeidbaren Ursachen von Morbidität und Mortalität, wobei die meisten rauchbedingten Todesfälle auf arteriosklerotische Herz-Kreislauf-Erkrankungen (CVD), Lungenkrebs und chronisch obstruktive Lungenerkrankung zurückzuführen sind 1. Seit 1990 ist weltweit ein leichter Rückgang der Raucherquote zu verzeichnen; allerdings hat sich die Zahl der Raucher in den letzten Jahren aufgrund des Bevölkerungswachstums und eines geringeren Rückgangs der Quote in den Jahren 2015-2019 im Vergleich zu 2010-2015 stabilisiert 2. Die Global Burden of Disease Study 2019 hat einige bemerkenswerte Zahlen vorgelegt: Schätzungsweise 1,14 Milliarden Menschen rauchen weltweit Tabakprodukte (33 % der Männer und 7 % der Frauen); das Rauchen von Tabak trägt zu mehr als 8 Millionen jährlichen Todesfällen bei (~7 Millionen Todesfälle durch direkten Konsum und ~1,2 Millionen durch Passivrauchen 3); und das Rauchen ist für 200 Millionen verlorene gesunde Lebensjahre verantwortlich. Abgesehen von der hohen Morbidität und Mortalität stellt das Rauchen eine große Belastung für die medizinischen Versorgungsdienste dar und verursacht erhebliche gesundheitsbezogene wirtschaftliche Kosten.
Zigarettenrauchen erhöht das Risiko einer Herzkranzgefäßerkrankung (KHK) und eines Schlaganfalls, wobei eine längere Dauer und eine größere Anzahl von Rauchjahren mit einem höheren Risiko verbunden sind 4, 5. Eine direkte Auswirkung des Rauchens auf die Entwicklung von Arteriosklerose wurde vielfach beschrieben, einschließlich Analysen von Biomarkern und Ersatzmarkern (z. B. Intima-Media-Dicke) 6 sowie Autopsiestudien mit direktem pathologischem Nachweis von arteriosklerotischen Plaques 7.
Vorteile des Rauchstopps
Der Rauchstopp könnte jedes Jahr Millionen von Menschenleben retten 8. Ein vollständiger Ausstieg verlängert die Lebenserwartung um ein Jahrzehnt und verbessert auch die Lebensqualität 9. Es besteht kein Zweifel daran, dass der Rauchstopp der beste Weg ist, um das Fortschreiten von CVD in jedem Alter zu verhindern oder zu verlangsamen 10. Wenn man im Alter von 40 Jahren aufhört, verringert sich das erhöhte Sterberisiko um 90 % 11. Bei Personen ohne bekannte koronare Herzerkrankung liegt die Verringerung der Rate kardialer Ereignisse nach dem Rauchstopp zwischen 7 % und 47 % 12, 13, 14, während eine Metaanalyse eine 36%-ige Verringerung des relativen Sterberisikos bei Patienten mit koronarer Herzerkrankung ergab 15. Das mit dem Zigarettenrauchen verbundene kardiale Risiko nimmt innerhalb weniger Jahre nach dem Rauchstopp rasch ab und sinkt dann im Laufe der Zeit langsamer weiter 16.
In einer retrospektiven Analyse der ursprünglichen und der Nachkommenkohorte der Framingham Heart Study wurden die Daten von 8.770 Personen (darunter 5.308 Personen, die jemals geraucht haben) ausgewertet, die durchschnittlich 26,4 Jahre lang beobachtet wurden. Die Ergebnisse zeigten, dass das Risiko eines schwerwiegenden kardiovaskulären Ereignisses (engl. MACE; einschließlich CVD, Tod, Herzinfarkt, Schlaganfall und Herzinsuffizienz) innerhalb von 5 Jahren nach der Raucherentwöhnung deutlich geringer war (Risikoquotient 0,61; 95 % Konfidenzintervall 0,49-0,76) als bei Personen, die weiterhin rauchten 17. Es dauerte jedoch 10-15 Jahre, bis sich die MACE-Inzidenzraten ehemaliger Raucher denen von Personen annäherten, die niemals geraucht hatten 17. Intensivere Bemühungen zum Rauchstopp, wie z. B. Verhaltenstherapie und individuelle Pharmakotherapie, führen mit größerer Wahrscheinlichkeit zu einer dauerhaften Abstinenz und zu weniger zukünftigen CVD 18.
Trotz dieser bekannten Vorteile der Raucherentwöhnung raucht ein erheblicher Anteil der erwachsenen Weltbevölkerung weiterhin, wobei die Raucherquote seit 1990 nur geringfügig zurückgegangen ist 19. Etwa 70 % der Zigarettenraucher geben an, dass sie mit dem Rauchen aufhören wollen [8], obwohl dieser Wert in Deutschland niedriger ist (~50 %). Obwohl sie wissen, wie schädlich diese Gewohnheit ist, rauchen viele Menschen trotzdem weiter. Das anhaltende Rauchen wird durch gewohnheitsmäßige und psychologische Faktoren, dem mit dem rituellen Erlebnis verbundenen Genuss und der Nikotinabhängigkeit bedingt.
Jüngste Fortschritte in Wissenschaft und Technik haben die Entwicklung neuer rauchfreier Produkte ermöglicht, die möglicherweise weniger Risiken bergen und weniger schädliche Alternativen zum fortgesetzten Rauchen darstellen könnten. Rauchfreie Alternativen wie erhitzte Tabakerzeugnisse (engl. heated tobacco products, kurz: HTPs) erhitzen den Tabak, ohne ihn zu verbrennen, wodurch im Vergleich zum Zigarettenrauch deutlich weniger und geringere Mengen an Schadstoffen entstehen 20, 21. Dies liegt daran, dass die meisten schädlichen Chemikalien, die mit rauchbedingten Krankheiten in Verbindung gebracht werden, durch die Verbrennung von Tabak entstehen 22, 23, 24, 25, 26. Diese Produkte ahmen den Geschmack, das Ritual und die Nikotinaufnahme herkömmlicher Zigaretten nach und bieten Rauchern damit eine potenziell weniger schädliche Alternative. Es gibt verschiedene Kategorien von rauchfreien Produkten, aber die am weitesten verbreiteten sind E-Zigaretten und HTPs.
Rauchen und CVD-Risiko
Schädliche und potenziell schädliche Inhaltsstoffe (engl. harmful and potentially harmful constituents, kurz: HPHC) 27 werden bei der Verbrennung von Tabak in hohen Mengen erzeugt 28; dazu gehören oxidierende Chemikalien, Acrolein, Butadien, Metalle (z. B. Cadmium), polyzyklische aromatische Kohlenwasserstoffe, Schwebstoffe und Kohlenmonoxid. HPHCs erhöhen die Zahl der freien Radikale, fördern die Lipidperoxidation und tragen zu mehreren potenziellen CVD-Pathomechanismen bei, darunter oxidativer Stress und Entzündungen. Diese Ereignisse stören biologische Netzwerke und können eine Dysfunktion des Endothels, des Lipidstoffwechsels und der Thrombozytenaktivierung hervorrufen, was zur Bildung arteriosklerotischer Plaques und einem erhöhten CVD-Risiko führt. Diese Prozesse erhöhen sowohl das Thromboserisiko als auch die Geschwindigkeit der arteriosklerotischen Progression in Arterien 22.
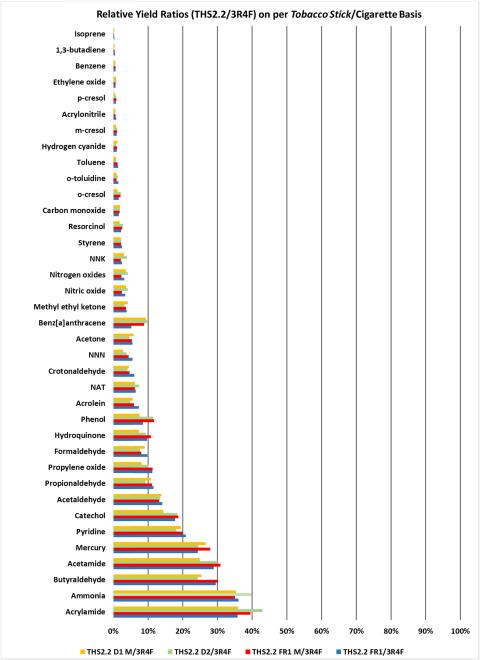
HTPs vs. brennbare Zigaretten: Geringere Menge von HPHC
HTPs sind so konzipiert, dass sie ein nikotinhaltiges Aerosol erzeugen, indem sie den Tabak auf Temperaturen erhitzen, die ausreichen, um Nikotin und Tabakaromen freizusetzen (250-320 °C), aber niedrig genug sind, um ein Verbrennen des Tabaks zu verhindern (~400 °C) 29. Das Konzept „Heat-not-burn" reduziert die Menge der aus dem Tabak erzeugten hochgiftigen Kohlenwasserstoffe erheblich und bietet gleichzeitig erwachsenen Rauchern, die sonst weiter rauchen würden, ein zufriedenstellendes sensorisches Erlebnis. Dies muss natürlich für jedes einzelne Produkt nachgewiesen werden. Der vorliegende Bericht konzentriert sich auf die Forschungsergebnisse, die im Zusammenhang mit dem 2014 von Philip Morris International (PMI) auf den Markt gebrachten Tobacco Heating System (THS, unter dem Markennamen IQOSTM) generiert wurden.
Da keine Verbrennung stattfindet, ist der HPHC-Gehalt in THS-Aerosolen im Vergleich zu Zigarettenrauch im Durchschnitt um >90 % reduziert 21, 30, 31. Bemerkenswert ist, dass der Gehalt an Karzinogenen der Gruppe 1 der International Agency for Research on Cancer (IARC) im THS-Aerosol im Vergleich zum Rauch einer Referenzzigarette um mehr als 95 % reduziert ist. Die resultierende geringere Exposition gegenüber HPHCs wurde in mehreren In-vitro- und In-vivo-Studien bestätigt 21, 32, 33, 34 , 35 , 36, 37, 38, 39, 40, 41, 42, 43, 44, 45, 46, 47, und im Vergleich zu Zigarettenrauch hat das THS-Aerosol eine deutlich geringere biologische Wirkung. Dazu gehören auch eine geringere Störung biologischer Prozesse, die zu Herz-Kreislauf-Erkrankungen führen (z. B. oxidativer Stress, Entzündungen und die Interaktion zwischen Monozyten und Endothelzellen) sowie eine geringere Adhäsion von Monozyten an Endothelzellen in vitro 38, 48.
Die HPHC-Reduzierung im THS-Aerosol führt in der Konsequenz zu einer wesentlich geringeren Exposition gegenüber toxischen Chemikalien (Abbildung 1), wie in Studien an Tieren und Menschen nachgewiesen wurde 49, 50.
Die Fortsetzung lesen Sie im zweiten Teil in der Wehrmedizin und Wehrpharmazie 1/2023.
Referenzen
1 Renteria E, Jha P, Forman D, Soerjomataram I: The impact of cigarette smoking on life expectancy between 1980 and 2010: a global perspective. Tob Control 2016; 25(5): 551-557.
2 Global Burden of Disease Tobacco Collaborators: Spatial, temporal, and demographic patterns in prevalence of smoking tobacco use and attributable disease burden in 204 countries and territories, 1990-2019: a systematic analysis from the Global Burden of Disease Study 2019. Lancet 2021; 397(10292): 2337-2360.
3 World Health Organization: Tobacco. Available from: [https://www.who.int/news-room/fact-sheets/detail/tobacco].
4 Burns DM: Epidemiology of smoking-induced cardiovascular disease. Prog Cardiovasc Dis 2003; 46(1): 11-29.
5 Kondo T, Nakano Y, Adachi S, Murohara T: Effects of tobacco smoking on cardiovascular disease. Circ J 2019; 83(10): 1980-1985.
6 Wang T, Jiang CQ, Xu L et al.: The mediating role of inflammation in the association between cigarette smoking and intima-media thickness: the Guangzhou biobank cohort study. Medicine (Baltimore) 2020; 99(8): e19207.
7 Howard G, Wagenknecht LE, Burke GL et al: Cigarette smoking and progression of atherosclerosis: The Atherosclerosis Risk in Communities (ARIC) Study. JAMA 1998; 279(2): 119-124.
8 World Health Organization: WHO Report on the Global Tobacco Epidemic, 2017. Geneva: World Health Organization, 2017 [accessed 2022 Jul 14]. Available at: https://apps.who.int/iris/handle/10665/255874
9 Ambrose JA, Barua RS: The pathophysiology of cigarette smoking and cardiovascular disease: An update. J Am Coll Cardiol 2004; 43(10): 1731-1737.
10 Wang JL, Yin WJ, Zhou LY, Wang YF, Zuo XC: Association between intensity, intensity, and cessation of smoking and mortality risk in patients with cardiovascular disease: a cohort study. Front Cardiovasc Med 2021; 8: 728217.
11 Gallucci G, Tartarone A, Lerose R, Lalinga AV, Capobianco AM: Cardiovascular risk of smoking and benefits of smoking cessation. J Thorac Dis 2020; 12(7): 3866-3876.
12 Multiple Risk Factor Intervention Trial Research Group: Multiple risk factor intervention trial. Risk factor changes and mortality results. Multiple Risk Factor Intervention Trial Research Group. JAMA 1982; 248(12): 1465-1477.
13 Hjermann I, Velve Byre K, Holme I, Leren P: Effect of diet and smoking intervention on the incidence of coronary heart disease. Report from the Oslo Study Group of a randomised trial in healthy men. Lancet 1981; 2(8259): 1303-1310.
14 Hurt RD, Weston SA, Ebbert JO et al: Myocardial infarction and sudden cardiac death in Olmsted County, Minnesota, before and after smoke-free workplace laws. Arch Intern Med 2012; 172(21): 1635-1641.
15 Critchley JA, Capewell S: Mortality risk reduction associated with smoking cessation in patients with coronary heart disease: a systematic review. JAMA 2003; 290(1): 86-97.
16 Bullen C. Impact of tobacco smoking and smoking cessation on cardiovascular risk and disease. Exp Rev Cardiovasc Ther 2008; 6(6): 883-895.
17 Duncan MS, Freiberg MS, Greevy RA, Jr, Kundu S, Vasan RS, Tindle HA: Association of Smoking Cessation With Subsequent Risk of Cardiovascular Disease. JAMA 2019; 322(7): 642-650.
18 Mohiuddin SM, Mooss AN, Hunter CB, Grollmes TL, Cloutier DA, Hilleman DE: Intensive smoking cessation intervention reduces mortality in high-risk smokers with cardiovascular disease. Chest 2007; 131(2): 446-452.
19 Ng M, Freeman MK, Fleming TD et al: Smoking prevalence and cigarette consumption in 187 countries, 1980-2012. JAMA 2014; 311(2): 183-192.
20 Nordlund M., Smith M., Maeder S. et al: Scientific substantiation of the absence of combustion in the Electrically Heated Tobacco Product (EHTP) and that the aerosol emitted is not smoke 2020 [Verfügbar unter: https://www.pmiscience.com/en/research/publications-library/scientific-substantiation-of-the-absence-of-combustion-in-the-electrically-heated-tobacco-product-ehtp-and-that-the-aerosol-emitted-is-not-smoke/].
21 Schaller JP, Keller D, Poget L et al: Evaluation of the Tobacco Heating System 2.2. Part 2: Chemical composition, genotoxicity, cytotoxicity, and physical properties of the aerosol. Regul Toxicol Pharmacol 2016; 81 Suppl 2: S27-s47.
22 Znyk M, Jurewicz J, Kaleta D: Exposure to Heated Tobacco Products and Adverse Health Effects, a Systematic Review. Int J Environ Res Public Health 2021; 18(12): 6651.
23 Royal College of Physicians: Nicotine without smoke. Tobacco harm reduction 2016 [Available from: https://www.rcplondon.ac.uk/projects/outputs/nicotine-without-smoke-tobacco-harm-reduction].
24 Food and Drug Administration (FDA): Nicotine Is Why Tobacco Products Are Addictive 2022 [Available from: https://www.fda.gov/tobacco-products/health-effects-tobacco-use/nicotine-why-tobacco-products-are-addictive#3].
25 Hoffmann D, Hoffmann I: Letters to the Editor - Tobacco smoke components. Beitr Tab Forsch Int. 1998; 18(1): 49-52.
26 Fowles J, Dybing E: Application of toxicological risk assessment principles to the chemical constituents of cigarette smoke. Tob Control. 2003; 12(4): 424-430.
27 NICE Public Health Guidance: Tobacco: Harm Reduction Approaches to Smoking 2013 [Verfügbar unter: https://www.ncsct.co.uk/publication_NICE_harm_reduction.php].
28 McGrath TE, Wooten JB, Geoffrey Chan W, Hajaligol MR: Formation of polycyclic aromatic hydrocarbons from tobacco: the link between low temperature residual solid (char) and PAH formation. Food Chem Toxicol 2007; 45(6): 1039-1050.
29 Cozzani V, Barontini F, McGrath T et al: An experimental investigation into the operation of an electrically heated tobacco system. Thermochim Acta 2020; 684: 178475.
30 Bekki K, Inaba Y, Uchiyama S, Kunugita N: Comparison of Chemicals in Mainstream Smoke in Heat-not-burn Tobacco and Combustion Cigarettes. J UOEH 2017; 39(3): 201-207.
31 Mallock N, Böss L, Burk R et al.: Levels of selected analytes in the emissions of “heat not burn” tobacco products that are relevant to assess human health risks. Arch Toxicol 2018; 92(6): 2145-2149.
32 Oviedo A, Lebrun S, Kogel U et al.: Evaluation of the Tobacco Heating System 2.2. Part 6: 90-day OECD 413 rat inhalation study with systems toxicology endpoints demonstrates reduced exposure effects of a mentholated version compared with mentholated and non-mentholated cigarette smoke. Regul Toxicol Pharmacol 2016; 81 Suppl 2: S93-S122.
33 Gonzalez-Suarez I, Martin F, Marescotti D et al: In Vitro Systems Toxicology Assessment of a Candidate Modified Risk Tobacco Product Shows Reduced Toxicity Compared to That of a Conventional Cigarette. Chem Res Toxicol 2016; 29(1): 3-18.
34 Kogel U, Gonzalez Suarez I, Xiang Y et al: Biological impact of cigarette smoke compared to an aerosol produced from a prototypic modified risk tobacco product on normal human bronchial epithelial cells. Toxicol In Vitro 2015; 29(8): 2102-2115.
35 Iskandar AR, Mathis C, Martin F et al.: 3-D nasal cultures: Systems toxicological assessment of a candidate modified-risk tobacco product. ALTEX 2017; 34(1): 23-48.
36 Iskandar AR, Mathis C, Schlage WK et al: A systems toxicology approach for comparative assessment: Biological impact of an aerosol from a candidate modified-risk tobacco product and cigarette smoke on human organotypic bronchial epithelial cultures. Toxicol In Vitro 2017; 39: 29-51.
37 Iskandar AR, Titz B, Sewer A et al: Systems toxicology meta-analysis of in vitro assessment studies: biological impact of a candidate modified-risk tobacco product aerosol compared with cigarette smoke on human organotypic cultures of the aerodigestive tract. Toxicol Res 2017; 6(5): 631-653.
38 Poussin C, Laurent A, Peitsch MC, Hoeng J, De Leon H: Systems toxicology-based assessment of the candidate modified risk tobacco product THS2.2 for the adhesion of monocytic cells to human coronary arterial endothelial cells. Toxicology 2016; 339: 73-86.
39 van der Toorn M, Frentzel S, De Leon H, Goedertier D, Peitsch MC, Hoeng J: Aerosol from a candidate modified risk tobacco product has reduced effects on chemotaxis and transendothelial migration compared to combustion of conventional cigarettes. Food Chem Toxicol 2015; 86: 81-87.
40 van der Toorn M, Sewer A, Marescotti D et al.: The biological effects of long-term exposure of human bronchial epithelial cells to total particulate matter from a candidate modified-risk tobacco product. Toxicol In Vitro 2018; 50: 95-108.
41 Zanetti F, Sewer A, Mathis C et al: Systems Toxicology Assessment of the Biological Impact of a Candidate Modified Risk Tobacco Product on Human Organotypic Oral Epithelial Cultures. Chem Res Toxicol 2016; 29(8): 1252-1269.
42 Zanetti F, Titz B, Sewer A et al.: Comparative systems toxicology analysis of cigarette smoke and aerosol from a candidate modified risk tobacco product in organotypic human gingival epithelial cultures: A 3-day repeated exposure study. Food Chem Toxicol 2017; 101: 15-35.
43 Hattori N, Nakagawa T, Yoneda M, Nakagawa K, Hayashida H, Ito T: Cigarette smoke, but not novel tobacco vapor products, causes epigenetic disruption and cell apoptosis. Biochem Biophys Rep 2020; 24: 100865.
44 Horinouchi T, Miwa S: Comparison of cytotoxicity of cigarette smoke extract derived from heat-not-burn and combustion cigarettes in human vascular endothelial cells. J Pharmacol Sci 2021; 147(3): 223-233.
45 Ito S, Matsumura K, Ishimori K, Ishikawa S: In vitro long‐term repeated exposure and exposure switching of a novel tobacco vapor product in a human organotypic culture of bronchial epithelial cells. J Appl Toxicol 2020; 40(9): 1248-1258.
46 Takahashi Y, Kanemaru Y, Fukushima T et al: Chemical analysis and in vitro toxicological evaluation of aerosol from a novel tobacco vapor product: A comparison with cigarette smoke. Regul Toxicol Pharmacol 2018; 92: 94-103.
47 Zagoriti Z, El Mubarak MA, Farsalinos K, Topouzis S: Effects of Exposure to Tobacco Cigarette, Electronic Cigarette and Heated Tobacco Product on Adipocyte Survival and Differentiation In Vitro. Toxics 2020; 8(1): 9.
48 Poussin C, Kramer B, Lanz HL et al: 3D human microvessel-on-a-chip model for studying monocyte-to-endothelium adhesion under flow - application in systems toxicology. ALTEX 2020; 37(1): 47-63.
49 Kogel U, Titz B, Schlage WK et al.: Evaluation of the Tobacco Heating System 2.2. Part 7: Systems toxicological assessment of a mentholated version revealed reduced cellular and molecular exposure effects compared with mentholated and non-mentholated cigarette smoke. Regul Toxicol Pharmacol 2016;81 Suppl 2:S123-S138.
50 Wong ET, Luettich K, Krishnan S et al: Reduced Chronic Toxicity and Carcinogenicity in A/J Mice in Response to Life-Time Exposure to Aerosol from a Heated Tobacco Product Compared with Cigarette Smoke. Toxicol Sci 2020; 178(1): 44-70.
Wehrmedizin und Wehrpharmazie 3/2022
PMI R&D
Philip Morris Products S.A.
Quai Jeanrenaud 5
CH-2000 Neuchâtel










