ZAHNÄRZTLICHE BEHANDLUNGEN UNTER INTRALIGAMENTÄRER ANÄSTHESIE
ALTERNATIVE ZU DEN GÄNGIGEN METHODEN DER LOKALANÄSTHESIE
Eine sichere und erfolgreiche Lokalanästhesie vor zahnärztlichen Maßnahmen setzt die Anwendung adäquater Instrumentarien, die Applikation bewährter Anästhetika und die sichere Beherrschung der geplanten Lokalanästhesie-Methode voraus. Weltweit gelehrt und angewandt werden die Infiltrations- oder Terminalanästhesie und die Leitungsanästhesie des N. alveolaris inferior.
Der medizintechnische Fortschritt der letzten 30 Jahre und die in dieser Zeit gewonnenen klinischen Erkenntnisse haben für eine dritte Lokalanästhesie- Methode ein breites Anwendungsfeld geschaffen: die intraligamentäre Anästhesie (ILA).
Mittels dieser punktgenauen Lokalanästhesie- Methode ist es möglich, ohne ein Risiko von Nerv- und Gefäßläsionen, mit kleinen Mengen an Anästhetikum, praktisch ohne Latenz eine tiefe, aber eng begrenzte Analgesie zu erreichen und sofort nach Ende der Injektion mit der Behandlung beginnen zu können (Dirnbacher et al. 2003). Bei sicherer Methodenbeherrschung, der Verwendung eines gut geeigneten Instrumentariums und der Applikation bewährter Anästhetika mit Adrenalin (Gray et al. 1987) stellt die intraligamentäre Anästhesie (ILA) eine nebenwirkungsarme und minimalinvasive Methode zur selektiven Schmerzausschaltung dar. Die Grundlagen der Einzelzahnanästhesie sind seit Anfang des letzten Jahrhunderts bekannt und wurden aktuell in der DZZ zusammenfassend dargestellt (Csides et al. 2011).
Grenzen und unerwünschte Effekte von Infiltrations- und Leitungsanästhesie
Generell ist die Dauer der konventionellen Lokalanästhesie oft unverhältnismäßig länger als die eigentliche zahnärztliche Behandlung. Bis zu Stunden können mastikatorische und artikulatorische Einschränkungen die Dispositionsfähigkeit des Patienten beeinträchtigen (Dirnbacher und Weber 2006), was von Relevanz für die Verfügbarkeit der unter Infiltrations- oder Leitungsanästhesie behandelten Soldaten ist.
Für den behandelnden Zahnarzt ist die Versagerrate von Bedeutung. Diese wird bei der Infiltrationsanästhesie mit circa 12 % angegeben. Bei der Leitungsanästhesie wird von Fehlerquoten zwischen 15 und 30 % berichtet (Kämmerer et al. 2010). Vor indizierten endodontischen Behandlungen liegt die Häufigkeit der Anästhesie-Versager deutlich über diesen Werten (Dirnbacher und Weber 2006). Die Latenz- und damit Wartezeit zwischen Injektion und Anästhesieeintritt liegt bei 2 bis 5 Minuten – bis zum Ausbleiben der Anästhesie. Methodenimmanente Komplikationen bei Leitungsanästhesien sind versehentliche intravaskuläre Injektionen, die trotz Aspiration in zwei Ebenen mit einer Häufigkeit von bis zu 20 % beschrieben werden, und die darauf folgende Gefahr lokaler Komplikationen, wie der Hämatombildung und möglicherweise dadurch verursachter reaktiver Kieferklemme (Kämmerer et al. 2010, Smith et al. 1983). Bei Patienten mit hämorrhagischer Diathese sind Leitungsanästhesien kontraindiziert, da diese infolge massiver Hämatombildung lebensbedrohliche Folgen haben können (Schwenzer und Ehrenfeld 2000).
Forensische Relevanz der mangelnden Aufklärung bei Leitungsanästhesie
Nach dem Stand der aktuellen Rechtsprechung muss der Patient über Komplikationen und Risiken sowie über in Betracht kommende Alternativen aufgeklärt werden (Bluttner und Taubenheim 2009 und 2012, Kaltenbach et al. 2006, Stöhr 2004, Taubenheim 2006). Stehen mehrere Möglichkeiten der Behandlung zur Verfügung, die sich in ihren Belastungen, Risiken und Erfolgschancen wesentlich unterscheiden, muss der Behandler dem Patienten davon Mitteilung machen. Er darf seine Therapie nicht alternativlos im Raum stehen lassen, vielmehr muss er dem Patienten eine reelle Wahlmöglichkeit eröffnen, damit dieser selbst prüfen kann, worauf er sich einlassen will. Die Schmerzausschaltung vor einer zahnmedizinischen Behandlung ist als Teil der Behandlung anzusehen und entsprechend zu betrachten (Kaltenbach et al. 2006). Aufgrund des mit der Leitungsanästhesie verbundenen Risikos einer transienten oder auch persistierenden Schädigung des N. alveolaris inferior und/oder des N. lingualis ist, bei vorhandener Alternative ILA, soweit diese anwendbar ist, eine Alternativaufklärung zu empfehlen. Schmerzensgeldansprüche aufgrund mangelnder Aufklärung von mit der Leitungsanästhesie einhergehenden Risiken werden immer häufiger geltend gemacht, wobei die Rechtssprechung aktuell zugunsten des Patienten ist (LG Berlin 2007, LG Tübingen 2010, OLG Koblenz 2004, OLG Frankfurt 2006). Bei einer nicht erfolgten Thematisierung mit dem Patienten der Risiken und der Alternativen vor einer vom Behandler geplanten Leitungsanästhesie im Unterkiefer-Seitenzahnbereich wird eine generierte Nervläsion aktuell als Körperverletzung beurteilt.
Die intraligamentäre Anästhesie (ILA)
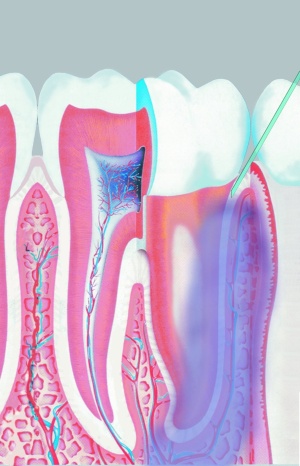
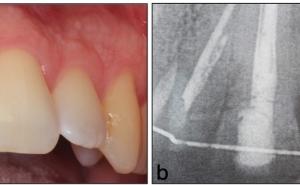
Zur Erreichung einer intraligamentären Anästhesie wird das Anästhetikum in den Desmodontalspalt injiziert – pro Wurzel eine Injektion (Abb. 1). Das sich intraossär ausbreitende Anästhetikum erreicht in etwa 30 Sekunden die Wurzelspitze. In dieser Zeit werden sowohl das den Zahn umgebende Weichgewebe und auch der Pulpanerv anästhesiert. I. d. R. wird auch die approximale Wurzel des Nachbarzahns desensibilisiert (Edwards und Head 1989, Glockmann und Taubenheim 2002 und 2010, Prothmann et al. 2009).
Lege artis wird die Injektionsnadel etwa 1 bis 2, max. 3 mm in den Desmodontalspalt zwischen Zahn und Alveolarknochen eingeführt, bis ein fester Widerstand spürbar wird (Abb. 2). Die Injektion des Anästhetikums – pro Wurzel etwa 0,2 ml – muss gegen den interstitiellen Widerstand des dichten Desmodontalgewebes erfolgen. Das Lokalanästhetikum wird sehr langsam – den individuellen anatomischen Gegebenheiten angepasst – unter Druck an jeder Zahnwurzel des zu behandelnden Zahnes appliziert, 0,1 ml in >10 Sekunden (Malamed 1982, Prothmann et al. 2011). Die anästhetische Wirkung beginnt – praktisch ohne Latenz – schon wenige Sekunden post injectionem und kann, mit einer großen interindividuellen Varianz, bis zu 60 Minuten anhalten (Kaufman et al. 1984, Csides et al. 2009 und 2011). Die durchschnittliche Anästhesiedauer beträgt etwa 30 Minuten und ist somit für weitgehend alle zahnerhaltenden (konservierende, restaurative und auch endodontische) Maßnahmen ausreichend. Erforderlichenfalls kann die Anästhesie-dauer durch Nachinjektionen verlängert werden. Diese kurze Anästhesiedauer stellt einen nachhaltigen Vorteil für den Patienten dar, der nach sehr kurzer Zeit wieder über ein voll ausgeprägtes Empfindungsvermögen und eine uneingeschränkte Dispositionsfähigkeit verfügt (Endo et al. 2008, Zugal 2001). Die Verfügbarkeit eines Soldaten ist nach Abschluss einer zahnärztlichen Behandlung unter ILA nicht eingeschränkt (Dirnbacher und Weber 2006).
Bei entzündetem Gewebe kann sich die Latenz bis zum Eintritt der intraligamentären Anästhesie aufgrund der langsameren Anflutung des Anästhetikums – wegen des veränderten pH-Werts des Gewebes – durchaus auf 60 bis 90 Sekunden erhöhen (Weber et al. 2006).
Die intraligamentäre Anästhesie ist hinsichtlich der Diffusion des injizierten Anästhetikums der Terminalanästhesie vergleichbar. Aufgrund der geringen Menge an notwendigem Anästhetikum sind keine systemischen Komplikationen zu befürchten (Robinson et al. 2000).
Unerwünschte Effekte der intraligamentären Anästhesie
Zu schnelle intraligamentale Injektionen können zu Drucknekrosen und Druckschmerz oder Elongationsgefühl nach Abklingen der Anästhesie führen. Die Ursache liegt oft darin, dass die Injektion der Anästhesie-Lösung nicht unter ausreichender Berücksichtigung der individuellen anatomischen Verhältnisse des Patienten erfolgte (Huber und Wilhelm- Höft 1988). Durch zu schnelle intraligamentale Injektionen generierte unerwünschte Effekte sind als iatrogen zu betrachten.
Die Möglichkeit des Auslösens einer Bakteriämie durch eine intraligamentale Injektion wurde sehr detailliert in der DZZ 8/2011 (Csides et al.) betrachtet. Zahlreiche zahnmedizinische Maßnahmen können eine Bakteriämie auslösen (van Husen et al. 1997). Von Interesse ist die Sepsis, die möglicherweise durch die Forcierung von Bakterien in das Gewebe und in die Blutbahn (Bakteriämie) durch die Injektionsnadel resultieren kann. In ihrer klinischen Bewertung der periodontalen Ligament- Injektion präzisieren Walton and Abbott (1981), dass dies bei intraligamentalen Injektionen vermutlich der Fall ist, aber wahrscheinlich in keinem größeren Umfang als bei anderen zahnmedizinischen Behandlungen. Die intraligamentale Injektion kann mit subgingivalem Scaling (Scaling und Root Planing) verglichen werden, was in einem kleinen Prozentsatz der Fälle zu Bakteriämien führt. Diese Bakteriämien waren transient (Walton und Abbott 1981).
Instrumentarien für intraligamentale Injektionen
Die meisten unerwünschten Effekte der intraligamentären Anästhesie, z. B. Drucknekrosen, Druckschmerz oder ein Elongationsgefühl, werden auf die angewandten Instrumentarien zurückgeführt, speziell auf Injektionssysteme, die die Injektionskraft des Behandlers über integrierte, mehrstufige Hebelsysteme verstärken.
Die seit Ende der 1970er Jahre verfügbaren ILA-Spritzensysteme, z. B. die Pistolenspritzen vom Typ Peripress oder Ligmaject, wurden bereits 1983 von der ADA (American Dental Association) für die intraligamentäre Anästhesie als nur bedingt geeignet bewertet, da es damit nur sehr begrenzt möglich ist, die individuellen anatomischen Gegebenheiten des Patienten zu spüren und den Injektionsdruck entsprechend anzupassen (Giovannitti und Nique 1983). Ähnliches gilt auch für die Dosierhebel- Spritzen, z. B. vom Typ Citoject oder Paroject, bei denen ein seitlich am Griff angebrachter Dosierflügel die Funktion des Auslösehebels übernimmt.
Der natürliche Gewebswiderstand (Gegendruck) kann damit mehr oder weniger leicht überwunden werden, jedoch hat der Behandler praktisch keine Möglichkeit, die individuellen anatomischen Gegebenheiten des Patienten zu spüren und seinen Injektionsdruck dem Gewebswiderstand entsprechend anzupassen oder ihn erforderlichenfalls gezielt wieder abzubauen.
Bei Pistolenspritzen mit einem integrierten Mechanismus der Druckbegrenzung von 90 N(ewton) bzw. 120 N sollte – bei geplanten zahnerhaltenden Maßnahmen – dieser Bereich keinesfalls ausgeschöpft werden, da durch den maximal möglichen Injektionsdruck verursachte unerwünschte Effekte dann iatrogen bedingt sind. Der vom Gewebe maximal tolerierte Injektionsdruck wird mit etwa 20 bis 30 N angegeben (Hüttemann und De Felice 1985, Rahn et al. 1987).
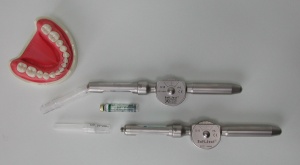
Ohne ein mehrstufiges Hebelsystem wird die erforderliche Injektionskraft bei den Dosierrad- Spritzen aufgebaut bzw. verstärkt. Der Druckaufbau erfolgt dabei über ein Dosierrad und gibt dem Behandler bei der Injektion die Möglichkeit, den Gegendruck des Gewebes direkt in seinem Daumen (oder Zeigefinger) zu spüren. Durch Drehen des Dosierrades von hinten nach vorn wird die vom Behandler aufgebaute Kraft direkt auf die Zahn-Kolbenstange übertragen (Abb. 4).
Die klinische Eignung dieses Injektionssystems für die intraligamentäre Anästhesie wurde von Dirnbacher und von Weber in Behandlungseinrichtungen der Bundeswehr ab dem Jahre 2000 geprüft und die Ergebnisse und Schlussfolgerungen publiziert (Dirnbacher und Weber 2006). Unter Berücksichtigung aller ausgewerteten Parameter der in wissenschaftlicher Zusammenarbeit mit der Friedrich-Schiller-Universität Jena durchgeführten Studien wird von den Autoren empfohlen:
- im Rahmen von Fortbildungen eine sichere Beherrschung der Methode der intraligamentären Anästhesie zu erreichen,
- die Ausstattung der Zahnarzt-Gruppen mit Dosierrad-Spritzen des Typs SoftJect als Standard-Instrumentarium zu komplettieren und
- die Leitungs- und die Infiltrationsanästhesie durch die intraligamentäre Anästhesie mittels Dosierrad-Spritzen zu kompensieren, ausgenommen lang dauernde und umfassende Behandlungen, bei denen die ILA die Anforderungen nicht erfüllen kann (Wehrmed Wehrpharm 2006; 2: 82-84 und 4: 20-26).
Verglichen mit der Leitungs- und der Infiltrationsanästhesie bietet die ILA bei Beherrschung der Methode signifikante Vorteile für den Behandler und für den Patienten. Die Einsatzfähigkeit des unter ILA behandelten Soldaten ist nach Abschluss der zahnärztlichen Behandlung nicht eingeschränkt (Dirnbacher und Weber 2006).
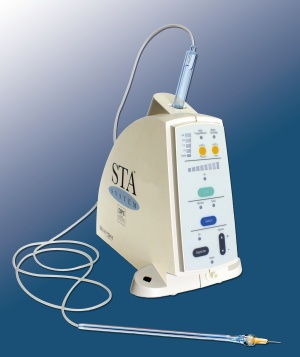
Neben den mechanischen Injektionssystemen zur manuellen Applikation von Anästhetikum stehen heute auch ausgereifte elektronisch gesteuerte Injektionshilfen für die intraligamentäre Einzelzahnanästhesie zur Verfügung, bei denen die Injektionszeit dem gemessenen Gewebegegendruck des Desmodonts angepasst und das Anästhetikum sehr langsam in den Desmodontalspalt appliziert wird. Das in den USA entwickelte STA-System (Single- ToothAnesthesia) ist mittlerweile auch in Deutschland verfügbar (Milestone, Rödermark).
Beim elektronisch gesteuerten STA-System (Abbildung 5) sind die Grundprinzipien der intraligamentalen Injektion, vor allem die Positionierung der Kanüle im Parodontalspalt, identisch. Die Elektronik übernimmt den Druckaufbau und steuert die Injektion des Anästhetikums. Das Anästhetikum wird mit einer Geschwindigkeit von 0,005 ml/s appliziert, d. h. 0,2 ml in 40 Sekunden. Der dadurch aufgebaute Injektionsdruck ist so gering, dass unerwünschte Effekte, z. B. Drucknekrosen oder Elongationsgefühl nach Abklingen der Analgesie, ausgeschlossen werden können.
Schlussfolgerung
Bei großflächigen und zeitlich ausgedehnten dentoalveolären operativen Eingriffen sind die konventionellen Anästhesiemethoden weiterhin indiziert. Für alle anderen zahnmedizinischen Indikationen sollte zur Schmerzausschaltung vor der anstehenden Behandlung die Alternative „intraligamentären Anästhesie“ mit den Patienten/Soldaten thematisiert werden.
Datum: 19.09.2012
Quelle: Wehrmedizin und Wehrpharmazie 2012/2