Wichtige Differenzialdiagnose: Aktinisches Retikuloid
Bundeswehrkrankenhaus Hamburg
Einleitung
Das aktinische Retikuloid gilt als Maximalform einer chronisch verlaufenden Photodermatose. Dieses an ein kutanes Lymphom erinnernde photosensitive Ekzem stellt eine seltene Dermatose dar, die bevorzugt Männer ab der 6. Lebensdekade betrifft. Das aktinische Retikuloid ist als seltene Entität aufgrund der klinischen und histologischen Ähnlichkeit zu T-Zell-Lymphomen bei diesen Krankheitsbildern eine wichtige Differenzialdiagnose.
Fallbeschreibung
Wir berichten über einen 68-jährigen Mann, der seit vier Jahren wiederholt stationär mit rezidivierenden erythrodermen Schüben behandelt wurde. Aufgrund des ausgeprägten Befunds erfolgte bei dem Patienten in verschiedenen dermatologischen Kliniken wiederholt ein Malignomausschluss im Sinne eines T-Zell-Lymphoms.
Anamnese

Das Hautbild würde sich regelmäßig durch Sonnenexposition verschlechtern. Die in der Vorgeschichte durchgeführte Lichttherapie führte ebenfalls zu einer deutlichen Verschlechterung des Hautbefunds.
Die systemische Therapie mit Methotrexat führte zur Besserung des Hautbefunds, musste jedoch aufgrund eines Herpes zoster abgesetzt werden. Auch eine orale „Prednisolon-Stoßtherapie“ hätte vorübergehend zur Besserung geführt.
Sonnenschutz wurde ihm hautärztlich angeraten, dieser Rat wurde jedoch nicht umgesetzt.
Hausmedikation: Prednisolon 5 mg, Fexofenadin 180 mg, Hydrocycin dihydrochlorid bei Bedarf; topisch: Betamethasonvalerat-Salbe.
Hautbefund
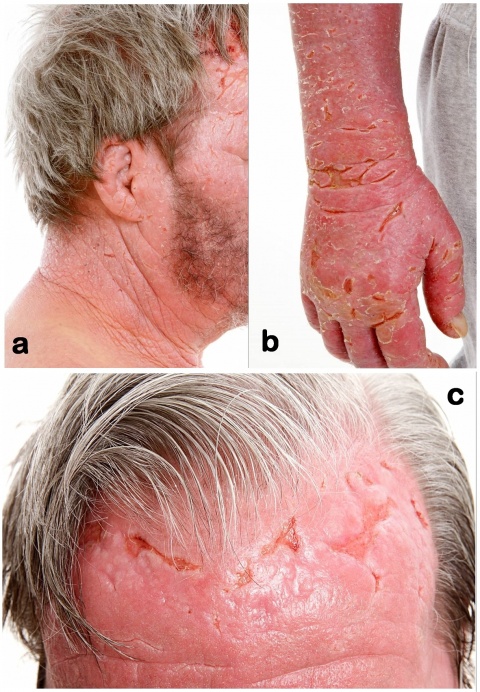
Es fanden sich eine massive Erythrodermie, lichenifizierte, deutlich entzündlich-infiltrierte Haut, Schuppung, Rhagaden und Ulzerationen an beiden Händen und an der Stirn. Die Stirnhaut wies tiefe Wülste und großflächig tumoröse Infiltrate mit lederartiger Konsistenz der betroffenen meist licht-exponierten Areale auf. Das gesamte Gesicht einschließlich der Ohrmuscheln war teigig geschwollen und schuppig. (Abb. 1 a-c)
Diagnostik
Histologie (Dr. Günzl, Hamburg):
Ekzematoide Dermatitis mit geringem bis mäßig atypischem lymphoiden Infiltrat; das histologische Bild konnte durchaus zu einem aktinischen Retikuloid passen. Ein klassisches histologisches Bild wie bei einem Sézary-Syndrom lag nicht vor.
Sézary-Diagnostik (Hämatologie Universitätsklinik Hamburg-Eppendorf):
Kein Hinweis für ein Lymphom.
Lichttreppe UVA/UVB:
Deutliche UV-Sensibilität bei einer minimalen Erythemdosis (UVA 20 J/cm2, UVB 30 mJ/cm2).
Verlauf
Das klinische Bild ließ differenzialdiagnostisch an ein Sézary-Syndrom, eine Mycosis fungoides oder ein atopisches Ekzem denken.
Nach diagnostischer Abklärung ergab sich jedoch kein Anhalt für ein Lymphom. Vielmehr war das histologische Bild gut mit einem aktinischen Retikuloid vereinbar. Klinisch wegweisend waren die vermehrte Ausprägung der Hautveränderungen an den lichtexponierten Bereichen, das monatelange Persistieren der Hautveränderungen nach geringer UV-Belastung und ein rezidivierender Verlauf. Auch die wulstförmigen Infiltrate im Gesicht stellen als „Facies leonina“ die Maximalausprägung eines aktinischen Retikuloids an dieser Lokalisation dar.
Die Rhagaden behandelten wir topisch mit einer fucidinsäurehaltigen Creme, die übrige Haut zunächst mit Clobetason-Creme (0,5 mg/g) und im Verlauf mit Mometasonfuroat-Creme (1 mg/g). Die Basistherapie bestand aus Unguentum leniens und einer Betulin enthaltenden Creme für das Gesicht.
Unter der systemischen Therapie mit Prednisolon 80 mg einmal täglich besserte sich der Hautzustand am Oberkörper und Ex-tremitäten deutlich. Parallel leiteten wir eine Therapie mit Aza-thioprin (150 mg/Tag.) ein. Unter dieser Therapie war die Schwellung auch im Gesicht deutlich rückläufig, sodass wir die Behandlung mit Prednisolon ausschleichend beendeten.
Diskussion/Fazit
Das aktinische Retikuloid ist ein besonders schwer verlaufender Subtyp der chronisch-aktinischen Dermatitis. Dieses an ein kutanes Lymphom erinnernde photosensitive Ekzem stellt eine seltene Dermatose dar, die bevorzugt ältere Männer betrifft.
Differenzialdiagnostisch sollte ein kutanes T-Zell-Lymphom ausgeschlossen werden [1]. Die Ähnlichkeiten der Krankheitsbilder führen dazu, dass einige Autoren das aktinische Retikuloid in die Gruppe der Pseudolymphome [2] einordnen. Als Pseudolymphom bezeichnet man verschiedene lymphozytäre Infiltrate bei per se benignen Krankheitsbildern [3].
Im Gegensatz dazu stehen die prognostisch ungünstig verlaufenden und sich ebenfalls an der Haut manifestierenden malignen Lymphome, wie das maligne Non-Hodgkin-Lymphom, das Sézary-Syndrom oder auch die Mycosis fungoides, die differenzialdiagnostisch abgeklärt werden müssen.
Die Therapie des aktinischen Retikuloids erfolgt mittels topischer Glukokortikoide, dem konsequenten Anwenden von Lichtschutz (UVA- /UVB-Schutz, textil, chemisch/physikalisch), einem „light-hardening“ und dem Einsatz von systemischen Immunsuppressiva, wie Methotrexat oder Azathioprin, gegebenenfalls in Kombination mit systemischen Steroiden. Begleitend kann Betacaroten oder Nicotinsäureamid angewandt werden.
Die Einnahme von photosensibilisierenden Medikamenten, wie Tetrazyklinen, Retinoiden oder Johanniskrautextrakten, kann zu Exazerbationen führen. Auch der Kontakt zu einigen Gräsern, die photosensibilisierende Substanzen wie Furanocumarine enthalten (Wiesen-Bärenklau, Sellerie, Feigenbaum), kann das Krankheitsbild verschlechtern.
Literatur
- Kaudewitz P, Eckert F Lymphom –Pseudolymphom. In: Braun-Falco O, Ring J (Hrsg): Fortschritte der praktischen Dermatologie und Venerologie. Springer, München 1989.
- Sander CA: Pseudolymphome. In: Braun-Falco O, Plewig G, Wolff HH, Burgdorf W, Landthaler M (Hrsg): Dermatologie und Venerologie. 5. Auflage. Springer, Berlin 2005; 1361 - 1365.
- Felber E: Experimentelle Untersuchung von kutanen Pseudolymphomen hinsichtlich eines kausalen Zusammenhangs mit Infektionen durch atypische Mykobakterien, Borrelien, Leishmanien, Merkelzell-Polyomaviren und Rickettsien. Dissertation, München 2016.
Oberstabsarzt Aleksandr Sumenko
E-Mail: [email protected]
Datum: 21.01.2019










