STEIGENDE WEHRMEDIZINISCHE RELEVANZ VON ALLERGIEN - NEUE STRATEGIEN DER ALLERGIEBEHANDLUNG BEI POLYVALENTER SENSIBILISIERUNG
Aus der Abteilung Hals-Nasen-Ohren-Heilkunde, Kopf- und Halschirurgie (Leitender Arzt: Oberstarzt Prof. Dr. H. Maier) am Bundeswehrkrankenhaus Ulm (Chefarzt: Generalarzt Prof. Dr. Dr. E. Grunwald)
von Guido Mühlmeier und Heinz Maier
Zusammenfassung
Allergien stellen auch in der Bundeswehr häufige Erkrankungen dar.
Die spezifische Behandlung gestaltete sich bisher bei Polysensibilisierungen sehr schwierig, lässt sich aber durch den Einsatz von rekombinanten Allergenkomponenten in der Diagnostik deutlich vereinfachen.
Auf der Ebene von Proteinmolekülen können Gruppen übergreifende allergene Proteine nachgewiesen werden, die für die Antikörperbildung gegen multiple Allergene verantwortlich sind. Hierbei handelt es sich um Profiline und Kalzium bindende Proteine in Pflanzen, um Lipid-Transfer-Proteine in Obstsorten, um Tropomyosine bei Milben, Schalenund Krustentieren sowie um Kohlenhydrat-Seitenketten bei Pflanzen und Insekten. Durch die Zusammenstellung der wichtigsten allergenen Proteine einer Allergenquelle ergibt sich ein Muster, das die “Markerallergene” für diese Allergenquelle umfasst.
Die Therapie von polysensibilisierten Allergikern orientiert sich an zwei bis drei Leitallergenen, die in die Therapielösungen gegeben werden. Wichtig ist der Ausschluss von Scheinallergien durch Nebenallergen-Komponenten, um übermäßige Risiken und zusätzliche Neusensibilisierungen zu vermeiden. In absehbarer Zukunft wird die Therapie mit Einzelproteinen im Sinne einer Komponenten-basierten Therapie beginnen. Begleitend besteht neben der Allergie bei Polysensibilisierten häufig eine Intoleranz gegenüber Histamin, die durch konsequente Karenz betroffener Nahrungsmittel, Medikamente und Alkohol sowie durch die Substitution von Abbauenzymen sehr gut behandelbar ist.
Rising military-medical relevance of allergies - new strategies in allergic treatment of polysensitized individuals
Summary
Allergies are common diseases among German soldiers. Specific treatment proved to be difficult in polysensitized patients, but can be simplified by using recombinant allergen components in diagnostics. On the level of protein molecules, group overlapping allergic proteins explain the production of antibodies against multiple allergen sources. Examples are profilines and calcium binding proteins in plants, lipid transfer proteins in fruits, tropomyosins in mites and seafood as well as carbohydrate side chains in plants and insects. The composition of the most important allergic proteins of one allergen source demonstrates its “marker allergens”.
Therapy in polysensitized persons suffering from an allergy is determined by two or three leading allergens being integrated into therapeutic solutions. Importance is focused on minor allergen components, which can cause imaginary sensitizations to different allergen sources, in order to avoid over-dimensioned risks and additional novel sensitizations. In the nearer future therapies will go for single proteins in the meanings of component based therapies.
Concomitantly, polysensitized persons suffering from an allergy very often suffer from histamine intolerance, which can be treated well by consequent elimination of affected foods, medications and alcohol, supported by the use of degradation enzymes.
1. Einleitung
In den letzten 10 bis 15 Jahren hat die Prävalenz von Allergien in Deutschland deutlich zugenommen. Man schätzt die Zahl der Pollenallergiker auf etwa 12 bis 15 Millionen [1]. Jeder zweite Deutsche trägt eine Sensibilisierung gegen Allergene, der größere Teil davon ohne allergiespezifische Symptome [2]. Jedoch verbergen sich unter diesen die Allergiker von morgen. Besondere Gefahren bestehen nicht nur im Etagenwechsel, das heißt, der Ausweitung der Allergiebeschwerden auf andere, vorher nicht beteiligte Organsysteme, sondern auch in der Ausweitung der Sensibilisierung auf andere Allergene. Im Falle einer solchen Polysensibilisierung wurde bisher häufig auf eine spezifische Immuntherapie (SIT) verzichtet, weil nicht klar zu differenzieren war, wo sinnvolle Ansatzpunkte bestehen.
Anhand der Musterungsdaten der Wehrbereichsverwaltung Süd im Quartal IV/2008 ist die wehrmedizinische Relevanz abzuleiten: Unter den Musterungskandidaten findet sich eine Rate von 18,75 % Allergikern, die unter der Gesundheitsnummer 45 erfasst wurden. Knapp 10 % dieser Probanden wurden wegen der Schwere ihrer Erkrankung (Stufe IV und VI) als nicht wehrdienstfähig ausgemustert. Dies bedeutet, dass bei eingestellten Soldaten eine Rate von circa 17 % mit Allergien ohne gravierende Einschränkungen der Wehrdienstfähigkeit besteht. Hochgerechnet auf die aktuelle Truppenstärke von etwa 250 000 Bundeswehrangehörigen ergibt sich eine Zahl von etwa 35 000 bis 40 000 allergischen Soldaten.
Ziel der wehrmedizinischen Anstrengungen sollte es sein, sowohl allen Soldatinnen und Soldaten umfassende Aufklärung zukommen zu lassen, als auch den Betroffenen Konzepte anzubieten, die durch eine suffiziente Diagnostik und Therapie das Fortschreiten der allergischen Erkrankung rechtzeitig verhindern und im Falle des Auftretens erster Anzeichen einer Verschlechterung konsequent und zielgerichtet eingreifen.
In Deutschland werden pro Jahr etwa 5 Milliarden Euro für die Behandlung von Allergien ausgegeben, dies beträgt etwa 2 % der gesamten Gesundheitsausgaben [3]. Im Vergleich dazu geben die Deutschen für den Konsum von Nikotin 28 bis 30 Milliarden Euro aus. Allein die Einnahmen aus der Tabaksteuer betragen jährlich zwischen 14 und 15 Milliarden Euro. Besonders ressourcenintensive Allergiker befinden sich unter den 4 bis 5 Millionen Asthmatikern in Deutschland, von denen etwa 50 % unter einem allergischen Asthma bronchiale leiden [4]. Nach Zahlen des Statistischen Bundesamtes [5] besteht bei perennialen Allergien in etwa 40 % und bei Polenallergien in 10 bis 15 % die Gefahr des Etagenwechsels.
Häufiger Ausgangspunkt der allergischen Erkrankung ist die Rhinitis allergica mit einer Prävalenz von circa 15 % in Deutschland [2]. Zeigte sich der Beginn der Erkrankung bislang meist in der zweiten und dritten Lebensdekade, beobachtet man aktuell eine deutlich zunehmende Zahl von Patienten mit Erstbeschwerden zu einem späteren Zeitpunkt, die gelegentlich auch erst im hohen Alter auftreten. Bekannte Komorbiditäten mit unterschiedlicher Einschränkung der Lebensqualität sind Sinusitis, Konjunktivitis, Tubenventilationsstörungen, Otitis media, Mundatmung und Schlafstörungen.
Unter den Auslösern von Atemwegsallergien in Deutschland stehen Pollen mit Abstand an erster Stelle (86 %), gefolgt von Milben (38 %), Katzen (28 %), Hunden (13 %) und Schimmelpilzen (13 %) [6]. Eigene Untersuchungen an 1 245 Patienten konnten ein deutliches Überwiegen von Polysensibilisierungen mit 83 % gegenüber 17 % monovalent Sensibilisierten zeigen [7]. Dabei galt als polysensibilisiert, wer eine Sensibilisierung gegenüber mehr als einer Pollengruppe oder anderen Allergengruppen (siehe oben) aufwies. Auffallend waren relevante Sensibilisierungsraten gegenüber bislang wenig getesteten Allergenen, wie den Vorratsmilben (Acarus siro (Mehlmilbe), Lepidoglyphus destructor (Pflaumenmilbe) und Tyrophagus putrescentiae (Modermilbe), und Pollenarten, wie Raps (Brassica napus) und Traubenkraut (Ragweed, Ambrosia artemisiifolia).
Klimatische Veränderungen führen zu einer Veränderung der ansässigen Fauna. In Bezug auf das Allergenreservoir bedeutet dies neben einer Abnahme einzelner Spezies, wie zum Beispiel der Ulme, auch eine Zunahme anderer Spezies, wie der Esche und des Traubenkrautes (Ambrosia artemisiifolia). Im Englischen als Ragweed bekannt breitet sich letzteres in Deutschland durch die Verunreinigung von Vogelfutter und den Pollenflug mit Windrichtungen von Südosten und Südwesten her aus. Allergien gegen Traubenkraut stellen häufig Kreuzreaktionen zur Beifuß- Allergie dar und führen zu Symptomen in den Monaten August bis Oktober. Im Gegensatz zu anderen pflanzlichen Allergenen verursacht Traubenkraut gehäuft asthmatische Beschwerden.
Polysensibilisierte Allergiker weisen eine besonders häufige Sensibilisierung gegenüber bestimmten Allergenkomponenten auf, die als Panallergen in vielen Allergenquellen vorhanden sind. Seit etwas mehr als 10 Jahren ist bekannt, dass die bislang definierten Allergenquellen über verschiedene Proteine verfügen, die ihrerseits sowohl eine sehr unterschiedlich hohe allergene Potenz besitzen, als auch verschieden ausgeprägte Sensibilisierungsraten verursachen. Seit 5 Jahren stehen zunehmend kommerziell verfügbare rekombinante Allergenkomponenten für die In-vitro-Routinediagnostik zur Verfügung.
2. Einsatz rekombinanter Allergenkomponenten in der Diagnostik
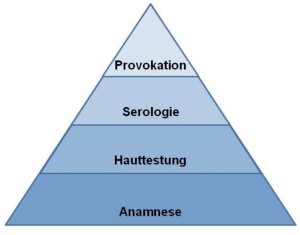
Die Diagnostik von Allergien folgt einer Pyramide (Abb 1), die auf einer umfassenden Anamnese basiert. Je besser die Anamnese durchgeführt wird, desto eindeutiger sind die Hinweise auf die zu planende Diagnostik. Diese beginnt bei Inhalations- und Nahrungsmittelallergien im Regelfall mit einem Prick-Test auf der Haut. Daran schließen sich gezielte serologische Messverfahren an, bevor am Schluss der Pyramide die Provokation (bei Nahrungsmittelallergien gegebenenfalls kombiniert mit einer Elimination) steht.
Bislang wurde die Diagnostik mit Allergenen durchgeführt, die aus natürlichen Allergenquellen stammen und durch verschiedene chemische Zwischenschritte zu einem Extrakt von Proteinen verarbeitet werden. Diese stellen auch heute noch die Basis der Diagnostik dar. Durch die Etablierung gentechnischer Verfahren ist als Fortschritt die standardisierte Herstellung von Einzelallergenbestandteilen über die Zwischenschritte Isolation von mRNA, cDNA-Synthese, Selektionierung und Klonierung gelungen [8, 9].
Die Allergenkomponenten der Inhalationsallergene lassen sich 29 verschiedenen Allergenfamilien zuordnen [10]. Im Falle einer Polysensibilisierung ist es empfehlenswert, ausgehend von den betroffenen Allergengruppen diese rekombinant hergestellten Komponenten für die serologische Diagnostik zu verwenden. Im Falle von Pollenallergien handelt es sich dabei um Profilin, Kalzium bindendes Protein (CBP), PR 10- Protein (Bet v1-like), CCD und Lipid-Transfer- Protein (LTP), im Falle von Milbenallergien um Tropomyosin und bei Insektengiftallergien um CCD und Phospholipase.
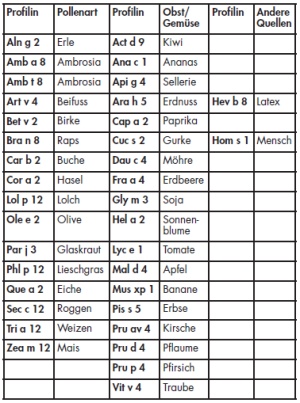
Profiline finden sich in fast allen Zellen aller eukaryotischen Organismen und fungieren dort als Aktin bindende Proteine mit einem Molekulargewicht von 14-16 kDa [11, 12]. Die Prävalenz von Antikörpern gegen Profilin liegt bei Pollenallergikern zwischen 10 und 30 % [9]. In Pflanzenpollen sind Profiline unterschiedlichen Allergengruppen zugeordnet (Tab 1). Neben den Pflanzenpollen finden sich relevante Profilin-Mengen in verschiedenen Obst- und Gemüsesorten, jedoch auch als Hev b 8 im Latex und als Hom s 1 beim Menschen. Zur Funktion von Hom s 1 ist bislang allerdings wenig bekannt [13].
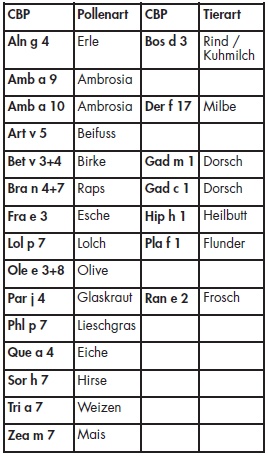
Kalzium bindende Proteine kommen in unterschiedlicher Form in allen eukaryotischen Organismen vor und sind an der Signaltransduktion einzelner Zellen beteiligt [14]. Das CBP der Pflanzenpollen weist ein Molekulargewicht von 6 - 8 kDa auf und zeigt eine ausgesprochen hohe Kreuzreaktivität untereinander auf (Tab 2). Neben den Pollen sind Kreuzreaktionen gegen CBP vom Rind (Bos d 3), von der Milbe (Der f 17) und von einigen Fischen beschrieben. Analog zu den Profilinen sind Allergien gegen CBP für diverse Kreuzallergien verantwortlich.
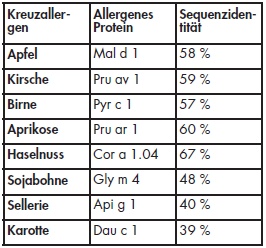
Für die Majorallergene sowohl der Gräser-/Getreidepollen als auch der Baumpollen sind vielfach Sequenzhomologien zu anderen Allergenen beschrieben, die zu einer starken IgEKreuzreaktivität führen. Bei einem Vergleich der verschiedenen Spezies der Süßgräser weisen die Majorallergene der Gruppe 1 ein hoch signifikantes Maß an Homologie von über 90 % auf [15]. Die umfassendsten Untersuchungen für Homologien zu Nahrungsmitteln liegen für das Majorallergen der Birke, Bet v 1, vor (Tab 3). Die Zugehörigkeit des Bet v 1 zur Familie der PR- 10-Proteine erklärt die Kreuzsensibilisierungen gegen Nüsse sowie Kernund Steinobst. Sensibilisierungen gegen das hitzelabile PR-10-Protein Gly m 4 als Bestandteil von Soja führt häufig zu lokalen Symptomen, wie dem oralen Allergiesyndrom, kann aber auch schwere systemische Reaktionen hervorrufen.
Kreuzreaktive Kohlenhydrat-Determinanten (CCD) kommen in allen Pflanzen, daneben auch als Allergen im Insektengift vor. Die Sensibilisierung hat zwar selten klinische Symptome zur Folge, erklärt jedoch das Auftreten von Kreuzallergenitäten zwischen den Insektenarten sowie zwischen Insekten und pflanzlichen Nahrungsmittelallergenen, vor allem Rapspollen.
Eine weitere Allergenfamilie stellen die Lipid-Transfer-Proteine (LTP) dar. LTP kommen in verschiedenen Früchten vor und sind im Regelfall stabil gegen Hitze und die Verdauung, sodass Sensibilisierungen gegen LTP bei Allergenkontakt häufig zu lokalen und systemischen Reaktionen, zum Teil sogar schweren Anaphylaxien führen.
Tropomyosin als fibrilläres Muskelstrukturprotein mit einem Molekulargewicht von 65 - 70 kDa stellt eine weitere Allergenfamilie dar [16] und besitzt eine eigene Allergenität, die aufgrund des Vorkommens in Milben (Gruppe 10) Kreuzreaktionen unter den verschiedenen Milbenspezies – auch zu den Vorratsmilben – hervorrufen oder verstärken kann. Gleichzeitig gibt es Kreuzreaktionen auf Tropomyosin von Insekten (Gruppe 7) und von diversen Schalenund Krustentieren (Gruppe 1) [17, 18], die nicht selten anaphylaktische Reaktionen hervorrufen.
Neben den bisher erwähnten gibt es weitere Panallergengruppen von klinischer Relevanz. Die Gruppe der Prolamine tritt im klinischen Alltag zum Beispiel als WDEIA (Wheat dependent exercise induced anaphylaxis) in Erscheinung und führt unter körperlicher Belastung nach vorherigem Verzehr von Weizenmehl durch eine Sensibilisierung gegen Tri a 19 zu Kreislaufreaktionen bis zum anaphylaktischen Schock [19].
Bei der Superfamilie der Cupine handelt es sich um Saat-Speicherglobuline, die in vielen Gemüsesorten, Nüssen und Samen eines der Majorallergene bilden und als einer der Hauptfaktoren für Erdnussallergien bekannt sind [20]. Weitere Beispiele für Allergenfamilien sind Pektatlyasen, Caseine, Oleosine und Lipocaline. Gemeinsam ist ihnen die gleichartige Proteinfunktion sowie eine für den menschlichen Organismus relevante Allergenität.
Jede Allergenquelle verfügt über ein bestimmtes Muster allergener Proteine, so genannter „diagnostic gatekeepers“ [21], die in ihrer Gesamtheit als Markerallergene für die jeweilige Allergenquelle beschrieben werden. Entsprechend der Häufigkeit des Nachweises von Antikörpern beim Menschen werden diese bei einer Prävalenz ab 50 % als Majorallergen und bei einer Prävalenz von unter 10 % als Minorallergen bezeichnet [22]. Die Einteilung der Häufigkeit wird dabei unabhängig von der allergenen Potenz des einzelnen Proteins betrachtet. Für die Charakterisierung der Gesamtpollen- Allergenität spielen beide Faktoren eine entscheidende Rolle.
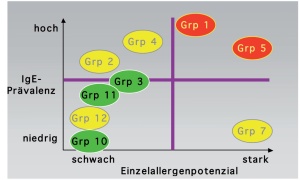
Am Beispiel von Lieschgraspollen (Abb 2) sind die Proteine der Gruppen 1, 2, 4 und 5 als Majorallergene bekannt, während die Proteine der Gruppen 1, 5 und 7 über die stärkste allergene Potenz verfügen. Die Allergene der Gruppen 1 und 5 sind zusammen für mehr als 80 % der Lieschgraspollen-Allergenität verantwortlich, unter den restlichen weniger als 20 % finden sich zwei Allergengruppen von Bedeutung: die Allergene der Gruppe 7 (CBP), die trotz ihrer hohen IgE-Aktivität nur selten zur Antikörperbildung führen, und die Allergene der Gruppe 12 (Profilin), die ebenfalls nur bei wenigen Betroffenen eine IgE-Produktion auslösen. Letztere können jedoch aufgrund ihres ubiquitären Vorkommens zu erheblichen Kreuzreaktionen führen [23, 24]. Als Markerallergene der Lieschgraspollen ergeben sich damit Phl p 1 und Phl p 5 als Majorallergene sowie Phl p 7 und Phl p 12 als Minorallergene. Analog können für Birkenpollen als Markerallergene Bet v 1 als Major- sowie Bet v 2 (Profilin) und Bet v 4 (CBP) als klinisch relevante Minorallergenkomponenten beschrieben werden.
In eigenen Untersuchungen [25] konnte das gehäufte Auftreten von Scheinsensibilisierungen gegen Pollen durch Profilin und CBP aufgezeigt werden. Monovalent gegen Baum- oder Gräserpollen sensibilisierte Patienten zeigten eine recht homogene Sensibilisierung. Diese richtete sich ausschließlich gegen Majorallergene. Dagegen wiesen polyvalent gegen Pollen Sensibilisierte in über 51 % Antikörper gegen Profilin und CBP auf, in fast 18 % jedoch ohne eine Sensibilisierung gegen Majorallergene im Sinne einer Scheinsensibilisierung auf bestimmte Pollenspezies.
Die Homologie einzelner allergieauslösender Proteine zu bestimmten Proteinen einer Allergengruppe führt durch die unterschiedlichen Vegetationsperioden der zugehörigen Pflanzen zu einer veränderten Exposition mit verlängerter oder verstärkter Beschwerdesymptomatik. Ein eindrucksvolles Beispiel hierfür stellen Rapspollen dar.
Raps wurde in den letzten Jahren neben seiner ursprünglichen Verwendung als Futterpflanze zunehmend für die Gewinnung von Rapsöl zur Erzeugung von Rapsmethylester angebaut. Raps ist eine überwiegend insektenbestäubte, jedoch partiell auch windbestäubte Pflanze. Durch die hohe Adhäsivkraft verklumpen Rapspollen miteinander und fliegen maximal 1 bis 5 km weit. Die Ausweitung der Anbauflächen [26] führt zu einer verstärkten Exposition großer Teile der Bevölkerung gegenüber Rapspollen. Insgesamt enthält Raps neun allergene Proteine, darunter drei nieder- und sechs hochmolekulare mit Kreuzreaktionen zu Bet v 1 (Majorallergen der Birke), CBP, Profilin und Gräserpollenallergenen der Gruppe 4 [27]. Originäre Rapssensibilisierungen sind selten. 90 % reagieren auf Rapspollen im Sinne einer Kreuzreaktion auf andere Pollenallergene [28]. Durch die zeitlich unterschiedliche Pollensaison bildet diese Kreuzreaktion einen Aggravations- und Prolongationsfaktor von Gräser-/Getreide- und Baumpollenallergien.
3. Therapie von polysensibilisierten Allergikern
Rekombinant hergestellte Allergenmoleküle besitzen eine den natürlichen Allergenen vergleichbare Fähigkeit zur Antikörperbindung. Bislang erfolgt der Einsatz der rekombinanten Allergene nur in der In-vitro-Diagnostik von allergischen Erkrankungen. Erste Immuntherapie- Präparate auf Basis rekombinanter Allergene befinden sich in klinischen Zulassungsstudien und werden in den kommenden Jahren als Fertigarzneimittel zur Verfügung stehen.
Aktuell liefert uns die Anwendung rekombinanter Allergene konkrete Hinweise auf Kreuzallergien und Markerallergenverteilungen. Für den Patienten ergeben sich daraus Empfehlungen zur Karenz entsprechender Nahrungsmittel, für den Arzt definierte Indikationen zur Auswahl der Allergene für die spezifische Immuntherapie (SIT). Da sich die Zusammensetzung fast aller Allergenextrakte am Gehalt der Majorallergene ausrichtet, lassen sich anhand der Verteilungsmuster von Antikörpern gegen Major- und Minorallergene beim einzelnen Patienten Erfolgswahrscheinlichkeiten einer SIT einschätzen. So geht man bei Vorhandensein von Antikörpern gegen Majorallergene in Abwesenheit von Antikörpern gegen Minorallergene von guten Erfolgschancen aus, während die umgekehrte Konstellation eine niedrige Erfolgsaussicht bietet.
In der Praxis bedeutet dies bei Auftreten von Scheinsensibilisierungen durch Profilin oder CBP eine besondere Vorsicht in der Auswahl der Therapieallergene mit der Beschränkung auf die Leitallergene, die eine Majorallergen-Antikörperprävalenz aufweisen. In den meisten Fällen sind die Pollen durch ein Gräserpräparat, in wenigen anderen Fällen zusätzlich durch ein Baumpollenpräparat abgedeckt. Wichtig ist dabei die Tatsache, dass neben den Majorallergenen in einigen Präparaten zumindest semiquantitativ der Nachweis von Minorallergenen in der Therapielösung geführt wird.
Kreuzallergien lassen sich ebenfalls durch die Verwendung von Leitallergenen in der Therapielösung beherrschen. Innerhalb der Gräser- und Getreidepollen besteht eine Homologie, die die Verwendung von Lieschgras als Leitallergen der Gräser rechtfertigt [29]. Unter den Baumpollen ist die Homologie ebenfalls sehr hoch, sodass die Birke als Leitallergen herauszustellen ist. Da gelegentlich jedoch auch stärkere Sensibilisierungen auf Haseloder Erlenpollen auftreten, kann überlegt werden, eine Mischung aus Erle, Hasel und Birke zu verwenden. Unter den Kräutern bestehen unterschiedlich große Homologien, sodass durch die Anwendung von Beifuß und Wegerich als Leitallergene die meisten Fälle abgedeckt sind.
Die Zusammenstellung der Präparate zur Behandlung von Milbenallergien folgt der über 90 %-igen Homologie unter den Hausstaubmilben (HSM) mit der europäischen Milbe (Dermatophagoides pteronyssinus) als Leitallergen. In den letzten Jahren erreichte jedoch auch die amerikanische HSM (Dermatophagoides farinae) einen vergleichbaren Rang zu D. pteronyssinus. Die Vorratsmilben weisen untereinander recht gute Kreuzallergenitäten auf, jedoch unterscheiden sie sich deutlich von den HSM und bedürfen einer separaten Therapie. Lediglich bei einer Allergie gegen Tropomyosin kann die Kreuzallergenität zu den HSM genutzt werden.
Für die PR-10 bezogenen Kreuzallergien zwischen Baumpollen und Obstbeziehungsweise Nussarten gibt es mangels Verfügbarkeit von Präparaten gegen Nahrungsmittelallergene lediglich die Empfehlung zur Anwendung eines Birkenpollenpräparates in der Annahme, wenigstens einem Teil der Betroffenen Linderung zu verschaffen. Auf dieseWeise gelingt es, bei etwa einem Drittel eine deutliche und bei einem weiteren Drittel eine geringe bis mäßige Verbesserung des oralen Allergiesyndroms zu erreichen [30]. Ein Drittel profitiert bezüglich des oralen Allergiesyndroms leider nicht.
Seit November 2008 existiert eine Therapie- Allergene-Verordnung (TAV) [31], die unter Federführung des Paul-Ehrlich- Institutes erstellt wurde. Ziel ist die Verbesserung der Therapiepräparate auf dem deutschen Markt durch definierte Medikamentenzulassungen von Allergenpräparaten. In einer ersten Stufe wurden die Allergene erfasst, die mit etwa 80 % den größten Anteil am Markt haben:
- Süßgräserpollen mit Ausnahme von Mais,
- Baumpollen (Birke, Erle, Hasel),
- Hausstaubmilben (D. pteronyssinus und D. farinae),
- Insektengifte (Biene und Wespe).
Präparate, die Allergen aus dieser Auflistung enthalten, dürfen ab 2011 nur noch dann verwendet werden, wenn eine Zulassung als Fertigarzneimittel vorliegt oder in einer Übergangsfrist bis 2016 zumindest beantragt ist.
Histaminintoleranz
Als Komorbidität ist die Histaminintoleranz besonders bei Polysensibilisierten von enormer Bedeutung. Ausgelöst durch die Aufnahme von hoch histaminhaltigen oder Histamin liberierenden Nahrungsmitteln oder Pharmazeutika entstehen oft sehr diffuse Beschwerden, die für Ungeübte nur schwer diesem Krankheitsbild zuzuordnen sind [32, 33].
Zu den häufigen Symptomen zählen die nasale Obstruktion, gastrointestinale Beschwerden mit Meteorismus und spontanen Diarrhoe-Attacken, die bronchiale Obstruktion und die Urtikaria. Gelegentlich treten Tachykardie, Hypotonie, Rhythmusstörungen, Cephalgie, Vertigo, dermaler Flush, Prurigo, Vomitus und Fließschnupfen auf. Für Frauen besonders typisch ist ein ausgeprägtes prämenstruelles Syndrom in Verbindung mit einer prolongierten Menorrhoe.
Ausgangspunkt der Intoleranz ist das Missverhältnis von anfallendem Histamin und der Aktivität seines Abbaus. In der Peripherie des menschlichen Körpers erfolgt die Metabolisierung hauptsächlich durch Diaminooxidase (DAO) und in geringem Maße durch Aldehydoxidasen. Zentral wird Histamin wesentlich durch Histamin-N-Methyl- Transferase und DAO metabolisiert. Diagnostisch leistet die Bestimmung von Histamin und DAO im Serum nur in einigen Fällen den Nachweis einer Pathologie. Häufiger ist die Kontrollmessung dieser Werte nach 10- bis 14- tägiger konsequenter Histaminkarenz mit einer signifikanten Absenkung des Histaminspiegels und steigenden Werten für die DAO zielführend.
Die wesentliche Therapie besteht in der Karenz histaminhaltiger und freisetzender Substanzen und Nahrungsmittel, was anfangs mit einigem Lernaufwand vonseiten des Patienten verbunden ist. Die rasche Verbesserung der Beschwerden führt jedoch zu einer extrem hohen Compliance. Schwierigkeiten ergeben sich vor allem in Situationen, in denen der Betroffene nicht ausreichend über die Zutaten im Essen informiert ist, zum Beispiel bei fertig zubereiteten Speisen. In diesen Situationen bietet sich die Einnahme der DAO als Enzympräparat in Kapselform an. Da es sich nicht um ein Arzneimittel handelt, ist keine rezeptierte Verordnung möglich. In Deutschland sind zwei Präparate verfügbar: Daosin® und Pelind®.
Die Therapie mit Antihistaminika ist nur bei sehr wenigen Patienten zielführend, weil sich im menschlichen Körper vier verschiedene Arten von Histaminrezeptoren befinden. Es ist zwar bekannt, dass H1-Blocker auch über eine partielle Aktivität gegen H4-Rezeptoren verfügen. H3-Rezeptoren können bislang nicht spezifisch erreicht werden. Eine unspezifische Wirkung auf verschiedene Stoffwechselprozesse lässt sich durch den Einsatz von Steroiden erreichen, zum Beispiel 5 bis 10 mg Prednisolon-Äquivalent.
4. Schlussfolgerungen
Die bisherige Praxis, Polysensibilisierte lediglich symptomatisch zu behandeln, ist aufgrund definierter diagnostischer Algorithmen nicht mehr zeitgemäß. Die Differenzierung und Behandlung von Komorbiditäten (hauptsächlich der Histaminintoleranz) und die Verwendung von einigen wenigen Leitallergenen für die spezifische Immuntherapie ermöglichen neben sehr allergenspezifischen Effekten auch eine Regulation des Gesamtsystems mit einer Reduktion der Empfindlichkeit selbst gegen nicht spezifisch therapierte Allergene. In den letzten Jahren wurde die Erkenntnis gewonnen, dass die Effekte der SIT nicht nur teilweise auf der Verschiebung von TH2 nach TH1, sondern auch wesentlich auf einer Regulation beruhen. Sie sind außerdem auf regulativen T-Helferzellen (Treg) und einer ganzen Reihe immunkompetenter Zellen, wie Tr1, TH3 und CD8+TC1, begründet [34]. Dies erklärt die ubiquitäre Herabsetzung der überschießenden Immunreaktion durch die SIT mit einzelnen Leitallergenen bei Polysensibilisierten.
In naher Zukunft werden auch rekombinante Allergene in Therapiepräparaten verfügbar sein. Erste Zulassungsstudien laufen bereits für Bet v 1 [35] und Phl p 5 [36]. Durch die Produktion rekombinanter Allergene ist als Zwischenschritt eine passgenaue Zusammensetzung von Therapiepräparaten vorstellbar. Vorläufiger Endpunkt dieser Entwicklung könnte dann die gezielte Erzeugung von Proteinfragmenten, bestehend aus T-Zell-Epitopen, für eine präventive Vakzinierung sein [37].
Literatur
- Ring J, Fuchs T, Schultze-Werninghaus G: Weißbuch Allergie in Deutschland. 3. Auflage, ,Ort, Urban&Vogel Medien und Medizin Verlagsgesellschaft, 2010.
- Krämer U, Oppermann H, Ranft U, Schäfer T, Ring J, Behrendt H: Differences in allergy trends between East and West Germany and possible explanations. Clin Exp Allergy 2010; 40: 289-298.
- Statistisches Bundesamt und Robert Koch-Institut, Berlin: Gesundheitsberichterstattung des Bundes. 2010; Themenheft 48: Krankheitskosten 2009, www.rki.de.
- Statistisches Bundesamt und Robert Koch-Institut, Berlin: Gesundheitsberichterstattung des Bundes, Gesundheit in Deutschland, Datentabellen: Inzidenz nach Diagnosehauptgruppen. 2005; www.rki.de.
- Statistisches Bundesamt: Spezialbericht Allergien. Stuttgart, Verlag Metzler-Porschel. 2000.
- Bergmann KC, Albrecht G, Fischer P: Atemwegsallergiker in Deutschland. Ergebnisse der Studie Allergy–Living & Learning Allergologie 2002;3: 137-146.
- Muehlmeier G, Reinhardt F, Maier H: Characterization of allergen profiles – an important precondition for a successful therapy of polyvalent sensitized allergics Allergy 2009; 64, Suppl. 90: 351.
- Chapman MD, Smith AM, Vailes LD, Arruda LK, Dhanaraj V, Pomés A: Recombinant allergens for diagnosis and therapy of allergic disease. J Allergy Clin Immunol 2000; 106: 409-418.
- Vieths S, Loranz AR: Charakteristika wichtiger Nahrungsmittelallergene. In: Saloga J, Klimek L, Buhl R, Mann W, Knop J (Hrsg.): Allergologie Handbuch, Grundlagen und klinische Praxis. Stuttgart, Schattauer Verlag 2006; 144- 149.
- Moreno-Aquilar C: Improving pollen immunotherapy: minor allergens and panallergens. Allergol Immonupathol 2008; 36: 26-30.
- Witke W: The role of profilin complexes in cell motility and other cellular processes Trends Cell Biol 2004; 14: 461-469.1
- Valenta R, Duchene M, Ebner C et al.: Profilins constitute a novel family of functional plant pan-allergens. J Exp Med 1992; 175: 377-385.
- Valenta R, Natter S, Seiberler S et al.:Molecular characterization of an autoallergen, Hom s 1, identified by serum IgE from atopic dermatitis patients. J Invest Dermatol 1998; 111: 1178-1183.
- Berchtold MW, Brinkmeier H, Muntener M: Calcium ion in scelatal muscle: its crucial role for muscle function, plasticity and disease. Physiol Rev 2000; 80: 1215-1265.
- Ferreira F, Hawranek T, Gruber P, Wopfner N, Mari A: Allergic cross-reactivity: from gene to the clinic. Allergy 2004; 59: 243-267.
- Reese G, Avuso R, Lehrer SB: Tropomyosin: an invertebrate pan-allergen. Int Arch Allergy Immunol 1999; 119: 247-258.
- Jeong KY, Hong CS, Yong TS: Allergenic tropomyosins and their cross-reactivities. Protein Pept Lett 2006; 13: 835-845.
- Brown JH, Cohen C: Regulation of muscle contraction by Tropomyosin and troponin: how structure illuminates function. Adv Protein Chem 2005; 71: 121-159.
- Morita E, Kunie K, Matsuo H: Food-dependent exercise-induced anaphylaxis. J Dermatol Sci 2007; 47: 109-117.
- Dunwell JM, Purvis A, Khuri S: Cupins: the most functionally diverse protein superfamily? Photochemistry 2004; 65: 7-17.
- Kazemi-Shirazi L, Niederberger V, Linhart B, Lidholm J, Kraft D, Valenta R: Recombinant marker allergens: diagnostic gatekeepers for the treatment of allergy. Int Arch Allergy Immunol 2002; 127: 259-268.
- Laffer S, Spitzauer S, Susani M et al.: Comparison of recombinant grass pollen allergens with natural extract for diagnosis of grass pollen allergy in different populations. J Allergy Clin Immunol 1996; 98: 652-658.
- Valenta R, Lidholm J, Niederberger V, Hayek B, Kraft D, Grönlund H: The recombinant allergen-based concept of component-resolved diagnostics and immunotherapy (CRD and CRIT). Clin Exp Allergy 1999; 29: 896-904.
- van Ree R, van Leeuwen WA, Aalberse RC: How far can we simplify in vitro diagnostics for grass pollen allergy? A study with 17 whole pollen extracts and purified natural and recombinant major allergens. J Allergy Clin Immunol 1998; 102: 184-190.
- Muehlmeier G, Maier H: Increase of success rates in pollen immunotherapy by differentiation of timothy grass and birch pollen marker allergens. Allergy 2007; 62: S83, 33.
- Hemmer W, Focke M, Wantke F, Jäger S, Götz M, Jarisch R: Oilseed rape pollen is a potentially relevant allergen. Clin Exp Allergy 1997; 27: 156-161.
- Focke M, Hemmer W, Valenta R, Götz M, Jarisch R: Identification of oilseed rape (Brassica napus) pollen profilin as a cross- reactive allergen. Int Arch Allergy Immunol 2003; 132: 116-123.
- Muehlmeier G, Kuehn M, Maier H: Increased danger of allergenic rhinitis by oilseed rape pollen. Allergy 2008; 63: S88, 597.
- Heil C, Wurtzen PA, Kleine-Tebbe J, Johansen N, Broge L, Ipsen H: Phleum pratense alone is sufficient for allergen-specific immunotherapy against allergy to pooideae grass pollens. Clin Exp Allergy 2009; 39: 752-759.
- Sicherer SH, Sampson HA: Food allergy: recent advances in pathophysiology and treatment. Annu Rev Med 2009; 60: 261-277.
- Verordnung über die Ausdehnung der Vorschriften über die Zulassung der Arzneimittel auf Therapieallergene, die für einzelne Personen auf Grund einer Rezeptur hergestellt werden, sowie über Verfahrensregelungen der staatlichen Chargenprüfung (Therapieallergene-Verordnung) vom 07.11.2008, BGBl 2008, 2177.
- Maintz L, Novak N: Histamine and histamine intolerance. Am J Clin Nutr 2007; 85: 1185-1196.
- Böttcher I, Klimek L: Das Histaminintoleranzsyndrom - Seine Bedeutung für die HNO-Heilkunde. HNO 2008; 56: 776-783.
- Akdis M: Immune tolerance in allergy. Curr Opin Immunol 2009; 21: 700-707.
- Purohit A, Niederberger V, Kronqvist M et al.: Clinical effects of immunotherapy with genetically modified recombinant birch pollen Bet v 1 derivatives. Clin Exp Allergy 2008; 38: 1514-1525.
- Gabler M, Scheiblhofer S, Kern K et al.: Immunization with a low-dose replicon DNA vaccine encoding Phl p 5 effectively prevents allergic sensitization. J Allergy Clin Immunol 2006; 118: 734-741.
- Roesler E, Weiss R, Weinberger EE et al.: Immunize and disappear-safety-optimized mRNA vaccination with a panel of 29 allergens. J Allergy Clin Immunol 2009; 124: 1070-1077.
Datum: 15.08.2011
Quelle: Wehrmedizinische Monatsschrift 2011/1