DIE EXOPROTHETISCHE VERSORGUNG DES SCHWIERIGEN AMPUTATIONSSTUMPFES
Die medizinische Versorgung von im Einsatz schwer verwundeten Soldaten hat sich über die Jahre innerhalb der Streitkräfte kontinuierlich verbessert. In der Akutversorgung sind die Fortschritte der zivilen Versorgung und die gesammelten Erfahrungen aus den militärischen Einsätze erfolgreich implementiert worden.
Konsequenterweise richtet sich nunmehr das Hauptaugenmerk auf die sich anschließende medizinische Rehabilitation und soziale Wiedereingliederung des zumeist jungen verwundeten Soldaten. Insbesondere rückt die exoprothetischen Versorgung bei traumatischen Major - amputationen in den Fokus der Heilbehandlung. In den Konflikten OIF/OEF (Operation Iraqi Freedom/Operation Enduring Freedom) erlitten bis zum 01.09.2010 1 033 amerikanische Soldaten eine Majoramputation. (3)
Über die letzten Jahre wurden die Exoprothesen in Zusammenarbeit von Medizinern, Technikern und Physiotherapeuten unter Berücksichtigung der Wünsche und Hinweise des verwundeten Soldaten kontinuierlich weiterentwickelt.
Hierdurch nahm die Akzeptanz der prothetischen Versorgung des Soldaten stetig zu. Waren es noch 78,2 % der Vietnamveteranen, die eine Prothese zur Verbesserung ihrer Lebensumstände benutzen, sind es nunmehr 90,5% der OIF/OEF-Veteranen. Anstrengungen zum Zwecke der Integration des Soldaten in den Alltag und das soziale Leben äußern sich in der Anzahl der jährlichen Verordnung von Prothesen. Diese ist um Faktor 10,7 höher bei OIF/OEF-Verwundeten im Vergleich zu Vietnam- Veteranen. (4)
So wurden 2008 durch das Department of Veterans Affairs (VA) für die Herstellung und Instandhaltung von Prothesen für ca. 12 000 von insgesamt ca. 40 000 amerikanischen Soldaten mit Amputationsverletzungen eine Summe von ca. 75 Millionen US$ aufgewendet. Dies entspricht 5 % des Budgets des VA Prosthetic and Sensory Aids Service. (1)
Insgesamt sind drei Einrichtungen für die Versorgung und Rehabilitation von amerikanischen Soldaten mit erlittener Amputationsverletzung verantwortlich (Department of Defense Amputee Patient Care Program): WalterReed Army Medical Center (Washington, DC), Brooke Army Medical Center (San Antonio, Texas) und das Naval Medical Center (SanDiego, California).
Ziel der Rehabilitation ist die Wiederherstellung der Funktion der Gliedmaße und der Quality of Life, die Versorgung mit state-of-the-art-Exoprothesen, Fortbewegungsmitteln und Hilfsmittel des täglichen Lebens.
Für den amputierten Patienten ist die Versorgung mit einer Exoprothese ein wesentliches Hilfsmittel zur Wiedergewinnung der persönlichen und beruflichen Mobilität sowie der sozialen und beruflichen Rehabilitation.
Die geschätzten mittleren lebenslangen Kosten für die prothetische Versorgung eines amerikanischen Soldaten (OIF/OEF) mit einer einseitigen Majoramputation der unteren Extremität belaufen sich auf ca. 1,4 Millionen US$. (1)
Schon seit den 70er Jahren des letzten Jahrhunderts werden im Bundeswehrkrankenhaus Hamburg portugiesische Kriegsversehrte mit Amputationsverletzungen betreut.
Hieraus entstand über die Jahre in enger Zusammenarbeit mit Orthopädietechnikern, Ergo- und Physiotherapeuten eine einzigartige Expertise in der exoprothetischen Versorgung von Majoramputationen. Insbesondere traumatische Amputationen stellen eine Herausforderung an die gesamte Organisationsstruktur der Abteilungen.
Denn es sind gerade die traumatischen Verletzungen, deren Versorgung in zeitkritischen und lebensbedrohlichen Situationen erfolgen müssen und dies zudem in militärischen Konflikten unter unwirtlichen Bedingungen. Entsprechende Leitlinien wurden in das Emergency War Surgery den Militärchirurgen implementiert. (2)
Doch selbst bei Amputationen von Gliedmaßen unter günstigen und geordneten Verhältnissen gelingt es nicht immer, einen Stumpf auf chirurgische Weise so zu modellieren, dass hernach die Prothesenanpassung auf „einfache“ Weise gelingt. Wie mit schwierigen Situationen umgegangen werden kann, soll an einem Fallbeispiel erläutert werden. Im dargestellten Fall handelt es sich um eine Oberschenkelamputation bei einem libyschen Patienten, der nach einer Schussverletzung primär vor Ort (Libyen) amputiert wurde.
Fallbeschreibung
Der Patient gehört zu den libyschen Kriegsverwundeten, die im Herbst 2011 im Rahmen humanitärer Hilfe unter anderem im Bundeswehrkrankenhaus Hamburg behandelt wurden.
Er hatte im Kampfgeschehen eine destruierende Schussverletzung des rechten Beines erlitten. Aufgrund der Schwere der Verletzung musste vor Ort die Extremität in Höhe des Oberschenkels amputiert werden.
Soweit bekannt verlief die Wundheilung primär unauffällig. Bei Eintreffen im Bundeswehrkrankenhaus Hamburg war der Patient bettlägerig und noch nicht mobilisierbar. Der Behandlungsauftrag bestand in der exoprothetischen Versorgung mit einer Oberschenkelprothese, die dem Patienten einerseits einen großen Funktionsgewinn für die Eigenmobilität ermöglichen sollte. Andererseits sollte die angefertigte Prothese wartungsarm und robust sein, um im Heimatland eine einfache Handhabung und wenig Reparaturaufwand zu ermöglichen.
Klinische Situation
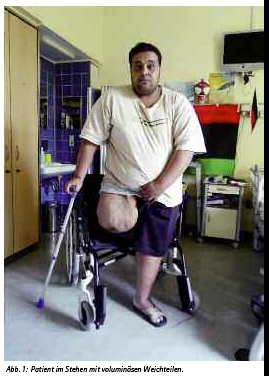
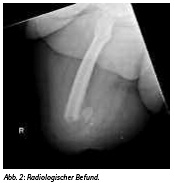
Der Patient war immobilisiert. Neben der rechtsseitigen Amputation zeigte sich am linken dorsalen Oberschenkel ein sekundär infizierter Steckschuss. Nach mehrfachen chirurgischen Debridements heilte die Wunde per secundam. Der Amputationsstumpf war primär und reizlos verheilt. Nach Wundverschluß des o.a. Steckschusses war der Patient mobilisierbar (Abb. 1). Auffällig waren am Amputationsstumpf die voluminösen Weichteilverhältnisse. Im Röntgenbild (Abb. 2) zeigte sich ein relativ kurzer Amputationsstumpf mit Exostosenbildung sowie verbliebenen Granatsplittern.
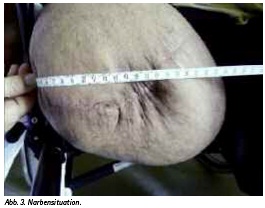
Zur weiteren Versorgung war aus klinischer Sicht der Stumpf wegen der voluminösen Weichteile relativ zu kurz. Quer über dem distalen Amputationsstumpf befand sich eine teils eingezogene, verhärtete und auf dem Untergrund fixierte Narbe, die für die prothetische Versorgung besondere Probleme darstellte (Abb. 3).
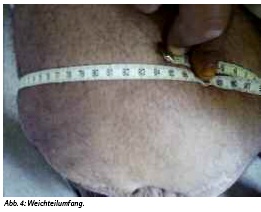
Besonders ungewöhnlich war der Stumpfumfang von ca. 86 cm (Abb. 4). Neben Phantomschmerzen klagte der Patient über im Amputationsstumpf typische Neuromschmerzen, die wiederholte lokale Neuromexstirpationen erforderlich machten.
Erschwerend für die Behandlung war die notwenige Patientenisolation aufgrund der Besiedlung mit Acinetobacter baumanii und eine schwere posttraumatischen Belastungsstörung, die durch einen arabisch sprechenden Psychiater in Kooperation mit der Abteilung Psychiatrie unseres Hauses behandelt wurde.
Problemanalyse und Lösungsansätze
Aufgrund der ungünstigen Relation zwischen voluminösem Weichteilmantel und normwertigem Knochengerüst waren mehrere Probleme zu bewältigen.
Die vorgefundene Stumpfkonfiguration erlaubte nicht, maßgeblich viel Körperlast im Bereich des Stumpfendes aufzufangen und aus der Körperachse über die Prothese direkt vertikal abzuleiten. Der relativ zu den Weichteilen zu kurze Rest des Oberschenkelknochens führte bei der normalen Gehbewegung in der Prothese zu einem erheblichen Hub der Weichteile, da der Oberschenkelknochen im Prothesenköcher fast ungehindert beweglich war. Dieser konnte auch durch den Prothesenköcher nicht hinreichend geführt werden. Da die Weichteile nur mit Unterdruck im Prothesenköcher gehalten werden, wurde zum Beginn der Schwungphase der kaum geführte Knochen aus dem Stumpf herausgezogen und erforderte ein unharmonisches und für den Patienten anstrengendes Anheben der betreffenden Beckenhälfte. Dies wiederum erschwerte das in dieser Phase erforderliche Ansteuern des Kniegelenks.
Im Weiteren war es u.a. aus diesem Grund schwierig, die korrekte Lastübernahme eines Großteils des Körpergewichts über die vorgesehene kleine Fläche am Tuber ischiadicum im proximalen Prothesenköcher korrekt und gut gepolstert abzubilden, ohne dass der Weichteilmantel auf der Medioventralseite des Oberschenkels soweit nachgab, dass das Tuber ischiadicum von seiner Bank abrutschte und in die Prothese eintauchte.
Aus diesem Grund musste auch der ventromediale Oberschenkel recht eng gefasst werden, um dieses Einsinken zu vermeiden. Außerdem bildeten sich in den Hautfalten des voluminösen Amputationsstumpfes immer wieder Schweißnester, die im weiteren Verlauf zu Ulzerationen neigten.
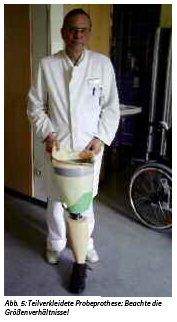
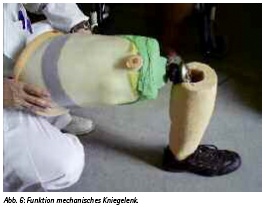
In einem ersten Lösungsansatz wurde eine provisorische teilverkleidete Probeprothese gebaut (Abb. 5), bestehend aus den Bauteilen Kunststoffschaft, mechanisches Kniegelenk und mechanischer Fuß. In der Längsachse war die Gesamtkonstruktion leicht valgisch ausgeführt, damit der Patient in der Schwungphase die Kollision mit seinem Standbein sicher vermeiden konnte. Durch Lastkraft auf die Fußspitze wurde eine Entriegelung des Kniegelenkes und die Beugung ermöglicht (Abb. 6).
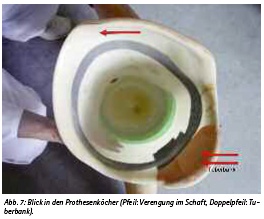
Der Blick in den Prothesenköcher (Abb. 7) zeigt die Konstruktion des querovalen Aufbaus für den proximalen Oberschenkelschaft. Der ursprünglich vorgesehene Aufbau einer längsovalen Schaftgeometrie nach dem Present- State-of-the-Art war bei dem Patienten nicht umzusetzen, da bei dieser Formgebung über nahezu zirkuläre Lastaufnahme des Körpergewichtes bei hier vorliegendem Phantomschmerz zuviel Druck auf den gesamten Weichteilmantel und insbesondere den Amputationsstumpf ausgeübt worden wäre.
Üblicherweise wird eine längsovale Schaftgeometrie bevorzugt, weil diese eine gleichmäßige Lastaufnahme über den gesamten Weichteilmantel erlaubt und keine Punktbelastung nur über das Tuber ischiadicum erzeugt.
Dies kann jedoch zu Druckstellen und Ulzerationen führen. Daher ist bei einem querovalen Aufbau, wie hier zu sehen, die Erfordernis einer sehr sorgfältigen Polsterung des Tuberaufsitzes gegeben, inklusive der genau diagonal dazu erforderlichen Verengung des proximalen Prothesenköchers (Abb. 7, Pfeil), um die lasttragenden Weichteile sowie den knöchernen Tuberaufsitz sicher auf der sogenannten Tuberbank (Abb. 7, Doppelpfeil) zu halten.
Diese Konstruktion führte zunächst zu zunehmenden Phantomschmerzen, die in Zusammenhang mit der notwendigen Anpassung der mechanischen Eigenschaften eine mehrfache Überarbeitung der Passform und eine multimodale Schmerztherapie erforderlich machten.
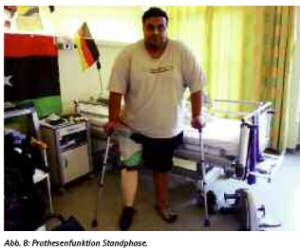
Mit der aktuellen Probeprothese konnte ein befriedigender Mobilisationsgrad erreicht werden (Abb. 8 Standphase). Der Patient konnte nun das Prothesengebrauchs- und das Gehstreckentraining auf der hauseigenen Außengehstrecke mit unterschiedlichen Untergründen aufnehmen.
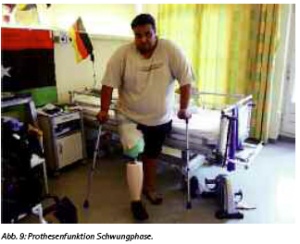
Er ist nunmehr in der Lage, an Unterarmgehstützen begrenzte Gehstrecken zurückzulegen (Abb. 9 Schwungphase). Wie im jetzigen Stadium der Mobilisierung zu erwarten, ist das Abwärtsgehen auf der schrägen Ebene noch nicht möglich.
Zur endgültigen Versorgung mit der Definitivprothese auf Grundlage der Konfiguration der Probeprothese ist unsere Planung, die Kraftübertragung vermittels eines Kunststoffschaftes als sogenannten Rahmenschaft sicherzustellen und dieses über einen weichen Innenschaft abzupolstern. Aufgrund der mechanischen Last (hohes Körpergewicht) muss der Rahmenschaft als Karbonrahmenschaft ausgeführt werden, damit die mechanische Festigkeit gegeben ist und die Prothese nicht nach einiger Zeit einreißen kann.
Üblicherweise wird der Formschluss zwischen Amputationsstumpf und Prothesenköcher über einen sogenannten Silikonmaßliner abgebildet, der sich im Prothesenköcher quasi festsaugt und damit eine voll belastbare Funktionseinheit bildet. Unsere Versuche mit dieser Lösung scheiterten einerseits an der extremen Schweißneigung des Patienten. Andererseits rollte sich der Silikonliner innerhalb des Prothesenköchers auf und führte damit zu Schnürfurchen und Hautmazerationen sowie zum regelmäßigen Entkoppeln der Prothese in der Schwungphase.
Ergebnis
Das Missverhältnis zwischen dem verbliebenen Oberschenkelknochen und der Konfiguration des Weichteilmantels sind ebenso wie Phantom- und Neuromschmerzen immer wieder auftauchende Probleme nach Amputationen, seien es kriegsbedingte oder elektive Oberschenkelamputationen. Die Prothesenplanung und -anpassung ist individuell für den betroffenen Patienten vorzunehmen, wobei von dem o.a. Present-State-of-the-Art ausgegangen wird und nur die absolut notwendigen Änderungen durchgeführt werden sollen. Jedes Abweichen von dem Standard gefährdet den langfristig tolerierten Prothesensitz z. B. durch Druckstellen und Ulzerationen nach Schweißbildung. Daher müssen erforderliche Abweichungen sehr sorgsam im Hinblick auf ihre langfristige Auswirkung in Tragekomfort und Patientenakzeptanz abgewogen werden.
Der vorgestellte Fall einer Exoprothesenversorgung nach Oberschenkelamputation erforderte von allen Beteiligten ein hohes Maß an enger Zusammenarbeit sowie fachlichem und handwerklichem Können. Im Rahmen seines Aufenthaltes wurde der Patient mehrfach wegen Stumpfneuromen operativ revidiert. Nur mit nachhaltigem Einsatz durch die Schmerztherapeuten aus der Abteilung Anästhesie und Intensivmedizin war schließlich eine befriedigende Analgesie zu erreichen.
Auch der technische Prothesenaufbau hatte mehrere Anläufe erfordert. Herausforderungen hierbei waren Veränderungen des Oberschenkelstumpfes in Form und Umfang auf der zeitlichen Verlaufsachse ebenso, wie das Scheitern der Stumpfkonditionierung über einen Silikonliner. Verschiedene der benötigten Bauteile waren, der Körperfülle des Patienten geschuldet, nicht verwendbar, da Belastungsstufen nach Herstellervorgaben überschritten wurden. Auch die jetzt gewählte Variante eines Karbonrahmenschaftes hat Nachteile, da Änderungen der Passform nämlich nur noch über den weichen Innenschaft realisierbar sind, weil Karbon nicht nachverformbar ist. Die in diesem Falle maßgebliche Gewichtsreduzierung der Prothese steht dem als Vorteil gegenüber. Limitierend ebenfalls die war Vorgabe, die Prothese für Wartungs- und Reparaturarbeiten gut zugänglich zu halten, damit sie auch im Heimatland des Patienten mit schwierigen Logistikwegen gut funktionsfähig gehalten werden kann.
Zusammenfassung
Auch beim adipösen Patienten mit adhärent und narbig eingezogenen Weichteilen ist eine exoprothetische Versorgung möglich, auch wenn der Patient unter Phantomschmerzen leidet. Es bedarf der genauen Analyse des jeweils individuellen Stumpfes und der Gesamtsituation des Patienten. Die Wiedergewinnung der Mobilität verlangt von allen Beteiligten, aber auch von dem Patienten, ein hohes Maß an kooperativer Zusammenarbeit, grenzenloser Geduld, gezielter Anstrengung und erheblichem Trainingsfleiß. Ein befriedigendes Ergebnis ist nur durch eine interdisziplinäre Zusammenarbeit zwischen Chirurgen, Schmerztherapeuten, Physiotherapie und einer kompetenten orthopädie-technischen Werkstatt möglich.
Im vorliegenden Fall wird die passformgenaue Anfertigung einer Oberschenkelprothese zweifelsfrei gelingen. Die Patientenerwartung an ein freies Gehen auf der Außengehstrecke ohne Gehstützen erscheint jedoch zumindest aus jetziger Sicht als wenig realistisch.
Schlussfolgerung
Anhand des dargelegten Falles einer „schwierigen“ prothetischen Versorgung einer Major - amputation konnte gezeigt werden, wie personal- und kostenintensiv sich die erfolgreiche Behandlung gestalten kann.
Die Quality of Life lässt nicht nur an einer „gut sitzenden Prothese“ messen, sondern ist die gemeinsame Endstrecke von Chirurgie, Orthopädietechnik, Ergo- und Physiotherapie, Schmerzmanagement und psychologischer Betreuung.
Dies entspricht den Erfahrungen, die auch durch die amerikanischen Streitkräfte in den vergangenen 40 Jahren gemacht wurden und zur Institutionalisierung der Rehabilitation von Amputationsverletzen in Form dreier großen Zentren geführt hat.
Sicherlich wäre die Etablierung einer zentralen rehabilitativen Einrichtung nach dem Vorbild der amerikanischen Streitkräfte innerhalb der Bundewehr wünschenswert.
Zu fordern wäre jedoch die Etablierung eines bundesweiten Kompetenzzentrums auf dem Boden schon vorhandener Ressourcen.
Danksagung
Der Patient hat ausdrücklich und schriftlich der Veröffentlichung seiner Bilder zugestimmt.
Komponentenauswahl, Prothesenanpassung und Prothesengebrauchsschulung in enger Kooperation mit Sanitätshaus Rosenau, Ostpreußenplatz 20, 22049 Hamburg
Dank an die Bundesbauabteilung Hamburg für die sorgsame Instandhaltung und Pflege unserer Außengehstrecke. Wichtige Mobilisationsübungen wären ohne diese Geh- und Hindernisstrecke nicht möglich gewesen.
Dank und Anerkennung an unsere Abteilung Physiotherapie. Ohne das nachhaltige Engagement um Motivation, Trainingspläne und tägliche fachkundige Anleitung wäre die Mobilisation des Patienten nicht gelungen.
Datum: 01.10.2012
Quelle: Wehrmedizin und Wehrpharmazie 2012/3