NEUROLOGIE IN DER NOTAUFNAHME - EINSATZRELEVANTE AKUTNEUROLOGIE
Aus der Abteilung Neurologie (Leitender Arzt: Oberstarzt Priv.-Doz. Dr. F. Weber) am Bundeswehrkrankenhaus Ulm (Chefarzt: Generalarzt Prof. Dr. Dr. E. Grunwald)
von Jens Metrikat, Björn Wolf, Marc Weihrauch und Frank Weber
Zusammenfassung
Ein bedeutsamer und konstant hoher Anteil ambulanter und stationärer Patienten wird über die interdisziplinäre Notfallaufnahme des Bundeswehrkrankenhauses Ulm neurologisch vorstellig.
Der Anteil liegt - wie auch in zivilen deutschen Kliniken der Maximalversorgung - zwischen 20 und 30 % der Notfallpatienten. Die häufigsten Leitsymptome, mit denen sich Patienten, die stationär-neurologisch zur Aufnahme kommen, vorstellen, sind Lähmung, Krampfgeschehen und Kopfschmerz. Im Bundeswehrkrankenhaus Ulm ist die Lumboischialgie im Vergleich zum Schwindel gegenüber dem zivilen Bereich häufiger präsentiert.
Fünf Kasuistiken neurologisch akut erkrankter Soldaten werden beispielhaft für die Einsatzrelevanz der Akutneurologie anhand ihrer Leitsymptome und der diagnostisch und therapeutisch erforderlichen Schritte vorgestellt.
Schlussfolgerungen:
Neurologischer Facharztstandard und die Möglichkeit rascher, oft interdisziplinärer Weiterversorgung - auch neurologisch- intensivmedizinisch - müssen für eine moderne Notfallversorgung im Akutkrankenhaus selbstverständlich sein.
Neurology in the emergency room – acute neurologic care relevant for military missions
Summary
A significant and constantly high portion of inand out-patients presented neurologically via the interdisciplinary emergency department of the military hospital Ulm. This portion - as in civil maximum medical care hospitals in Germany also - accounts for 20 to 30 % of all emergency cases. Major presenting symptoms of patients admitted to a neurological ward are paralysis, convulsion, and headache. Radicular lumbar pain is more frequent in our military hospital compared to civil university hospitals, where instead vertigo presents more often. Five cases of soldiers with acute neurological disease will be discussed according to their predominant symptoms as examples for relevant military medicine in the field of acute neurology.
Conclusions:
Immediate access to a specialized neurologist and often to interdisciplinary treatment - including neurologic intensive care medicine - is mandatory for modern emergency work up in an acute care hospital.
1. Einleitung
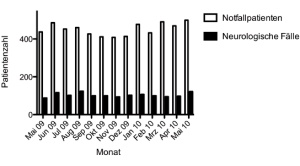
In der zentralen interdisziplinären Notfallaufnahme (ZINA) des Bundeswehrkrankenhauses (BwKrhs) Ulm als einem Haus der Maximalversorgung werden im Rahmen der ausschließlich ambulant geführten Patienten etwa 20 bis 27 % (im Mittel 23 %) der Patienten akut-neurologisch vorgestellt. Im Jahresverlauf liegt die Anzahl neurologischer Akutkonsile bei recht konstant circa 100 ambulanten ZINA-Patienten pro Monat (Abb 1).
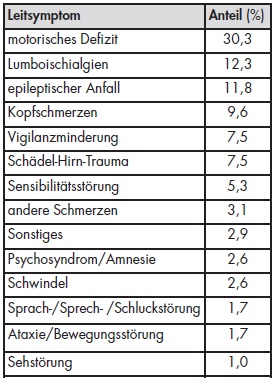
Unabhängig davon nehmen wir im Jahr durchschnittlich mehr als 400 Patienten über die ZINA notfallmäßig stationär- neurologisch zur weiteren Akutdiagnostik und Akuttherapie sowie oft auch interdisziplinär über die Aufnahmestation oder die internistische beziehungsweise anästhesiologische Intensivstation auf. Die häufigsten Leitsymptome, mit denen sich Patienten, die stationär- neurologisch aufgenommen werden, bei uns im Zeitraum von Mai 2009 bis Mai 2010 vorstellten, sind in Tabelle 1 in ihrer relativen Verteilung dargestellt. Motorische Defizite stellten mit etwa 30 % das häufigste Leitsymptom dar. Mit jeweils circa 10 % folgten die Leitsymptome Lumboischialgie, Krampfgeschehen und Kopfschmerzen. Relativ seltene isolierte Leitsymptome sind Ataxien und Sehstörungen. Schädelhirntraumen bildeten einen besonderen Schwerpunkt unserer interdisziplinären Patientenversorgung in Zusammenarbeit mit vornehmlich Intensivmedizinern, Neurochirurgen, Unfallchirurgen und Radiologen.
2. Kasuistiken
Exemplarisch stellen wir im Folgenden fünf recht alltägliche Fälle aus der Akutneurologie mit ihren initialen Leitsymptomen vor. Sie zeichnen sich durch ihre wehrmedizinische Relevanz aus, da es sich um soldatische Patienten mit Krankheitsbildern handelt, wie sie im In- und Ausland jederzeit auftreten könnenundeiner stationärenakut-neurologischen Abklärung und Behandlungbedürfen.
Fall 1: sensomotorisches Defizit (Verdachtsdiagnose: ischämischer Insult)
Der 50-jährige Portepeeunteroffizier bemerkte am Morgen des Aufnahmetages eine plötzliche Störung der Feinmotorik der rechten Hand sowie Gefühlsstörungen im Sinne von Kribbelparästhesien. Es erfolgte die Vorstellung beim zuständigen Truppenarzt, welcher unter der Verdachtsdiagnose einer zerebralen Ischämie die Einweisung in die ZINA des Bundeswehrkrankenhauses Ulm veranlasste.
In der Notaufnahme wurde folgender neurologischer Befund erhoben: Absinken des rechten Armes aus der Vorhalte, Kraftgrad 3-4/5, Parese der kleinen Handmuskulatur sowie Bradydiadochokinese des rechten Armes und Angabe von Kribbelparästhesien des ganzen rechten Armes sowie perioral rechts. Unter dem Verdacht eines zerebralen Insults wurde umgehend eine kranielle Computertomographie zum Blutungsausschluss durchgeführt. Eine Blutung ließ sich nicht nachweisen, ebenfalls konnte (noch) kein ischämisches Areal abgegrenzt werden.
Da es sich um die Gebrauchshand des rechtshändigen Patienten handelte, wurde nach ausführlicher Beratung des Patienten unter Abwägung der Vorund Nachteile eine gewichtsadaptierte systemische intravenöse Thrombolysetherapie mit rt-PA (recombinant tissue plasminogen activator, Actilyse®) eingeleitet. Die nachfolgende intensivmedizinische Überwachung auf der internistischen Intensivstation gestaltete sich komplikationslos. Am darauffolgenden Tag konnte der Patient zur weiteren Diagnostik und Therapie auf die neurologische Normalstation verlegt werden. Bei Übernahme bestanden nur noch eine diskrete Adduktionsschwäche der Finger der rechten Hand und eine reduzierte Feinmotorik im sogenannten Fingertipping.
In der Kontrollbildgebung mittels kranialer MRT zeigte sich ein kleines ischämisches Areal in der linken Präzentralregionmit Luxusperfusion (Abb 2). In der erweiterten Ursachenabklärung fanden sich bis auf eine bisher unzureichend eingestellte arterielle Hypertonie keine pathologischen Befunde. Insbesondere konnten keine kardialen Vitien und keine Stenosen der hirnversorgenden Gefäße nachgewiesen werden. Nachdem aufgrund der Symptomatik einer transitorischen ischämischen Attacke (TIA) vor 10 Jahren bereits eine Medikation mit 100 mg ASS erfolgt war, erhielt der Patient im Rahmen der Sekundärprophylaxe Clopidogrel 75 mg sowie Simvastatin 20 mg. Die Blutdruckmedikation wurde ebenfalls adaptiert.
11 Tage nach dem Ereignis konnte der Soldat aus der stationären Akutbehandlung entlassen und eine Anschlussheilbehandlung zur rehabilitativen Therapie der Residualsymptomatik eingeleitet werden.
Fazit:
Beim akuten Auftreten von Paresen, Sensibilitätsstörungen oder Hirnnervenausfällen hat unter der Verdachtsdiagnose eines zerebralen Insults umgehend eine Einweisung in ein Krankenhaus mit neurologischer Fachabteilung und Stroke-Unit-Standard zu erfolgen.
Aufgrund der zeitlichen Limitierung der rekanalisierenden Therapie bei Schlaganfall innerhalb eines Zeitfensters von gewöhnlich bis zu maximal 4,5 Stunden muss die Einweisung zwingend mittels eines geeigneten Rettungsmittels und nach Information der aufnehmenden Klinik schnellstmöglich erfolgen, um Zeitverzug zu vermeiden.
Fall 2: plötzliche Sehstörung und persistierender Kopfschmerz (Verdachtsdiagnose: Kavernomblutung)
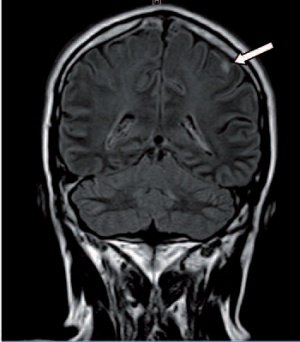
Die 30-jährige Soldatin stellte sich bei seit einer Woche bestehenden Kopfschmerzen über die Notfallaufnahme unseres Hauses vor. Kopfschmerzen seien ihr bisher fremd, derzeit habe sie jedoch nahezu ständig Kopfschmerzen. Diese seien initial plötzlich aufgetreten und seitdem ständig vorhanden. Sie habe versucht, die Zephalgien mit Ibuprofen zu behandeln, dies habe jedoch keinen nennenswerten Effekt gebracht. Hinsichtlich weiterer Symptome befragt, äußerte sie, beim initialen Schmerzereignis ein verändertes Farbensehen bemerkt zu haben. In der klinisch neurologischen Untersuchung zeigte sich ein altersentsprechend regelrechter Befund ohne fokal neurologisches Defizit. Da die Kopfschmerzen hinsichtlich Auftreten, Dauer und Intensität untypisch für eine primäre Kopfschmerzerkrankung, beispielsweise Migräne, waren, wurde umgehend eine Bildgebung des Neurokraniums mittels MRT veranlasst. Hier zeigte sich ein Kavernom rechts parietookzipital mit kleiner Einblutung und perifokalem Ödem (Abb 3).
Die Patientin wurde umgehend stationär auf die Neurologie aufgenommen. In den ergänzenden MRT-Untersuchungen sowie einer konventionellen Angiographie bestätigte sich der Befund eines Kavernoms mit stattgehabter Kavernomblutung. Der Patientin wurde aufgrund der Größe und Lokalisation des Befundes zur Operation geraten. Die Operation wurde von den Kollegen der Abteilung für Neurochirurgie komplikationslos durchgeführt. Kavernome beziehungsweise kavernöse Hämangiome sind Gefäßfehlbildungen, welche anlagebedingt mit einer Häufigkeit von etwa 0,5 % auftreten. Die Lokalisation ist meistens supratentoriell im Marklager. Die Inzidenzrate für zumeist asymptomatische Blutungen liegt bei etwa 2 bis 4 % pro Jahr/ Patient. Auffällig werden Kavernome zumeist nach Blutungen mit fokal-neurologischen Ausfällen entsprechend der Lokalisation sowie mit zerebralen Krampfanfällen.
Fazit:
Jedes Kopfschmerzereignis, welches sich anhand der Anamnese und der körperlichen Untersuchung nicht zweifelsfrei einer primären Kopfschmerzerkrankung zuordnen lässt, bedarf einer raschen neurologischen und bildgebenden Klärung. Im Besonderen ist bei schlagartigem Beginn der Symptomatik, hoher Intensität der Beschwerden, untypischem Alter des Patienten für die Erstmanifestation einer primären Kopfschmerzerkrankung sowie beim Vorhandensein fokal neurologischer Reiz- oder Ausfallsymptome eine fachneurologische Abklärung umgehend zu veranlassen.
Fall 3: komplette einseitige Gesichtslähmung (Verdachtsdiagnose: infektionsbedingte Fazialisparese)
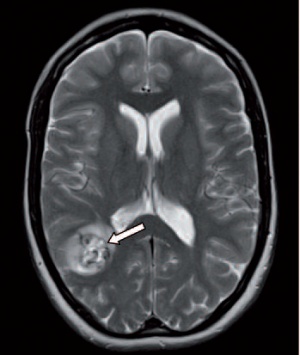
Ein 20-jähriger Soldat stellte sich wegen einer seit Kurzem bestehenden linksseitigen Gesichtslähmung in der interdisziplinären Notaufnahme unseres Hauses vor. Er habe die Lähmung erstmals am Vortag bemerkt, seitdem habe sie sich verschlimmert. Schmerzen habe er keine, auch keine Gefühlsstörungen, jedoch sei der Geschmack verändert. Dies sei das erste Ereignis dieser Art. Bisher sei er immer gesund gewesen und Medikamente nehme er nicht ein. Drei Wochen zuvor habe er eine Zecke am rechten Handrücken bemerkt und diese selbst entfernt. Nachfolgend seien ihm keine ungewöhnlichen Hautveränderungen aufgefallen. In der klinischen Untersuchung zeigte sich das typische Bild einer linksseitigen peripheren Fazialisparese mit unvollständigem Lidschluss (Abb 4) und Beteiligung aller Fazialisäste. Der übrige neurologische Untersuchungsbefund war unauffällig. Herpetiforme Effloreszenzen fanden sich nicht.
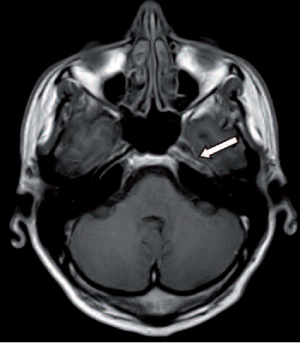
Bei untypischem Erkrankungsalter für eine idiopathische Fazialisparese und ausgeprägtem Befund wurde der Patient auf die neurologische Station aufgenommen. Nach einer kranialen MRT mit Kontrastverstärkung und Feinschichtung des Kleinhirnbrückenwinkels (Abb 5) erfolgte die Lumbalpunktion zur Liquordiagnostik. Hier zeigte sich eine deutliche Pleozytose mit einem lymphozytären Zellbild (191 Zellen/µl und 97 % Lymphozyten). Unter der Verdachtsdiagnose einer Borrelien-bedingten Fazialisparese bei anamnestischem Zeckenbiss in der Vorgeschichte wurde eine intravenöse antibiotische Therapie mit Ceftriaxon (Rocephin®) eingeleitet. Zusätzlich wurde bei nicht auszuschließender viraler Genese und damit zu vereinbarender Liquorbasisdiagnostik Aciclovir i. v. appliziert. Da sich die Symptomatik unter der antibiotischen und virostatischen Therapie nicht veränderte und eine deutliche Kontrastmittelaufnahme und Verdickung des linksseitigen N. facialis auftrat, wurde noch eine intravenöse Hochdosis-Cortisontherapie ergänzt. Hierunter verbesserten sich schließlich sowohl die klinischen als auch neurophysiologischen Befunde (Elektroneurographie des N. facialis, Blinkreflex).
Die Kontrollpunktion nach 14-tägiger Therapie ergab eine normale Zellzahl. Borrelien-spezifische Antikörper waren im Liquor und Serum nicht nachweisbar. Deutlich pathologisch erhöht zeigte sich hingegen der Antikörperindex für Varizella-Zoster-Viren, sodass wir insgesamt von einer Varizella-Zoster- Infektion im Sinne eines Ramsay-Hunt- Syndroms (Zoster oticus, hier sine herpete) ausgehen.
Fazit:
Jeder frisch aufgetretene Hirnnerven- Ausfall bedarf einer umgehenden neurologischen Untersuchung und erweiterten Diagnostik, möglichst in interdisziplinärer Zusammenarbeit. Auch bei einer „einfachen“ Fazialisparese sind bei untypischem Erkrankungsalter für eine idiopathische Fazialisparese weiterführende diagnostische und therapeutische Maßnahmen, wie beispielsweise eine Bildgebung des Neurokraniums sowie Liquordiagnostik und entsprechende Medikation, angezeigt.
Fall 4: postkoitaler Kopfschmerz (Verdachtsdiagnose: Karotisdissektion)
In der Notaufnahme stellte sich am frühen Abend ein 40-jähriger Soldat mit seit drei Tagen bestehenden stärksten Kopfschmerzen vor.
Die Anamnese ergab Folgendes: Vor drei Tagen seien bei ihm postkoital das erste Mal Kopfschmerzen in einer bis jetzt nicht gekannten Stärke aufgetreten. Initial seien die holozephal lokalisierten Schmerzen auf der visuellen analogen Schmerzskala (VAS) bei 7 bis 8 von 10 gelegen. Sie seien zwei Tage lang gleich bleibend stark gewesen und hätten seit dem Vortag unter Selbstmedikation mit Novalgin®-Tropfen abgenommen. Bei Aufnahme wurden die Schmerzen mit VAS 3 von 10 angegeben.
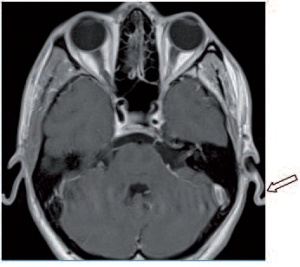
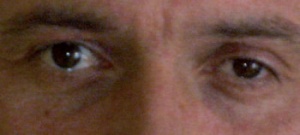
Der Patient zeigte sich wach und allseits orientiert. Bei der Untersuchung der Hirnnerven fiel ein inkomplettes Horner-Syndrom mit einer Anisokorie (Miosis links im Vergleich zum rechten Auge) und einer allerdings nur diskret ausgeprägten Ptosis links auf (Abb 6). Die Pupillenreaktion erfolgte prompt. Die restlichen Hirnnerven waren unauffällig, ebenso Sensibilität, Motorik, Muskeldehnungsreflexe und Koordination.
Unter dem Verdacht auf eine Subarachnoidalblutung (SAB) wurde eine CCT mit CT-Angiographie durchgeführt. Es zeigte sich ein altersentsprechender CCT-Befund ohne intra- oder extraaxiale Blutung und ohne Hinweis auf eine stattgehabte Ischämie. In der CT-Angiographie war jedoch eine frische Dissektion der Arteria (A.) carotis interna links im petrösen Abschnitt zu sehen. Es erfolgte daraufhin die Aufnahme auf die neurologische Station. Zur Befundsicherung wurde am Folgetag eine zerebrale MRT mit „Time-offlight“ (TOF) - Angiographie durchgeführt. Die Dissektion der linken A. carotis interna vor Eintritt in die Schädelbasis sowie im Canalis petrosus bestätigte sich hier (Abb 7). Duplexsonographisch wies die linke A. carotis interna eine erniedrigte Flussgeschwindigkeit auf (links: 20 cm/s; rechts: etwa 100 cm/s). Transkraniell fanden sich Verwirbelungen, eine reduzierte Blutdruckamplitude und eine Strömungsgeschwindigkeit von lediglich 50 cm/s in der linken A. cerebri media.
Wir leiteten daraufhin eine PTT (partial thromboplastin time)-wirksame Antikoagulation mittels unfraktioniertem Heparin über einen Perfusor ein. Zehn Tage später begannen wir überlappend mit einer oralen Antikoagulation mit Phenprocoumon (Marcumar®). Elf Tage nach Aufnahme wurden unter kontinuierlicher Heparinisierung erneut eine zerebrale MRT und eine MR-Angiographie zur Kontrolle der Dissektion der linken A. carotis interna veranlasst. Nun fand sich eine hochgradige Lumeneinengung im extra- und intrakraniellen Abschnitt. Abgelaufene Ischämien zeigten sich nicht.
Nach 24 Tagen stationären Aufenthaltes, während derer regelmäßige sonographische Kontrolluntersuchungen ohne wesentliche Befundänderungen erfolgten, konnte der Patient schließlich entlassen werden.
Für die folgenden sechs Monate nahm der Patient Phenprocoumon mit einer Ziel-INR (International Normalized Ratio) von 2 bis 3 ein. Danach stellte er sich zur kernspintomographischen Kontrolle erneut vor. Es zeigte sich nun in der TOF-Angiographie eine gute Durchgängigkeit der linken A. carotis interna bei nur noch geringen Wandunregelmäßigkeiten. Sonographisch stellte sie sich nun wieder unauffällig dar. Daraufhin setzten wir Phenprocoumon ab und verordneten zur weiteren Thromboseprophylaxe Acetylsalicylsäure 100 mg einmal täglich.
Fazit:
Bei stärksten und dem Patienten so nicht bekannten Kopfschmerzen sollte eine rasche neurologische Vorstellung erfolgen und die Indikation zur kraniellen Bildgebung großzügig gestellt werden.
Fall 5: Repatriierung wegen zerebralen Krampfanfalls (Verdachtsdiagnose: Gelegenheitsanfall)
Ein 28-jähriger Soldat berichtete nach Repatriierung aus dem Auslandseinsatz, dass er nachts im Rahmen des Wachdienstes an einem Monitorüberwachungsplatz eingeteilt gewesen sei. Im Anschluss an diesen nächtlichen Dienst habe er dann aus vollem Wohlbefinden heraus erstmalig einen generalisierten tonisch-klonischen Krampfanfall erlitten. Fremdanamnestisch wurde eine Dauer von etwa einer Minute angegeben. Eine fokale Einleitung konnte nicht beschrieben werden.
Verletzungen habe sich der Soldat dabei nicht zugezogen. Es kam weder zu einem Zungenbiss noch zum spontanen Einnässen. Allerdings sei er im weiteren Verlauf für die Dauer von etwa 3 bis 4 Stunden im Sinne einer postiktalen Umdämmerung nicht vollständig orientiert gewesen. Weiterhin habe er eine retro- und anterograde Amnesie für zunächst 8 Stunden um das Ereignis herum geboten. Diese habe sich dann aber innerhalb von 24 Stunden zurückgebildet. Eine halbseitige Lähmung im Sinne einer Todd’schen Parese habe nicht bestanden. Bis auf den offensichtlichen Schlafmangel beziehungsweise die verschobene Tag- /Nachtrhythmik und die Exposition mit mehreren flimmernden Röhrenmonitoren waren bei Aufnahme keine weiteren auslösenden Faktoren, zum Beispiel Medikamente, Alkohol, Drogen, Schädel-Hirn-Trauma oder internistische Erkrankung, eruierbar. Offenbar handelte es sich um ein Erstereignis ohne positive Familienanamnese. Der Patient wurde daraufhin zur weiterführenden Abklärung und eventuellen Therapie repatriiert.
Der neurologische und internistische Untersuchungsbefund bei Aufnahme war komplett unauffällig, ebenso die durchgeführte Labordiagnostik. Die zerebrale MRT zeigte einen altersentsprechenden Befund. Insbesondere fand sich kein Anhalt für einen raumfordernden, entzündlichen oder sonstigen epileptogenen Fokus.
In zwei von drei durchgeführten EEG zeigte sich unter Hyperventilation eine vermehrte Delta-Aktivität mit hochgespannten polymorphen, teilweise rhythmischen, nicht seitenbetonten Wellen einer Frequenz von 3-4/s. Die Fotostimulation mit Flackerlicht verlief unauffällig und ein sicherer Nachweis einer erhöhten zerebralen Erregbarkeit fand sich nicht. Ergänzend wurde ein EEG nach Schlafentzug durchgeführt, das jedoch unauffällig war und keinerlei Anhalt für eine erhöhte zerebrale Erregbarkeit ergab.
Zusammenfassend gingen wir von einem erstmaligen, provozierten zerebralen Krampfanfall im Sinne eines Gelegenheitsanfalls im Rahmen des Schlafentzuges bei gleichzeitiger Bildschirmtätigkeit an mehreren Röhrenbildschirmen ohne Hinweis auf eine beginnende Epilepsie aus. Da die epileptogenen Auslöser (Schlafentzug, Flackerlicht) vermeidbar sind, besteht für mindestens drei Monate keine Kraftfahreignung. Der Patient musste in diesem Zeitraum von Wach-, Schicht-, Nacht- und Wechseldienst, vom Dienst an scharfenWaffen, als Militärkraftfahrer und von ähnlichen risikobehafteten Tätigkeiten befreit werden. Über eine weitere Eignung sollte dann nach fachärztlicher Kontrolluntersuchung entschieden werden.
Fazit:
Bei krampfsuspekten Ereignissen sind eine umfangreiche Anamnese und eine apparative Diagnostik notwendig, um eine adäquate Einordnung des Ereignisses bezüglich eines Gelegenheitsanfalls und einer beginnenden Epilepsie vornehmen zu können. Eine fachärztliche Verlaufskontrolle ist indiziert.
3. Diskussion und Schlussfolgerungen
Es wird deutlich, dass ein bedeutsamer und konstant hoher Anteil ambulanter und stationärer Patienten über die interdisziplinäre Notfallaufnahme akutneurologisch vorstellig wird. Im Allgemeinen geht man von einem neurologischen Anteil von 20 % bis 30 % der Notaufnahmen aus [1]. Der durchschnittliche Anteil von 23 % neurologischer Notfallpatienten in unserer Klinik und deren hauptsächliche Verteilung auf Lähmungen, Krampfanfälle und Kopfschmerzen entsprechen der aus zivilen Kliniken zu erwartenden Häufigkeit. Royl und Mitarbeiter fanden in der Notaufnahme einer großen deutschen Universitätsklinik als häufigste Leitsymptome Kopfschmerzen, Schwindel, motorische Defizite und epileptische Anfälle [2].
Dies entspricht im Wesentlichen unseren Erfahrungen und unserem Patientenkollektiv. Wir sahen jedoch anteilig mehr Patienten mit lumboischialgiformen Beschwerden und weniger Patienten mit einer Schwindelsymptomatik, was moderate Selektionseffekte widerspiegelt. Zu den Grundsätzen der modernen Behandlung gemäß der deutschen Fachgesellschaften (der Deutschen Gesellschaft für Neurologie (DGN), der Deutschen Gesellschaft für Neurologische Intensiv- und Notfallmedizin (DGNI) und der Deutschen Schlaganfall Gesellschaft (DSG)) gehört, dass jeder neurologische Notfall von einem Neurologen als Erstbehandler diagnostiziert und behandelt werden muss. Der Facharztstandard muss auch in der Notfallbehandlung gesichert werden [3]. Die neurologische Notfallversorgung muss an Krankenhäusern konzentriert werden, die über eine ausreichende apparative, organisatorische und personelle Infrastruktur verfügen. Dazu gehört neben der Bildgebung und weiteren diagnostischen Notwendigkeiten (Stroke- Unit-Standard, extra- und intrakranielle Dopplersonographie, neuroradiologische Diagnostik und gegebenenfalls Intervention) die Vorhaltung neurologisch geführter oder interdisziplinärer Intensivbetten.
Exemplarisch haben wir einige Fälle akut-neurologisch erkrankter Soldaten vorgestellt mit typischen Leitsymptomen, welche – sofern sie auch im Auslandseinsatz auftreten – einer stationären neurologischen Versorgung im Heimatland bedürfen.
Fakt ist: Die rasche neurologische Abklärung und Therapieeinleitung, oft im Rahmen einer interdisziplinären Versorgung, entscheidet wesentlich über das Management und die Kurz- sowie Langzeitprognose des Patienten.
Literatur:
- Deuschl F et al.: Die Versorgung neurologischer Patienten in der Notaufnahme. Aktuelle Neurologie 2009; 36: 433-436.
- Royl JC et al.: Neurological chief complaints in an emergency room. Nervenarzt 2010; 81: 1226-1230.
- Moellges B et al.: Stellungnahme der Deutschen Gesellschaft für Neurologie (DGN), der Deutschen Gesellschaft für Neurologische Intensiv- und Notfallmedizin (DGNI) und der Deutschen Schlaganfall Gesellschaft (DSG) zur Situation der stationären Notaufnahme. Aktuelle Neurologie 2007; 34: 544.
Datum: 22.03.2011
Quelle: Wehrmedizinische Monatsschrift 2011/2-3