3D-TECHNIKEN IN DER DENTALEN IMPLANTOLOGIE
St. Westendorf
Die Langzeitprognose in der dentalen Implantologie für einen chirurgischen und prothetischen Implantaterfolg hängt im Wesentlichen ab von einer präzisen Planung unter Einbeziehung prothetischer und chirurgischer Aspekte ab [1].
Dieses beinhaltet vor allem die optimale Ausnutzung des vorhandenen knöchernen Angebotes. Optimale Behandlungsplanung reduziert die Möglichkeit von Komplikationen, sie vermindert die Behandlungszeit, verkürzt die postoperative Heilungsphase, verbessert das ästhetische Ergebnis und gewährleistet die Funktion der prothetischen Versorgung [2,3].
In diesem Zusammenhang wird die bildgestützte Diagnostik und Planung, wie z. B. Computertomographie und Digitale Volumentomographie als Voraussetzung für die exakte Umsetzung der Implantatplanung genannt [4].
Zur korrekten Übertragung der dreidimensional orientierten präimplantologischen Planungen haben sich verschiedene Verfahren etabliert [5,6,7].
So erfolgt die Umsetzung der gewonnenen Planungsdaten über Navigationssysteme [8,9,10,11,12,13,14,15] oder implantatprothetische Führungsschablonen [16,17,18,19]. Die größte Schwierigkeit bei Verwendung eines intraoperativen Navigationssystems besteht darin, eine Referenz sicher am Patienten zu befestigen, um Bewegungen des Patienten erfassen zu können. So ist die Genauigkeit von Navigationssystemen in diesem Zusammenhang nicht ausreichend [1,20,21,22,23,24]. Nachteilig ist zudem der enorme Zeit- und Investitionsaufwand, der bei dieser Art des implantologischen Verfahrens benötigt wird. Daher ist die Anwendung der intraoperativen Navigation in der dentalen Implantologie für die klinische Routine nicht geeignet [22].
Bei der Verwendung von implantatprothetischen Schablonen ist zwischen konventionellen Schablonen und Führungsschablonen zu unterscheiden.
Konventionelle Schablonen (Orientierungsschablonen) werden zwar im Sinne des „Backward planning“ entsprechend der prothetischen Vorgaben hergestellt, sie können allerdings nur die Implantatposition unter prothetischen Gesichtspunkten wiedergeben, ohne die anatomischen Strukturen mit einzubeziehen.
In diesem Zusammenhang stellten Nickenig et al. fest, dass die konventionellen Schablonen in zwei Dritteln der Fälle nichts mit der realen Knochensituation zu tun haben und insofern lediglich zur Körnung zu Beginn des Eingriffs genutzt werden können. Eine CT-Analyse nach der Insertion im Modell ergab, dass bei der konventionellen Schablone insbesondere im Apexbereich des Implantates die größte Abweichung zur idealen Positionierung vorlag (mittlere Abweichung >2mm) [16].
Bei Führungsschablonen sind verschiedene Herstellungstechniken zu unterscheiden. Während einerseits nach CT-Diagnostik die Schablonen in speziellen Zentren stereolithographisch mittels Laserstrahl aus einem flüssigen lichthärtenden Kunstharz polymerisiert werden können (z. B. Nobelguide®, SimPlant®), verwenden andere Systeme im zahnärztlichen Labor hergestellte Schablonen, deren Führungshülsen mit einem Übertragungssystem eingesetzt werden (CoDiagnostiX®, Med3D®). (Abb. 1a, 1b, 1c, 1d und 1e)
Diese Technik setzen wir seit 2007 in der klinischen Routine ein. Im Folgenden werden wir näher auf dieses Verfahren eingehen.
Backward planning
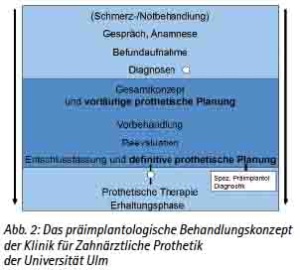
Die Ersteinschätzungen der Behandlungssituation und des Patienten sollte allgemeine Bedenken gegenüber einem operativem Eingriff und die Nutzen/- Risiko-Abschätzung beinhalten (Abb. 2).
Hierbei gilt es, die Wünsche des Patienten mit dessen Anamnese in Einklang zu bringen. Die Frage nach den lokalen Voraussetzungen in dem prospektiven Implantationsgebiet und nach dem Aufwand mit dem eine Implantation durchzuführen wäre, sollte schon im Vorfeld geklärt werden. Nicht jeder Patient erfüllt die Forderung nach einer körperlich durchführbaren motivierten, konsequenten Pflege der neuen Versorgung oder etwa über das Durchhaltevermögen, den entsprechenden Zeitaufwand mitzutragen, der oftmals um einiges größer ist, als bei möglichen Versorgungsalternativen.
Die implantologische Planung und Therapie ist immer Bestandteil eines Gesamtsanierungskonzeptes. Somit ist präoperatives Planen unerlässlich, um dem ästhetischen und funktionellen Anspruch an implantatgetragener Prothetik gerecht zu werden [25,26].
Das Einfügen der implantatbezogenen diagnostischen, planerischen und operativen Abläufe in dieses Gesamtkonzept sollte daher sehr sorgfältig bedacht werden.
In unserem Versorgungsbereich legen wir besonderes Augenmerk auf die logistische Einheit zwischen der prothetischen und der chirurgischen Konzeption. Bei Erstvorstellung des Patienten in der Implantatsprechstunde ist neben dem Chirurgen immer auch ein Prothetiker und ein Zahntechniker vertreten. Mittels Modellanalyse und unter zur Hilfenahme zunächst 2-dimensionaler Röntgendiagnostik werden die Wünsche des Patienten mit dem prothetisch, chirurgisch und zahntechnisch Möglichen abgestimmt.
Nach Aufnahme der Anamnese und Studium der klinischen Situation veranschaulicht die Analyse der Studienmodelle das Platzangebot, die prospektiven Implantatachsen, die Kronen-Implantatlängen-Relation und die Implantatanzahl.
Unter Berücksichtigung dieser Gegebenheiten müssen die diversen Möglichkeiten der Augmentationschirurgie genutzt werden, um ein entsprechendes knöchernes Fundament für die enossale Implantologie zu schaffen. Der Idealfall ist eine Restitutio ad integrum mit einem Zahn-zu-Zahn-Rekonstruktionskonzept [19,27].
Augmentationsverfahren
Der Kieferknochen verliert nach Zahnverlust an horizontaler und vertikaler Dimension und folgt einem bestimmten Resorptionsmuster [28]. Ein ausreichendes Knochenlager ist daher unabdingbare Voraussetzung für eine erfolgreiche Osseointegration eines enossalen Implantates [29], um ästhetisch und funktionell gute implantologische Ergebnisse erzielen zu können.
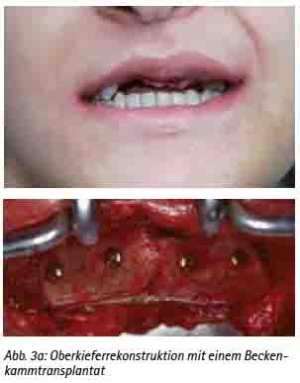
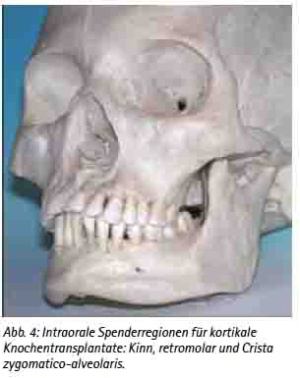
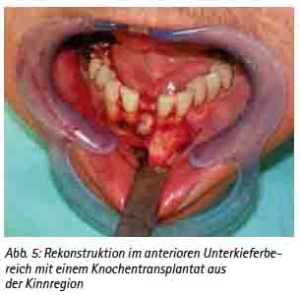
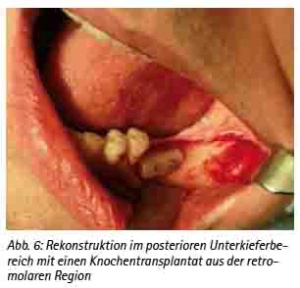
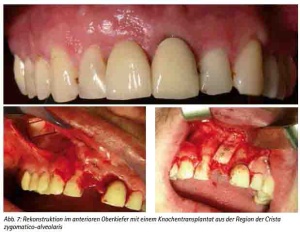
Präimplantologisch augmentative Maßnahmen sind bei ca. 40 % der Implantatversorgungen notwendig [30]. Das Ziel einer präimplantologischen Behandlung muss die Optimierung des Implantatlagers sein, um die prothetisch erforderliche Implantatposition sicherzustellen. Bewährt hat sich hierfür das autologe Knochentransplant. Dafür stehen verschiedene intra- und extraorale Spenderregionen zur Verfügung [31]. Es ist keine immunologische Reaktion zu erwarten. Das Transplantat dient als Leitstruktur zum Einsprossen von Gefäßen und evoziert die Osteokonduktion. Weniger Resorptionen ergibt die Stabilisierung der autologen Transplantate mit Osteosynthesematerial [32]. Die Auswahl der Spenderregion wird durch die erforderliche Knochenmenge, der Knochenqualität und der Morbiditätsrate der Spenderregion bestimmt [33,34,35,36,37,38]. Diese Voraussetzungen erfüllt als extraorale Spenderregion die Crista iliaca des Beckens, die bei großflächigen Augmentationen, wie z. B. beidseitiger Sinuslift mit Anlagerungsosteoplastik oder Rekonstruktionen größerer Kieferkammdefekte verwendet wird (Abb. 3a, 3b, 3c, 3d, und 3e). Es können hier mono- oder bikortikale Knochenspäne gewonnen werden [39,40,41]. Für den implantologisch tätigen und chirurgisch versierten Zahnarzt stehen die intraoralen Spenderregionen sicherlich im Fokus (Abb. 9a). Als klinisch relevant sind hier die Kinnregion, die Retromolarregion und die Crista zygomaticoalveolaris zu nennen [42,43] (Abb. 4, 5, 6 und 7). In der Regel sind diese Eingriffe in Lokalanästhesie durchführbar und eignen sich hervorragend bei augmentativen Eingriffen wie dem einseitigen Sinuslift oder kleinen Kieferkammdefekten [44]. Wurde eines der genannten augmentativen Verfahren gewählt, empfehlen wir eine Einheilzeit von drei bis maximal sechs Monaten bis zur implantologischen Versorgung.
3D-Röntgendiagnostik und computerunterstützte Planung
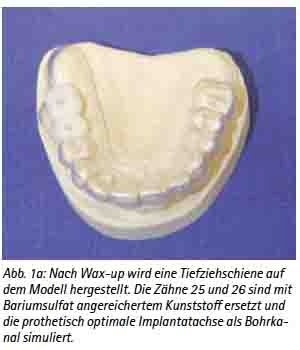
Nach Abschluss der konservierenden und parodontalen Vorbehandlung und Funktionsanalyse wird das diagnostische Wax-up im Dentallabor durchgeführt. Das Meistermodell wird dubliert und eine starre Tiefziehschiene von 1-1,5 mm Dicke mithilfe des Vakuumverfahrens über die Zahnaufstellung gezogen. Diese Referenzierungsschiene trägt der Patient während der Durchführung der CT-Scans. In den zahnlosen Arealen werden hierbei die zu ersetzenden Zähne mit röntgendichtem Kunststoff mit Zusatz von Bariumsulftat im Verhältnis 1:4 aufgefüllt. Es ist wichtig, dass die Ausrichtung und die Anatomie der Zähne der späteren Versorgung entsprechen. Zusätzliche Fräsungen in den Kunststoffzähnen zur Darstellung der optimalen Implantatachse erleichtern in der Planung die spätere Ausrichtung der Implantate in axialer und sagittaler Richtung.
Zusätzlich werden in der Schablone röntgendichte Marker eingearbeitet, welche in der späteren Planungssoftware auffindbar sind und die genaue Position der Schablone im CT oder DVT beschreiben festlegen. Zur Referenzierung der Schablone bei der Planungssoftware CoDiagnostiX® werden drei Titanpins definierter Länge und Breite verwendet, welche eine definierte Ebene beschreiben, die als Referenzierungsebene (Nullebene) genutzt wird (Abb. 1a, 1b und 1c).
Seit einem Jahr ist es jedoch möglich auch ohne Referenzierungspins eine exakte Referenzierung durchzuführen. Dazu werden im zahntechnischem Labor die Situationsmodelle des Patienten gescannt und mit den Daten aus der Planungssoftware digital übereinander gelegt. Wir sprechen hier vom „Matching“. Zudem lässt sich auch die spätere Suprakonstruktion digital einpflegen.
Eine klinische Kontrolle der Schablonenpassung vor der CT-Aufnahme ist unerlässlich. Änderungen haben immer einen Einfluss auf den Erfolg der 3D-Therapie, da die Röntgenschablone in die spätere Führungsschablone überführt wird [17].
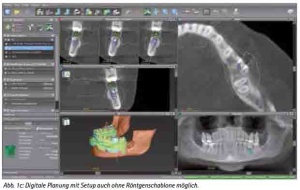
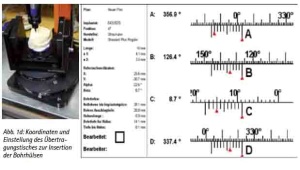
Die gewonnenen CT-Bilder werden in ein DICOM-Format (Digital imaging and communications in medicine) konvertiert und per CD, DVD, Email oder PACS an den Behandler verschickt. Durch die Verwendung des DICOM-Standards lassen sich die Daten unterschiedlicher bildgebender Systeme unabhängig vom jeweiligen Hersteller einlesen. Die Daten werden importiert und die Implantate virtuell gesetzt. Entsprechende Implantatlängen- und -durchmesser können so dem Knochenangebot angepasst werden und sind herstellerspezifisch frei wählbar. Zur Herstellung der Bohrschablone werden die so gewonnen Koordinaten der Implantatposition, die als Abweichung von der oben erwähnten Nullebene errechnet werden, an das entsprechende Labor versandt (Abb. 1d). Der Techniker kann die Schablone mittels des Übertragungstisches so ausrichten, dass die Bohrungen für die Führungshülsen entsprechend der geplanten Implantatpositionen und -achsen im Bezug zur Nullebene gesetzt werden.
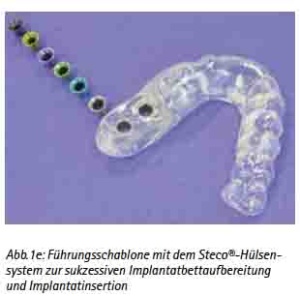
Die Software ermöglicht es, die Implantatpositionen an den wichtigen anatomischen Strukturen in der Axial-, Sagittal- und Querschnittansicht zu analysieren und auszurichten. Die gewohnte Panoramaansicht-Darstellung sowie die 3D-Rekonstruktion dienen der Veranschaulichung der Planungsergebnisse. Der Verlauf des N. alveolaris inferior wird semiautomatisch durch den Behandler eingegeben und kann so realistisch dargestellt werden [1]. Je nach Implantatsystem werden die Führungsmutterhülsen automatisch (z. B. Straumann-Guide®, Camlog-Guide®) oder semiautomatisch (z. B. AstraTech®) kalibriert. Die unterschiedlichen Bohrer werden im Operationssitus mit dem Tube-in-Tube-System entweder mit Führungslöffeln oder Führungshülsen geführt (Abb. 1e).
Die entscheidenden Vorteile einer 3D-diagnostisch unterstützten computergeplanten Implantatinsertion soll im Folgenden anhand von Beispielen veranschaulicht werden.
Darstellung sensibler anatomischer Strukturen
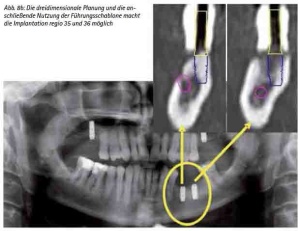
Sensible anatomische Strukturen (wie z. B. der N. alveolaris inferior) verlaufen oftmals in der zu versorgenden Implantatregion. Die zweidimensionale Panoramaschichtaufnahme vermittelt gerade bei geringem Knochenangebot den Eindruck, dass eine Implantation entweder nicht, nur unter großem Risiko oder mit Abweichungen in der optimalen Implantatachse oder -länge durchzuführen wäre. Die Darstellung im 3-dimensionalen Bild zeigt dann mitunter doch entgegen der eigentlichen Erwartung die Möglichkeit für einen optimalen Eingriff, der mit Hilfe der Führungsschablone auch in diesem für eine Freihandimplantation gewagten Operationsumfeld sicher durchzuführen ist (Abb. 8a, 8b).
Optimierung der Implantatposition an das Restknochenangebot
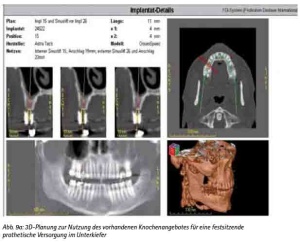
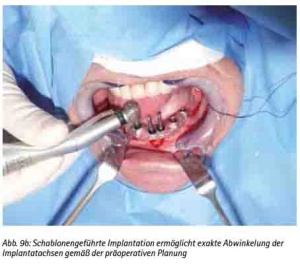
Der zahnlose Ober- und Unterkiefer oder das stark reduzierte Restgebiss vermitteln aufgrund des stark atrophierten Knochenangebotes und der unübersichtlichen Weichgewebsstruktur (z. B. Schlotterkamm) einen klinisch schwierigen Anhalt über die prothetisch günstige Positionierung von Implantaten. Sollte zudem ein augmentatives Vorgehen nicht in Frage kommen oder kontraindiziert sein, können anhand der Darstellung der knöchernen Situation mögliche Implantatpositionsalternativen herausgearbeitet werden. Die virtuelle Planung ermöglicht es dem interdisziplinären Behandlungsteam, je nach Knochenangebot zwischen den durch die Implantatanzahl bestimmten Alternativen einer implantatgetragenen herausnehmbaren oder festsitzenden Versorgung wählen zu können (Abb. 9a, 9b).
Verfahren bei Implantation mit Sinusbodenelevation
In den Fällen bei geringer vertikaler Knochenhöhe im Seitenzahnbereich des Oberkiefers ermöglicht die 3D-Analyse die Darstellung der Knochenhöhe in Bezug auf die Kieferhöhle. Es kann nun zwischen den unterschiedlichen Vorgehensweisen gewählt werden. Ist eine Knochenhöhe zum Erhalt einer Primärstabilität vorhanden, diese im Bereich des Apex des zunächst virtuellen gesetzten Implantates allerdings zu gering, wird der Operateur ein einzeitiges Verfahren mit Insertion des Implantates mit simultanem internem Sinuslift wählen.
Sollte das Implantat zirkulär von ca. einem Drittel von Knochen umgeben sein, also noch eine Primärstabilität zu erzielen sein, lässt sich simultan zur Implantation ein externer Sinuslift durchführen.
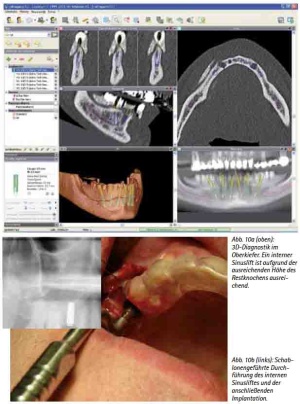
Unterschreitet das Knochenangebot jedoch diesen Wert wählen wir in der Regel ein zweizeitiges Vorgehen mit einer Einheilzeit des transplantierten autologen Knochens von drei Monaten (Abb. 10).
Diskussion
Auch wenn in der Radiologie seit Jahren die überwiegende Mehrzahl der diagnostischen Aufnahmen mit dreidimensionalen Techniken erstellt wird, muss weiterhin die rechtfertigende Indikation für diese strahlenintensivere Röntgenaufnahme vom Behandler individuell gestellt werden. Zweidimensionale Aufnahmen bieten in vielen Gebieten der chirurgischen Diagnostik heute keine ausreichende Basis mehr. Insbesondere vor komplexen Eingriffen ist eine detaillierte Analyse des Operationssitus nur mit dreidimensionalen Aufnahmetechniken möglich.
Die Computertomographie oder die digitale Volumentomographie ermöglichen es, die Anatomie eines atrophen Kiefers nach Zahnverlust oder die präoperative Situation nach augmentativen Eingriffen dreidimensional darzustellen. Die Veranschaulichung auch sensibler anatomischer Strukturen wie den N. alveolaris inferior, den Sinus maxillaris und die benachbarten Zahnwurzeln, verbessert den anatomischen Überblick und damit die chirurgische Sicherheit während der Operation [45,46].
Durch die Entwicklung von kosteneffizenten Bildgebungsverfahren wie die Dentale Volumentomographie (DVT) ist es auch in der zahnärztlichen Praxis möglich, die 3D-Diagnostik nutzen zu können [47].
Als entscheidender Vorteil der DVT gegenüber der CT wird in der Literatur die geringere Strahlenbelastung angeführt [48,49].
Diverse Studien haben sich mit der Überprüfung der Genauigkeit von computerunterstützten Implantationen beschäftigt. Um den Patienten für die Genauigkeitsuntersuchung postoperativ keiner zusätzlichen Strahlenbelastung auszusetzen, finden sich in der Literatur vor allem in- vitro-Studien. Sarment et al. untersuchten die durchschnittliche Abweichung der Implantatposition am Apex im Vergleich zur Planung. Bei der Verwendung von stereolithographisch hergestellten Führungsschablonen betrug die mittlere Abweichung 1.0mm im Gegensatz zu 2.1 mm bei konventionellen Orientierungsschablonen [50].
Auch van Steenberghe et al. zeigten in ihrer Studie, dass es nahezu eine perfekte Deckung zwischen den Achsen und Positionen der geplanten und dann inserierten Implantate gibt, wenn mit Hilfe einer stereolithographisch hergestellten Bohrschablone inseriert wurde [51].
Wir haben unser Patientenkollektivs mittels eines neuartigen Übertragungssystems untersucht, welches die präoperative Position der Implantate in der Planung mit der tatsächlichen postoperativen Implantatposition vergleicht, ohne dass der Patient einer zusätzlichen Strahlenbelastung ausgesetzt wird. Die Genauigkeitswerte in unserem Patientenkollektiv bestätigen die in der Literatur angegebenen Genauigkeitswerte [52].
Mit der dreidimensionalen, computerunterstützten Planung ist man in der Lage, die Knochensituation im Implantatgebiet mit der Planungssoftware zu evaluieren und somit anatomische Komplikationen wie dünne Knochenlamellen, Dehiszenzen, Fenestrationen oder unzureichende Knochenqualität vorauszusagen. Die Software ist ein zuverlässiges Instrument in der Entscheidungshilfe zur Notwendigkeit von Augmentationen, Sinusbodenelevationen oder Bone splittings ,und sie trägt in der Folge zur Verbesserung des ästhetischen Ergebnisses bei [10].
Die Länge der Aufbereitungsbohrung lässt sich virtuell nicht so genau festlegen wie dies in der klinischen Situation möglich ist. Die Verwendung von CT-Daten erlaubt aufgrund der zu geringen Auflösung nicht die genaue Bestimmung der tatsächlichen Knochenhöhe im Submillimeterbereich, wie sie gerade im ästhetisch anspruchsvollen Bereich entscheidend sein kann. Unserer Erfahrung nach ist daher die Verwendung von Bohrern mit fest fixierten Tiefenstopps nicht zu empfehlen. Eine Nachkorrektur der Tiefe der Bohrung ist bei diesen Systemen nur erschwert möglich. Daher sind variable Tiefenstopps vorteilig. Auch hiermit kann auf ein großflächiges Aufklappen zur Darstellung oftmals im Sinne eines minimalinvasiven Behandlungskonzeptes verzichtet werden.
Der oftmals diskutierten möglicherweise verminderten Kühlung des Bohrkanals bei schablonenunterstützter Implantation begegnen wir mit einer vestibulär reduzierten Schienenform mit der Möglichkeit zur zusätzlichen externen Kühlung beim Aufbereiten des Implantatstollens.
FAZIT
Der Gebrauch eines CT oder DVT für die Implantatplanung verbessert die Übereinstimmung von geplanter zu postoperativer Implantatposition gegenüber konventionellen Planungen anhand von 2D-Aufnahmen [53,54].
Das von uns verwendete computerunterstützte Implantationsverfahren hat sich in der klinischen Routine bei über 400 Patientenfällen bereits bewährt. Der zeitliche Aufwand für den Behandler hält sich mit der leichten Verständlichkeit und Handhabung der Planungssoftware in Grenzen (15-30 min pro Patientenfall). Der operative Zeitaufwand reduziert sich um so mehr, je mehr Implantate in einer Sitzung inseriert werden. Die Genauigkeit der Umsetzung von der virtuellen Planung auf den Operationssitus genügt den chirurgischen Ansprüchen, zumal die größte Fehlerquelle des 3D-Verfahrens mit großer Wahrscheinlichkeit die eigene Planung darstellt [17].
Abbildungen:
Abb. 1a: Nach Wax-up wird eine Tiefziehschiene auf dem Modell hergestellt und anschießend Titanpins zur Referenzierung inseriert. Der Zahn 24 ist mit Bariumsulfat angereichertem Kunststoff ersetzt und die prothetisch optimale Implantatachse als Bohrkanal simuliert.
Abb. 1b: Bestimmung der Nullebene im Übertragungstisch (GoniX®, FA etc.).
Abb. 1c: Kalibrierung der Nullebene durch semiautomatisches Erkennen der Titanpins.
Abb. 1d: Koordinaten und Einstellung des Übertragungstisches zur Insertion der Bohrhülsen.
Abb. 1e: Führungsschablone mit dem Steco®-Hülsensystem zur sukzessiven Implantatbettaufbereitung und Implantatinsertion.
Abb. 2: Das präimplantologische Behandlungskonzept der Klinik für Zahnärztliche Prothetik der Universität Ulm.
Abb. 3a: Oberkieferrekonstruktion mit einem Beckenkammtransplantat.
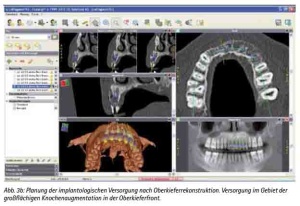
Abb. 3b: Planung der implantologischen Versorgung nach Oberkieferrekonstruktion Versorgung im Gebiet der großflächigen Knochenaugmentation in der Oberkieferfront.
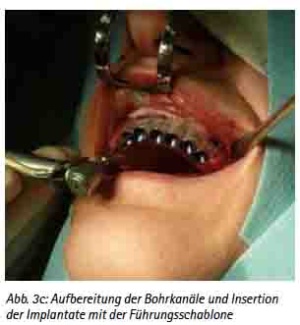
Abb. 3c: Aufbereitung der Bohrkanäle und Insertion der Implantate mit der Führungsschablone.
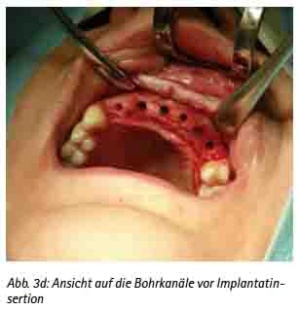
Abb. 3d: Ansicht auf die Bohrkanäle vor Implantatinsertion.
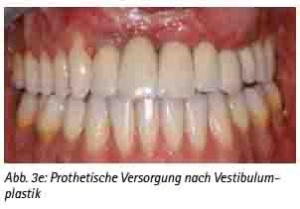
Abb. 3e: Prothetische Versorgung nach Vestibulumplastik.
Abb. 4: Intraorale Spenderregionen für kortikale Knochentransplantate: Kinn, retromolar und Crista zygomatico-alveolaris.
Abb. 5: Rekonstruktion im anterioren Unterkieferbereich mit einen Knochentransplantat aus der Kinnregion.
Abb. 6: Rekonstruktion im posterioren Unterkieferbereich mit einen Knochentransplantat aus der retromolaren Region.
Abb. 7: Rekonstruktion im anterioren Oberkiefer mit einem Knochentransplantat aus der Region der Crista zygomatico-alveolaris.
Abb. 8a: Die zweidimensionale Planung erlaubt keine Implantation in der regio 35 und 36 aufgrund des Verlaufes des N.alveolaris inferior.
Abb. 8b: Die dreidimensionale Planung und die anschließende Nutzung der Führungsschablone macht die Implantation regio 35 und 36 möglich.
Abb. 9a: 3D-Planung zur Nutzung des vorhandenen Knochenangebotes für eine festsitzende prothetische Versorgung im Unterkiefer.
Abb. 9b: Schablonengeführte Implantation ermöglicht exakte Abwinkelung der Implantatachsen gemäß der präoperativen Planung.
Abb. 10a: 3D-Diagnostik im Oberkiefer. Ein interner Sinuslift ist aufgrund der ausreichenden Höhe des Restknochens ausreichend.
Abb. 10b: Schablonengeführte Durchführung des internen Sinusliftes und der anschließenden Implantation.
Datum: 27.03.2015
Wehrmedizin und Wehrpharmazie 2014/4