Zahnärztliches Therapiekonzept bei Patienten mit posttraumatischer Belastungsstörung und Bruxismus
Aus der Abteilungen XXIII – Zahnmedizin¹ (Klinischer Direktor: Oberstarzt Dr. T. Eger) und der Abteilung VI – Psychiatrie² (Kommisarische klinische Direktorin: Oberfeldarzt Dr. U. Simon) des Bundeswehrzentralkrankenhauses Koblenz (Kommandeurin: Generalarzt Dr. A. Nolte) und der Poliklinik für Prothetische Zahnmedizin und Biomaterialien³ (Klinische Direktorin: Prof. Dr. P. Scheutzel) des Zentrums für Zahn-, Mund- und Kieferheilkunde des Universitätsklinikums Münster
Einleitung
Chronischer Stress und dadurch ausgelöste Warnreaktionen führen zu psychologisch begründeten funktionellen Abwehrreaktionen der Nerven-Muskel Systeme und Bruxismus. Bruxismus nimmt trotz weniger kauintensiver Ernährung des modernen Lifestyles bei jüngeren Menschen in der westlichen Welt zu. Ein durch Bruxismus verursachtes okklusales Trauma wird in implantologischen, kieferorthopädischen, parodontologischen und prothetischen Lehrbüchern mit besonderem Augenmerk auf die Erfolgraten von zahnärztlichen Therapieformen beschrieben (Wieckzewicz et al. 2014).Bruxismus ist eine Erkrankung des Kieferbewegungsapparates (ICD 10: F45.8), die durch Reiben und Pressen der Zähne charakterisiert ist.
Die Symptome treten tagsüber häufiger bei Frauen als bei Männern auf, während des Schlafes zeigen sich keine geschlechtsspezifischen Unterschiede.
Knirschen am Tage steigert das Risiko für nächtliches Knirschen und umgekehrt.
Menschen, die während zahnärztlicher Therapie Scherze machen, Reiben und Pressen die Zähne tagsüber sowie nachts häufiger und haben mehr Angst vor zahnmedizinischer Behandlung. Obwohl diese zusätzlichen klinischen Befunde relativ unbedeutend sind, können sie für zukünftige Forschungen von Interesse sein.Der Wunsch nach Kontrolle ist nicht notwendigerweise mit Bruxismus, dem Scherzen während Zahnbehandlungen oder Zahnbehandlungsangst assoziiert (Wincour et al 2011, Giraki et al. 2010).
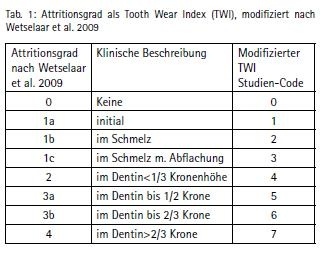
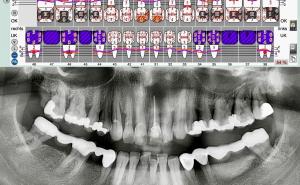
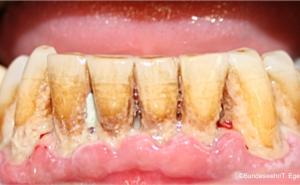
Zahnhartsubstanzdefekte von mehr als 50 % der Kronenlänge verursachen häufig kostenintensive prothetische Folgekosten bei geringer Haltbarkeit dieser Versorgungen (Wetselaar et al. 2009). Sichtbarer Verlust an Zahnhartsubstanz, ohne Kariesursache („Toothwear“) als Attrition durch Bruxismus verursacht, kann durch Erosion von Säure (Nahrung, Erbrechen) und Abrasion (meist auf die Anwendung von groben Zahnpasten und aggressiven Zahnputztechniken zurückzuführen) verstärkt werden. Zur Quantifizierung der verlorenen Zahnhartsubstanz erfolgte die Bestimmung des Tooth Wear Index an Ober- und Unterkiefermodellen (mod. TWI 0 - 7 n. Wetselaar et al. 2009).
Die Behandlungsmöglichkeiten des Bruxismus umfassen beispielsweise okklusale Korrekturen der Zahnreihen, Verhaltensänderungen durch Biofeedback und pharmakologische Therapieansätze (Shetty et al. 2011).
Posttraumtische Belastungsstörungen und Zahnmedizin
Posttraumatische Belastungsstörung sind unter anderem eine mögliche Folgereaktion eines oder mehrerer traumatischer Ereignisse (wie zum Beispiel Krieg oder Kriegsgefangenschaft), die an der eigenen Person, aber auch an fremden Personen erlebt werden können. (AWMF-Definition 2011). Eine Posttraumatische Belastungsstörung (PTBS) ist eine psychische Erkrankung (ICD-10: F43.1). PTBS gehen definitionsgemäß ein oder mehrere belastende Ereignisse von außergewöhnlichem Umfang oder katastrophalem Ausmaß (psychisches Trauma) voran. Dabei muss die Bedrohung nicht unbedingt die eigene Person betreffen, sondern sie kann auch bei anderen erlebt werden (beispielsweise Zeuge eines schweren Unfalls oder einer Gewalttat).
Die PTBS tritt in der Regel innerhalb eines halben Jahres nach dem traumatischen Ereignis auf und geht mit unterschiedlichen psychischen und psychosomatischen Symptomen einher. Häufig kommt es zum Gefühl von Hilflosigkeit, sowie durch das traumatische Erleben zu einer Erschütterung des Ich- und Weltverständnisses. Bei den jährlichen Neuerkrankungen ist die Zahl der PTBS-Fälle zwischen 2015 und 2018 von 235 auf 189 einsatzbedingte psychische Erkrankungen gesunken. (Presse- und Informationsstab BMVg Berlin 2016, 60. Jahresbericht des Wehrbeauftragten, 2019).
Die erstmalige wissenschaftliche Analyse der Ursachen, Präventions- und Behandlungsmöglichkeiten von PTBS aus dem Vietnam Krieg erfolgte 1983 im Auftrag des Kongresses der Vereinigten Staaten (Kulka et al. 1988).
In verschiedenen Kasuistiken wurde auf ausgeprägte Attritionen einzelner Zähne in Verbindung mit Schmerzreaktionen an Prämolaren, Molaren und Kiefergelenk als klinische Zeichen, die durch Zahnärzte bei PTBS-Patienten erfasst werden können, hingewiesen (Wright et al. 2004). An kroatischen Kriegsveteranen mit PTBS konnten erheblich häufiger schmerzhafte Verspannungen der Kaumuskulatur und häufiges Kiefergelenksknacken gegenüber einer gleichaltrigen Vergleichsgruppe ohne Kriegsteilnahme und PTBS festgestellt werden (Muhvic-Urek et al. 2007, Uhac et al. 2011).
Craniomandibuläre Dysfunktionen (CMD) und Bruxismus bei PTBS-Patienten
CMD und Bruxismus sind unterschiedliche Krankheitsbilder. Der Vorhersagewert von vorhandenen Attritionen durch Zahnknirschen für eine PTBS-Entwicklung wurde in einem retrospektiven wehrmedizinischen Sonderforschungsprojekt (12K1-S-80 1414) durch unsere Arbeitsgruppe eruiert. Die vorgelegte Untersuchung belegt, dass an PTBS erkrankte Soldaten aus Kriegseinsätzen signifikant häufiger schmerzhafte orofaziale Funktionsstörungen (bei 80 % konnte ein Kiefergelenksknacken beobachtet werden, 100 % litten unter schmerzhaften Muskelbefunden) entwickeln. Hierbei ergaben sich hohe Korrelationen für chronische Schmerzwerte der Kiefer- und Gesichtsmuskulatur (GCS-Fragebogen, DentaConcept), eingeschränkter Mundöffnung (31,4 ± 8,0 mm), Stressparametern (DASS-Fragebogen, DentaConcept) und ausgeprägten Zahnattritionen (> 30 % der natürlichen Zahnkronenlänge) mit der PTBS-Entwicklung im Vergleich zu einer Kontrollgruppe die über vergleichbare Auslandseinsatzbelastung, Alter, Geschlecht und Zahnzahl verfügte. 80 % der PTBS-Patienten hatten vor der stationären Aufnahme neben einer Blut- und Verletzungsphobie ebenfalls eine Zahnbehandlungsphobie entwickelt und über mehr als zwei Jahre keinen Zahnarzt für Behandlungs- oder Präventionsmaßnahmen aufgesucht.
Die Wiederherstellung einer attraktiven und biologisch gesund erscheinenden Restauration der orofazialen Strukturen bei PTBS-Patienten kann die Langzeitstabilität durch höhere Selbstwertschätzung und erleichterte soziale Interaktionen erhöhen (Friedlander et al. 1987).
Allen modernen PTBS-Behandlungsansätzen ist gemein, dass sie integrativ angelegt sind, also meist mehrere Verfahren in sich vereinen.
Zahnmedizinischer Untersuchungs- und Behandlungsablauf
Im Folgenden wird ein seit 2014 am Bundeswehrzentralkrankenhaus Koblenz in Zusammenarbeit der Abteilungen Psychiatrie und Zahnmedizin entwickeltes begleitendes zahnmedizinisch präventives und funktionstherapeutisches Behandlungskonzept dargestellt.Alle Teilnehmer erhalten nach Mundhygienemotivation eine subgingivale Zahnsteinentfernung, sowie bei funktionellen Beschwerden eine Schienentherapie mittels Interceptor.
Anschließend erfolgte bei allen Patienten die anamnestische Datenerhebung, die klinische Erhebung eines vollständigen zahnärztlichen und parodontalen Befundes und die Durchführung einer klinischen Funktionsanalyse. Im Rahmen der anamnestischen Datenerhebung erfolgte analog eines speziellen Fragenkataloges (Textkasten 2) zur Feststellung von Bruxismus die persönliche Befragung der Patienten.
Danach erfolgte die Anleitung zur funktionellen Selbstbeobachtung und Selbstmassage der Kaumuskulatur.
+ max. zwei Tage:
Mundhygienemotivation nach Plaquerelevation (Aproximalraum-Plaque-Index nach Lange et al.1977) und gegebenenfalls subgingivale Zahnreinigung.
+ max. drei Tage:
Abformung des Ober- und Unterkiefers sowie arbiträre Gesichtsbogen-Übertragung.
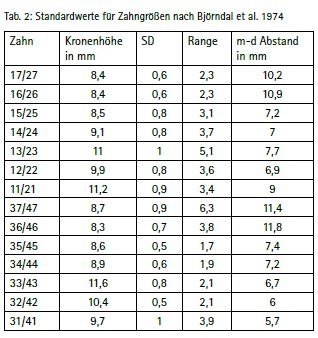
Zur Quantifizierung der verlorenen Zahnhartsubstanz erfolgt die Bestimmung des Tooth Wear Index an Ober- und Unterkiefer Modellen (Wetselaar et al. 2009). Als Vergleichswerte für Kronenstandardgrößen wurden die Angaben für 17- bis 21-jährige Männer von Björndal et al. (1974) verwendet (Tabelle 2).
+ max. vier Tage:
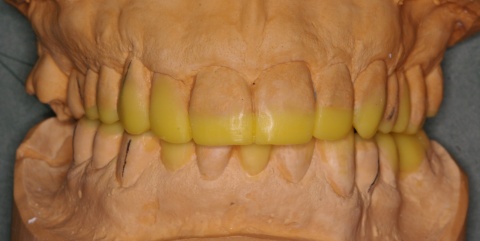
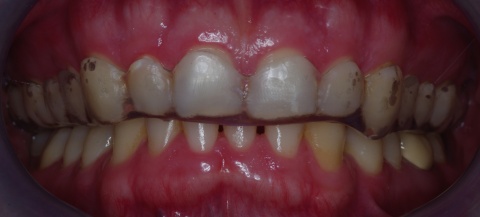
Eingliederung einer Kunststoff-Relaxationsschiene (Interceptor) im Oberkiefer mit gleichzeitigen Kontakten regio 13/14 sowie 23/24 zur Eckzahnführung bei Protrusion und Laterotrusion. (Abb. 1)
+ fünf bis sieben Tage/ + sechs Wochen/ + drei Monate:
Schienenkontrollen mit Erfassung des Schienentrageverhaltes und der Tragezeiten, gleichmäßige Reduktion der Aufbisse um jeweils 1 mm sowie gegebenenfalls Anfertigung neuer Kunststoff-Relaxationschienen.
+ sechs Monate:
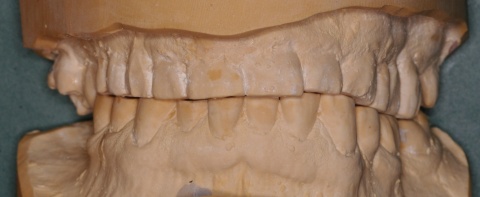
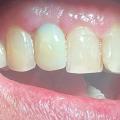
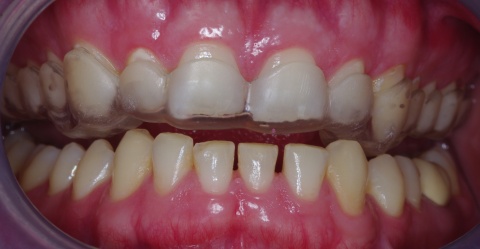
Eingliederung einer adjustierten Dauerschiene mit Front-Eckzahnführung (zum Beispiel Michiganschiene) und Bisshebung nach erneuter Gesichtsbogenübertragung oder individuelle Schienengestaltung bei fehlenden Seitenzähnen (Abb. 2).
+12 Monate/ +18 Monate bis fünf Jahre:
Falls notwendig Bisshebung nach Waxup (Abb. 3 und 4) vor folgender Kronen- und Brückenversorgung.
Bei 120 PTBS-Patienten konnte durch die Schienentherapie die Mundöffnung innerhalb von sechs Wochen wieder auf Werte über 50 mm erhöht und eine deutliche Schmerzreduktion erzielt werden. 22 Patienten gaben an, die Schiene nicht mehr zu tragen. Bei 29 Patienten wurden aufgrund des fortgeführten Bruxismus zwischen zwei und sechs Kunststoff-Relaxationschienen über einen Zeitraum von bis zu fünf Jahren angefertigt. Nach zwölfmonatiger Therapie trugen 35 Patienten eine adjustierte Michiganschiene mit Front-Eckzahnführung zur Bißhebung zwecks Ausgleichs der verlorenen vertikalen Bisshöhe. Eine prothetische Bisshebung erfolgte in vier Behandlungsfällen und wird durch eine weitere Schienentherapie zur Vermeidung von Keramikabplatzungen bei Bruxismus-Rezidiven begleitet.
Fazit
Die Stressverarbeitung mittels Bruxismus und hohem Attritionsindex stellt einen Hinweis auf eine drohende pathologische Stressverarbeitung dar. In diesem Fällen wird eine funktionelle Untersuchung in Verbindung mit einem Belastungsfragebogen empfohlen. Die betroffenen Soldaten können durch Psychologen mit entsprechenden Verhaltenstherapien eine „adäquate“ Stressverarbeitung erlernen.
Anschrift für die Verfasser:
Oberstabsarzt Dr. Felix Wörner
BwZKrhs Koblenz
Rübenacher Str. 170
56072 Koblenz
E-Mail: [email protected]
Literatur bei den Verfassern.
Abbildungen: Dr. Thomas Eger
Datum: 19.03.2020
Quelle:
Wehrmedizin und Wehrpharmazie 4/2019
Wehrmedizin und Wehrpharmazie 4/2019
Wehrmedizin und Wehrpharmazie 4/2019