Einleitung
Seit einigen Jahren sinkt der Anteil der Rauchenden in der Bevölkerung, aber immer noch raucht etwa jede fünfte Person im Alter ab 15 Jahren. Die Mehrheit der Rauchenden konsumiert täglich bis zu 20 Zigaretten. Das Rauchverhalten von Männern und Frauen hat sich zunehmend aneinander angeglichen. Unter Männern ist der Raucheranteil mit 27,1 % deutlich höher als unter Frauen, von denen 19,1 % rauchen. Rauchen hat generell durch die zahlreichen Inhaltsstoffe des Tabakrauches einen multifaktoriellen Einfluss auf die Gewebe, die mikrobielle Zusammensetzung sowie das Immunsystem und somit unbestritten auf Herz-Kreislauf-Erkrankungen und auf die parodontalen Erkrankungen.
Das zahnärztliche Team kann die Folgen des Rauchens auf Vorgänge im Mund frühzeitig diagnostizieren und dem Patienten genau erklären.
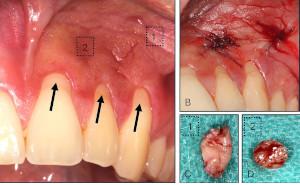
Die Zähne von Rauchenden weisen jedoch aufgrund der vasokonstriktorischen Wirkung des Nikotins weniger Entzündungszeichen und weniger Bluten auf Sondieren, wodurch erste Erkrankungsanzeichen der Parodontitis vom rauchenden Patienten häufig erst aufgrund ästhetisch beeinträchtigender Rezessionen, dem typischen foetor ex ore und gegebenenfalls Zahnwanderungen und/oder Parodontalabszessen bemerkt werden. Raucher, die mehr als zehn Zigaretten am Tag rauchen, erleiden ein stärkeres Voranschreiten der Parodontalerkrankung als Nichtraucher oder ehemalige Raucher mit chronischer Parodontitis. Bei Soldaten, die über zehn Jahre gute Compliance bezüglich der Einhaltung der empfohlenen Behandlungstermine in Parodontaltherapie zeigten, ist die Häufigkeit des Rauchens der Hauptrisikofaktor für die Entwicklung der chronischen Parodontitis und Zahnverlust. Der Anteil der Rauchenden bei schweren Parodontitisfällen an Soldaten ist höher als im zivilen Vergleich.
Aktivrauchen sowie eine Passivrauchbelastung kann durch die Bestimmung von Nikotin beziehungsweise dem Nikotin-Metaboliten Cotinin im Serum oder Urin nachgewiesen werden. Nikotin hat nur eine kurze Halbwertszeit von 30 Minuten bis zwei Stunden. Cotinin wird wesentlich langsamer eliminiert (Halbwertszeit 20 Stunden). Daher ist die Bestimmung von Cotinin der spezifischere Indikator für die passive und aktive inhalatorische Aufnahme von Tabakrauch. Eine Normalisierung des Cotininwertes ist nach etwa einwöchiger Nikotinabstinenz zu beobachten.
Parodontologisches Therapiekonzept gemäß Leitlinie der European Federation of Periodontolgy
Die erste Therapiestufe bei Parodontitispatienten bezweckt, auf eine Veränderung des Verhaltens einzuwirken, indem der Patient motiviert wird, Maßnahmen zur Entfernung des supragingivalen Biofilms und der Kontrolle von Risikofaktoren umsetzt. Dies schließt Interventionen zur Änderung des Gesundheitsverhaltens ein, um bekannte Risikofaktoren für die Entstehung und Progression von Parodontitis zu eliminieren beziehungsweise abzumildern (Raucherentwöhnung, Verbesserung der metabolischen Kontrolle eines Diabetes, eventuell körperliche Bewegung, Ernährungslenkung und Gewichtsreduktion).
Die zweite Therapiestufe (ursachenbezogene Therapie) zielt auf die Kontrolle (Reduktion/Elimination) des subgingivalen Biofilms und Zahnsteins (subgingivale Instrumentierung). Dies sollte unabhängig vom Stadium der Erkrankung – aber nur an Zähnen mit Ausbildung von parodontalen Taschen – bei allen Parodontitispatienten angewandt werden. Zusätzlich dazu können weitere Interventionen erforderlich sein. Hierzu zählt meist die adjuvante Anwendung physikalischer oder chemischer Mittel und systemisch wirksamer Antibiotika.
Die dritte Therapiestufe zielt auf die Behandlung der Bereiche der Dentition ab, welche nicht adäquat auf die vorherigen Behandlungsschritte reagiert haben (Taschentiefen > 4 mm mit Bluten nach Sondieren oder tiefe parodontale Taschen ≥ 6 mm). Das Ziel ist es dabei, den Zugang für die subgingivale Instrumentierung zu verbessern oder die Läsionen, die zur Komplexität der Parodontalbehandung beitragen (Knochentaschen und Furkationsbefall), regenerativ oder resektiv zu therapieren.
Die individuelle Reaktion auf die dritte Therapiestufe sollte nochmals beurteilt werden (parodontologische Reevaluation). Sind die Therapieziele im Idealfall erreicht, werden die Patienten in die unterstützende Parodontaltherapie (UPT) als vierte Therapiestufe aufgenommen. Bei Patienten mit schwerer Parodontitis (Stadium III und IV) ist es möglich, dass diese Therapieziele nicht bei allen Zähnen erreicht werden können. Die UPT zielt darauf ab, bei allen behandelten Parodontitispatienten parodontale Stabilität aufrechtzuerhalten. Abhängig vom gingivalen und parodontalen Status werden dabei präventive und therapeutische Interventionen aus den ersten beiden Therapiestufen kombiniert. Diese Betreuung sollte in regelmäßigen und den Bedürfnissen des Patienten angepassten Intervallen erfolgen. Bei jeder dieser UPT-Sitzungen und bei jedem Patienten kann eine erneute Therapie nötig sein, wenn ein Wiederauftreten der Erkrankung erkannt wird. Die Bereitschaft zur Umsetzung des empfohlenen Mundhygieneregimes und ein gesunder Lebensstil sind ebenfalls Bestandteil der UPT.
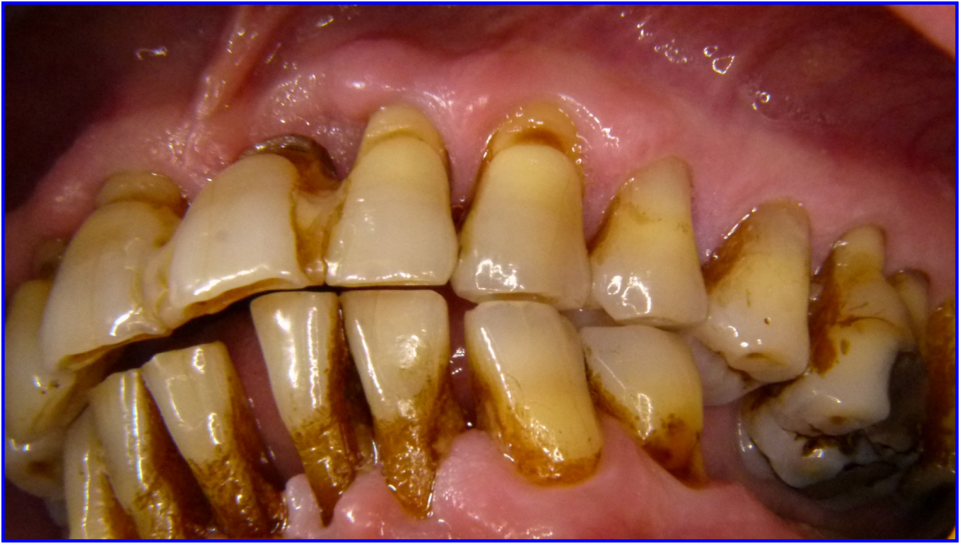
einer Parodontitis
Begleitende systemische Antibiose bei schwerer generalisierter Parodontitis
Der Einsatz einer begleitenden systemischen Antibiose bei schwerer Parodontitis ist im Rahmen der nicht-chirurgischen Parodontaltherapie erforscht. Systemische Antibiotika sollen aufgrund von Bedenken bezüglich der Gesundheit des Patienten und den Auswirkungen systemischer Antibiotika auf den Gesundheitszustand der Bevölkerung nicht routinemäßig zusätzlich zur subgingivalen Instrumentierung eingesetzt werden. Deshalb sollte die Behandlung dieser Hochrisikopatienten durch spezifisch fort- und weitergebildete Zahnärzte durchgeführt werden. Die adjuvante Verwendung bestimmter systemischer Antibiotika kann für bestimmte Patientengruppen (zum Beispiel mit nachgewiesener rascher Progression, generalisierten Stadien III/IV und junge Erwachsene) erwogen werden.
Bei schwerer Parodontitis ist der Einsatz von Amoxicillin und Metronidazol umfangreich mit klinischen und mikrobiologischen Befundverbesserungen belegt. Der Einsatz von systemischem Amoxicillin plus Metronidazol direkt im Anschluss der nicht-chirurgischen Parodontaltherapie führte zu einer signifikanten Reduktion der Patienten die positiv auf einen Nachweis von P. gingivalis und A. actinomycetemcomitans im Vergleich zu Patienten die nur nicht-chirurgisch behandelt wurden oder ein Plazebo eingenommen haben.
Der systemische Einsatz von Nitroimidazolpräparaten für einen Zeitraum von zehn bis 14 Tagen wurde bei erhöhten Anaerobiernachweisen aufgrund der günstigen klinischen Effekte und erheblichen anhaltende Bakterienzahlreduktionen empfohlen.
Weitere Antibiotika wie Azithromycin sind klinisch erfolgreich erprobt worden. Weiterhin fehlt Evidenz bezüglich der best-möglichen klinischen Einsatzprotokolle und Dosierungen der Präparate. Bei Rauchern sind die beschriebenen zusätzlichen klinischen Effekte durch systemische Antibiotika zur nicht-chirurgischen Parodontaltherapie gering und strittig.
Ergebnisse
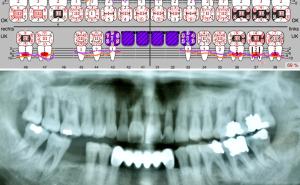
Im Rahmen der Studie erhielten 26 Nichtraucher, fünf der später rauchfreien Patienten (die Tabakentwöhnung erfolgte in sechs Stufen – siehe Textkasten) und 28 der persistierenden Raucher aufgrund der mikrobiologischen Untersuchungsergebnisse eine begleitende systemische Antibiose.
Bei 18 Patienten mit „Fullmouth deep scaling and root planing“ (FMDSRP) und begleitender Antibiose von Amoxicillin und Metronidazol gelang eine Reduktion der Zahnfleischtaschen ≥ 6 mm. Bei Patienten, die zur nicht-chirurgische Parodontaltherapie keine begleitende Antibiose erhielten, konnte der Anteil tiefer Zahnfleischtaschen um 75 % bis zum Studienende reduziert werden.
Die Reduktion der tiefen Zahnfleischtaschen war in der Gruppe der Rauchfreien höher als bei Rauchern und Nichtrauchern.
Lediglich fünf der 44 Raucher konsumierten weniger als zehn Zigaretten, hingegen 26 Raucher ≥ 20 Zigaretten pro Tag. Die Analyse der Tabakabhängigkeit entsprechend den Fagerström-Test-Score 0 bis 4 für geringe Abhängigkeit wurde für 27 Patienten, 5 bis 6 für mittelstarke Abhängigkeit für 14 Patienten und 7 bis 10 Punkte für zehn stark abhängige Raucher ermittelt. Keinem der stark vom Tabakkonsum abhängigen Patienten gelang eine Tabakentwöhnung im Studienzeitraum. Die Patienten der Rauchergruppe reduzierten im Verlauf der Behandlung die Zahl der durchschnittlich täglich konsumierten Zigaretten nicht signifikant. Die Cotininspiegelbestimmung bei Studienende bestätigte die Tabakentwöhnung bei sieben Patienten. Fünf Patienten waren im Untersuchungszeitraum nach Tabakentwöhnung wieder Raucher mit geringgradig niedrigerem Tabakkonsum.
Diskussion
Tabakkonsum ist ein vermeidbarer Risikofaktor für die Entstehung ebenso wie das Fortschreiten von Parodontitis. Gerade an Soldaten in militärischen Stresssituationen wurden die Folgen ulzerierender Stomatitidien durch übermäßigen Tabakkonsum schon 1859 an Heeressoldaten durch De la Bergeron beschrieben.
Parodontitispatienten können von Maßnahmen zur Raucherentwöhnung profieren, um die Behandlungsergebnisse und die Stabilität der parodontalen Situation zu verbessern. Die Interventionen bestehen aus einer kurzen Beratung und können eine Überweisung für tiefergehende Beratungen und Pharmakotherapie beinhalten.
Zahnärzte haben bisher Tabakentwöhnungsprogramme nur selten in den Praxisalltag und das Behandlungskonzept integriert. Die Tabakentwöhnung mittels bewusstseinsbildender psychagogischer Aufklärung und Motivation durch Zahnärzte erreichen Erfolgsraten von 15 % über drei Monate und sind vergleichbar unseren Ergebnissen. Mittels Nikotinersatztherapie werden durchschnittlich 1,77-fach mehr erfolgreiche Tabakentwöhnungen erreicht als mit bewusstseinsbildenden Methoden. Die unerwünschten Arzneimittelwirkungen von Tabakentwöhnungsmedikationen (zum Beispiel lokale Irritationen, Mundtrockenheit, Verdauungsstörungen und Sodbrennen) und Kontraindikationen (beispielsweise Schlafstörungen und Essstörungen, aber auch schwerwiegende Nierenerkrankungen) sind häufig den Patienten nicht bekannt. Die bewusstseinsbildende Erklärung zu den Tabakwirkungen und den Kurzzeiteffekten des Tabakstops neben den Langzeiteffekten begründet die psychologische Motivation zur Tabakentwöhnung. Tabakverzicht führte in einigen Studien zu deutlich besseren Behandlungsergebnissen bei der Parodontaltherapie.
Bei Rauchern sind Therapieoptionen deutlich eingeschränkt, da unter anderem chirurgische Therapien um 25 bis 50 % geringere Verbesserungen der klinischen Parameter, als bei Patienten die nie geraucht haben, liefern. Ein Tabakverzicht führt nach zehn bis 20 Jahren zu vergleichbar niedrigen Zahnverlustraten wie für Patienten, die nie geraucht haben. Rauchentwöhnung über einen Zeitraum von zwölf Monaten nach Parodontaltherapie führte zu einer Zunahme günstiger Bakterienarten. Dies legt nahe, dass der individuelle bakterielle Biofilm durch die Dysbiose zwischen Bakterien und Wirt durch Tabakkonsum beziehungsweise Tabakverzicht ebenso verändert wird, wie durch den Einsatz von Antibiotika.
Fazit
Bei Rauchern, Nichtrauchern sowie aktuell tabakentwöhnten Patienten war die Therapie, unabhängig von den unterschiedlichen systemischen Antibiotikatherapien, im einjährigen Untersuchungszeitraum erfolgreich. Raucher haben in unserer Untersuchung mit einer begleitenden systemischen Antibiose zum FMDSRP eine größere Zahl ihrer tiefen parodontale Taschen reduziert als Nichtraucher. Tabakentwöhnung führte zu einer starken Reduktion des Blutens nach Sondieren im Untersuchungszeitraum.
Mit der Wahl der Antibiotikasubstanzen, der begrenzten Dauer und der Limitation auf eine Hochrisikogruppe sind wichtige Prinzipien von Antibiotic Stewardship berücksichtigt, wie sie in den aktuellen internationalen und nationalen Leitlinien und Empfehlungen der WHO, des ECDC (European Centre for Disease Prevention and Control), der Kommission ART (Antiinfektiva, Resistenz und Therapie) beim Robert Koch-Institut (RKI) einschließlich der deutschen S3-Leitlinie „Strategien zur Sicherung rationaler Antibiotika-Anwendung im Krankenhaus“ beschrieben sind.
Studien zur Tabakentwöhnung durch Zahnärzte geben keine ökonomische Kosten-Nutzen-Bewertung an. Es kann jedoch nicht ausgeschlossen werden, dass zusätzliche Kosten im Zusammenhang mit der psychologischen Intervention anfallen. Der systemische Gesundheitsnutzen, der durch diese Interventionen erzielt werden kann, würde im Falle des Erfolgs jedoch bei verschiedenen Komorbiditäten geringere Kosten für die Gesundheitsversorgung bedeuten.
Wehrmedizin und Wehrpharmazie 2/2021
Für die Verfasser:
Oberstarzt Dr. T. Eger
Bundeswehrzentralkrankenhaus Koblenz
Rübenacherstr. 170, 56072 Koblenz
E-Mail: [email protected]