Akutes Subduralhämatom im Rahmen der automatischen Fallschirmsprungausbildung – ein Fallbericht
Hintergrund
Der Ausbildungsstützpunkt Luftlande/Lufttransport in Altenstadt (Oberbayern) ist die zentrale Ausbildungsstätte der Bundeswehr für das Luftlande- und Lufttransportwesen sowie für die militärische Fallschirmsprungausbildung. Einer der zahlreichen Lehrgänge ist die Ausbildung zum Fallschirmspringer mit automatischer Auslösung des Schirms.
Der Lehrgang gliedert sich in eine dreiwöchige Bodenausbildung, gefolgt von einer Woche Fallschirmsprungdienst. Während der Bodenausbildung wird an drei Ausbildungsstationen der Absprung aus dem Luftfahrzeug, das Verhalten in der Luft und bei der Landung trainiert. Bei Letzterem wird der Soldat am sogenannten „Pendel“ hängend aus bis zu 3 m Höhe durch einen Seilzug abrupt herabgelassen (Abbildung 1). Die Ausbildung zum Absprung aus dem Luftfahrzeug erfolgt am Sprungturm. Hier springt der Soldat aus einem etwa 12 m hohen Turm, um wenig später in sein Gurtzeug zu fallen. Am Ende der Ausbildung soll der Lehrgangsteilnehmer sowohl aus einer permanenten Pendelbewegung heraus einen korrekten Landefall, einen sauberen Absprung aus dem Turm als auch jegliche Notverfahren in der Luft beherrschen. Dies dient insbesondere der Vorbeugung von Verletzungen bei einer Landung mit einer durchschnittlichen Sinkgeschwindigkeit von 6 m/s und maximalen Windgeschwindigkeiten von 12 kn.
Fallbericht
Anamnese
Der 23-jährige Soldat G. nahm Anfang März 2014 an der Ausbildung im automatischen Fallschirmsprung teil. Im Laufe der ersten Ausbildungswoche wurde

Während der Woche sollte die Ausbildungseinheit von G. die insgesamt dritte Pendelstunde absolvieren. Dem Ausbilder vor Ort fiel nun eine Abgeschlagenheit und Blässe des Soldaten auf. Auf Nachfrage zu seinem Befinden antwortete dieser, dass es ihm gut gehe, er jedoch unter leichten Kopfschmerzen leide. Nach dem fünften Landefall unterbrach der Ausbilder aufgrund anhaltender Schwäche des Soldaten die Ausbildung und schickte ihn in die Pause. Etwa 20 Minuten später übergab sich G., versicherte aber unmittelbar danach dem Ausbilder glaubhaft, dass es ihm wieder gut ginge, und er an der Ausbildung unbedingt weiter teilnehmen wolle. Daraufhin wurde ohne weitere Vorkommnisse der Ausbildungsort von der Halle zum Sprungturm gewechselt. Sowohl beim Anlegen des Gurtzeugs als auch beim wiederholten Sprung vom Turm machte der Soldat hier einen unauffälligen Eindruck. Als er sich jedoch nach der Besprechung seines letzten Turmsprungs vom Ausbilder abmeldete, kollabierte er sogleich und sackte in sich zusammen. Die Ausbilder erkannten einen Krampfanfall und verständigten das örtliche Sanitätspersonal. Etwa 5 min nach Alarmierung erreichte ein Beweglicher Arzttrupp (BAT) mit 2 Rettungsassistenten und einem Sanitätsstabsoffizier (SanStOffz) Arzt den Unfallort.
Klinischer Befund
Bei Eintreffen des Sanitätspersonals zeigte der Patient tonisch-klonische Entäußerungen. Der Primary Survey erbrachte folgende Untersuchungsergebnisse:
Bewusstloser, junger, männlicher Patient in stabiler Seitenlage; freie Atemwege, jedoch nicht erkennbare Atemmechanik bei einer Blutsauerstoffsättigung (Sp02) von 96 %; der regelmäßige Puls war am rechten Handgelenk kräftig, Thorax und Becken waren stabil und der Bauch weich. Es fanden sich keine Extremitätenverletzungen oder anderweitige stark blutende Verletzungen. Der Patient zeigte tonisch-klonische Entäußerungen, die Pupillen waren anisokor, rechts größer als links. Die weitere Untersuchung im Primary Survey war unauffällig.
Behandlung vor Ort
Das Sanitätspersonal stellte die Arbeitsdiagnose generalisierter Krampfanfall bei Verdacht auf Schädel-Hirn-Trauma; es erfolgte die Alarmierung eines zivilen Rettungshubschraubers über die Flugsicherung am Standort Altenstadt.
Bei stabilem Kreislauf, einer Blutsauerstoffsättigung von 96 % und einem weiterhin bestehendem generalisierten Krampfgeschehen erfolgte die komplikationslose Anlage eines venösen Venenverweilzuganges und sogleich der Beginn einer intravenösen antikonvulsiven Therapie. Da es jedoch auch unter der Gabe von 10 mg Diazepam nicht zum Sistieren des Krampfanfalls kam, wurde die Indikation zur Einleitung einer Narkose gestellt. Diese erfolgte nach der Präoxygenierung mit 100 % Sauerstoff mit 400 mg Thiopental und 125 mg Succinylcholin als „Rapid-Sequence-Induction“. Hierunter kam es zum Sistieren des Krampfanfalls. Die endotracheale Intubation konnte bei einem Cormack-1-Situs mühelos durchgeführt werden. Zu einem Abfall der Kreislaufparameter kam es währenddessen nicht. Die Narkose wurde mit Fentanyl und Midazolam fortgesetzt und der Patient nach Eintreffen des zivilen Rettungshubschraubers unter der Verdachtsdiagnose einer intrakraniellen Blutung an dessen Besatzung übergeben und der Transport in ein überregionales Traumazentrum veranlasst.
Klinischer Verlauf
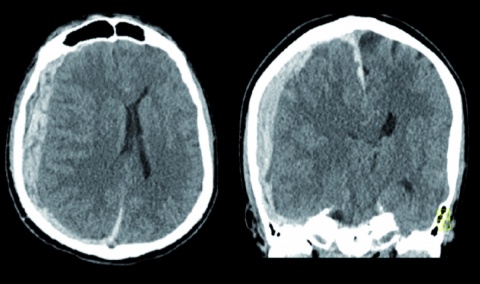
Der erste CT-Scan des Schädels im Schockraum der Zielklinik zeigte ein akutes Subduralhämatom über der gesamten rechten Hemisphäre, im Interhemisphärenspalt sowie auf dem Tentorium mit einer Breite von etwa 18 mm. Korrespondierend zeigte sich eine Mittellinienverlagerung mit einer subfalcinen und tentoriellen Hernierung und deutlich eingeengten basale Zisternen (Abbildung 2). Es erfolgte eine Notfalloperation mit Entlastungskraniotomie der rechten Hemisphäre und Hämatom-aus-räumung.
Die Operation konnte komplikationslos durchgeführt werden und der Patient wurde postoperativ weiterhin intubiert und beatmet auf die Intensivstation verlegt. Es erfolgten die Anlage eines Tracheostomas sowie regelmäßige bildgebende Verlaufskontrollen des Schädels.
Nach etwa 2 Wochen intensivmedizinischer Betreuung wurde bei bildmorphologisch nachzuweisendem Rückgang der Hirnschwellung die Atmung des Patienten sukzessive spontanisiert. Er reagierte zunehmend adäquat und zeigte sich allseits orientiert. Bei der neurologischen Untersuchung fielen eine komplette Oculomotoriusparese des rechten Auges sowie eine – im Verlauf deutlich rückläufige – Dysphagie auf. Weitere neurologische Defizite im Sinne einer Hemiparese, Dysarthrie oder Aphasie konnten nicht eruiert werden. Unter einer antikonvulsiven Therapie mit Levetiracetam 500 mg (1-0-1) trat kein erneutes Krampfereignis auf. Anfang Juni 2014 konnte nach Abformtechnik eine rechtshemisphärische Cranioplastik komplikationslos implantiert werden. Der Soldat berichtete über eine weitgehende Beschwerdefreiheit, wobei bei körperlicher Belastung noch vereinzelt Kopfschmerzen auftraten.
Rehabilitationsphase
Im gesamten Rehabilitationsverlauf machte der Patient sehr gute Fortschritte, so dass zur Verlaufs- und Abschlussuntersuchung im November 2014 ein einsatzfähiger Soldat erschien, dem keine wesentlichen residualen Folgen des erlittenen Schädelhirntraumas nachgewiesen werden konnten. Lediglich im EEG zeigte sich ein leichter Theta-Verlangsamungsherd, der in Zusammenschau der Befunde zur Fortsetzung der antikonvulsiven Therapie führte.
Diskussion
Der geschilderte Fall zeigt zusammenfassend den höchsterfreulichen Verlauf eines Patienten mit akutem Subduralhämatom im Rahmen eines
Schädelhirntraumas. Als Auslöser der Verletzung war in diesem Zusammenhang vermutlich das repetitive Auftreffen des – wenn auch mit Helm geschützten – Kopfes auf „hartem“ Untergrund (Matten) bei der sogenannten Pendelausbildung ursächlich.Die Falldarstellung will nicht pauschalisieren, zeigt jedoch ernüchternd, mit welchen Herausforderungen der Sanitätsdienst auch im Rahmen der regionalen sanitätsdienstlichen Versorgung im Einzelfall rechnen muss. So fand an diesem Tag kein Flug- oder Sprungdienst am Standort Altenstadt statt. Gemäß Anweisung für die Truppenausbildung (AnTrA 10) war damit die Anwesenheit eines BAT in Altenstadt nicht gefordert.
Da das Sanitätsversorgungszentrum (SanVersZ) Altenstadt zu diesem Zeitpunkt jedoch noch über einen eigenen Rettungszug verfügte, waren sowohl ein Arzt mit der Ausbildung „Rettungsmedizin“ als auch zwei erfahrene Rettungsassistenten jederzeit als „BAT“ abrufbar. Das diensthabende Personal war folglich in der gemeinsamen Behandlung medizinischer Notfälle erfahren und sowohl in die Örtlichkeiten als auch in die Handlungserfordernisse eingewiesen.
Nach Umstrukturierung des Sanitätsdienstes zum 1. Januar 2015 wurde das Rettungsdienstpersonal aus den einzelnen
SanVersZ abgezogen und in Rettungszügen am Standort des zuständigen Sanitätsunterstützungszentrums (SanUstgZ) zusammengefasst. Damit soll der Kompetenzerhalt sichergestellt werden. Rettungsassistenten und -sanitäter werden auf Antrag für festgeschriebene Ausbildungsvorhaben entsandt, um vor Ort die notfallmedizinische Versorgung sicherzustellen. Damit ist allerdings sowohl eine Teambildung mit dem Arzt am Einsatzort und ein intensives Training häufiger medizinischer Krankheitsbilder als auch die Vermittlung von Detailkenntnissen über die Liegenschaft oder die Besonderheiten des Dienstbetriebs vor Ort zumindest sehr viel schwieriger geworden.
Auf Grundlage des vorgestellten Ablaufs sollte ggf. darüber nachgedacht werden, an einzelne SanVersZ Rettungsdienstpersonal dauerhaft abzustellen, wenn der Kompetenzerhalt dort sichergestellt werden kann.
Unser Fall zeigt darüber hinaus, dass die Vorgaben der AnTrA 10 in Bezug auf die bereitzustellende Qualität der sanitätsdienstlichen Betreuung bei bestimmten Ausbildungsmaßnahmen regelmäßig überprüft und an die gemachten Erfahrungen angepasst werden muss.
Fazit
Die Anwesenheit von qualifiziertem und erfahrenem militärischen Rettungsdienstpersonal, welches konform zum Prinzip des „Crew-Ressource-Management“ durch bereits absolvierte Einsätze und Übungen trainiert war, konnte in unserem Fall größeren Schaden von einem verletzten Soldaten abhalten.
Auch nach Umstrukturierung der SanVersZ ist ein hohes Ausbildungsniveau von Rettungsdienstpersonal und Ärzten aufrechtzuerhalten um schnellstmöglich qualifizierte Hilfe für verletzte Soldaten zu gewährleisten.
Es stellt sich die Frage, ob das Outcome des Patienten genauso gut gewesen wäre, wenn sich – vorschriftenkonform – an diesem Tag keines oder weniger gut aufeinander abgestimmtes militärisches Rettungsdienstpersonal am Standort Altenstadt befunden hätte.
Für die Verfasser:
Oberstabsarzt Dr. Stefan Kühn
Abteilung X, Bundeswehrkrankenhaus Ulm
Oberer Eselsberg 40
89081 Ulm
E-Mail: [email protected]
Datum: 24.08.2016
Quelle: Wehrmedizinische Monatsschrift 2016/8