PRÄVENTION UND THERAPIE ENDODONTISCH BEDINGTER SCHMERZEN IM AUSLANDSEINSATZ
Zahnschmerzen jeglicher Art können die Einsatzfähigkeit und die Konzentration und Reaktionsfähigkeit während eines militärischen Einsatzes beeinträchtigen. Ein Großteil dieser Zahnschmerzen ist endodontischen Ursprungs und bedarf daher adäquater endodontischer Behandlung. Im folgenden Beitrag sollen präventive und therapeutische Aspekte der Diagnostik und Therapie endodontisch bedingter Schmerzen unter den Bedingungen eines Auslandseinsatzes diskutiert werden.
Epidemiologische Aspekte
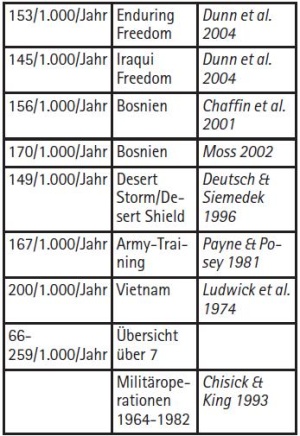
Dass ein beträchtlicher Teil der Zahnarztbesuche auf endodontal verursachte Zahnschmerzen zurückzuführen ist, ist in der Literatur dokumentiert. 40 % der Diagnosen in einer Schmerzambulanz entfielen auf die akute Pulpitis und die akute apikale Parodontitis. Die profunde Karies mit Pulpitis war Anlass für 50 % der Notfallbehandlungen im PRT Feyazabad, der Anteil apikaler Entzündungen wird mit 15 % angegeben. Damit lag in 50 % der Notfälle ein endodontisches Problem zugrunde. Für Mazar-e-Sharif werden für 2008 und 2009 pulpale und periapikale Probleme mit 22,1 %. Karies mit 18,1 % und Traumata mit 1,7 % angegeben. Der endodontische Anteil an zahnärztlichen Notfällen lag damit bei etwa 40%. Während eines viermonatigen Einsatzes der Fregatte Emden im Mittelmeer mit 202 Besatzungsmitgliedern wurden vier direkte und 19 indirekte Überkappungen, acht Trepanationen, 30 Wurzelkanalpräparationen und 16 Medikamentöse Einlagen vorgenommen; eine definitive Wurzelkanalfüllung wird nicht aufgeführt.
Die Inzidenz zahnärztlicher Notfallbehandlungen wird in entsprechenden Nachuntersuchungen mit 140 – 200 pro tausend Soldaten pro Jahr angegeben, Dies entspricht 14 – 20 %, jeder 5.– 7. Soldat bedarf demzufolge einer Notfallbehandlung pro Jahr (Tab. 1). Die Mehrzahl der Notfälle war auf eine Pulpitis zurückzuführen, zweithäufigste Notfallursache waren Probleme mit Weisheitszähnen. 32 - 41 % der zahnärztlichen Interventionen während 2 Militäreinsätzen im Irak (Enduring Freedom 2003 und Iraqui Freedom 2003) bestanden aus Kariesexkavation und Füllungstherapie, etwa 11 - 13 % aus Pulpektomien oder Notfallpulpotomien, nur 3,8 - 4,2 % betrafen die Behandlung dentaler Traumata. Zahnprobleme machten 22 % aller medizinischen Probleme während der Operation Enduring Freedom aus. Die Konsequenzen dieser Not- und Schmerzfälle waren umso schwerwiegender, je kleiner die militärische Einheit war, in der betroffene Soldat Dienst tat.
Der Anteil kariöser und endodontischer Ursachen wird mit etwa 50 % beziffert. Die wenigen vorliegenden Daten verdeutlichen, dass die Prävention, Diagnostik und adäquate Therapie derartiger Schmerzzustände von hoher Relevanz sind.
Prävention
Insbesondere vor Auslandseinsätzen mit limitierten therapeutischen Möglichkeiten kommt der Prävention zahnärztlicher Schmerzfälle eine wichtige Bedeutung zu, da neben dem Problem der fachgerechten temporären und definitiven Versorgung auch zu berücksichtigen ist, dass Personalausfälle aufgrund von Schmerzzuständen oder Behandlungszeiten häufig schlecht zu kompensieren oder gar nicht tolerabel sind.
Der zahnärztlichen Untersuchung vor dem Auslandseinsatz kommt daher eine Schlüsselrolle zu. Sie sollte möglichst so rechtzeitig durchgeführt werden, dass eine Sanierung der diagnostizierten Probleme noch möglich ist und kontrolliert werden kann, ob es nicht zu (kurzfristigen) unerwünschten Reaktionen nach der Behandlung kommt; hierzu zählen u.a. Aufbissbeschwerden aufgrund unzureichender Adhäsion ausgedehnter Kompositrestaurationen (Pumpeffekt), das sog. „Schleiftrauma“, pulpitische Reaktionen nach Exkavation pulpanaher Karies, Okklusionsstörungen nach restaurativer Behandlung oder postoperative Beschwerden nach endodontischen Behandlungen.
Untersuchung
Die Untersuchung vor einem Auslandseinsatz sollte die folgenden endodontisch relevanten Parameter beinhalten:
Zahnärztliche Anamnese
Eine präzise Erhebung aller subjektiven Beschwerden incl. Hypersensibilitäten, Aufbissempfindlichkeiten kann die Identifikation von Problemzähnen erleichtern. Zu beachten ist, dass gerade unter männlichen Patienten klinische Symptome einer reversiblen Pulpitis (gelegentliche Schmerzen/Beschwerden, die schnell wieder nachlassen) nicht ausreichend ernstgenommen und nicht als endodontisches Frühwarnsystem interpretiert, sondern eher als Lappalie („Halb so wild“, „Stell Dich nicht so an…“) ignoriert oder aus Angst vor der Behandlung verdrängt werden. Daher sollte vor allem während der Anamnese vor Auslandseinsätzen hier gezielt nachgefragt werden.
Intraorale Inspektion
Diese beinhaltet die Untersuchung auf Cracks, Erosionen und freiliegende Dentinareale (Zahnhals). Hierzu kann das Durchleuchten der koronalen Zahnhartsubstanzen mit einer Kaltlichtsode oder der Polymerisationslampe hilfreich sein.
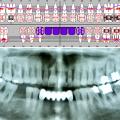
Kariesdiagnostik: Die Anwendung einer intraoralen Lichtquelle (Kaltlicht) kann zur Entdeckung von Approximalkaries wichtig sein, in Zweifelsfällen sollten Bissflügelaufnahmen angefertigt werden (Abb. 1).
Füllungsstatus
Insuffizient erscheinende Füllungen können untergliedert werden in:
- Keine sofortige Therapie notwendig: kleinere Randimperfektionen; Okklusionsprofil nicht optimal. Bei erkennbaren Hyperbalancen ist eine Okklusionskorrektur dringend zu empfehlen, da es aufgrund der Stresssituation im Einsatz leicht zu verstärktem Pressen und Knirschen mit Auswirkungen auf die Pulpa, den Zahnhalteapparat und/oder die Kiefergelenke kommt).
- Füllungsreparatur möglich: kleinere Randimperfektionen ohne Hinweise auf ausgedehnte Karies, kleinere Substanzverluste an Zahnhartsubstanz oder Füllungsmaterial, keine klinische Symptomatik), es muss nicht die gesamte Füllung erneuert werden.
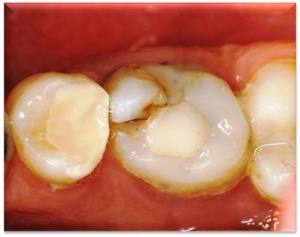
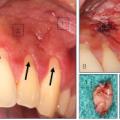
- Füllungsaustausch: Die gesamte Füllung sollte entfernt werden. Dies gilt für alle Fälle mit klinischen Symptomen und dem Risiko, einer sich unter der Restauration ausbreitenden aktiven Karies, größere marginale Randimperfektionen, ausgedehntere Substanzverluste an Schmelz, Dentin oder Füllungsmaterial; Risiko von Höckerfrakturen (Abb. 2) oder vollständigem Füllungsverlust, Risiko umfassender Dentinexposition.
Bei der Einteilung sollte berücksichtigt werden, ob und mit welchem Aufwand und welcher Prognose ein Austausch oder eine Reparatur vorhandener Restaurationen mit erkennbarem Therapiebedarf unter Einsatzbedingungen möglich wäre.
Sensibilitätstest
Bei allen Zähnen mit fraglichem Status sollte eine Einzelzahnröntgenaufnahme angefertigt werden, um Zähne mit radiologisch evidenter Pulpanekrose umgehend einer Therapie zuführen zu können.
Röntgendiagnostik
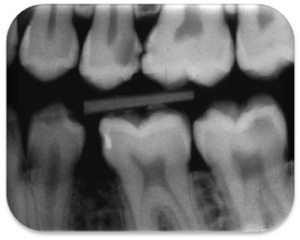
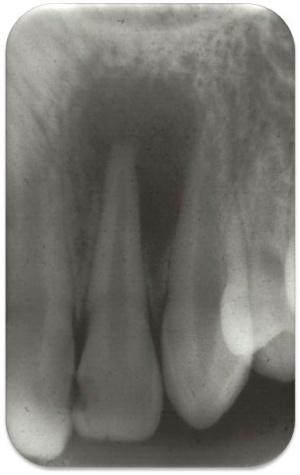
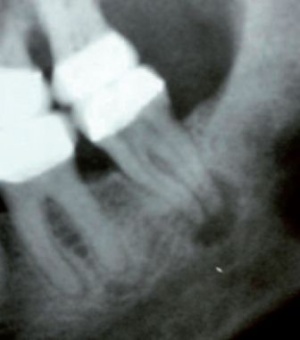
Als primäre Risikozähne sind alle Zähne mit einer erkennbaren Parodontitis apicalis anzusehen (Abb. 3). Aber auch ausgedehnten kariösen Läsionen und pulpanahen Restaurationen sollte Aufmerksamkeit geschenkt werden. Die röntgenologisch erhobenen Befunde müssen mit den klinischen Befunden genau abgeglichen werden. Liegen an einem Zahn zwei Befunde vor, z. B. pulpanahe Restauration und Aufbissempfindlichkeit, sollte eine therapeutische Intervention (Füllungstherapie, Wurzelkanalbehandlung) erwogen werden.
Risikobestimmung
Zur Abschätzung des Risikos endodontisch bedingter Zahnschmerzen und der daraus abzuleitenden Eingruppierung in eine der vier DFC-Klassen liegen keine oder nur zu unzureichende evidenzbasierte Daten vor.
Risikofaktor Karies
Die profunde Karies mit Pulpitis war Anlass für 50 % der Notfallbehandlungen im PRT Feyazabad. Die Wahrscheinlichkeit, mit der eine Karies sich so progredient entwickelt, dass es zum Auftreten akuter Schmerzen kommt, ist nicht kalkulierbar. Neben Stagnation und Progression der Karies spielen hier Faktoren wie Ernährungsgewohnheiten und Mundhygiene eine entscheidende Rolle. Berücksichtigt man den erhöhten Süßigkeitskonsum unter Einsatzbedingungen, Mausberg et al. beschrieben einen mittleren Verzehr von 6 kg/Kopf und eine signifikante Verschlechterung der Mundhygiene während eines viermonatigen Einsatzes auf einer Fregatte, muss von einer erhöhten Kariesprogression ausgegangen werden. Mehrfach wird beschrieben, dass der Mundgesundheitszustand sich unter diesen äußeren Bedingungen verschlechtert. Im Einzelfall ist daher zu diskutieren, ob zusätzlich Speicheltests durchgeführt werden sollten, um das Kariesrisiko genauer zu bestimmen. Hierbei ergäbe sich zusätzlich der positive diagnostische Effekt, dass eine erhöhte LB-Zahl auf bislang nicht entdeckte kariöse Läsionen hinweisen könnte. Um die Ausdehnung okklusaler Kariesläsionen abschätzen zu können, ist die Anfertigung von Bissflügelaufnahmen unverzichtbar, die Verwendung der Laserfluoreszenzdiagnostik (Diagnodent) hilfreich und empfehlenswert.
Risikofaktor Parodontitis apicalis
Epidemiologische Studien zeigen, dass in der Altersgruppe 20 - 60 J. bis zu 60% der Untersuchten eine Parodontitis apicalis aufweisen, bei 35-Jährigen waren dies in mehreren Studien bereits 30 - 40%. Wie hoch sich dieser Anteil bei Bundeswehrsoldaten nach den mit der Abschaffung der Wehrpflicht verbundenen Änderungen in der Struktur und Zusammensetzung der BW darstellt, bleibt noch zu klären. 5 % der chronischen apikalen Läsionen entwickelten innerhalb eines Untersuchungszeitraums von 15 Jahren akute Symptome. Zu berücksichtigen ist hierbei allerdings, dass unter Einsatzbedingungen in einem ungewohnten Klima Modulationen der Immunantwort möglicherweise zu einer höheren Schmerzinzidenz führen können. Entsprechende Spekulationen und Verdachtsmomente scheinen momentan aber nicht ausreichend durch sichere Daten belegt.
Risikofaktor wurzelkanalgefüllter Zahn
Die Häufigkeit akuter Exazerbationen an wurzelkanalgefüllten Zähnen (mit und ohne Parodontitis apicalis) ist nicht bekannt. Da die Resultate aus zahlreichen epidemiologischen Studien aus verschiedenen Ländern und Regionen daraufhin deuten, dass bis zu 50 % der untersuchten wurzelkanalgefüllten Zähne eine periapikale Entzündung aufweisen, sollte der Untersuchung endodontisch vorbehandelter Zähne große Aufmerksamkeit geschenkt werden. In allen Zweifelsfällen sollte eine diagnostische Röntgenaufnahme angefertigt werden.
Wird eine vor dem Einsatz angefertigte Röntgenaufnahme dem Soldaten mitgegeben oder digitalisiert und gespeichert, kann sie unter Einsatzbedingungen ohne die Möglichkeit einer aktuellen Röntgendiagnostik als diagnostisches Hilfsmittel die Befundung, Therapieentscheidung, Behandlungsplanung und die Therapie unter Umständen deutlich erleichtern und verbessern.
Die Richtlinien der Dt. Gesellschaft für Zahnerhaltung sahen als Indikationen für die Revision einer Wurzelkanalbehandlung vor:
- Klinische Symptome
- Radiologische Anzeichen einer Parodontitis apicalis
- Nicht gefüllte Kanalsysteme
- Ungefüllte endodontische Hohlräume
- Exposition einer WKF zum Mundhöhlenmilieu.
Risiko wurzelkanalgefüllter Zahn mit insuffizienter WKF
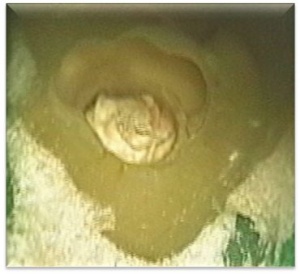
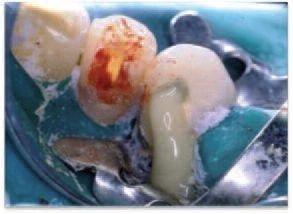
Ob ein Zahn mit radiologisch nicht zufrieden stellender Wurzelkanalfüllung ohne klinische und radiologische Symptome in jedem Fall einer Revisionsbehandlung unterzogen werden sollte, wird kontrovers diskutiert. Aufgrund des Fehlens belastbarer Daten zur Inzidenz akuter Exazerbationen an wurzelkanalbehandelten Zähnen wird es sich immer um eine Einzelfallentscheidung unter Abwägung mehrerer Faktoren (Schwierigkeitsgrad und Prognose einer Revision, Zeitliche Möglichkeiten, Länge des Auslandseinsatzes u. v. m.) handeln müssen. Zu beachten ist bei dieser Diskussion allerdings, dass die Prognose einer Revisionsbehandlung deutlich besser ist, wenn der Zahn (noch) keine Parodontitis apicalis aufweist. Liegt bereits eine Läsion vor, beträgt die Erfolgsaussicht ca. 10% weniger, die präventive Revision einer fragwürdigen Wurzelkanalbehandlung ist also als durchaus diskussionswürdige Therapieoption anzusehen. Gibt das Röntgenbild keine ausreichende Sicherheit für eine Therapieentscheidung, empfiehlt sich eine Diagnostik der Wurzelkanalfüllung am Wurzelkanaleingang (Geruch, Farbe, Konsistenz, Dichtigkeit, Sondierbarkeit, usw.) (Abb. 4a, 4b, 4c). Dies erscheint insbesondere für Einheiten mit höherem Risiko eines Barotraumas (Flieger, Taucher) dringend geboten.
In die Überlegungen mit einzubeziehen ist natürlich auch, dass unter Einsatzbedingungen die sachgemäße Revisionsbehandlung an einem anatomisch komplizierten, evtl. auch noch komplex restaurierten (Stiftaufbau, Krone, massive Wurzelstifte) Zahn unter Umständen (fehlende Zeit, fehlendes Instrumentarium) nicht realisierbar ist und ausschließlich die Extraktion als Therapiemöglichkeit verbleibt.
Risiko wurzelkanalgefüllter Zahn mit Parodontitis apicalis
In der angegebenen Hierarchie stellt dies sicher die höchste Risikostufe dar, da eine akute Exazerbation aufgrund eines therapeutisch schwerer beherrschbaren Keimspektrums die größten Komplikationen aufwirft und zugleich die technischen Probleme einer Revisionsbehandlung nicht unterschätzt werden dürfen. Die Häufigkeit akuter Exazerbationen an Zähnen mit einer Wurzelkanalfüllung wurde in einer Nachuntersuchung mit etwa 6 % der Zähne (n=185) angegeben, 15 % der Untersuchten berichteten über leichtere Beschwerden. Van Nieuwenhuysen et al. (1994) kontrollierten über 6 Jahre 420 asymptomatische endodontisch behandelte Zähne mit kleinen periradikulären Läsionen und /oder röntgenologisch erkennbaren technischen Mängeln der Füllungen (Länge, Homogenität). Während sich in 94 % der Fälle der Status nicht änderte, kam es in knapp 3 % der Fälle zu einem Misserfolg.
Therapeutische Gesichtspunkte
Die militärischen Konsequenzen dentaler Notfälle stellten sich umso schwerwiegender dar, je kleiner die vom Ausfall betroffene Militäreinheit war. Auffällig ist, dass die Behandlung dentaler Notfälle in verschiedenen Militäroperationen relativ konsistent in über 30 % der Fälle in temporärer Restauration oder Verschreibung eines Analgetikums/Antibiotikums und in ca. 20 % in der Extraktion bestand. Umgekehrt zeigt ein Bericht aus der US Navy über die Operation Desert Storm, dass bei guter Organisation und Ausrüstung des zahnärztlichen Dienstes Personalausfälle unter dem Marinepersonal vollständig vermieden werden konnten. Eine Pulpitis war Anlass für 50 % der Notfallbehandlungen im PRT Feyazabad, der Anteil apikaler Entzündungen wird mit 15 % angegeben. Damit lag in 50 % der Notfälle ein endodontisches Problem zugrunde.
Vitalerhaltung und Direkte Überkappung
Die Vitalerhaltung stellt eine bewährte Behandlungsoption mit allerdings sehr eng begrenztem Indikationsspektrum dar. Aufgrund der bekannten Probleme in der Differenzialdiagnostik zwischen reversibler und irreversibler Pulpitis wird dieses Indikationsspektrum aber leicht überschritten und es kommt zum Misserfolg, der Pulpanekrose. Unter den Bedingungen eines Auslandseinsatzes sollte daher von Versuchen der Vitalerhaltung mit fraglicher Prognose abgesehen werden.
Irreversible Pulpitis
Leitsymptome einer irreversiblen Pulpitis sind Spontanschmerz, langandauernder und reizüberdauernder Schmerz, Nachtschmerz und Wärmeempfindlichkeit, während Kälte lindert. Wird bei der Kariesexkavation die Pulpa eröffnet, liegt sicher eine irreversible Pulpitis vor, auch wenn der Zahn zuvor keine Symptome zeigte. In Zweifelsfällen sollte einer Vitalexstirpation der Vorzug vor dem unsicheren Versuch der Vitalerhaltung gegeben werden.
Die endodontische Behandlung sollte nach Möglichkeit in einer Sitzung erfolgen. Da der Wurzelkanal nicht bakteriell kontaminiert ist und mit der Entfernung des entzündeten Pulpagewebes die Ursache der Schmerzen entfernt wurde, ist eine medikamentöse Einlage nicht notwendig. Bei einzeitiger Behandlung wird zudem das Risiko einer Kontamination des Endodontes zwischen den Behandlungssitzungen minimiert und es entfällt die Notwendigkeit der mühevollen Entfernung der medikamentösen Einlage. Eine Metaanalyse mehrere Studien zur Fragestellung ein- oder mehrzeitige Behandlung zeigte eine leichte Überlegenheit bezüglich der Erfolgsquote für die einzeitige Behandlung. Eine Nachkontrolle von 102 während der Operation Desert Shield durchgeführten einzeitigen Wurzelkanalbehandlungen ergab eine Erfolgsquote von 89 %.
Ist für eine einzeitige Behandlung nicht ausreichend Zeit vorhanden, so ist vor allem an mehrwurzeligen einer Pulpaamputation der Vorzug vor einer – möglicherweise unvollständigen – Pulpaexstirpation der Vorzug zu geben. Diese Therapiemaßnahme ist insbesondere dann zu favorisieren, wenn keine aktuellen Röntgenaufnahmen des Zahnes vorliegen und auch nicht angefertigt können (Schiffseinsatz). Da die Anatomie des schmerzenden Zahnes in diesem Fall nicht bekannt ist, kann eine Instrumentation mit dem großen Risiko einer Stufenbildung, Blockade oder Instrumentenfraktur vermieden werden. Mit einem kugelförmigen Diamantschleifer wird lediglich die Kronenpulpa entfernt, die Blutung gestillt (NaCl, CHX), die Wundfläche mit Ca(OH)2, Ledermix oder lediglich einem Pellet abgedeckt und die Kavität dicht verschlossen, bevorzugt adhäsiv. Auf diesem Wege lässt sich in über 90 % der Fälle über mehrere Folgetage Schmerzfreiheit erzielen. Eine vollständige Entfernung der Pulpa mit den notwenigen Folgemaßnahmen muss aber zeitnah innerhalb von etwa sieben Tagen erfolgen. Durch eine Pulpotomie konnte in drei Studien eine Schmerzreduktion auf 10 – 20 % (Mittelwert ca. 17 %) des Ausgangswertes erzielt werden, die Werte für die Pulpektomie (7 Studien) lagen zwischen ca. 5 und 50 % mit einem Mittelwert von etwa 27 %.
Ist auch dieses Vorgehens z. B. aufgrund von Einsätzen oder Kampfhandlungen nicht möglich, kann mit einer Langzeitinfiltrationsanästhesie mit Carbostesin zumindestens über mehrere Stunden Beschwerdefreiheit erzielt werden.
Wird die Wurzelkanalpräparation mit maschinell eingesetzten NiTi-Instrumenten vorgenommen, kann von einer guten Formkongruenz zwischen Instrumenten und präpariertem Wurzelkanal ausgegangen werden. Eine Obturation mit einer Einstift-Technik kann in Erwägung gezogen werden, wenn in Durchmesser und Konizität formkongruente Guttaperchastifte zur Verfügung stehen. Somit wäre die Wurzelkanalbehandlung im Notfall auch vergleichsweise einfach wieder entfernbar.
Insgesamt sind die Not- bzw. Schmerzfälle einer reversiblen oder irreversiblen Pulpitis auch unter schwierigen Bedingungen sicher und erfolgversprechend beherrschbar.
Symptomatische Parodontitis apicalis
Leitsymptome der symptomatischen Parodontitis sind Dauerschmerzen unterschiedlicher Intensität und Perkussionsempfindlichkeit des Zahnes. Das Endodont ist im Gegensatz zur vitalen Pulpa bakteriell infiziert, was die die Therapie erschwert und die Prognose etwas verschlechtert. Röntgenologisch ist eine Parodontitis apicalis zu erkennen, wenn die Knochenresorption bereits die Kompakta erreicht hat. Diese Parodontitis apicalis ist Ausdruck einer Entzündung des periradikulären Knochens, Mikroorganismen finden sich extraradikulär nur selten und nur in kleinen Mengen.
Die Wahrscheinlichkeit einer effektiven Schmerzreduktion ist umso größer, je umfassender die Desinfektion des Kanalsystems erfolgt. Im Idealfall erfolgen nach Trepanation unter Kofferdam die exakte Ermittlung und Festlegung der endodontischen Arbeitslänge(n), die vollständige Präparation mit ausreichender Präparationsgröße und intensive Desinfektionsmaßnahmen mit Hilfe der Spülung und medikamentöser Einlage sowie ein bakteriendichter koronaler Verschluss. Mit Hilfe der elektrischen Längenmessung (ELM) lassen sich die Häufigkeit von Unter- und Überinstrumentation, beide verbunden mit dem Risiko persistierender Schmerzen, gut verringern. Sowohl zu viel im Apikalbereich zurückgelassenes nekrotisches, infiziertes Gewebe als auch in den Periapex überpresste Mikroorganismen können für das Fortbestehen oder gar die Intensitätssteigerung von Schmerzen verantwortlich sein. Insbesondere der chemischen Desinfektion kommt bei akuter Parodontitis apicalis eine wesentliche Bedeutung zu, da die kausale Schmerztherapie ausschließlich über die chemisch-mechanische Reduktion der Zahl der Mikroorganismen zu erreichen ist: Für eine effektive Spülung wird die Präparation bis zu einer apikalen Querschnittsgröße von etwa 40/.04 empfohlen, da dies ein Vorschieben der Spülkanüle bis auf Arbeitslänge minus 2 - 3mm erlaubt. Eine Aktivierung der Spüllösung, bevorzugt wird NaOCl in Konzentrationen von 1-5%, durch Ultraschall- oder Schallaktivierung (z. B. EndoActivator, Dentsply, Konstanz) oder pumpend eingesetzte Guttaperchaspitze kann die Wirkung noch erhöhen.
Akuter apikaler Abszess
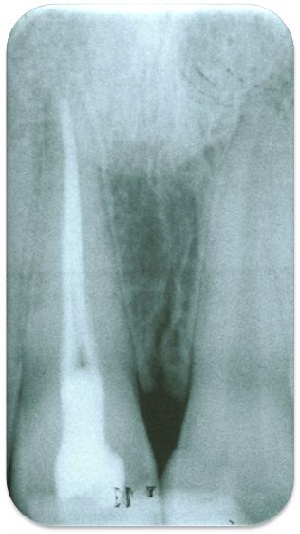
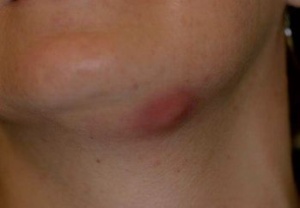
er akute apikale Abszess stellt den schwersten endodontischen Notfall dar, da er mit massiven Einschränkungen des Allgemeinzustandes einhergehen kann und in der Regel eine Verwendung im aktiven Einsatz ausschließt (Abb. 5a & 5b).
Die Therapie besteht in der Drainage, die zumeist über die Trepanationsöffnung erreicht werden kann. Entleert sich trotz fluktuierender Schwellung in der Umschlagfalte kein Pus, kann vorsichtig mit einem feinen Instrument (ISO 10 – 15) kontrolliert werden, ob das Foramen ausreichend gängig ist. Entleert sich Pus, ist eine zusätzliche Inzision der Schwellung nicht notwendig, sie ist indiziert, wenn über den Wurzelkanal keine Drainage erreicht wird (Abb. 6). Der Wurzelkanal wird möglichst umgehend präpariert und sorgfältig desinfiziert, um die Keimzahl im Wurzelkanal schnell drastisch zu reduzieren. Ein Offenlassen des Zahnes ist kontraproduktiv und sollte nach Möglichkeit vermieden werden.
Ob unter den Bedingungen eines Auslandseinsatzes mit u. U. extremem Klima (hohe Temperatur und Luftfeuchtigkeit) eine zusätzliche Antibiose notwendig und sinnvoll ist, muss im Einzelfall entschieden werden.
Postendodontische Schmerzen
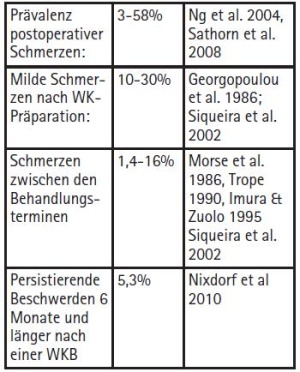
Wird ein endodontischer Eingriff vorgenommen, treten in einer nicht exakt bezifferbaren Anzahl von Fällen postoperative Beschwerden und Schmerzen unterschiedlicher Intensität und Dauer auf. In einer Übersicht werden die folgenden Daten präsentiert: Präoperative Schmerzen: 81 % der Patienten, 24 Std. post-OP: 24 % und eine Woche post-OP immer noch 11 %. Die Daten für die Inzidenz postendodontischer Flare-ups schwanken zwischen 1,4 und 58 %, sie stellen also keinen ungewöhnlichen Zwischenfall dar (Tab. 2). Solche Flare-ups lassen sich auch durch prophylaktische Antibiotikagabe nicht vermeiden! Die Gabe postoperativer Anal getika kann die Intensität postoperativer Schmerzen reduzieren, etwa 30 % der Patienten benötigten trotz Einnahme von Ibuprofen 600 zusätzliche Medikamente.
In noch nicht definitiv wurzelkanalgefüllten Zähnen besteht die Möglichkeit der Schmerzbehandlung in einer erneuten intensiven Desinfektion des endodontischen Systems mit erneuter medikamentöser Einlage. Wurde die Wurzelkanalfüllung bereits abgeschlossen, kann den Patienten mit einer Langzeitanästhesie oder Analgetika Hilfe vermittelt werden. Ob eine Reduktion der okkusalen Kontakte eine Schmerzreduktion erbringt, wird kontrovers diskutiert. Nach der Entfernung aller okklusalen Kontakte berichteten 75 % der Personen über keine und 25 % über leichte Schmerzen, ohne diese Maßnahme lagen die Werte bei 0% (keine Beschwerden), 80% mit mäßigen und 20 % mit starken Schmerzen.
Akute Schmerzen ohne Interventionsmöglichkeit
Langzeitanästhesie
Mit Hilfe einer Langzeitanästhesie (Carbostesin) lässt sich in der Regel eine gute Schmerzreduktion über 4 - 8 Stunden erreichen. Diese Maßnahme kann nicht unbegrenzt wiederholt werden (Gesamtbelastung des Organismus, langsame Abnahme der Wirksamkeit) und eine zeitnahe kausale Therapie nicht ersetzen. Unter Einsatzbedingungen sollte sichergestellt sein, dass auch nicht zahnmedizinisch ausgebildetes Sanitätspersonal in der Lage ist, eine entsprechende Infiltrationsanästhesie zu applizieren.
Antibiotika
Antibiotika sind in der Regel zur Therapie endodontisch bedingter Schmerzen nicht indiziert. Im Wurzelkanal erreichen sie keine therapeutisch ausreichende Konzentration und können daher eine kausale Therapie nicht ersetzen. Aufgrund des weiter zunehmenden Risikos der mikrobiellen Resistenzbildung sollten sie den Fällen mit sich in die Logen ausbreitenden Abszessen vorbehalten bleiben. Jurcak et al. (1993) beschreiben demgegenüber, dass alle endodontischen Behandlungen vor oder während der Operation Desert Shield durch eine Antibiose unterstützt wurden, da davon ausgegangen wurde, dass über einen längeren Zeitraum keine reguläre zahnärztliche Behandlung möglich wäre.
Analgetika
Als wirksames Analgetikum für endodontisch bedingte Schmerzen hat sich insbesondere Ibuprofen bewährt. On durch eine Prämedikation vor der endodontischen Behandlung (200 mg Ibuprofen 11 Std. präoperativ) die Anästhesietiefe verstärkt werden kann, wird kontrovers beurteilt.
Schlussfolgerungen
Effektives Schmerzmanagement basiert auf zwei gleichwertigen Pfeilern: rechtzeitig eingeleiteten Präventivmaßnahmen zu Vermeidung von Schmerzfällen und adäquater kausaler Behandlung bei Einritt eines Notfalles. Die Bedingungen eines militärischen Einsatzes, erschwert durch ungewohnte klimatische Umstände, verlangen hier ein strenges, gleichermaßen effektives wie effizientes Management. Ein strenges Screening (Rö, Vipr., Füllungsstatus, Parodontalstatus, Kariesrisiko) die Motivation zur Sanierung diagnostizierter dentaler Erkrankungen vor dem Einsatz, die Wahrnehmung reversibler Pulpitissymptome als Warnzeichen sind wichtige präventive Maßnahmen. Die Verfügbarkeit von Patientenunterlagen und Röntgenbildern am Einsatzort kann bei der Wahl der Therapie und ihrer korrekten Durchführung von großer Bedeutung sein.
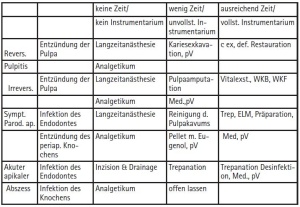
Die Schmerzbehandlung sollte durch ausreichend qualifizierte Zahnärztinnen/Zahnärzte erfolgen. Anzustreben ist eine systematische, kausal orientierte endodontische Initialbehandlung/ Schmerzbehandlung (Tab. 3).
Datum: 19.09.2012
Quelle: Wehrmedizin und Wehrpharmazie 2012/2