PERIIMPLANTITIS – WAS KANN DER TRUPPENARZT TUN?
Ziel dieses Artikels ist es, dem Truppenzahnarzt eine praktische Hilfestellung zur Diagnostik und Therapie der Periimplantitis zu geben. Ein besonderes Augenmerk gilt der Vermeidung einer solchen Komplikation bereits zum Zeitpunkt vor der Implantation. Ein sechsstufiger Algorithmus wird vorgestellt. Schließlich wird seitens des Autors Hilfe angezeigt, wenn die therapeutischen Möglichkeiten in der Zahnarztgruppe erschöpft sind.
Periimplantitis
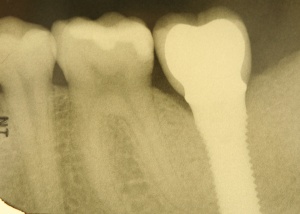
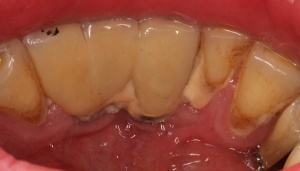
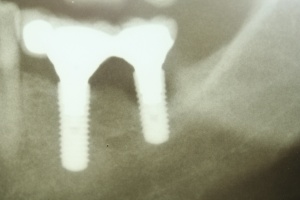
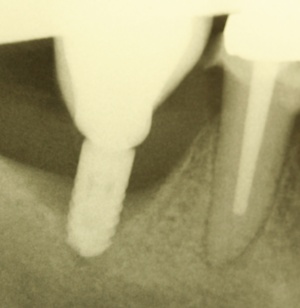
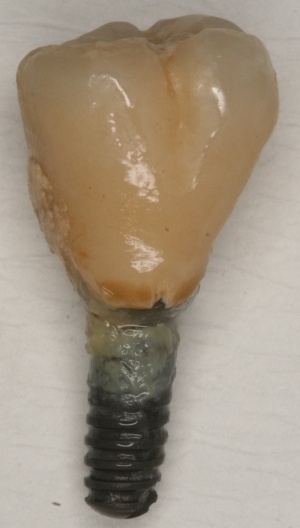
Ähnlich wie eine Entzündung am natürlichen Zahn in Form einer Parodontitis auftreten kann, kann eine Entzündung periimplantär auftreten. Sie geht mit einem periimplantären Knochenabbau einher. Dieser kann schubweise oder auch kontinuierlich voranschreiten. Der entscheidende Unterschied zwischen Zahn und Implantat ist das fehlende parodontale Ligament periimplantär. Damit ist die Immunabwehr reduziert. Das periimplantäre Gewebe hat einen höheren Kollagenanteil bei reduzierter Anzahl von Blutgefäßen.
[Abb-2]
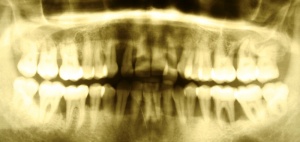
In den vergangenen zehn Jahren wurden circa 34.000 Implantate durch das SanABw bzw. das KdoSanDst UA III genehmigt. Wenn die von Roos-Jansacker publizierte Prävalenzrate von 6,6 % zugrunde gelegt wird, müsste zwischenzeitlich an circa 2250 Implantaten eine Periimplantitis diagnostiziert worden sein. Zitzmann et al. geben eine Rate von 28 % periimplantäre Entzündungen an. Dies bedeutet, dass circa 9500 Implantate eine Mukositis bzw. Periimplantitis aufwiesen bzw. aufweisen.
Für weit über 50 Einflussfaktoren auf die Entstehung oder zumindest die Begünstigung einer Periimplantitis liegen wissenschaftliche Untersuchungen unterschiedlicher Evidenz vor. Somit kommt dem Truppenzahnarzt eine Schlüsselrolle bei der Planung und Durchführung einer Implantatversorgung zu. Hierzu wird ein sechsstufiger Algorithmus empfohlen, der in diesem Artikel neu vorgestellt wird:
Auszugsweise sei auf einige Aspekte hingewiesen:
1. Prächirurgische Phase
In der prächirurgischen Phase muss ein besonderes Augenmerk auf die prognostische Einschätzung der parodontalen und dentalen Situation gelegt werden. Dabei ist insbesondere auf die allgemeinmedizinische und spezielle dentale Anamnese zu achten. Bornstein et al. (2009) untersuchten den Einfluss von Allgemeinerkrankungen auf die Periimplantitis. Unter anderem Safi et al. (2009) wiesen auf die Bedeutung einer Parodontitishistorie hin. Aber auch die Lebensgewohnheiten des Patienten haben einen entscheidenden Einfluss (Tabakkonsum, ungenügende Mundhygiene, fehlende Nachsorge [Heitz – Mayfield & Huynh – Ba 2009]) (Abb. 3).
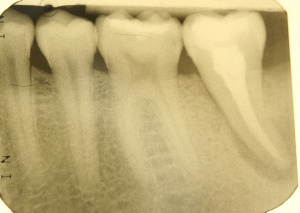
Diagnostische Parameter für die Beurteilung der dentalen und der periimplantären Zustände sind die Plaqueakkumulation, die Sondierungstiefen des Zahnes und des Implantates, Bluten auf Sondierung, Suppuration und der radiographische Knochenverlust (Salvi & Lang 2004). Unabdingbar ist im Minimum eine Sechspunktmessung (Sondiertiefen und klinischer Attachmentlevel). Immer wieder hört man von der Befürchtung, dass durch ein Sondieren des Implantates dieses geschädigt wird. In einer histomorphometrischen Studie an Hunden haben Etter et al. (2002) die Heilung des periimplantären Weichgewebes nach standardisiert klinischem Sondieren untersucht. Die Heilung des Epithelansatzes nach Sondierung des gesunden periimplantären Gewebes ist nach fünf Tagen abgeschlossen. Erfahrungsgemäß ist bei besonders aufmerksamem und vorsichtigem Sondieren ein äußerst geringes Verletzungsrisiko gegeben. Auch diese Techniken können in einem Praktikum bei einem Parodontologen aufgefrischt werden.
2. Präimplantologisch chirurgische Phase
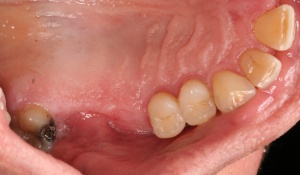
In der präimplantologisch chirurgischen Phase ist darauf zu achten, dass möglichst viel Knochen bei einer Osteotomie erhalten bleibt. Die labiale/bukkale Knochenlamelle genießt besonderen Schutz. Häufig macht es Sinn, den Zeitpunkt einer Extraktion bzw. einer Osteotomie sowie deren Technik mit dem implantierenden Kollegen abzustimmen oder diese auch durch den Implanteur selbst vornehmen zu lassen (Abb. 4).
Eine weichgewebschirurgische Vorbereitung des zukünftigen Implantatlagers bereits zu diesem Zeitpunkt ist häufig ratsam. Dazu gehört unter anderem wie in diesem Bildbeispiel die Verbreiterung der Zone keratinisierter Gingiva. Eine gedeckte Einheilung des Implantates wird somit wahrscheinlicher. Therapeutisch kompliziertere Eingriffe nach der Freilegung oder sogar erst nach prothetischer Versorgung werden vermieden (Abb. 5a/b).
3. Implantation
Die Implantation wird bei Soldaten laut gültigem Erlass durch MKG-Chirurgen, Oralchirurgen oder Parodontologen der Bundeswehr durchgeführt.
4. Postimplantologische Phase
Bereits vor der Implantation bedarf es der engen Abstimmung zwischen dem Truppenzahnarzt und dem Implanteur. Folgende Fragen müssen geklärt sein: Wer ist verantwortlich für die provisorische Versorgung in der postimplantologischen Phase? Wie erfolgt die provisorische Versorgung? Welche Technik kommt zu welchem Zeitpunkt der Einheilung des Implantates zum Zuge? Sei es ein Drahtklammerprovisorium, ein Schienenprovisorium, eine Klebeprovisorium oder eine provisorische, verschraubte Implantatkrone. Wer führt notwendige professionelle Zahnreinigungen durch?
5. Implantatprothetik
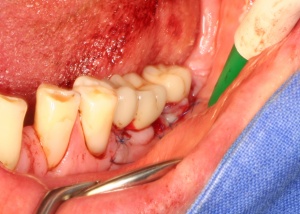
Bevor die Implantatprothetik angefertigt wird, sollten zahnärztlicherseits die periimplantären Weichgewebsverhältnisse erneut geprüft und bewertet werden. Sofern keratinisierte Gingiva periimplantär fehlt, sollte spätestens zu diesem Zeitpunkt ein weichgewebschirurgischer Eingriff (BGT, FST) erfolgen (Abb. 6).
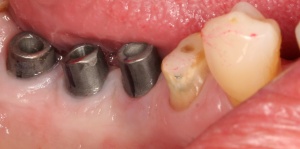
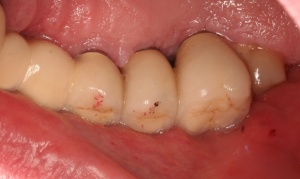
Bevor die Implantatprothetik inseriert wird, überprüft der versorgende Zahnarzt, ob die periimplantären Strukturen sondiert und insbesondere durch den Patienten gepflegt werden können. Dies lässt sich bereits auf dem Meistermodell nach Abnahme der Silikonzahnfleischmaske kontrollieren. Die Krone sollte idealerweise dem Emergenzprofil des Implantates oder des Abutments folgen (Abb. 7a/b).
Nach dem Zementieren oder dem Verschrauben der implantatgetragenen prothetischen Versorgung ist die statische und dynamische Okklusion zu überprüfen. Dafür sind zwei Okklusionsfolien unterschiedlicher Farbe sowie abschließend eine Shimstockfolie geeignet. Laterotrusions- und Mediotrusionskontakte sind im Seitenzahnbereich zu vermeiden (Abb. 8a/b/c).
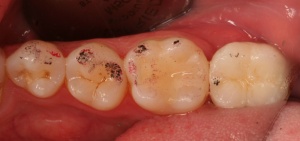
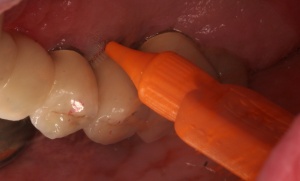
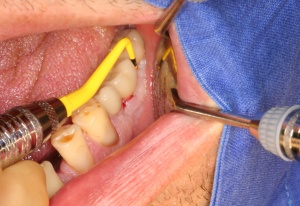
Auf die Reinigungsfähigkeit mit Zahnseide, Super Floss® und/oder Zahnzwischenraumbürstchen ist zu achten. Deren Anwendung ist dem Patienten im Mund zu demonstrieren und von diesem nachzumachen. Im Rahmen der unterstützenden Parodontitistherapie (UPT) und des Implantatrecalls ist auf Schwachstellen hinzuweisen und erneut zu demonstrieren (Abb. 9 a-d).
6. Recall
Im Rahmen einer solchen Nachuntersuchung werden neben der Plaqueakkumulation die klinischen Parameter Sondiertiefe und klinischer Attachmentlevel (6-fach je Zahn / Implantat), Bluten nach Sondieren (BnS), Suppuration und gegebenenfalls der radiographische Knochenverlust (Salvi & Lang 2004) erfasst.
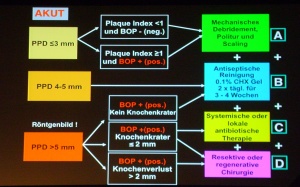
Ein bewährtes klinisches Modell der Mukositis- und der Periimplantitistherapie ist das Berner Modell (Lang et al) (Abb. 10).
In der Phase der Module A bis C kommen für die nichtchirurgische Implantatdiagnostik und -therapie sowohl Handinstrumente als auch maschinengetriebene Ansätze zum Einsatz (Abb. 11/Abb. 12).
Ergebnisse aus MMP-8-Messungen der Abt. VII A im BwZKrhs Koblenz machen eine weitere Differenzierung der Periimplantitis in eine nichtputride und eine putride Form notwendig (Thierbach et al. 2012): Daraus ließ sich die therapeutische Konsequenz ableiten, dass bei der putriden Periimplantitis neben einer professionellen Implantatreinigung mit antiinfektiöser Therapie eine chirurgische Therapie notwendig ist.
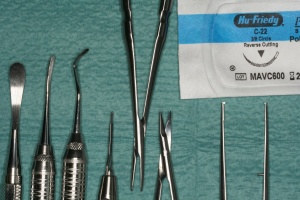
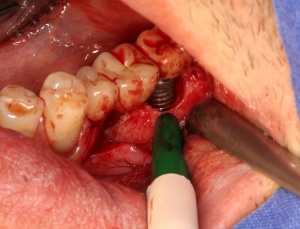
Die Entscheidung für eine regenerative oder eine resektive Therapie (Modul D des Berner Modells) richtet sich nach der knöchernen Defektkonfiguration. Schwarz und Becker (2007) unterschieden in: I. eine horizontale Knochenresorption, II. eine schüsselförmige Knochenresorption, III. eine trichterförmige Knochenresorption und IV. eine spaltförmige Knochenresorption. Wie in der Parodontalchirurgie sollte – soweit vorhanden – mikrochirurgischem Instrumentarium der Vorzug gegeben werden. Die engen periimplantären Verhältnisse bei aufgesetzter Implantatprothetik machen dies notwendig. Der primäre Wundverschluss sollte mit Nahtmaterial 5-0 bis 7-0 erfolgen (Abb. 12, 13, 14, 15, 16).
Das Modul E beschreibt abschließend die Explantation (Abb. 17a-b). Es sei an dieser Stelle ein Hinweis zur Vermeidung einer Periimplantitis gestattet. Prof. Dr. Eickholz, Präsident der Deutschen Gesellschaft für Parodontologie, hat im Rahmen der Gemeinschaftstagung 21. Symposium Parodontologie der Bundeswehr und der 19. Frühjahrstagung der Neuen Arbeitsgruppe Parodontologie e.V. im Bundeswehrkrankenhaus Berlin am 23. Mai 2013 u.a. eine Studie von Cortellini et al. (2011) vorgestellt, in der Fünfjahresergebnisse bei „50 Patienten mit generalisierter schwerer chronischer Parodontitis mit mindestens einem hoffnungslosen Zahn, der entfernt werden muss“, ein parodontal regenerativer Ansatz der Standardtherapie (Extraktion, konventioneller festsitzender Zahnersatz oder Implantat) gegenübergestellt. Zwei von 14 Implantaten entwickelten auch in dieser sehr engmaschig und sehr gut betreuten Patientengruppe eine Periimplantitis (14,3 %). (Dies entspricht den Untersuchungsergebnissen von Renvert et al. bei parodontalgesunden Patienten.) Komplikationsfrei in der regenerativen Therapiegruppe waren 84 %. In der Zahnersatzgruppe waren 83 % komplikationsfrei. Somit sind parodontalgeschädigte, aber erfolgreich behandelte Zähne Implantaten prognostisch zumindest gleichwertig. Regenerative Verfahren sind für tiefe Knochentaschen und günstige Furkationsgrad II – Defekte geeignet. Ein Schlüssel zum Langzeiterfolg von Implantat- und regenerativer Parodontitistherapie ist die regelmäßige professionelle Nachsorge.
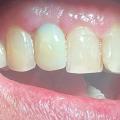
Dies lässt sich exemplarisch auch im folgenden Fall zeigen: Ein männlicher Patient mit der Diagnose einer generalisierten aggressiven Parodontitis (32 Jahre) befand sich zunächst in einer systematischen antiinfektiösen nichtchirurgischen Parodontitistherapie mit begleitender systemischer Antibiose. An der nachfolgenden unterstützenden Parodontitistherapie nahm er jahrelang teil (2007 – heute) und wies eine sehr gute Compliance auf. Im Oktober 2012 erfolgte durch mich die Implantation regio 34. Ein Jahr post implantationem zeigen sich unverändert kein periimplantärer Knochenabbau sowie klinisch gesunde Gingivaverhältnisse und physiologische Sondiertiefen (Abb. 18).
Im Rahmen des Lehrgangs der Ärzte mit Gebietsbezeichnung im November 2010 haben sich die anwesenden Oralchirurgen und Parodontologen verpflichtet, die Nachsorge der Implantate zu gewährleisten. Ihnen als Truppenzahnarzt wird eine frühzeitige Kontaktaufnahme mit der implantierenden Einrichtung dieses Patienten mit diagnostizierter Periimplantitis empfohlen.
Literatur beim Verfasser.
Datum: 14.01.2014
Quelle: Wehrmedizin und Wehrpharmazie 2013/4