Durch craniomandibuläre Dysfunktionen vorgetäuschte -Zahnschmerzen und Tubenfunktionsstörungen – ein Fallbericht
Craniomandibular disorders simulating odontalgia and Eustachian tube -disorders – a case report
Aus dem Sanitätsversorgungszentrums am Standort des Sanitätsunterstützungszentrums Hammelburg (Oberstarzt Dr. M. Uhl)
Daniel Raab
WMM 59. Jahrgang (Ausgabe 12/2015; S. 396-401)
ORIGINALARBEIT
Zusammenfassung: Aufgrund von Konvergenzen zwischen viszeralen und somatischen nozizeptiven afferenten Nervenbahnen auf Hinterhornneurone im Zentralen Nervensystem oder auf Trigeminuskerne ist es möglich, dass der Irritationsort und der Präsentationsort von Schmerzen nicht identisch sind. In solchen Fällen spricht man von Dolor translatus oder übertragenem Schmerz.
Der folgende Fallbericht zeigt, dass eine craniomandibuläre Dysfunktion – in diesem Fall durch myofaszialen „Triggerpunkt“-Schmerz im Bereich des linken M. masseter und M. temporalis – Zahnschmerzen am -ipsilateralen unteren ersten Molaren (Zahn 36) sowie Tubenfunktionsstörungen vortäuschen kann.
Stichworte: Zahnschmerz, craniomandibuläre Dysfunktionen, Myopathien, myofaszialer „Triggerpunkt“-Schmerz, Triggerpunkt-Injektion
Summary
Due to convergences between visceral and somatic nociceptive afferent nerve pathways on dorsal horn neurons in the central nervous system or on trigeminal nerve nuclei, it is possible that the site of irritation and the site of presentation of pain are not identical. This phenomenon is called dolor translatus or referred pain. The following case report shows that toothache in the lower left first molar (tooth 36) can be pretended by a craniomandibular disorder – in this case by a myofascial “trigger point” pain in the masseter and the temporalis muscle on the left side.
Keywords: dental pain, craniomandibular disorders, myo-pathies, myofascial “triggerpoint” pain, triggerpoint injection
Einleitung
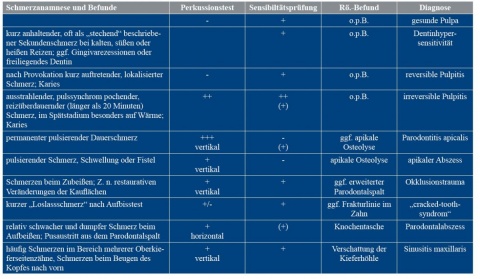
Schmerz – von der International Association for the Study of Pain [1986] [2] als „unangenehmes Sinnes- und Gefühlserlebnis, das mit einer Gewebeschädigung assoziiert ist …“ definiert – ist ein uncharakteristisches Krankheitszeichen. Dies trifft unter anderem auch auf Zahnschmerzen zu, die durch unterschiedliche Ursachen (Abbildung 1) ausgelöst werden können.
Während die vor allem karies- oder traumabedingten Pulpitiden relativ häufig vorkommende Erkrankungen im zahnärztlichen Alltag darstellen, sind behandlungsbedürftige craniomandibuläre Dysfunktionen (CMD) rein zentral generierte, somatoforme Schmerzstörungen oder Neuropathien – im Vergleich zu pulpalen Erkrankungen – eher selten.
Die Angaben zur Prävalenz von CMD variieren in verschiedenen Studien zwischen 12 % [28] und 68,6 % [29], wobei als Ursachen für die große Schwankungsbreite Unterschiede in der Definition von CMD, in der Diagnostik sowie in den verwendeten Untersuchungsmethoden und Klassifikationen, aber auch in der Auswahl der Probandengruppen der einzelnen Studien zu sehen sind.
Der subjektive Behandlungsbedarf für die Gesamtheit aller CMD liegt in der Bundesrepublik Deutschland bei 3,2 % für Erwachsene zwischen dem 35. und 44. Lebensjahr und bei 2,7 % für Senioren zwischen dem 65. und 74. Lebensjahr [3].
Für die Vereinigten Staaten von Amerika finden sich in der Literatur Prävalenzangaben zur CMD mit Behandlungsbedarf zwischen 3,6 % und 7 % [4].
In einer Untersuchung in den Niederlanden betrug die Anzahl der Patienten, die an einer behandlungsbedürftigen CMD litten, zwischen 7,2 % und 8 %; dabei waren Frauen etwa doppelt so häufig betroffen wie Männer [5].
Bei anderen Untersuchungen sind Frauen mit etwa in 70 % der Fälle sogar noch häufiger betroffen [8]. Der Prävalenzgipfel liegt bei Frauen im mittleren Alter von 25 bis 45 Jahren. Als mögliche Erklärungen werden dafür in der Literatur unter anderem hormonelle, psychische und physische Faktoren beschrieben [6, 7, 8].
Fallbericht
Anamnese
Ein 57-jähriger Soldat stellte sich in gutem Allgemeinzustand in der Zahnarztgruppe Hammelburg vor. Er gab an, unter Zahnschmerzen im Bereich des linken Unterkiefers zu leiden; besonders stark seien die Beschwerden während einer kurz zuvor durchgeführten Flugreise gewesen.
Im Rahmen der allgemeinen Anamnese stellte sich heraus, dass der Patient wenige Wochen zuvor an einer Influenza-Infektion gelitten hatte. Des Weiteren wurde bei ihm zwei Jahre zuvor ein Glaukom diagnostiziert, welches medikamentös mit Lumigan®-Augentropfen 0,3 mg/ml (Allergan, Dublin) behandelt wurde.
Eine durchgeführte „Stress-Anamnese“ mit Fragen zu den derzeitigen beruflichen und privaten Lebensumständen und Belastungen war unauffällig.
Befund
Da im Rahmen der speziellen Anamnese als möglicher schmerz-auslösender oder zumindest verstärkender Faktor für die vorhanden Zahnschmerzen eine vor kurzem durchgeführte Flug-reise angeben wurde, erfolgte zum Ausschluss einer Sinusitis maxillaris die Durchführung eines Wangenklopftests. Dabei zeigten sich keine Auffälligkeiten.
Intraoral wies der Patient ein adultes, konservierend und prothetisch suffizient versorgtes Gebiss mit Zustand nach generalisierter chronischer Parodontitis auf. Der Zahn 36 war leicht perkussionsempfindlich, reagierte aber positiv auf Kältereiz (sogenannter Vitalitätstest). Der Brückenpfeiler am Zahn 36 ließ weder visuell noch taktil Hinweise auf eine Sekundärkaries erkennen. Im Parodontalbefund fanden sich vestibuläre Gingivarezessionen mit einer freiliegenden Furkation (Grad I) am Zahn 36 und leichter Sondierungsblutung. Im Bereich der Unterkieferfrontzähne fielen symmetrische Attritionen und Abrasionen mit Dentinbeteiligung auf. Am Zahn 36 waren weder in der Statik noch in der Dynamik Störkontakte zu erkennen; es zeigten sich reguläre Okklusionskontakte auf den tragenden Höckern.
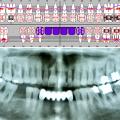
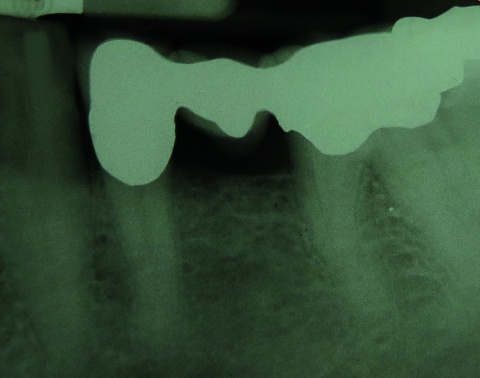
Auf einer angefertigten Panoramaschichtaufnahme konnten keine pathologischen Befunde festgestellt werden. Eine von der Region 36 angefertigte intraorale Zahnfilmaufnahme (Abbildung 2) zeigte – soweit dies bei metallischen Restaurationen beurteilbar ist – ebenfalls keine Anzeichen für eine Sekundärkaries am Brückenpfeiler Zahn 36 oder Hinweise auf apikale Veränderungen.
Im Bereich der Kiefergelenke waren keine Druckdolenzen oder Kiefergelenkgeräusche feststellbar.
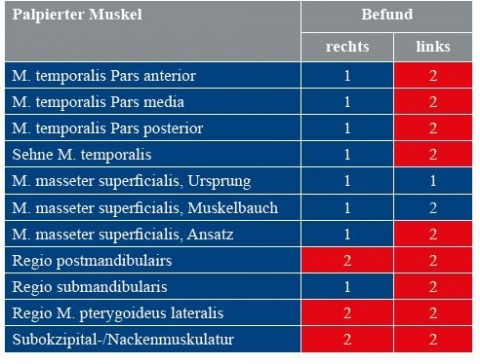
Es erfolgte daraufhin eine Funktionsanalyse anhand des Funktionstatus der Deutschen Gesellschaft für Zahn-, Mund und Kieferheilkunde / der Deutschen Gesellschaft für Funktionsdiagnostik und Therapie (DGZMK/DGFDT) und eine manuelle Strukturanalyse. Dabei konnten noch weitere Verhärtungen und Druckdolenzen im Bereich der Kau- und Nackenmuskulatur festgestellt werden (Tabelle 1).
Zur Verifizierung der Verdachtsdiagnose myofaszialer „Triggerpunkt“-Schmerz wurde dem Patienten ein konfektionierter hydrostatischer Aufbissbehelf zur Muskelrelaxierung mit dem Handelsnamen Aqualizer™ (Jumar Corporation, USA) mitgegeben. Der Patient erhielt die Empfehlung, den Aufbissbehelf nachts während des Schlafens zu tragen.
Eine Woche später stellte sich der Patient erneut mit Beschwerden an Zahn 36 vor. Als schmerzauslösender beziehungsweise verstärkender Reiz wurde dieses Mal das Trinken heißer Getränke angegeben. Zudem wurde nach Patientenangabe der Schmerz bei Autofahrten durch hügeliges Gelände verstärkt; die Durchführung eines Druckausgleiches – ähnlich wie beim Tauchen – verursache allerdings eine Linderung der Beschwerden. Der mitgegebene konfektionierte Aufbissbehelf wurde bereits in der ersten Nacht zerbissen und deswegen nicht weiter getragen. Beim intraoralen Befund war der Zahn 36 erneut leicht perkussionsempfindlich, reagierte aber auch wieder positiv auf Kälte. Eine Massage der bereits erwähnten Triggerpunkte am M. masseter links führte zu einer Linderung der Beschwerden, ebenso die Applikation von Kältespray mit anschließender Muskeldehnung. Zur Verifizierung der Verdachtsdiagnose myofaszialer „Triggerpunkt“-Schmerz wird in der Literatur die sogenannte „Triggerpunkt-Injektion“ empfohlen [1]. Da sich die beiden bereits vorher lokalisierten Triggerpunkte im M. masseter – möglicherweise durch die vorangegangene Druckapplikation und die vom Patienten zu Demonstrationszwecken durchgeführte Massage – bereits zurückgebildet hatten, erfolgte mit einer 4 %-igen Articain-Lösung ohne Vasokonstriktor (Ultracain D, sanofi aventis, Frankfurt am Main) eine Triggerpunkt-Injektion im anterioren Bereich des M. temporalis links auf Höhe der Augenbraue. Nach wenigen Sekunden gab der Patient eine deutliche Besserung der Beschwerden an Zahn 36 an. Zur Überprüfung wurde ihm eine Tasse mit heißem Kaffee gereicht, von der er ohne die sonst an Zahn 36 auftretenden Schmerzen trinken konnte.
Aufgrund der vom Patienten anamnestisch angegeben Beschwerden bei Fahrten durch hügeliges Gelände mit Besserung der Beschwerdesymptomatik bei aktiv durchgeführtem Druckausgleich erfolgte zwei weitere Tage später – trotz bereits weitgehender Beschwerdefreiheit – eine konsiliarische Vorstellung in der Abteilung für Hals- Nasen- Ohrenheilkunde des Bundeswehrkrankenhauses Ulm:
Dabei ergab die Tubenfunktionsprüfung einen Normalbefund. Die Ultraschalluntersuchung der Kieferhöhlen lieferte ebenfalls keine Auffälligkeiten.
Im Arztbrief heißt es:
„Die von dem Patienten geschilderten Beschwerden dürften nach meiner Einschätzung am ehesten im Sinne eines Craniomandibulären Syndroms zu erklären sein.“
Weitere Diagnostik und Therapie
Ausgehend von der Diagnose myofaszialer „Triggerpunkt“- Schmerz bei Zustand nach stattgehabter Influenza-Infektion vor wenigen Tagen erfolgte durch den Truppenarzt eine Überweisung zum Physiotherapeuten; die Anfertigung einer Relaxierungsschiene wurde eingeleitet.
Zwei Monate später (die Verzögerung war durch längere Abwesenheit des Patienten bedingt) erfolgte die Anfertigung einer Äquilibrierungsschiene.
Prinzipiell ist die Anfertigung einer Äquilibrierungsschiene sowohl für den Ober- als auch für den Unterkiefer möglich. Ein Aufbissbehelf für den Unterkiefer hat den Vorteil, dass er ästhetisch weniger störend wirkt. Da der Aufbissbehelf jedoch vor allem nachts beim Schlafen getragen werden sollte, wurde eine Schiene für den Oberkiefer gewählt. Diese hat den Vorteil, dass es – anders als bei Unterkieferschienen – nicht zu einer Anterior-kippung der Frontzähne kommen kann.
Die Herstellung der Schiene erfolgte aus einem transparenten Kunststoff. Bei Eingliederung waren Schienensitz (kein Wackeln) und Schienenhalt gut. Der Patient war in der Lage, die Schiene selbst herauszunehmen und wieder richtig auf den Zähnen zu platzieren.
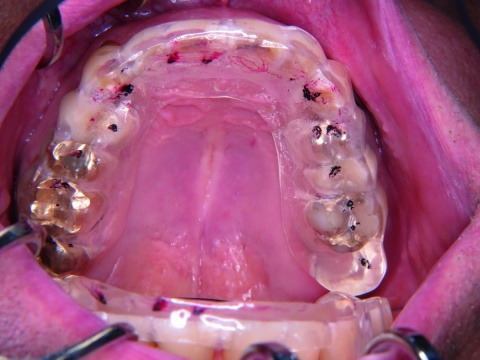
Anschließend wurden die Kontaktpunkte in statischer und dynamischer Okklusion überprüft. Ziel war es, eine „Front-/Eckzahn-geschützte Okklusion“ zu erreichen. Dazu wurde zuerst überprüft, ob stärkere Vorkontakte auf der Schiene vorhanden waren, was nicht der Fall war. Danach wurden die dynamischen Kontaktbahnen bei Protrusions- und Laterotrusionsbewegungen mit roter Okklusionsfolie und die statischen Kontaktpunkte mit schwarzer Okklusionsfolie markiert. Die Schiene wurde danach so eingeschliffen, dass eine gleichmäßige Abstützung der Seitenzähne in der Statik und eine Front-Eckzahnführung bei dynamischen Unterkieferbewegungen nach anterior oder nach lateral vorlag (Abbildung 3).
Abschließend wurden die durch die erfolgten Korrekturen an der Schiene aufgerauten Stellen wieder poliert. Der Patient erhielt den Hinweis, die Schiene konsequent nachts während des Schlafens zu tragen. Dadurch sollten die Zähne auch vor Abnutzungen durch nächtlichen Bruxismus geschützt und der Patient bei der Berufsausübung durch das Tragen einer Schiene nicht beeinträchtigt werden.
Des Weiteren wurden Empfehlungen zur Pflege der Schiene gegeben:
Die Reinigung sollte mit einer Zahn- oder Handbürste und Seife erfolgen. Da die in Zahnpasten enthaltenen Putzkörper je nach Körnung den Schienenkunststoff aufrauen können, wurde empfohlen, keine Zahnpasta zu verwenden.
Bei weiteren Kontrollterminen – zuletzt weitere sechs Wochen später – war der Patient immer noch beschwerdefrei. Das Tragen der Äquilibrierungsschiene wurde nach seiner Angabe als äußerst angenehm empfunden. Der Zahn 36 war vital und nicht perkussionsempfindlich. Später durchgeführte Flugreisen oder Fahrten durch hügeliges Gelände waren ohne Beschwerden möglich.
Diskussion
Bei dem oben geschilderten Fall handelt es sich nicht unbedingt um einen Patienten, der aufgrund seines Geschlechtes und seines Alters für das Auftreten von CMD prädestiniert war. Die meisten Patientinnen oder Patienten, die an einer CMD leiden, stellen sich zudem meistens auch mit entsprechenden Symptomen vor:
Der Patient, der an Kiefergelenkbeschwerden leidet, gibt meist einen lokalisierten Schmerz im Bereich des Kiefergelenkes, Knackphänomene oder Reibegeräusche an; er zeigt zur Demonstration der Lokalisation meistens mit dem Zeigefinger direkt auf das betroffene Kiefergelenk [9].
Patienten mit Myopathien klagen dagegen häufig über diffuse Schmerzen im Bereich der Kaumuskulatur; sie deuten zur -Lokalisation der Schmerzregion meist mit der gesamten Hand-fläche auf die entsprechende Muskelregion [9].
In dem oben geschilderten Fall stellte sich der Patient mit Zahnschmerzen im linken Unterkiefer vor. Die aus der Schmerz-anamnese gewonnenen Informationen „reizüberdauernder Schmerz“ und „Beschwerdezunahmen bei heißen Getränken“ zusammen mit den klinischen Befunden „positiver Perkus-sionstest“ und „positive Vitalitätsprüfung“ würde nach Tabelle 2 differenzialdiagnostisch am ehesten für eine irreversible Pulpitis sprechen. Hinzu kommt, dass radiologisch eine möglicherweise unter dem metallischen Brückenpfeiler vorhandene Karies nicht erkannt werden kann.
Nach OKESON [1] spräche zudem die anamnestische Angabe, dass heiße Getränke – also ein direkter thermischer Reiz an dem betroffenen Zahn – die Schmerzsymptomatik verstärken würden, eher gegen einen übertragenen Schmerz.
Aufgrund des Befundes wäre man daher dazu geneigt gewesen, den Zahn 36 zu trepanieren und eine Wurzelkanalbehandlung (Standardtherapie bei irreversibler Pulpitis) durchzuführen.
Der myofasziale „Triggerpunkt“-Schmerz
Der myofasziale „Triggerpunkt“-Schmerz ist eine Myopathie, die zur Gruppe der CMD gehört. Nach OKESON [1] handelt es sich um einen „regionalen muskulären Schmerzzustand, der durch lokale Gebiete verhärteter und überempfindlicher Bänder im Muskelgewebe, die als „Triggerpunkte“ bezeichnet werden, charakterisiert ist.“ Die Erstbeschreibung erfolgte durch TRAVELL und RINZLER im Jahre 1952 [10].
Ätiologie
Die genaue Entstehung des myofaszialen „Triggerpunkt“- Schmerzes ist sehr komplex und noch nicht genau geklärt [1]. Zu den in der Literatur angegebenen ätiologischen Faktoren gehören:
- Stress und das subjektive Gefühl des Misserfolges,
- durch Stress und Angst bedingtes Zähneknirschen [12],
- emotionaler Stress [1],
- starke Schmerzen [1],
- reduzierter körperlicher Allgemeinzustand [12],
- Ermüdung [12],
- Verletzungen [12],
- Vitaminmangel [12] und
- virale Infektionen [12].
Dabei sind Konzepte, die zur Aufrechterhaltung des Schmerzes eine chronische Überaktivierung des gesamten lädierten Muskels annehmen, nach aktuellem Kenntnisstand allerdings unzutreffend, da die typische Reaktion des schmerzhaften Muskels in einer Hemmung der Aktivität besteht. Vorstellungen, die von einer differenzierten Überlastung diskreter intramuskulärer Regionen ausgehen, können hier plausiblere Erklärungen liefern [27].
Symptome
Die Symptome des myofaszialen „Triggerpunkt“-Schmerzes wurden von FREESMEYER [13] folgendermaßen beschrieben:
- lokaler, meist dumpfer Schmerz in einem oder mehreren Muskeln;
- im Muskel lokalisierte Triggerareale, deren Palpation zu verändertem Schmerzempfinden in sogenannten Referenzzonen führen kann;
- Schmerzabnahme nach Anästhesie eines Triggerareals oder nach Applikation eines Kältesprays mit anschließender Muskeldehnung.
Therapie
Zur Behandlung des myofaszialen „Triggerpunkt“ - Schmerzes werden in der Literatur die folgenden therapeutischen Maßnahmen vorgeschlagen:
- Äquilibrierungsschiene [13, 14, 1],
- Physiotherapie [13, 1],
- Applikation von Kälte mit anschließender Dehnung [13, 1],
- gegebenenfalls therapeutische Blockade durch Injektion eines Anästhetikums in das Triggerareal [13, 1].
Als Empfehlungen der zur Triggerpunkt-Injektion anzuwendenden Arzneimittel werden neben reiner physiologischer Kochsalzlösung [1] Lokalanästhetika wie eine 4 %-ige Articain-Lösung ohne Vasokonstriktor [13], 1 %-ige Procain- oder 2 %-ige Lidocain-Lösung [1] angegeben. Nach LEWIT [15] kann jedoch alleine der Einstich in einen Triggerpunkt zu einer Schmerzreduktion führen; er bezeichnete dieses Phänomen als „needle-effect“, der möglicherweise auch erklären könnte, warum Patienten bei bestimmten Myopathien eine Linderung der Beschwerden nach einer Akupunkturbehandlung angeben.
Einordnung und Vergleich mit der eigenen Therapie
Die Tatsache, dass in dem oben geschilderten Fallbericht die Schmerzen nach der durchschnittlichen Wirkdauer des Lo-kalanästhetikums zurückkehrten, spräche für die These des -„needle-effect“.
Ungewöhnlich bei dem geschilderten Fallbericht war jedoch, dass die Schmerzen an Zahn 36 erst nach einer Triggerpunkt-Injektion im anterioren Anteil des M. temporalis verschwanden. Nach SIMONS und TRAVELL [16] können zwar Triggerpunkte im M. masseter Zahnschmerzen im Unterkiefermolarenbereich auslösen; Triggerpunkte im M. temporalis führten jedoch eher zu Zahnschmerzen im Oberkiefer. Da sich der betroffene schmerzhafte Zahn und der entsprechende Triggerpunkt beide auf derselben (linken) Körperseite befanden, könnte ein Dolor translatus eine Erklärung für die Linderung der Beschwerden nach erfolgter Triggerpunkt-Injektion sein.
Schienentherapie der CMD
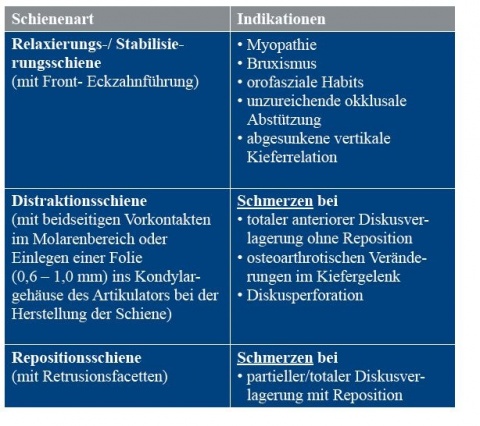
Für die Schienentherapie bei CMD stehen für unterschiedliche Indikationen zahlreiche Aufbissbehelfe zur Verfügung. In Tabelle 3 sind die am häufigsten verwendeten Schienentypen mit Angabe der entsprechenden Indikation aufgeführt.
Für die Behandlung von Myopathien hat sich die sogenannte Äquilibrierungsschiene (Synonym: Relaxierungsschiene, Stabilisierungsschiene) bewährt [1, 13, 17, 18]. Diese Schiene ist gekennzeichnet durch eine gleichmäßige Abstützung der Seitenzähne in der Statik und eine Front-Eckzahnführung bei dynamischen Unterkieferbewegungen nach anterior oder nach lateral (Abbildung 2).
Einordnung und Vergleich mit der eigenen Therapie
Der genaue Wirkmechanismus der Schienentherapie ist derzeit noch nicht abschließend geklärt [14]. Während Einigkeit dahingehend besteht, dass eine Aufbissschiene einen mechanischen Schutz der Zahnhartsubstanzen vor Abnutzungen durch nächtlichen Bruxismus darstellt [1, 4, 13], werden für die die Wirkung auf die Kaumuskulatur verschiedene Effekte diskutiert. Die meisten Autoren beschreiben eine häufig zu beobachtende Reduktion der neuromuskulären Aktivität der Elevatoren [19 - 23].Es gibt jedoch auch Publikationen, die eine Spontanremission unter Schienentherapie oder einen Placebo-Effekt in Betracht ziehen [24, 25].
Da in dem oben genannten Fallbericht der Patient erstmals im Alter von 57 Jahren nach einer durchlaufenen Influenza-Infektion Symptome eines myofaszialen „Triggerpunkt“-Schmerzes zeigte, ist – nach Ausheilung der Influenza-Infektion – durchaus auch in diesem Fall eine Spontanremission denkbar. Allerdings schilderte er das Tragen der angefertigten Äquilibrierungsschiene als angenehm. Möglicherweise lag bei dem Patienten bereits vorher eine schwach ausgeprägte Myopathie vor, die im Rahmen der Influenza-Infektion exazerbierte. Die Abnutzungserscheinungen an den Zähnen, die zwar einerseits auch als eine normale Alterungserscheinung gewertet werden können, deuten andererseits auch auf einen nächtlichen Bruxismus hin. In diesem Fall ist eine Schienentherapie zum Schutz der Zahnhartsubstanzen vor weiterer Abnutzung auf jeden Fall sinnvoll.
Nach Schindler et al. [11] ist bei Patienten mit chronischen Myopathien im Bereich der Kaumuskulatur, die mit einer psychischen Beeinträchtigung verbunden sind, eine zusätzliche Beteiligung eines Psychotherapeuten von entscheidender Bedeutung. Bei dem oben geschilderten Patienten lag jedoch ausweislich der anamnestischen Angaben keine psychische Beeinträchtigung vor, so dass darauf verzichtet wurde.
Fazit
Generell gilt die an den Feldherren gestellte Forderung des preußischen Generals Carl von Clausewitz aus dem 1832 posthum erschienen Werk „Vom Kriege“ – „Das Gesetz des Wahrscheinlichen muss ihn leiten [26]“ – auch für die Medizin und Zahnmedizin. Der vorgestellte Fall zeigt jedoch, dass auch eher unwahrscheinlichere Diagnosen, wie zum Beispiel Craniomandibuläre Dysfunktionen, im Rahmen der Differenzialdiagnostik bei Zahnschmerzen oder Beschwerden im Hals- Nasen- Ohrenärztlichen Bereich berücksichtigt werden sollten. In dem oben geschilderten Fall konnte dadurch die Trepanation eines vitalen, strategisch wichtigen Brückenpfeilers vermieden werden.
Kernaussagen
- Zahnschmerz ist ein Krankheitszeichen, dass durch unterschiedlicheUrsachen hervorgerufen werden kann.
- Häufig werden Zahnschmerzen durch Erkrankungen der Zähne oder des Zahnhalteapparates verursacht; in einigen Fällen können Zahnschmerzen jedoch auch durch eher seltenere Erkrankungen, wie zum Beispiel Myopathien, vorgetäuscht werden.
- In einem solchen Fall eignet sich – besonders bei Verdacht auf einen myofaszialen „Triggerpunkt“-Schmerz – die sogenannte Triggerpunkt-Injektion als hilfreiche differenzialdiagnostische und therapeutische Maßnahme.
- Eine Initialtherapie mit einer Äquilibrierungsschiene kann zur Linderung der Beschwerden beitragen.
Literatur
- Okeson JP: Management of Temporomandibular disorders and occlusion, 7th edition. St. Louis: Mosby 2013.
- International Association for the Study of Pain. Classification of chronic pain. Pain 1986; Suppl 3: 1-226.
- Michaelis W, Reich E: Dritte Deutsche Mundgesundheitsstudie (DMS III). Köln: Deutscher Ärzte-Verlag 1999.
- American Academy of Orofacial Pain: Guidelines for Assessment, Diagnosis, and Management. 1996.
- Visscher CM, Ligthart L, Schuller AA, Lobbezoo F, de Jongh A, van Houtem CM, Boomsma DI: Comorbid disorders and sociodemographic variables in temporomandibular pain in the general Dutch population. J Oral Facial Pain Headache 2015; 29: 51-59.
- Kupfer J, Felder H, Brähler E: Zur Genese geschlechtsspezifischer Somatisierung. In: Brähler E, Felder H (Hrsg.): Weiblichkeit, Männlichkeit und Gesundheit. Wiesbaden: Westdeutscher Verlag 1999.
- Ruda, MA: Gender and pain. Pain 1993; 53: 1-2.
- Hirsch C: Kraniomandibuläre Dysfunktionen (CMD) bei Kindern und Jugendlichen – Prävalenz, Beeinträchtigungen und Einflüsse der physischen Entwicklung. Habilitationsschrift. Medizinische Fakultät der Martin-Luther-Universität Halle-Wittenberg 2003.
- Janko S: Aussage im Rahmen eines Vortrages beim „Curriculum Restaurative Funktionsdiagnostik und -therapie“ an der Sanitätsakademie der Bundeswehr in München 2015.
- Travell JG, Rinzler S H: The myofacial genesis of pain. Postgrad Med 1952; 11: 425-434.
- Schindler HJ, Türp JC, Sommer C, Kares H, Nilges P, Hugger A: Therapie bei Schmerzen der Kaumuskulatur: Empfehlungen zum klinischen Management. Schmerz 2007; 21: 102-115.
- Nale JC, Tucker MR: Temporomandibular and other pain disorders. In: Hupp JR, Tucker MR, Ellis E: Contemporary oral and maxillofacial surgery, 7th edition. St. Louis: Elsevier Mosby 2013.
- Freesmeyer W B. Klinische Prothetik, Bd. 1. Festsitzender und implantatgetragener Zahnersatz. Heidelberg: Hüthig 1995.
- Ottl P, Lauer H-Ch: Okklusionsschiententherapie - Indikationen und Wertung aus heutiger Sicht. Hess Zahnärzte Magazin 2002; 2: 36-43.
- Lewit K: The needle effect in the relief of myofascial pain. Pain 1979; 6: 83-90.
- Simons DG, Travell JG: Myofascial pain and dysfunction: a trigger point manual, 2nd edition. Baltimore: Williams & Wilkins 1999.
- Ottl P, Lauer H-Ch: Die praktische Durchführung der Okklusionsschienentherapie. In: Heidemann D (Hrsg.): Deutscher Zahnärztekalender 2003. Köln: Deutscher Zahnärzte Verlag 2003; 59.
- Freesmeyer W B: Okklusionsschienen. Zahnärztliche Mitteilungen 2004; 94: 2950-2960.
- Solberg WK, Clark GT, Rugh JD: Nocturnal electromyographic evaluation of bruxism patients undergoing short term splint therapy. J Oral Rehabil 1975; 2: 215-223.
- Dahlström L, Haraldson T. Bite plates and stabilization splints in mandibular dysfunction. A clinical and electromyographic comparison. Acta Odontol Scand 1985; 43: 109-114.
- Holmgren K, Sheikholeslam A, Riise C: An electromyographic study of the immediate effect of an occlusal splint on the postural activity of the anterior temporal and masseter muscles in different body positions with and without visual input. J Oral Rehabil 1985; 12: 483-490.
- Tschernitschek H, Feistner H: Untersuchungen zu kybernetischen Aspekten der Schienentherapie. Dtsch Zahnarztl Z 1990; 45: 594-596.
- Visser A, McCarroll RS, Naeije M: Masticatory muscle activity in different jaw relations during submaximal clenching efforts. J Dent Res 1992; 71: 372-379.
- Laskin DM, Greene CS: Influence of the doctor-patient relationship on placebo therapy for patients with myofascial pain-dysfunction (MPD) syndrome. J Am Dent Assoc 1972; 85: 892-894.
- Dao TT, Lavigne GJ, Charbonneau A, Feine JS, Lund JP: The efficacy of oral splints in the treatment of myofascial pain of the jaw muscles: a controlled clinical trial. Pain 1994; 56: 85-94.
- von Clausewitz C: Vom Kriege. 1832.
- Schindler HJ, Türp JC: Kiefermuskelschmerz – Neurobiologische Grundlagen. Schmerz 2002; 16: 346-354.
- Molin C, Carlsson GE, Friling B, Hedegard B: Frequency of symptoms of mandibular dysfunction in young Swedish men. J Oral Rehabil 1976; 3: 9-18.
- Ryalat S, Baqain ZH, Amin WM, Sawair F, Samara O, Badran DH: Prevalence of temporomandibular joint disorders among students of the university of jordan. J Clin Med Res 2009; 1: 158-164.
Interessenkonflikt: Der Autor erklärt, dass keine Interessenkonflikte im Sinne der Richtlinien des International Committee of Medical Journal Editors bestehen.
Bildquelle: Oberfeldarzt Dr. Raab
Originalarbeit
Manuskriptdaten:
Eingereicht: 14.07.2015
Nach Überarbeitung angenommen: 01.12.2015
Zitierweise:
Raab D: Durch craniomandibuläre Dysfunktionen vorgetäuschte Zahnschmerzen und Tubenfunktionsstörungen – ein Fallbericht. Wehrmedizinische Monatsschrift 2015; 59(12): 396-401.
Datum: 12.01.2016
Quelle: Wehrmedizinische Monatsschrift 2015/12