Zahnmedizin 2.0
Die Rolle der modernen Zahnmedizin in einem Bundeswehrkrankenhaus
Die Rolle der modernen Zahnmedizin hat sich in den letzten 20 Jahren gravierend gewandelt. Handelte es sich bis kurz vor dem Milleniumwechsel noch vielfach um eine Fachrichtung im Sinne eines „Reparaturbetriebes“ kariös erkrankter Zähne, so spielen heute aufgrund gesicherter Erkenntnisse über gegenseitige Wechselwirkungen der Mundhöhle mit dem restlichen Organismus insgesamt zunehmend biologische Aspekte eine gewichtige Rolle. Diese Aspekte führen auch zu einer zunehmenden Verzahnung mit anderen Fachrichtungen der Humanmedizin. Aufgrund der teilweise gemeinsamen Behandlung anatomisch unmittelbar benachbarter Strukturen hat die Kooperation mit der Mund-, Kiefer- und Gesichtschirurgie schon eine lange Tradition. Letztlich ist es der Zahnarzt, der bei umfangreichen Gesichtsverletzungen und großflächigen oralen Tumoren einen durch die Mund-, Kiefer- und Gesichtschirurgie chirurgisch oft sehr aufwändig behandelten Patienten mit einem entsprechenden Zahnersatz kaufunktionell und ästhetisch rehabilitiert.
Auch zu anderen Fachrichtungen ergeben sich mittlerweile enge Berührungspunkte im Sinne einer interdisziplinären Zusammenarbeit. Hier seien zunächst die Innere Medizin und die Korrelation von beispielsweise Herz- und Kreislauferkrankungen und entzündlichen Parodontalerkrankungen genannt. Ein klassisches Beispiel für die interdisziplinäre Zusammenarbeit stellt die Behandlung schlafbezogener Atmungsstörungen dar, gibt es doch hier enge Berührungspunkte zur Neurologie, Inneren Medizin, der Hals-, Nasen-und Ohrenheilkunde und der Psychiatrie. Die Zusammenarbeit mit der Orthopädie kann bei Patienten mit Cranio-Mandibulären-Dysfunktionen indiziert sein. Psychiatrische Erkrankungen können durch physiologische Stellwertveränderungen und Verhaltensänderungen seitens der Betroffenen Auswirkungen auf die orale Gesundheit haben, sodass bei diesem Patientenkreis auch im Sinne eine Prävention oraler Erkrankungen eine enge Kooperation zwischen Zahnmedizin und Psychiatrie sinnvoll erscheint. Anhand von einzelnen Beispielen soll daher im Folgenden die Bedeutung der Zahnmedizin im interdisziplinären Kontext erläutert werden.
Bevor auf die in der Zusammenfassung erwähnten Beispiele eingegangen werden soll, sei an dieser Stelle zunächst ausdrücklich an den Kernauftrag des zahnärztlichen Dienstes der Bundeswehr erinnert. Dieser beinhaltet die Schaffung bzw. den Erhalt einer auf Einsatzaspekte abgestimmten oralen Gesundheit, die eine uneingeschränkte „combat readiness“ gewährleistet. Soldaten der Deutschen Bundeswehr sind weltweit im Einsatz; sei es am Horn von Afrika, in Afghanistan oder in anderen Teilen der Welt. Nur der oral gesunde Soldat ist uneingeschränkt einsatzverwendungsfähig. Global einsatzfähige Soldaten erfordern daher eine entsprechende truppenzahnärztliche Versorgung im Heimatland, um zahnärztliche Notfälle im Einsatz auf ein unvermeidbares Minimum zu reduzieren. Die Erzielung einer entsprechenden Dental-Fitness unserer Soldaten gemäß der geltenden Dental-Fitness-Classifikation (STANAG 2466 MED) ist daher der Kernauftrag des zahnärztlichen Dienstes der Bundeswehr. Dieses gilt natürlich auch für eine zahnärztliche Behandlungseinrichtung in einem Bundeswehrkrankenhaus, insbesondere auch deshalb, weil das sanitätsdienstliche Personal aus den einzelnen Häusern oft an Einsätzen beteiligt ist. Die Einsatzverwendungsfähigkeit im Sinne einer Prävention zu erhalten bzw. bei Bedarf wieder herzustellen, ist selbstverständlich auch eine Prämisse der humanmedizinischen Fachrichtungen. Hierzu kann eine Kooperation mit der Zahnmedizin sinnvoll sein. Die Erfordernisse zur interdisziplinären Zusammenarbeit ergeben sich aus wissenschaftlichen Erkenntnissen. Ein besonderes Merkmal der Bundeswehrkrankenhäuser stellt die enge räumliche Nähe der Zahnmedizin zu den anderen Fachrichtungen dar. Diese Besonderheit und die daraus resultierenden Möglichkeiten und Ressourcen können gerade in einem Bundeswehrkrankenhaus hervorragend zur Behandlung der anvertrauten Soldaten genutzt werden. Darauf soll nun im Folgenden eingegangen werden. Vorab sei ausdrücklich erwähnt, dass die Reihenfolge keine Wertigkeit ausdrücken soll.
Zahnmedizin und Innere Medizin
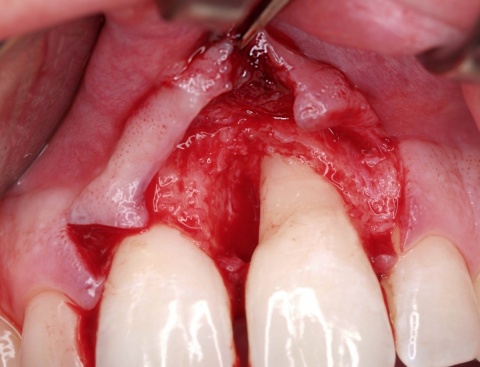
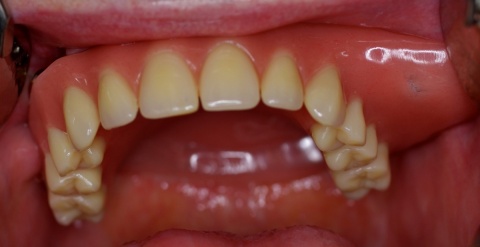
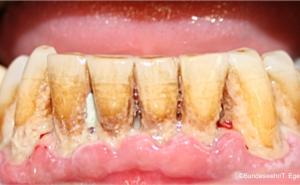
Die Berührungspunkte der Zahnmedizin mit der Inneren Medizin sind ein Paradebeispiel dafür, dass die Mundhöhle eben nicht als ein isolierter Bereich gesehen, sondern mit dem Organismus insgesamt beurteilt werden muss. Beispielhaft dafür seien hier einige systemische Erkrankungen wie die Arteriosklerose, der Diabetes mellitus oder respiratorische Erkrankungen erwähnt. Der Hauptgrund für diese fachliche Nähe ist die Parodontitis, die zumeist chronische Entzündung des Zahnhalteapparats (Abb. 1). Sie weist eine hohe Prävalenz auf und stellt die häufigste chronische Erkrankung im gesamten Organismus dar. Unterschiedliche Verlaufsformen und klinische Schweregrade werden unterschieden. In den allermeisten Fällen ist eine Vielzahl von Parodontien pro Individuum betroffen, sodass daraus in der Summation ein großflächiges Entzündungsareal bis hin zur Größe einer Handinnenfläche (ca. 70 cm²) resultiert. Interaktionen zwischen dem Organismus und dem Parodont sind belegt und legen die Vermutung nahe, dass eine Parodontitis ihrerseits Auswirkungen auf mögliche Erkrankungen des Organismus haben könnte. Durch die Infektion des Parodonts können Bakterien und ihre Stoffwechselprodukte in den Kreislauf gelangen, ihrerseits dann im Organismus allgemeine Erkrankungen hervorrufen, ungünstig beeinflussen oder zu Sekundärreaktionen führen. So sei beispielhaft erwähnt, dass in chirurgisch entfernten arteriosklerotisch veränderten Gefäßanteilen parodontal-pathogene Keime in teilweise hohen Konzentrationen nachgewiesen wurden, während in gesunden Arterien diese Keime nicht nachgewiesen werden konnten. Mittlerweile mehren sich auch Hinweise darauf, dass es zwischen der Parodontitis und dem Diabetes mellitus ebenfalls eine wechselseitige Beziehung gibt. So war die Mortalität bei Diabetikern mit profunder Parodontitis um das Zweifache erhöht. Weiterhin konnte in anderen Studien der Einfluss der Parodontitis auf den Blutzuckerspiegel belegt werden. Interessant ist in diesem Zusammenhang natürlich die Frage, ob die Parodontaltherapie selbst einen positiven Effekt auf den Blutzuckerspiegel hat. Die zu dieser Fragestellung durchgeführten Forschungen brachten noch keine eindeutigen Ergebnisse. Gleichwohl konnte in verschiedenen Studien mittels einer Parodontaltherapie ein positiver Effekt auf den Blutzuckerspiegel erzielt werden. Auf viele ätiologische Aspekte kann in diesem Rahmen nicht näher eingegangen werden. Die genannten Beispiele mögen jedoch belegen, dass es zwischen der Inneren Medizin und der Zahnmedizin viele „gemeinsame“ Patienten gibt, die eine enge Kooperation sinnvoll machen. Um diese zu verbessern, ist insbesondere eine Vermittlung der eben angesprochenen Erkenntnisse in einen möglichst großen Kollegenkreis anzustreben.
Zahnmedizin und Anästhesie
Dank der modernen Möglichkeiten der Lokalanästhesie, schonender Behandlungsmethoden und einer zunehmend die Ängste der Patienten berücksichtigenden behutsamen Vorgehensweise der Behandler können heute die allermeisten Patienten ambulant und ohne über die Lokalanästhesie hinausgehende Erfordernisse an die Anästhesie behandelt werden. Gleichwohl gibt es einen Kreis von Patienten, bei dem die konventionelle Form der zahnärztlichen Behandlung nicht möglich ist. Dazu zählen vorrangig Menschen mit einer Zahnarztphobie, aber auch bei Patienten mit einem ausgeprägten Würgereiz kann die konventionelle Behandlung schwer oder unter Umständen gar unmöglich sein. Hier sei ausdrücklich darauf verwiesen, dass damit nicht der große Patientenkreis gemeint ist, dem die zahnärztliche Behandlung eher unangenehm ist. Hier stehen die Patienten im Fokus, die mit ausgesprochenen Angst- und Beklemmungszuständen und den sich daraus möglicherweise auch entwickelnden körperlichen Folgesymptomen auf die zahnärztliche Behandlungssituation reagieren. In der FU VIIa – Zahnmedizin/Oralchirurgie/Parodontologie des Bundeswehrkrankenhauses Hamburg stellen sich immer wieder Soldaten mit dem Wunsch nach einer Sanierung in Intubationsnarkose vor. Diese kann in den sehr seltenen Fällen mit ausschließlich zahnärztlich-chirurgischem Behandlungsbedarf sinnvoll sein, macht jedoch bei den Behandlungsmaßnahmen keinen Sinn, bei denen eine Behandlungssystematik mit mehreren Sitzungen erforderlich ist, und diese zahnärztlichen Behandlungsmaßnahmen machen den weitaus größten Anteil aus. Diese Patienten haben sehr oft einen Bedarf an chirurgischen, konservierenden, parodontologischen und prothetischen Behandlungsmaßnahmen. Für die beschriebene, eng definierte Patientengruppe bietet die FU VIIa-Zahnmedizin/Oralchirurgie/Parodontologie daher einmal im Monat zu festgelegten Behandlungszeiten die Behandlung in Analgosedierung an. Diese erfolgt in den Räumlichkeiten der FU VIIa unter Beteiligung von Personal und Material/Instrumentarium der Abteilung für Anästhesie und Notfallmedizin (Abt. X). Während der permanent anwesende SanOff/Arzt der Abteilung X die erforderliche Sedierung einleitet und überwacht, kann der SanOff/Zahnarzt sich ausschließlich auf die zahnärztliche Behandlung konzentrieren. Diese Form der Zusammenarbeit ist aufwändig, bindet sie doch personelle Ressourcen der Abteilung X. Sie hat sich bewährt und daher sei der Abteilung für Anästhesie und Notfallmedizin an dieser Stelle ausdrücklich für die reibungslose und produktive Zusammenarbeit gedankt. Dieser Passus sei mit der Bemerkung eines Patienten beendet, der sich mit einer durch die Abteilung VIb unseres Hauses bestätigten Zahnarztphobie zur oralen Sanierung vorstellte: „Wenn diese Form der Behandlung nicht in einem Bundeswehrkrankenhaus angeboten würde, ja, wohin soll sich ein Soldat denn dann noch wenden?“
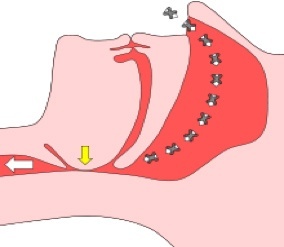
Die Behandlung Schlafbezogener Atmungsstörungen
Zahnmedizin und Mund-, Kiefer- und Gesichtschirurgie
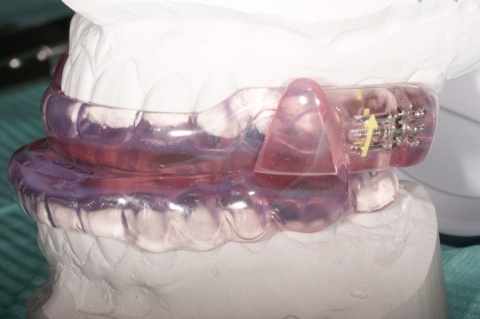
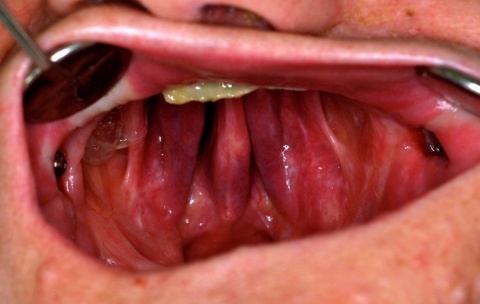
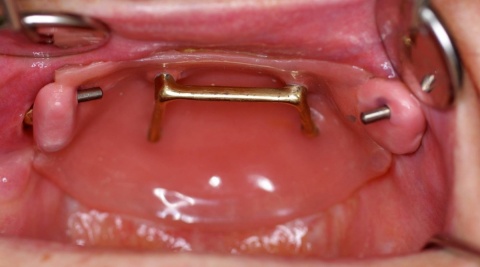
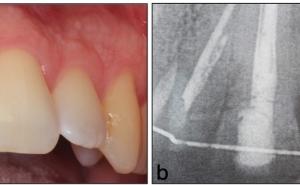
In den Ausführungen über die interdisziplinäre Zusammenarbeit der Zahnmedizin mit anderen Fachrichtungen in einem Bundeswehrkrankenhaus darf natürlich die seit vielen Jahren gewachsene und gelebte Zusammenarbeit mit der Abteilung für Mund-, Kiefer- und Gesichtschirurgie (Leiter: Prof. Dr. Dr. K.O. Henkel) im Bundeswehrkrankenhaus Hamburg nicht unerwähnt bleiben. Die Tatsache, dass beide Fachrichtungen die gleichen bzw. unmittelbar benachbarte anatomische Strukturen behandeln, führt zur einer engen Zusammenarbeit. Beispielhaft sei hier die Implantation enossaler Implantate zum Ersatz verloren gegangener Zähne erwähnt. Grundsätzlich können die Anforderungen des Zahnarztes und des Kieferchirurgen an die Implantation durchaus abweichen. Der Kieferchirurg wird überwiegend die Region zur Implantation favorisieren, die das beste Knochenangebot hinsichtlich der Höhe und Breite des Alveolarknochens bietet. Diese Position ist jedoch nicht unbedingt die beste Implantatposition im Hinblick auf die spätere Versorgung mit implantatgetragenem Zahnersatz. Zur Gewährleistung einer abgestimmten Therapie und einer auch für die prothetische Versorgung idealen Implantatstellung wurde bereits im Jahre 1993 eine gemeinsame Implantatsprechstunde eingeführt, in der sich jeweils ein Zahnarzt und ein ärztlicher Kollege der Abteilung für Mund-, Kiefer- und Gesichtschirurgie über Indikation und Machbarkeit der Insertion zahnärztlicher Implantate beraten und gegebenenfalls die entsprechende Antragstellung initiieren. Zur Vollständigkeit sei hier erwähnt, dass die Versorgung mit zahnärztlichen Implantaten grundsätzlich kein Bestandteil der uTV ist und immer der Genehmigung im Sinne einer Einzelfallentscheidung durch den Begutachtenden Zahnarzt der Bundeswehr im Kdo SanDstBw bedarf. Eine besondere Herausforderung stellt die kaufunktionelle und oral-ästhetische Rehabilitierung von Patienten mit schwierigen anatomischen Verhältnissen dar, so wie sie nach Verwundungen im Gesichtsbereich, aber auch nach Tumorerkrankungen in der Mundhöhle auftreten können. Auch hier hat sich die enge Zusammenarbeit der Abteilung für Mund-, Kiefer- und Gesichtschirurgie mit der Zahnmedizin bewährt (Abb. 5, 6, 7).
Gesamtbetrachtung und Schlusswort aus der Sicht eines Chefarztes
Gerade in einem Bundeswehrkrankenhaus als allgemeines Krankenhaus mit vielen Fachabteilungen besteht das Bestreben, die stationären und ambulanten Patienten ganzheitlich zu sehen und zu behandeln. Die förderliche Zusammenarbeit von Medizin und Zahnmedizin bei den oben beschriebenen Beispielen für Diagnostik und Behandlung fachübergreifender Krankheitsbilder ist noch nicht in Jedermanns Fokus, da sich diese Zusammenhänge erst in den letzten Jahren in das ärztliche und zahnärztliche Bewusstsein schieben. Unter den Aspekten des Ausbildungsauftrages der Bundeswehrkrankenhäuser stellt die Integration einer fachzahnärztlichen FU-Stelle die einzigartige Gelegenheit dar, den jungen Sanitätsoffizieren diese approbationsübergreifende fachliche Kooperation von Anfang an als wesentlichen Aspekt von Behandlungskonzepten zu vermitteln. Die Selbstverständlichkeit, mit der stationäre und ambulante Patienten zur konsiliarischen Untersuchung und Begutachtung in die FU 7a überwiesen werden, die Selbstverständlichkeit, mit der bei entsprechenden zahnärztlichen Erkrankungen und Untersuchungsergebnissen die Mitbeteiligung der medizinischen Fachbereiche erfolgt, und die Selbstverständlichkeit, mit der die Zahnmedizin im Reigen der Fächer eines „Kompetenzzentrums Kopf“ ihren Platz hat, kann bei den jungen Sanitätsoffizieren zur Selbstverständlichkeit der approbationsübergreifenden Kooperation führen, immer zu Gunsten ihrer jetzigen und zukünftigen Patienten. Mit derselben Selbstverständlichkeit wurde dieses Thema auch in die Ausbildung zukünftiger Truppenärzte „Common Trunk Sanitätsoffizier“ aufgenommen.
Bei Verwundungen im Einsatz sind Verletzungen des Gesichts- und Kopfbereiches deutlich häufiger zu finden als in früheren bewaffneten Konflikten. Die abschließende Versorgung verwundeter Soldaten im Bundeswehrkrankenhaus als Behandlungsebene 4 ermöglicht auch hier durch die Verfügbarkeit einer zahnmedizinischen Fachexpertise die bereits frühzeitige Integration der Zahnärzte in die Behandlungskonzepte, bis sie letztlich bei entsprechenden Verletzungsmustern für eine endgültige funktionale Versorgung verantwortlich sind. Diese Kombination der Integration der Zahnmedizin in ein Krankenhaus ist bei den Bundeswehrkrankenhäusern einzigartig und im zivilen Bereich nur in einigen Schwerpunktkliniken und den Universitätskliniken zu finden. Dieser ganzheitliche und approbationsübergreifende Ansatz der medizinischen Versorgung ist für die Soldatenpatienten ein hohes Gut, ob sie physisch oder psychisch traumatisiert sind oder an chronischen Krankheiten und Schmerzsyndromen leiden.
Ausblick in die Zukunft
Neben den genannten Beispielen gibt es noch weitere Felder der interdisziplinären Zusammenarbeit, die hier jedoch nicht alle aufgeführt werden können. Die Autoren sind der festen Überzeugung, dass die interdisziplinäre Zusammenarbeit in der Zukunft eine immer gewichtigere Rolle spielen wird. Dieses gilt aber nicht nur für die klassischen medizinischen Fächer, sondern wird auch benachbarte Disziplinen betreffen. Als Beispiel sei hier der Bereich der „Public Health“ genannt. Die Einbringung von Erkenntnissen aus diesem Forschungsbereich könnte dazu dienen, Präventionskonzepte zu entwickeln und zu implementieren und dazu gehört die Prävention von oralen Erkrankungen auch in einem Bundeswehrkrankenhaus selbstverständlich mit dazu.
Datum: 05.07.2016
Quelle: Wehrmedizin und Wehrpharmazie 2016/2