CUP-SYNDROM ALS METASTASIERTES TONSILLENKARZINOM
Interdisziplinäre Zusammenarbeit im Kopfzentrum des Bundeswehrkrankenhauses Hamburg
Malignome bzw. Metastasen bei unbekanntem Primarius (CUP – Cancer of unknown primary) sind eine der 10 häufigsten malignen Tumorerkrankungen weltweit und betragen ca. 3 - 5 % aller bösartigen Erkrankungen [1]. Eine Identifikation des Primärtumors ist trotz Ausschöpfung aller diagnostischen Möglichkeiten nur in ca. 20 % der Fälle möglich. Die mittlere Überlebenszeit beträgt 3 - 6 Monate, die Fünf-Jahres-Überlebensrate 10 %. Das mediane Alter der Betroffenen beträgt 60 Jahre, Männer sind geringgradig häufiger betroffen. Selbst bei der Obduktion gelingt ein Nachweis des Primärtumors häufig nicht.
Eine frühzeitige Diagnostik und Therapie der Patienten erhöht signifikant die Langzeitüberlebensraten. In der Bundeswehr ist hier klar die zentrale Rolle des Truppenarztes als Generalisten auf der einen Seite, aber auch des Truppenzahnarztes als Spezialisten für die orale und perorale Gesundheit herauszustellen. Auch wenn die Inzidenz für CUP allgemein und speziell bei der Bundeswehr gering ist, sind Truppenzahnarzt und Truppenarzt die entscheidenden Schnittstellen, um betroffene Patienten zügig einer adäquaten Diagnostik und Therapie zuführen zu können. Diese sollte in spezialisierten Zentren, die fachübergreifend agieren können, wie dem Kopfzentrum des Bundeswehrkrankenhauses Hamburg, erfolgen. Hierunter versteht sich an unserem Hause der strategische Zusammenschluss der Fachgebiete Augenheilkunde, Neurochirurgie, Hals-Nasen-Ohrenheilkunde, Mund-Kiefer-Gesichtschirurgie und Zahnmedizin mit ihren Subspezialisierungen (Fachzahnärztliches Zentrum).
CUP repräsentieren eine eigene Tumorentität; es wird hierbei angenommen, dass ein Primärtumor in der Lage ist, zu metastasieren bevor die Primärlokalisation groß genug ist, um identifiziert zu werden oder dass er sich zum Zeitpunkt der Diagnosestellung bereits zurückgebildet hat [2]. CUP im Kopf-Hals-Bereich stellen sich in der Regel als Lymphknotenmetastasen von Plattenepithelkarzinomen dar. Auf den ganzen Körper bezogen sind CUP histopathologisch zu rund 80 % Metastasen von Adenokarzinomen und zu rund 15 % Metastasen von Plattenepithelkarzinomen. Die restlichen 5 % betreffen andere Tumorentitäten (neuroendokrine Tumoren, Melanome, Sarkome etc.).
Bei der Diagnosefindung und Diagnostik bilden eine gründliche Anamnese und klinische Untersuchung die Basis. Ergänzt wird dies anschließend durch den sinnvollen Einsatz apparativer Untersuchungstechniken (Sonografie der Kopf-Hals-Region und des Abdomens, Routinelabor, Röntgenuntersuchung der Thoraxorgane, Magnetresonanztomografie und / oder Computertomografie der Kopf-/Halsorgane, endoskopische Untersuchung des oberen Aero- und Digestivtraktes). Grundlegend ist jedoch eine adäquate histologische Aufarbeitung und hierfür eine frühzeitige Exzision der verdächtigen Raumforderung [3]. Fachübergreifend sollte eine Vorstellung der Patienten zur Fokussuche erfolgen und zudem sollten die klassischen Metastasierungswege dem behandelnden Arzt bekannt sein, um mögliche Rückschlüsse auf den Primarius ziehen zu können.
Therapeutisch sind die Richtlinien der Fachgesellschaften Mund-Kiefer-Gesichtschirurgie und Hals-Nasen-Ohrenheilkunde für die Behandlung metastasierter Kopf-Hals-Tumoren maßgebend. Die lokoregionale chirurgische Sanierung der Lymphabflusswege (Neck dissection) steht zunächst im Vordergrund, jedoch empfiehlt sich eine ausschließlich chirurgische Therapie lediglich in Einzelfällen. In der Regel wird sich bei einem CUP-Syndrom eine Bestrahlung der Lymphabflusswege beider Halsseiten und des gesamten Pharynxschlauchs anschließen. Im Vergleich zur alleinigen ipsilateralen Bestrahlung bietet dies signifikant bessere Langzeitprognosen [4]. Die Fünf-Jahres-Langzeitüberlebensraten variieren zwischen 27 - 50 %. Sowohl Neck dissection als auch Tonsillektomie vor Radiochemotherapie verbessern die Überlebenswahrscheinlichkeiten im Vergleich zu einer alleinigen Radiochemotherapie [5].
Aufgrund der Fallkomplexität gehört die Diagnostik und Therapie von CUP-Syndromen in ein spezialisiertes interdisziplinäres Zentrum. Als grundlegend wird eine fachübergreifende Vorstellung und Diskussion der Fälle in einem onkologischen Tumorboard betrachtet.
Kasuistik
Ein 51-jähriger Berufssoldat in sehr gutem Allgemeinzustand wurde vom Truppenzahnarzt in der fachärztlichen Untersuchungsstelle der Abteilung für Mund-Kiefer-Gesichtschirurgie des Bundeswehrkrankenhauses Hamburg mit einer seit ca. sieben Tagen progredienten Schwellung unterhalb des rechten Kieferwinkels vorgestellt. Vier Wochen zuvor hatte der Patient die Schwellung das erste Mal bemerkt. Anamnestisch bestanden keine bekannten Risikofaktoren, der Patient ist Sportler, er raucht nicht und trinkt nur sehr wenig alkoholische Getränke; er wies keine B-Symptomatik auf.
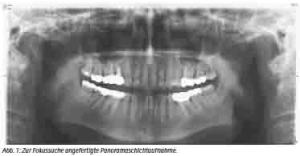
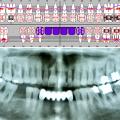
Bei der klinischen Untersuchung ergaben sich intraoral keine Auffälligkeiten. Extraoral imponierte eine ca. 4 cm große, nicht druckdolente, weiche, verschiebliche Raumforderung unterhalb des rechten Kieferwinkels. In der zur Fokussuche angefertigten Panoramaschichtaufnahme fand sich kein Anhalt für dentogene oder ossäre Foci und insgesamt eine konservierend-prothetisch versorgte Gebisssituation (Abb. 1).
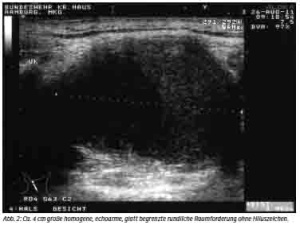
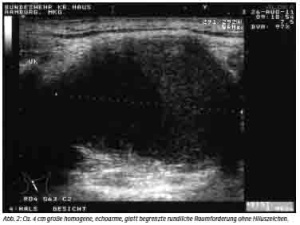
Die in der Abteilung für Mund-Kiefer-Gesichtschirurgie daraufhin durchgeführte Sonografie der Halsweichteile erbrachte eine im Durchmesser ca. 4 cm große homogene, echoarme, glatt begrenzte rundliche Raumforderung ohne Hiluszeichen (Abb. 2). Ihr gliederte sich nach kaudal eine kleinere, ebenfalls echoarme und glatt begrenzte, septierte, jedoch inhomogene Struktur mit erhaltenem Hiluszeichen an (Abb. 3), die insgesamt ca. 2 cm im Durchmesser groß war.
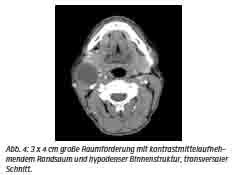
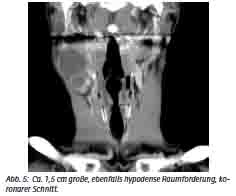
Unter dem hochgradigen Verdacht einer Metastase bei klinisch nicht nachweisbarem Primarius erfolgte die Vorstellung des Patienten in der Abteilung für Radiologie des Bundeswehrkrankenhauses Hamburg. Es wurde noch am gleichen Tag eine Computertomografie des Kopfes und Halses mit Kontrastmittel durchgeführt. Im Level IIa (amerikanische Einteilung) imponierte rechts eine 3 x 4 cm große Raumforderung mit kontrastmittelaufnehmendem Randsaum und hypodenser Binnenstruktur (Abb. 4, transversaler Schnitt). Direkt kaudal anschließend ergab sich eine weitere, ca. 1,5 cm große, ebenfalls hypodense Raumforderung (Abb. 5, koronarer Schnitt). CT-morphologisch stellte sich der Verdacht auf eine zentral nekrotische Lymphknotenmetastase rechts zervikal. Es ergab sich kein Anhalt für einen Primarius.
Aufgrund der Brisanz des Befundes vereinbarten wir einen umgehenden stationären Aufnahmetermin auf die Abteilung MKG 3 Tage später. Am Aufnahmetag erfolgte die konsiliarische Vorstellung des Patienten in der Abteilung für Hals-Nasen-Ohren-Heilkunde des Bundeswehrkrankenhauses Hamburg. Auch hier ergab sich bei der klinischen Untersuchung und Nasopharyngoskopie kein Anhalt für einen Primarius.
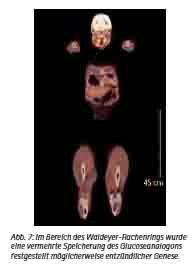
Wir entschlossen uns daraufhin zu einem PET-CT (Positronenemissionstomografie mit Glucoseanalogon zum Nachweis von path. Stoffwechselaktivität) welches extern ebenfalls noch am Aufnahmetag durchgeführt wurde. Hier zeigte sich eine rundliche, stoffwechselaktive Raumforderung rechts zervikal mit zentraler Hypodensität, morphologisch am ehesten einer lateralen Halszyste entsprechend. Als Differentialdiagnose wurde ein Lymphangiom in Betracht gezogen (Abb. 6). Es fanden sich keine Aspekte eines zentral nekrotisierenden Lymphknotens. Im Bereich des Waldeyer-Rachenrings wurde eine vermehrte Speicherung des Glucoseanalogons festgestellt (rechts mehr als links), möglicherweise entzündlicher Genese (Abb. 7).
Weiterhin wurde das präoperative Staging durch eine Sonografie des Oberbauches ergänzt, welches allerdings auch keinen pathologischen Befund ergab.
Wir entschlossen uns daraufhin, die Exzision der Raumforderung und des anhängenden Lymphknotens durchzuführen. Histologisch zeigte sich im Präparat ein zystisches, mäßig differenziertes, kaum verhornendes Plattenepithelkarzinom mit einem anhängenden entzündlich veränderten Lymphknoten. Die Histologie entsprach laut Befund der Pathologie in erster Linie einem branchiogenen Karzinom bzw. einem auf dem Boden einer vorbestehenden lateralen Halszyste entstandenen Plattenepithelkarzinom. Die zystische zervikale Lymphknotenmetastase eines Plattenepithelkarzinoms anderer Provenienz war wenig wahrscheinlich, wenngleich nicht mit letzter Sicherheit auszuschließen.
In Konformität mit den Leitlinien für die Therapie maligner Kopf-Hals-Tumore entschieden wir uns, eine funktionelle Neck dissection rechts zur Sanierung der Lymphabflusswege durchzuführen. Da ein tonsillärer Fokus nicht sicher ausgeräumt wurde, erfolgte eine beidseitige Tonsillektomie durch die Abteilung für Hals-Nasen-Ohren-Heilkunde während desselben Eingriffs.
Im histologischen Befund des Neck-dissection-Präparates der rechten Seite und der Tonsillenpräparate beidseits zeigte sich linkseitig eine unauffällige Tonsille. Rechts bestanden ausgedehnte Infiltrate eines mäßig differenzierten und nur minimal verhornten Plattenepithelkarzinoms. Der Tumor infiltrierte nahezu das gesamte Gewebe mit einer maximalen Ausdehnung von 2,2 cm. Folglich war die rechte Tonsille als Primarius anzusehen. Die Tumorinfiltrate erreichten den Weichgewebsresektionsrand. Im Neck dissection-Präparat fanden sich insgesamt 18 weitere tumorfreie Lymphknoten.
Daraufhin erfolgte durch die Abteilung für Hals-Nasen-Ohrenheilkunde die Nachresektion der rechten Fossa tonsillaris, eine funktionelle Neck dissection links und eine Panendoskopie. Die Panendoskopie erbrachte keine auffälligen Befunde, die Nachresektion keine weiteren Anteile des zuvor diagnostizierten Plattenepithelkarzinoms und das Präparat der Neck dissection 40 weitere tumorfreie Lymphknoten der linken Halsseite.
Somit bleibt die endgültige Diagnose: Karzinom der Fossa tonsillaris rechts pT2 N2a M0 R0.
Im Anschluss wurde der Patient zur adjuvanten Radio-/ Chemotherapie in einem Zentrum für ambulante Onkologie vorgestellt. Trotz mehrmaliger Aufklärungsgespräche lehnte der Patient jedoch eine Bestrahlung und Chemotherapie ab. Er wurde in das reguläre Nachsorgeprogramm übernommen.
Diskussion
CUP-Syndrome stellen diagnostisch und therapeutisch spezielle Herausforderungen dar. Bei der Abklärung unklarer Beschwerden oder Schwellungen im Kiefer-Gesichtsbereich ist der Truppenzahnarzt die Schnittstelle zu allen weiteren medizinischen Fachgebieten. Als Spezialist für orale und perorale Medizin wird er häufig mit fragwürdigen Befunden konfrontiert und ihm obliegt die Entscheidung über die differenzierte Zuweisung der Patienten in die zuständigen Fachabteilungen zur Sicherstellung einer zügigen Diagnostik und Therapie. Im vorliegenden Fall konnte dadurch der Patient rasch der erforderlichen Behandlung zugeführt werden.
Der betroffene Berufssoldat wies bei der Erstvorstellung keinerlei Risikofaktoren (z. B. Rauchen oder Alkoholabusus) auf. Das Staging bei einem CUP-Syndrom sollte abgestimmt sein auf den Histologiebefund und die Lokalisation der Metastase(n). Neben Anamnese und körperlicher Untersuchung empfiehlt sich beim Verdacht auf Halsmetastasen eine Sonografie und eine MRT oder eine CT als bildgebende Untersuchungen. Im vorliegenden Fall wurde zusätzlich frühzeitig eine PET-CT durchgeführt, da zur Diagnostik eines Primärtumors bei einem CUP-Syndrom eine PET in Kombination mit einem CT einer alleinigen PET deutlich überlegen ist [6]. Zudem können Fernmetastasen oder weitere Tumore festgestellt werden, die letztendlich zur Festsetzung eines umfassenden Therapiekonzeptes in Betracht gezogen werden müssen. Nichtsdestotrotz muss bei unklaren Raumforderungen am Hals bei radiologisch nicht nachweisbarem Primarius eine frühzeitige Exzision zur Diagnosesicherung erfolgen [3]. Die erste feingewebliche Untersuchung der verdächtigen Raumforderung war in diesem Fall vereinbar mit einem branchiogenen Karzinom, welches am wahrscheinlichsten auf dem Boden einer lateralen Halszyste entstanden wäre. Ein solches Karzinom stellt eine Rarität dar (ca. 2,2 - 9,9 % aller lateralen Halszysten enthalten ein Karzinom)[7].
Ätiologisch gibt es mehrere Theorien zur Entstehung von lateralen Halszysten. Ältere Theorien gehen davon aus, dass laterale Halszysten bereits während der Embryonalentwicklung entstehen und sich in jedem Lebensalter manifestieren können; ein neuerer Ansatz ist, dass laterale Halszysten durch zystische Transformation zervikaler Lymphknoten infolge lymphogener Streuung von Plattenepithelzellen nach Tonsillitis entstehen [8]. Dieses wäre durchaus schlüssig mit den Befunden der PET-CT (rechtsbetonte Aktivitätsvermehrung) in Verbindung zu bringen gewesen. Weder bei der klinischen Untersuchung noch durch die Bildgebung konnte der Primarius in der rechten Tonsille nachgewiesen werden, der Nachweis gelang erst durch die diagnostische Tonsillektomie. Diese wird bei CUP-Syndromen im Kopf-Hals-Bereich und nachgewiesenen Metastasen von Plattenepithelkarzinomen in der Leitlinie der Deutschen Gesellschaft für Hämatologie und Onkologie empfohlen [9]. Bei frühen Stadien von CUP-Syndromen im Kopf-Hals-Gebiet (bis N1, das heißt eine solitäre Lymphknotenmetastase kleiner gleich 3 cm im größten Durchmesser) wäre eine alleinige chirurgische Therapie mit engmaschigen Kontrollen noch vertretbar. Im vorliegenden Fall liegt jedoch eine N2a-Situation (eine ipsilaterale Lymphknotenmetastase über 3 cm aber unter 6 cm im größten Durchmesser) vor. Obwohl randomisierte Studien fehlen, hat die Erfahrung gezeigt, dass die Prognose der Patienten bei chirurgischer Sanierung und adjuvanter Radiochemotherapie besser ist, so dass diese Kombination heute als Standardtherapie angesehen wird [10]. Kritisch anzumerken ist, dass sich die Studienlage hierbei aufgrund der verhältnismäßig geringen Inzidenz nicht auf CUP-Syndrome, sondern auf adjuvante Radiochemotherapie bei metastasierten Kopf-Hals-Tumoren mit bekanntem Primarius bezieht.
Trotz wiederholter Auseinandersetzung mit diesen Fakten lehnte der Patient jedoch eine adjuvante Radiochemotherapie ab.
Die interdisziplinäre Therapie von CUP-Syndromen empfiehlt sich in spezialisierten Zentren. Mit der Akkreditierung zum Akademischen Lehrkrankenhaus des Universitätsklinikums Hamburg Eppendorf erfolgte auch der Anschluss an das Universitäre Cancer Center Hamburg und an das dortige Tumorboard. Bedingt durch steigende Fallzahlen von Patienten mit malignen Erkrankungen und einer zunehmenden Fallkomplexität wurde im Februar 2012 ein hausinternes Tumorboard etabliert.
Im Kopfzentrum des Bundeswehrkrankenhauses Hamburg ergibt sich durch die Fachdisziplinen Augenheilkunde, Neurochirurgie, Hals-Nasen-Ohrenheilkunde, Mund-, Kiefer- und Gesichtschirurgie und Zahnmedizin (Fachzahnärztliches Zentrum) eine optimale Basis für die Therapie auch komplexer interdisziplinärer Fälle. Die Abteilung für Mund-Kiefer-Gesichtschirurgie ist durch eine Kooperation mit dem Berufsgenossenschaftlichen Unfallkrankenhaus Hamburg an das überregionale Traumanetzwerk Hamburg angebunden, was zu einer Erweiterung des Spektrums geführt hat und eine einsatznähere Ausbildung des Sanitätspersonals ermöglicht.
Neben dem Schwerpunkt Traumatologie ist jedoch auch indirekt der Schwerpunkt Kopf-Hals-Tumorchirurgie der Abteilungen für Neurochirurgie, Hals-Nasen-Ohrenheilkunde und Mund-, Kiefer- und Gesichtschirurgie durch die notwendige nachfolgende rekonstruktive Chirurgie für Fortbildung und Inübunghaltung des ärztlichen Personals von unmittelbarer Bedeutsamkeit. Nicht zuletzt ist durch die subspezialisierten Kollegen im fachzahnärztlichen Zentrum, insbesondere im Bereich der Prothetik und Epithetik, eine schnelle orale und perorale Rehabilitation der Betroffenen möglich.
Bei der Therapie von schweren Traumata und Tumorfällen hat sich in der Praxis die fachübergreifende Zusammenarbeit im Kopfzentrum des Bundeswehrkrankenhauses Hamburg bewährt. Hierzu gehört auch eine regelmäßige gemeinsame Röntgenvisite aller „Kopffächer“. Bei vielen Patienten wäre eine klare fachgebietsbezogene Trennung bei Diagnostik und Therapie ungünstig, eine fachassoziierte Zusammenarbeit und gegenseitige Ergänzung in einem Zentrum ist sinnvoll und dient der Erweiterung des eigenen, aber auch des Gesamtspektrums.
Literatur bei den Verfassern.
Datum: 24.12.2012
Quelle:
Wehrmedizin und Wehrpharmazie 2012/4
Wehrmedizin und Wehrpharmazie 2012/4