Einleitung
Mit der Veröffentlichung der neuen S3-Leitlinie durch die Deutsche Gesellschaft für Parodontologie für die Parodontaltherapie im Jahr 2020 liegt nun erstmals ein umfassendes Behandlungskonzept für den gesamten Therapieverlauf der Parodontalbehandlung vor. Entzündliche Parodontalerkrankungen sind weit verbreitet. Dies wurde in vielen Studien bestätigt, beispielhaft sei hier auf die Mundgesundheitsstudie V verwiesen. Daraus resultiert auch für die SoldatInnen der Bundeswehr ein hoher Behandlungsbedarf. PatientInnen mit profunden Parodontopathien stellen komplexe Behandlungsfälle dar, die einer zeitaufwendigen und systematisierten Behandlung bedürfen. Um diesem hohem Behandlungsbedarf bei gleichzeitig begrenzten personellen und infrastrukturellen Ressourcen gerecht zu werden, bedarf es funktionierender Verfahrensabläufe und einer engen Kooperation zwischen Truppen- und Fachzahnarzt für Parodontologie. Viele Fälle können im Rahmen der truppenzahnärztlichen Versorgung behandelt werden, jedoch kann bei schweren und komplexen Fällen die Übernahme der Behandlung durch einen entsprechenden Fachzahnarzt sinnvoll sein.
Im vorliegenden Artikel soll die neue S3-Leitlinie zur Behandlung der Parodontitis der Stadien I – III unter der Berücksichtigung einer möglichen Aufgabenverteilung zwischen Truppen- und Fachzahnarzt für Parodontologie vorgestellt werden.
Entstehung der PAR-Richtlinien
Beginnend mit einer Konsensuskonferenz im Jahr 2017 der American Academy of Periodontology und der European Federation of Periodontology mit der Teilnahme von über 110 Experten weltweit wurde in den letzten Jahren eine umfassende Anpassung der Parodontaltherapie an neue wissenschaftliche Erkenntnisse vorgenommen und eine Reihe von Neuerungen angestoßen: Einführung einer neuen Klassifikation von Parodontalerkrankungen im Jahre 2018, Erarbeitung eines therapeutischer Stufenplan der modernen Parodontitistherapie ein Jahr später, Verabschiedung einer S3-Leitlinie zur zur systematischen Behandlung von Parodontitis und anderer Parodontalerkrankungen 2020 und Einführung der neuen PAR-Richtlinie im Jahre 2021.
Angepasst an den aktuellen Stand der Wissenschaft trat die neue PAR-Richtlinie ab dem 01.07.2021 in Kraft. Die Kassenzahnärztliche Bundesvereinigung hat damit auch gesetzlich Versicherten eine verbesserte und zeitgemäße Behandlung auf Kosten der Krankenkassen ermöglicht. Auch vom Fachbereich Zahnmedizin der Bundeswehr wurden die genannten Neuerungen übernommen, u. a. dokumentiert durch die entsprechend angepassten Antragsformulare. In dieser PAR-Richtlinie finden sich auch Elemente der S3-Leitline wieder. Die S3-Leitlinie stellt keine Vorschrift dar. Sie weist jedoch aufgrund der systematischen Literaturrecherche und den Konsens der repräsentativen Leitliniengruppe das höchstmögliche Niveau auf und stellt somit eine wissenschaftlich auf internationalem Niveau abgestützte Empfehlung dar. Das bestimmende Merkmal der neuen S3-Leitlinie ist die Therapie nach einem Stufenkonzept für die Parodontitis der Stufen I – III. Das Stadium IV wurde bewusst ausgespart, da dieses eine sehr komplexe multidiziplinäre Therapie erfordert und immer in der Hand des Spezialisten bleiben sollte. In den folgenden Ausführungen soll das Stufenkonzept für die Parodontitis der Stadien I – III beschrieben und dargelegt werden, ab wann eine Behandlungsübernahme bzw. Fortführung durch den Fachzahnarzt für Parodontologie sinnvoll sein kann.
Therapiestufe 1 – Kontrolle des supragingivalen Biofilms und der Risikofaktoren
Die Parodontitis ist eine chronische Entzündungserkrankung, bei deren Entstehen und Verlauf verschiedene Faktoren eine Rolle spielen. Unstrittig ist die Bedeutung des supra- und subgingivalen Biofilms als ein Hauptfaktor. Dessen Kontrolle spielt somit in der Behandlung eine entscheidende Rolle und muss daher am Anfang einer erfolgreichen Behandlung stehen. Das Management des Biofilms umfasst das häusliche und das professionelle Biofilmmanagement.
Das häusliche supragingivale Biofilmmanagement steht und fällt mit der individuellen Mundhygienebemühungen seitens der PatientInnen. Defizite sind häufig nicht im Desinteresse, sondern in den Kenntnissen seitens des Patienten begründet. Daher empfiehlt die Leitlinie mit starkem Konsens die kontinuierliche Anleitung bezüglich der häuslichen Mundhygienemaßnahmen im Verlauf aller Therapiestufen. Dabei sollte berücksichtigt werden, dass die Aufnahmefähigkeit begrenzt ist, PatientInnen sollten daher nicht mit zu vielen Informationen auf einmal überfordert werden.
Das professionelle supragingivale Biofilmmanagement umfasst die Entfernung des Biofilms und kalzifizierter Ablagerungen.
Diese Maßnahme ist von fundamentaler Bedeutung für die Therapie der biofilminduzierten Parodontopathien. Im Regelfall werden diese Maßnahmen von speziell ausgebildeten MitarbeiterInnen durchgeführt. Zur praktischen Durchführung sei aus Sicht der Autoren darauf hingewiesen, dass die Erhebung und Dokumentation von entsprechenden Mundhygieneindices die conditio sine qua non darstellt, ohne diese ist eine exakte Beurteilung und Verlaufskontrolle der Bemühungen der PatientInnen nicht möglich ist. Wichtig ist weiterhin die Beseitigung möglicher vorhandener Reizfaktoren wie beispielsweise überstehende Füllungs- oder Restaurationsränder.
Verschiedene Risikofaktoren können bei der Entstehung der Parodontitis eine Rolle spielen. Unstrittig sind Rauchen und Diabetes mellitus. Sofern erforderlich und möglich ist es daher im Hinblick auf einen langanhaltenden Behandlungserfolg sinnvoll, auf diese Faktoren Einfluss zu nehmen, idealerweise im interdisziplinären Austausch mit anderen humanmedizinischen Fächern. Als weitere relevante Risikofaktoren werden langanhaltender Stress, eine ungesunde Ernährung, Adipositas oder Bewegungsmangel diskutiert. Deren Einfluss eindeutig zu belegen, wird jedoch die Aufgabe weiterer wissenschaftlicher Untersuchungen sein, da die wissenschaftliche Evidenz dazu noch fehlt.
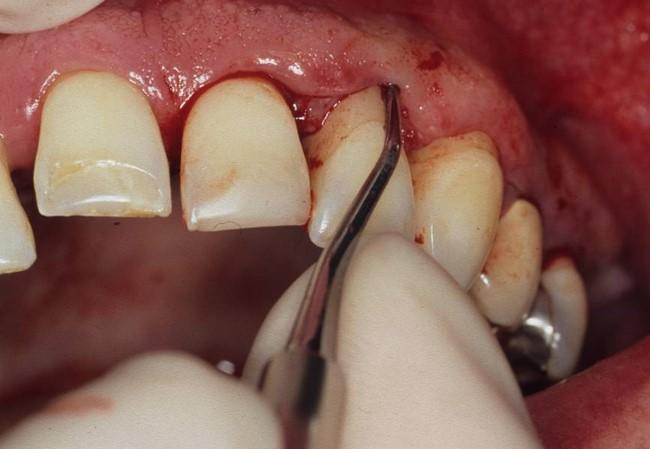
Therapiestufe 2 – Subgingivale Instrumentierung
Voraussetzung für die Durchführung der Therapiestufe 2 ist der erfolgreiche Abschluss der Therapiestufe 1. Im Mittelpunkt der zweiten Stufe steht die Instrumentierung der subgingival liegenden bakteriell besiedelten Wurzeloberflächen.
Für diese Maßnahmen gibt es eine Vielzahl von Begrifflichkeiten wie beispielsweise root planing, subgingivales Scaling, subgingivales Debridement. Zur Vereinheitlichung wurde in der Leitlinie vereinbart, dass für alle subgingivalen nichtchirurgischen Interventionen zukünftig der Begriff „subgingvale Instrumentierung“ verwendet werden soll. Eine Festlegung auf das dabei verwendete Instrumentarium erfolgt nicht, sowohl Handinstrumente wie Küretten als auch maschinell betriebene Instrumente können zur Anwendung kommen.
Bei der vergleichenden Betrachtung der Therapieergebnisse von Hand- und maschinell betriebenen Instrumente gibt es keine signifikanten Unterschiede. Möglich und häufig auch angewendet ist die Kombination beider Verfahren in einer Behandlungssitzung. Bei der Durchführung der subgingivalen Instrumentierung können zwei verschiedene Behandlungsprotokolle zur Anwendung kommen: Die traditionelle Vorgehensweise, bei der die zeitversetzt quadrantenweise vorgegangen wird, oder das Full-mouth-Verfahren, bei dem aller erkrankten Parodontien innerhalb von 24 Stunden instrumentiert werden. Beide Vorgehen werden in der Leitlinie vom Therapieergebnissen her als gleichwertig anerkannt, allerdings wird aufgrund der differierenden Belastung der PatientInnen die Berücksichtigung des individuellen Risikoprofils empfohlen. Bei der Bundeswehr müssen noch andere Parameter, wie weite Anfahrtswege von PatientInnen oder die schnelle Wiederherstellung der Einsatzverwendungsfähigkeit, berücksichtigt werden. Die Autoren präferieren das Full-mouth-Vorgehen, weil damit bei vielen an das Bundeswehrkrankenhaus (BwKrhs) Hamburg überwiesenen PatientInnen weite Anfahrtswege deutlich reduziert werden können.
Eindeutige Empfehlung zur Anwendung adjuvanter Antiseptika in dieser Therapiestufe macht die Leitlinien nicht. Es wird ausgeführt, dass vor allem Chlorhexidin-di-gluconat adjuvant dann für einen begrenzten Zeitraum eingesetzt werden kann, wenn die meachanische Plaquekontrolle während der Therapiestufe 2 für einen begrenzten Zeitraum nicht oder nur eingeschränkt möglich ist. Beim begleitenden Einsatz von lokalen und systemischen Antibiotika empfehlen die Richtlinien eine zurückhaltende Verwendung, gleichwohl kann bei bestimmten Patientengruppen mit nachgewiesener rascher Progression ein Einsatz erwogen werden.
Interessant sind auch die Aussagen zu zusätzlichen Anwendungen wie Laser oder adjuvante antimikrobielle photodynamischen Therapie. Beide Verfahren spielen innerhalb der Bundeswehr keine Rolle, gelegentlich sind jedoch TruppenzahnärztInnen zu Stellungnahmen von im zivilen Bereich geplanten Maßnahmen gefordert. Bei beiden Therapien konnte ein Nutzen und damit eine Rechtfertigung zusätzlicher Kosten nicht festgestellt werden, somit wurde auch keine Empfehlung zur zusätzlichen Anwendung gegeben. Gleiches gilt für die zusätzliche orale Gabe von Probiotika oder die Verwendung von mehrfach ungesättigten Omega-3-Fettsäuren.
Die Durchführung der Therapiestufe 2 kann durch TruppenzahnärztInnen grundsätzlich in allen zahnärztlichen Behandlungseinrichtungen der Bundeswehr erfolgen. Die erforderlichen Kenntnisse und Fähigkeiten werden durch die universitäre Ausbildung vermittelt, das benötigte Instrumentarium ist im Regelfall in den zahnärztlichen Behandlungseinrichtungen vorhanden.
Therapiestufe 3 – Chirurgische Therapie
Auch bei PatientInnen mit einer fortgeschrittenen Parodontitis des Stadiums III vermögen die Therapiestufen 1 und 2 in vielen Fällen eine parodontale Ausheilung zu erzielen. Ein Problem kann jedoch der eingeschränkte Zugang zum parodontalen Defekt aufgrund tiefer Knochentaschen und/oder einer Furkationsbeteiligung sein, eine vollständige Entfernung des subgingivalen Biofilms ist in diesen komplexen und therapeutisch anspruchsvollen Fällen nicht immer möglich. Zur Verbesserung des Zugangs kann eine Lappenoperationen sinnvoll sein.
Welcher Zugangslappen gewählt, wird hängt immer von der Beurteilung des jeweiligen Behandlungsfalles ab, von der Leitlinie wird keine Technik präferiert. An Zähnen mit tiefen Rest- und Knochentaschen von 3 mm oder mehr kann die Anwendung regenerativer Techniken sinnvoll sein, genannt werden Membrane und Schmelz-Matrix-Proteine mit oder ohne Zusatz von Knochenersatzmaterialien. Die Parodontitis des Stadiums III ist häufig vergesellschaftet mit einem Furkationsbefall, bei dessen Behandlung nach Ausmaß des Befalls sowie der Lokalisation (Ober- oder Unterkiefer) unterschieden werden muss. Auf alle Empfehlungen an dieser Stelle einzugehen, würde das Ausmaß dieses Artikels sprengen, daher sei auf die entsprechende Leitlinie verwiesen. Grundsätzlich ist festzuhalten, dass ein Furkationsbefall kein Extraktionsgrund darstellt und Molaren mit Furkationsbefall der Grade II und III mit Resttaschen in die Parodontaltherapie einbezogen werden sollten. Vor der Entscheidung zur parodontalchirurgischen Intervention ist es sinnvoll, folgende Aspekte abzuwiegen bzw. zu berücksichtigen:
- Wann ist die parodontalchirurgische Intervention sinnvoll?
Wenn bei Patienten mit Parodontitis des Stadiums III nach den Therapiestufen 1 und 2 noch Resttaschen von 6 mm oder mehr verbleiben sowie bei moderaten Resttaschen von 4–5 mm. - Welche Voraussetzungen müssen für die chirurgische Intervention vorliegen?
Hier sind eine effektive Biofilmkontrolle und eine gute Mitarbeit der PatientInnen zu nennen. - Wer sollte die chirurgische Intervention durchführen?
Postuniversitär fortgebildete Truppen- oder FachzahnärztInnen für Parodontologie.
Behandlung durch Truppen- oder Fachzahnarzt?
Grundsätzlich können gemäß dem Zahnheilkundegesetz (ZHG) die aufgeführten Therapiestufen durch TruppenzahnärztInnen durchgeführt werden. Das ZHG macht keine qualifikationsspezifischen Einschränkungen, mit der Approbation darf das gesamte Spektrum der Zahnheilkunde durch ZahnärztInnen ausgeübt werden. Abgesehen von dieser grundsätzlichen rechtlichen Grundlage besteht jedoch die Forderung, dass der Behandler für die geplante Maßnahme die erforderlichen Kenntnisse und Fähigkeiten aufweisen muss. Dieses ist für die Therapiestufen 1 und 2 sicherlich gegeben, die Bestandteil der universitären Ausbildung sind und somit von einer Vermittlung der praktischen Fähigkeiten ausgegangen werden kann. Anders sieht es bei den Maßnahmen der Therapiestufe 3 aus, die überwiegend sehr komplex sind und erhöhte Anforderungen an die BehandlerInnen stellen. Zudem muss davon ausgegangen werden, dass sie im Regelfall nicht zur universitären Ausbildung gehören. Die Leitlinie führt zu diesem Punkt aus, dass chirurgische Therapieansätze durch spezifisch fort- oder weitergebildete ZahnärztInnen durchgeführt werden sollten. Daher kann es sinnvoll sein, PatientInnen zu einem Fachzahnarzt für Parodontologie bzw. einem Spezialisten zu überweisen. Behandlungsangebote innerhalb der Bundeswehr dazu gibt es beispielsweise am Bundeswehrzentralkrankenhaus Koblenz sowie den BwKrhs Hamburg und Berlin. Ein Rückgriff darauf kann bei RisikopatientInnen, beispielsweise mit einer laufenden Antikoagulantientherapie oder bestehender Immunsuppression, sinnvoll sein.
Unterstützende parodontale Nachsorge (UPT)
Die UPT dient der Sicherung des Behandlungserfolges und besteht im Kern aus der regelmäßigen postoperativen Kontrolle des supragingivalen Biofilms, deren Abstand abhängig von der jeweiligen Risikoabschätzung des Behandlungsfalles ist. So ist z. B. bei Diabetikern aufgrund der deutlich erhöhten Rezidivgefahr eine engere Nachsorge angezeigt. Der Stellenwert und die Bedeutung der UPT ist in vielen Studien belegt, unumstritten und soll daher an dieser Stelle nochmals ausdrücklich betont werden.
Die Erhaltungstherapie kann von TruppenzahnärztInnen mit Unterstützung von qualifizierten MitarbeiterInnen durchgeführt werden. In ausgewählten Einzelfällen, u. a. bei RisikopatientInnen, kann die UPT auch durch einen Parodontologen erfolgen.
Wehrmedizin und Wehrpharmazie 2/2022
Für die Verfasser:
Stabsarzt Dr. A. Morthorst
Sanitätsversorgungszentrum Osterholz-Scharmbeck
Bremerhavener Heerstr. 10
27711 Osterholz-Scharmbeck
E-Mail: [email protected]