Diagnosen sind nicht in Stein gemeißelt
Das detektivische Begleiten einer Behandlungsstrecke
G. Gutsche, N. Menne
Abgesehen von endgültigen nicht veränderbaren Diagnosen, die mit dem Verlust von Gewebe oder dessen Apoptose einhergehen, ist der zahnmedinisch-gesundheitliche Zustand nicht statisch. Wenn Änderungen der Behandlungsplanung auf dem Weg zum Therapieziel erfolgen, liegt dies oft an einem aktualisierenden Zugewinn an Information/Befunden. Diese zu erkennen, bedeutet eine Verbesserung der Situation, auch wenn nachfolgend die Planung und Termine verändert werden müssen.
Erstvorstellung
Eine 46-jährige Patientin stellte sich im Mai 2018 aufgrund einer Empfehlung vor und gab an, dass im März 2018 eine Parodontitisbehandlung bei ihrem Zahnarzt hätte durchgeführt werden sollen und die von einer zweimonatigen Antibiotikatherapie begleitet worden wäre. Von der Behandlung nahm sie Abstand. Abgesehen von einer mit L-Thyroxin 75 behandelten Schilddrüsenunterfunktion sei sie gesund. Vor wenigen Jahren habe sie unter starkem Stress gelitten, sei aber mittlerweile mental stabil. Die vorhandenen Implantate sollen 2002 bei einem weiteren Kollegen inseriert worden sein. Es war der Wunsch der Patientin, parodontal behandelt zu werden. Ein vorhandenes Röntgenbild (sieben Jahre alt) würde sie vom Vorbehandler besorgen.
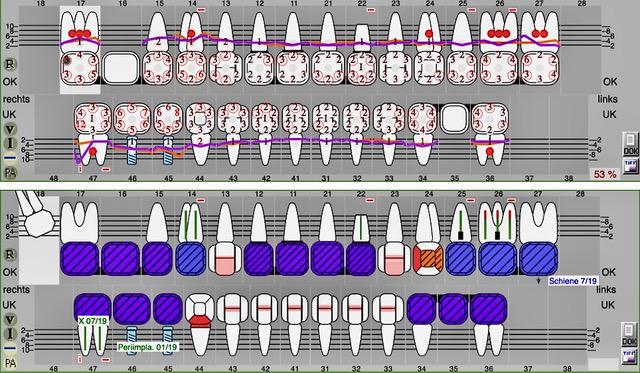
Befunde
Zusatzbefunde: Zungenindex 6, Nichtraucher (2 ppm CO Konzentration), Zähne 45 und 46 heller Klopfschall, CMD Kurzanalyse wahrscheinlich positiv
Diagnosen: Parodontitis – Stadium II Grad B – generalisiert, Parodontitis – Stadium III Grad C – lokal, Periimplantitis, lückiges Kauorgan mit konservierender und prothetisch festsitzender sowie implantatgetragener Versorgung, Karies an den Zähnen 24 und 44, Bruxismus, Craniomandibuläre Dysfunktion
Prognose: alle Zähne und Implantate erhaltungsfähig
In einem weiteren Gespräch – mittlerweile als parodontologisches Aufklärungs- und Therapie Gespräch (ATG) bezeichnet – wurde die Parodontitis an sich und deren Ursache, Begleiterkrankungen, Risikofaktoren sowie die zukünftige Behandlungsstrecke dargelegt und reflektierend besprochen. Aufgrund vereinzelter tiefer Parodontaltaschen, einer zeitlich langen Abstinenz parodontaler Behandlungsschritte und der ehemals anvisierten Antibiose wurde eine mikrobiologische Analyse durchgeführt. Es konnten hohe Konzentrationen parodontalpathogener Bakterien des roten Komplexes (Tannerella forsythia und Treponema denticola) nachgewiesen werden.
Im Dezember 2018 fand das erste Mundhygienetraining mit Professioneller Zahnreinigung, mittlerweile als Professionelle Mechanische Plaque Reduktion (PMPR) bezeichnet, statt. Ein approximaler Plaqueindex (API) von 60 % bestätigte die Notwendigkeit einer Motivation und individuellen Instruktionen. Dabei wurde didaktisch mit der lernpsychologischen Methode des Motivational Interviewing gearbeitet, um die intrinsische Motivation zu fördern.
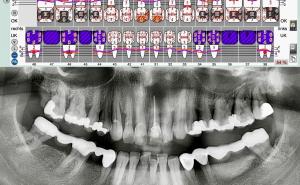
Im Rahmen des zweiten Mundhygienetrainings wurde die positiv veränderte mundhygienische Situation (API 35 %) demonstriert, erste Fortschritte gelobt und mögliche Verbesserungen aufgezeigt. Eine aktuelle Röntgenaufnahme lieferte folgende Befunde: endodontische Versorgung an den Zähnen 14, 22, 25 und 47, endodontische Versorgung am Zahn 26 mit nicht durchgehend röntgensichtbarer Wurzelfüllung ohne pathologische apikale Auffälligkeiten, Implantate Regio 45 und 46 (Implantatschulter stellenweise 3 bis 4 mm oberhalb des Limbus alveolaris, 4 mm Distanz zu Nervus alveolaris inferior), inkongruenter Übergang von restaurativer Versorgung zur Zahnhartsubstanz am Zahn 47, Weisheitszähne 28, 38 und 48 fehlen, Weisheitszahn 18 retiniert und mesial anguliert, Kieferhöhlen ohne pathologische Befunde, generalisiertes moderates horizontales Knochendefizit sowie ein lokaler vertikaler Knochendefekt am Zahn 47 der distal tief fortgeschritten ist.
Am 28.01.2019 fand die antiinfektiöse Therapie im Rahmen eines Full-Mouth-Scalings mit perioperativer Antibiose statt (Metronidazol 400 mg 1–1-1, sieben Tage). Zur Schmerzausschaltung wurde Ultracain verwendet (5 ml) und defektabhängig mit Ultraschallansätzen, Küretten und diamantierten, rotierenden Instrumenten (PerioSet) gearbeitet. Es wurde Ibuprofen 400 verordnet (maximal dreimal täglich). Am Folgetag fand die antiinfektiöse Periimplantitistherapie Regio 45 und 46 im offenen Verfahren (Accessflap), ohne Abnahme der prothetischen Suprakontruktion statt. Eine implantoplastische Bearbeitung der rauen Implantatoberfläche im Bereich der oberen freiliegenden Windungen wurde unter ausgiebiger Kochsalzspülung durchgeführt. Die nachfolgende zusätzliche Bearbeitung mittels Pulver-Wasserstrahl-Spray (Glycin) deckte die Areale ab, welche mit den rotierenden Diamanten und Titanbürsten nicht erreicht werden konnten.
Folgende Befunde wurden am 30.01.2019 dokumentiert: postoperativer Analgetikakonsum (zweimal Ibuprofen 400 mg), gute Verträglichkeit des Antibiotikums, keine Nachblutungen, Early Wound Healing Index 1, kompletter Lappenverschluss, keine approximale Fibrinbelaglinie, Mundöffnung dezent eingeschränkt (Anleitung zur Muskulaturdehnung mittels manueller Eigenmobilisation), leichte nicht druckdolente perimandibuläre Schwellung rechts. Nach Säuberung und oberflächlicher Desinfizierung der Wundränder mit Schaumstoffpellets und 0,12 %-iger Chlorhexidinlösung wurden zehn Tage postoperativ die Fäden entfernt.
Drei Monate danach wurde bei der Reevaluation (Bleeding on Probing/BOP = 19 %) und Risikoanalyse ein mittleres parodontales Risiko ermittelt, was in einer Therapieempfehlung für die unterstützende parodontale Therapie (UPT) von sechsmonatigen Intervallen resultiert. Das Ergebnis der antiinfektiösen Therapie entsprach der zuvor kommunizierten Prognose. Nachfolgend wurde die Patientin erinnert, die initiale funktionelle Therapie zu beginnen und die kariösen Defekte versorgen zu lassen.
Im Juni 2019 stellt sich die Patientin außerplanmäßig mit der dezementierten Krone des Zahnes 47 vor. Dieser zunächst als lästig und unerfreulich zu beschreibende Vorfall war gleichzeitig ein Glücksfall, denn er brachte unverhofft einen Erkenntniszuwachs mit sich. Es konnte zu dem Zeitpunkt klar erkannt werden, warum die parodontale Zerstörung distal am Zahn 47 so weit fortgeschritten war. Eine vertikale Wurzelfraktur war der offensichtlich chronische Auslöser der lokalisierten parodontalen Destruktion, die als endodontal-parodontale Läsion (mit Wurzelfraktur) beschrieben werden kann.
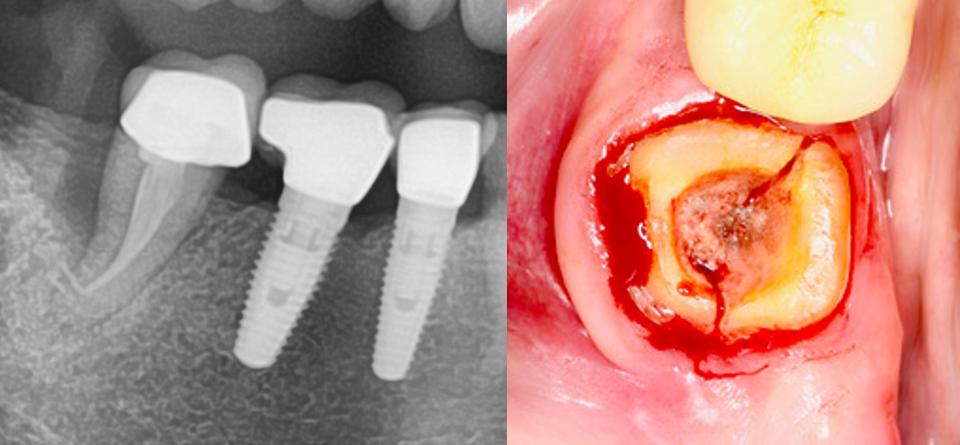
Detektivisches Betrachten der Befunde – Diskussion
Wurzelfrakturen können ertasten werden. Dafür entscheidend ist der Freiheitsgrad der Parodontalsonde. Ist die Taktilität des Untersuchenden durch große Restaurationen oder durch einen langen oder gekrümmten Sondierweg entsprechend einer gekrümmten Wurzelanatomie beeinträchtigt, so ist die Güte des Tastbefundes eingeschränkt. Je weiter distal das Untersuchungsareal lokalisiert ist, desto mehr potenziell negative Faktoren (z. B. eingeschränkte Sicht, hyperaktive Zungenmobilität, Speichel, beschlagene Spiegel, Würgereiz, inkomplette Ausleuchtung des Untersuchungsfeldes) beeinflussen das Ergebnis. Als ultimative Bedingung muss vorausgesetzt werden, dass PatientInnen dieser Exploration bereitwillig gegenüberstehen. Je tiefer diese lokalisiert ist, desto diffiziler sind anatomische Veränderungen zu ertasten – allein schon deswegen, weil eine lange Kontaktstrecke der Sonde mit dem parodontalen Gewebe als unangenehm empfunden wird. In dem beschriebenen Fall bestand nach visueller Betrachtung von okklusal kein Zweifel an der Diagnose der vertikalen Wurzelfraktur, letztendlich auch, weil die Wurzelfragmente gegeneinander beweglich waren. Mit einer zirkumferent gefassten Restauration wie einer Krone, darf davon ausgegangen werden, dass gesprengte oder fakturierte Wurzelteile in ihrer üblichen Position fixiert verbleiben und ein Schaden nicht eindeutig feststellbar sein wird. Ein differentialdiagnostisch klärender Schritt wäre die Entfernung dieser Krone, was von PatientInnen Seite nicht unbedingt auf uneingeschränkte Zustimmung stoßen dürfte. Immerhin bestünde die Möglichkeit, dass die vermuteten pathologischen Befunde hinsichtlich einer Wurzelfraktur nicht zum Vorschein kommen und aus dieser Situation keine weiteren zielführenden Erkenntnisse generiert werden können. Der Preis für den fraglichen Zugewinn an Wissen und Sicherheit kann PatientInnen die Summe einer neuen Kronenversorgung kosten. Die einfachste nichtinvasive Art der Klärung kann unter Umständen die Röntgenbefundung liefern. Mittels digitaler Filter können Frakturlinien mit hoher Genauigkeit auf dem Display gut dargestellt werden. Trotz Anwendung dieser Hilfsmittel konnten in diesem Fall keine weiterführenden Informationen erhalten werden, was im Nachhinein betrachtet nicht unerklärlich ist. Die Frakturstrecke verlief von mesial nach distal, die bei oro-vestibulär ausgerichteter Projektion des Strahlenbündels nicht gesehen werden kann.
Ehemals, unmittelbar nach der Reevalution, standen andere Therapieformen zu Diskussion, um das Ziel der parodontalen Gesundheit an Zahn 47 zu erreichen (Sondiertiefen < 5 mm). Eine Möglichkeit wäre die parodontalchirurgische Geweberegeneration gewesen, die in entsprechenden Indikationen und mit einem fachgerecht durchgeführten Eingriff hohe Erfolgsraten für sich verbuchen kann. Die Anwendung von parodontal-regenerativen Verfahren an Zähnen mit Wurzelfrakturen ist nicht indiziert. Generell ist ein einwurzliger Zahn mit einer vertikalen Fraktur nicht mit der Mundgesundheit vereinbar und muss als nicht erhaltungsfähig eingestuft werden.
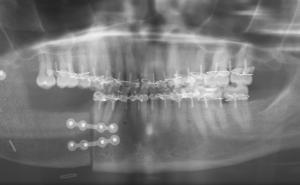
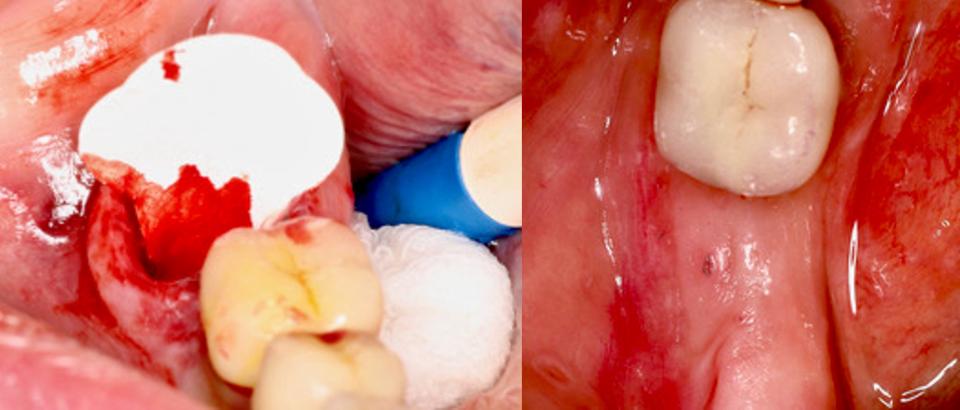
Am 16.07.2022 wurde der Zahnrest operativ entfernt. Es erfolgte eine präoperative Antibiotikagabe von 2 g Amoxicillin eine Stunde vor dem Eingriff, die dann nachfolgend für drei Tage in der Dosierung 500 mg 1–1-1 fortgeführt wurde. Nach Anästhesie wurde der Wurzelrest luxiert und im weiteren Verlauf des nach apikal gerichteten Arbeitens wurde eine Zyste sichtbar (Bestätigung durch nachfolgende Histologie), die derb und fest mit der Wurzel auf Höhe des apikalen Wurzeldrittels verbunden war. Nach kürettierender Darstellung der intraaveolären Knochenwände zeigte sich eine ossäre Einziehung nach distal/distal-lingual, die der Lage des Frakturspaltes am Zahn 47 entsprach. Am apikalen Alveolenboden war ebenfalls noch zystisch verändertes Gewebe anhaftend, das vorsichtig und im weiteren Arbeiten zurückhaltend entfernt wurde, bis der Alveolarkanal sichtbar war. Die Alveole wurde nach der Methodik einer Ridge Preservation mit xenogenem, porcinem Knochenersatzmaterial (Bio-Oss® Collagen 100, Firma Geistlich) aufgefüllt, um ein Hart- und Weichgewebsdefizit zu vermeiden. Unmittelbar davor wurde eine porcine Kollagenmembran (Bio-Gide® Shape, Firma Geistlich) defektkonform getrimmt und im Bereich des vertikalen Knochendefekts zwischen Knochen und Weichgewebe positioniert. Mit dem überstehenden Teil der Membran wurde das eingebrachte Bio-Oss® Collagen-Blutgemisch abgedeckt. Durch eine ausreichend weite Mobilisation des vestibulären Flaps nach mesial und auch distal konnte der Wundbereich ohne vertikale Inzisionen mit Double-Sling Nähten verschlossen werden.
Die Situation stellte sich am Folgetag beim Kontrolltermin wie folgt dar: postoperativer Analgetikakonsum zweimal Ibuprofen 600, keine Nachblutungen, Wundbereich komplett geschlossen, keine Fibrinanlagerung, erythematös veränderte Wundränder, knöcherner Unterkieferrand durchgehend tastbar, subjektiv geringe Beeinträchtigung, verminderte Mundöffnung, buccales Ödem, Nahtverläufe stabil, Knoten dicht, Unterlippensensibilität normal und seitengleich. Die Wundränder wurden mit einer 0,12 %-igen Chlorhexidinlösung zur Desinfektion abgetupft.
Seither befand sich die Patientin in unterstützender parodontaler Therapie, begann die Funktionstherapie bei einem spezialisierten Kollegen und möchte in diesem Jahr den fehlenden Zahn 47 durch eine von einem Implantat getragene Krone ersetzen lassen. Nach drei Jahren darf mit Sicherheit davon ausgegangen werden, dass das ossäre Implantatlager perfekt maturiert ist. Die letzte parodontale Risikoanalyse vom 12.11.2021 wies ein mittleres Risiko aus (BOP = 24 %). Da der antagonistische Zahn 17 mittlerweile elongiert ist, wird im Rahmen der funktionell angepassten Wiederherstellung ein selektives Einschleifen nötig sein.
Panta rhei
Ein medizinischer Status Quo verändert sich immer – meistens chronisch und unmerklich, gelegentlich auch progressiv und fulminant. Selbst Diagnosen, die nach umfassender Befundung korrekt gestellt wurden, können sich nachfolgend durch den Zugewinn von aktuellen Erkenntnissen als nichtig oder als teilweise bzw. zeitweise richtig herausstellen. So kann es möglich sein, dass selbst eine durchdachte Behandlungsplanung verworfen werden muss. Es ist ohne Zweifel hilfreich, bisherige Diagnosen anamnestisch in seine aktuellen Überlegungen miteinzubeziehen, man sollte sie jedoch nicht stereotyp übernehmen, denn nichts ist so sicher wie eine Veränderung.
Wehrmedizin und Wehrpharmazie 2/2022
Für die Verfasser:
Oberfeldarzt Dr. G. Gutsche
Sanitätsversorgungszentrum Idar-Oberstein
Am Rilchenberg 30, 55743 Idar-Oberstein
E-Mail: [email protected]