Periimplantitis Therapie – Update unter Berücksichtigung der S3-Leitlinie zur Therapie periimplantärer Infektionen
Aus der Abteilung XXIII – Zahnmedizin (Klinischer Direktor: Oberstarzt Dr. M. Makosch) des
Bundeswehrkrankenhauses Berlin (Kommandeur: Admiralarzt Dr. K. Reuter)
Die Insertion von Implantaten zum Ersatz fehlender Zähne stellt in der modernen Zahnmedizin eine etablierte Therapie dar. Trotz hoher Erfolgsraten zeigen sich jedoch gerade in der Nachsorge immer wieder Komplikationen, die das periimplantäre Weichgewebe oder die periimplantären Knochenstrukturen betreffen. Zur Therapie dieser Komplikationen sind in den letzten Jahren eine Vielzahl von Studien in internationalen Fachzeitschriften veröffentlicht worden, die z.T. unterschiedliche Therapieansätze verfolgen.
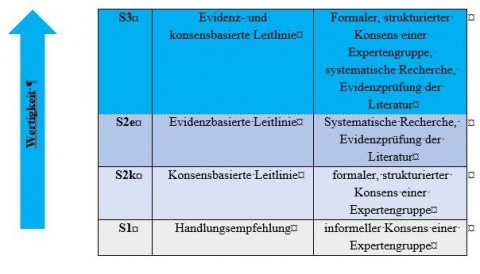
Aufgrund der Heterogenität der Artikel lassen sich für den praktisch tätigen Zahnarzt nur schwer Handlungsanweisungen ableiten. Um eine Entscheidungshilfe bei der Therapie zu ermöglichen werden von den zahnmedizinischen Fachgesellschaften Leitlinien erstellt, die eine systematische Einordnung der Inhalte der verfassten Fachbeiträge ermöglichen. Hierbei werden Leitlinien nach ihrer wissenschaftlichen Evidenz gewichtet. Dabei bilden S1- Leitlinien informelle Empfehlungen einer Expertengruppe ab. S2-Leitlinie umfassen einen formalen Konsens (S2k) und unterliegen ggf. einer Evidenzprüfung (S2e). S3-Leitlinien stellen die höchste Stufe der Wertigkeit dar, da hier neben der Einbeziehung einer Vielzahl von Experten unterschiedlichster Fachgesellschaften eine systematische Evidenzprüfung der Inhalte der in die Leitlinie eingeschlossenen Artikel stattfindet. So wurden für die vorliegende S3-Leitlinie insgesamt 368 Publikationen analysiert und insgesamt 40 Publikationen für die Erstellung der Leitlinie herangezogen.
Zielsetzung der erstellten Leitlinie ist es, den Anwendern eine Entscheidungshilfe zu bieten, um periimplantäre Infektionen entsprechend zu therapieren.
Diagnostik und Risikofaktoren periimplantärer Infektionen
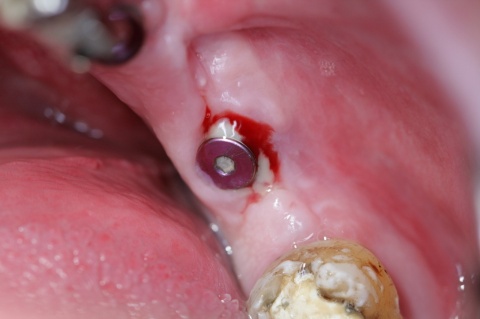
Primär wird bei periimplantären Erkrankungen zwischen einer Mukositis und einer Periimplantitis unterschieden. Während die entzündlichen Veränderungen bei der Mukosotis auf das umliegende Weichgewebe beschränkt sind, zeigt die Periimplantitis eine Beteiligung des periimplantären Knochens (Abb. 2). Dabei kommt der frühzeitigen Diagnostik entsprechender pathologischer Veränderungen eine große Bedeutung zu. Nach aktuellen Literaturübersichten liegen die Prävalenzen für periimplantäre Infektionen bei etwa 43 % für eine Mukositis und bei 22 % für eine Periimplantitis. Hierbei zeigte sich, dass die Nichtbehandlung der Mukositis zu einer Periimplantitis und diese bei weiterer Progression zum Implantatverlust führen kann.
Als systemische Risikofaktoren für entzündliche Veränderungen der periimplantären Gewebe sind insbesondere mangelhafte Mundhygiene und regelmäßiger Tabakkonsum zu nennen. Des Weiteren spielt eine persistierende oder unzureichend therapierte Parodontitis eine nennenswerte Rolle im Hinblick auf die Entstehung von Mukostitis oder Periimplantitis. So konnte gezeigt werden, dass eine nicht vollständig therapierte Parodontitis, die weiterhin erhöhte Sondierungstiefen aufweist, mit der signifikanten Erhöhung des Risikos für pathologische periimplantäre Veränderungen einhergeht. Zugleich ist jedoch das Risiko periimplantärer Komplikationen gering und – nach vollständiger Elimination der Resttaschen – vergleichbar mit parodontal gesunden Patienten. Ein weiterer Risikofaktor sind systemische Erkrankungen, beispielsweise ein nicht ausreichend eingestellter Diabetes mellitus, bei denen metabolische Prozesse zur Expression entzündungsfördernder und gewebeabbauender Mediatoren (z. B. Zytokine) führen.
Des Weiteren scheint eine Lokalisation der Implantate im Oberkiefer, sowie das Fehlen einer ausreichend dimensionierten keratinisierten Mukosa einen Einfluss auf die Entstehung einer Periimplantitis zu haben. Die hierzu herangezogenen Studien zeigen jedoch bei der Analyse sehr heterogene Ergebnisse. Weiterhin können Fehl- oder Überbelastungen der Implantate zu pathologischen Umbauvorgängen im periimplantären Weich- und Hartgewebe führen. Um diese zu vermeiden ist auf eine sehr präzise Anfertigung der prothetischen Versorgungen zu achten. Fehlerhafte Passungen, insbesondere von Kronen, sowie persistierende Zementreste (Abb. 3) von verklebten Suprakonstruktionen können zu erhöhter Plaqueakkumulation und somit zu entzündlichen Veränderungen führen.
Als Hauptparameter im Rahmen der Diagnostik einer Mukositis und Periimplantitis gilt das Bluten auf Sondieren, welches insbesondere bei fortgeschrittenen Erkrankungen mit Exsudationen und einer deutlichen Erhöhung der Sondierungstiefen (Abb. 4) einhergeht. Dabei wird die klinisch messbare und auch radiologisch sichtbare knöcherne Destruktion des marginalen Knochens als definierendes Kriterium angesehen, um eine Mukositis von einer Periimplantitis abzugrenzen. So zeigen sich bei einer Periimplantitis intraossäre und supralveoläre Defekte, die jedoch von den physiologischen Remodellationsvorgängen nach Implantatinsertion abgegrenzt werden müssen. Hierzu wird die Anfertigung von Referenzaufnahmen zum Zeitpunkt der Eingliederung implantatprothetischer Versorgungen empfohlen, um eine eindeutige Diagnostik pathologischer Umbauvorgänge zu ermöglichen. Weitere radiologische Kontrollaufnahmen sind nur dann indiziert, wenn aus den oben genannten klinischen Befunden die Verdachtsdiagnose Periimplantitis resultiert.Therapie periimplantärer Infektionen
Zur Therapie einer Mukositis beziehungsweise Periimplantitis stehen grundsätzlich nichtchirurgische und chirurgische Verfahren zur Verfügung. Generell lässt sich eine Mukositits mit relativ einfachen Maßnahmen therapieren, während die Periimplantitis meist aufwendigere und kostenintensivere Therapiemaßnahmen erfordert.
- nichtchirurgische Therapie der periimplantären Mukositis:
Ziel der nichtchirurgischen Mukositistherapie ist eine Reduktion der Entzündungsparameter, die klinisch in einer Verminderung der Sondierungsblutung und Taschentiefe resultieren.
Dies kann mit herkömmlichen Handinstrumenten (beispielsweise Küretten) und Ultraschall-Scalern (Abb. 5) erreicht werden. Pulverstrahlgeräte, bei denen Glycinpulver eingesetzt wird, zeigen in klinischen Untersuchungen eine erhöhte Wirksamkeit hinsichtlich der Biofilmentfernung.
Ergänzend kann die Anwendung von Antiseptika, zum Beispiel Chlorhexidindigluconat (CHX), erfolgen.
In Studien zeigt sich bei alleiniger Anwendung von CHX sowie in Kombination mit Küretten oder Ultraschall-Scalern eine Verringerung der Sondierungstiefen. Eine signifikante und dauerhafte Reduktion der Sondierungsblutung kann jedoch nicht erreicht werden.
Die Anwendung zusätzlicher adjuvanter antibiotischer Therapiemaßnahmen zeigt nur eine geringe Effektivität und ist in ihrer Wirksamkeit lediglich auf ein geringes Zeitintervall beschränkt. - nichtchirurgische Therapie der Periimplanitis:
Auch hier sind als Therapieziele eine Reduktion der Sondierungsblutung sowie die signifikante Abnahme der Taschentiefen am Implantat zu nennen. Neben mechanischen Methoden zur Biofilmentfernung mit Titan- oder Kohlefaserküretten kommen Pulverstrahlgeräte und Lasersysteme (Er:YAG) meist in Verbindung mit Antiseptika zur Anwendung. Die Ergebnisse der verschiedenen Methoden sind vergleichbar und zeigen bei der Verringerung der Sondierungstiefen nur geringe Wirksamkeit. Bezüglich der Sondierungsblutung sind ebenfalls nur kurzzeitige Effekte nachzuweisen, die jedoch hinsichtlich einer präoperativen antiinfektiösen Therapie von Bedeutung sind. Initial hohe Sondierungstiefen (mehr als 7 mm) zeigen eine ungünstige Prognose hinsichtlich des nichtchirurgischen Therapieerfolges, so dass in derartigen Fällen eine frühzeitige chirurgische Intervention in Betracht gezogen werden sollte. - chirurgische Periimplantitstherapie:
Als Therapieziele werden für eine chirurgische Periimplantitistherapie die Reduktion der Sondierungstiefen, eine Verringerung der Sondierungsblutung, sowie die langfristige Stabilisierung des krestalen Knochenniveaus definiert.
Zum einen kann dies durch resektive Therapiemaßnahmen erreicht werden. Hierbei wird eine Lappenoperation (Abb. 6) mit Weichgewebsexzision zur Reduktion der Taschentiefen oder einer modellierenden Osteotomie durchgeführt. Zusätzlich kann die Glättung der Implantatoberfläche durch Bearbeitung mit Schleifkörpern und Polierern erfolgen. Die Ergebnisse einer dreijährigen Studie zeigten, dass diese sogenannte Implantatplastik zu signifikanten Reduktionen der Sondierungstiefen führt. Aufgrund der deutlichen Zunahme mukosaler Rezessionen an den bearbeiteten Implantaten sollte eine Anwendung dieser Therapieoption lediglich im nichtsichtbaren Bereich erfolgen. Inwieweit eine Implanatatplastik das Frakturrisiko bei durchmesserreduzierten Implantaten erhöht, ist noch nicht abschließend geklärt.
Hinsichtlich der Biofilmentfernung zeigte sich, dass unterschiedliche adjuvante Verfahren (z. B. Diodenlaser, CO2-Laser und CHX) während der Lappenoperationen zu vergleichbaren Ergebnissen führen.
Die Anwendung regenerativer Maßnahmen umfasst neben den notwendigen Lappenoperationen auch augmentative Techniken. Hierzu zählen der Einsatz autologer, xenogener und alloplastische Knochen(-ersatz)materialien sowie Barrieremembranen. Untersuchungen ergaben, dass die Therapieergebnisse mit den Defektkonfigurationen korrelieren – circumferente, mehrwandige intraossäre Defekte zeigten bei Anwendungen unterschiedlicher Knochenersatzmaterialien mit oder ohne Barrieremembranen nach zwölf Monaten bessere Ergebnisse als Defekte mit lateraler und/oder suprakrestaler Beteiligung. In einer weiteren Studie konnte nachgewiesen werden, dass xenogenes bovines Knochenersatzmaterial bessere klinische Ergebnisse aufweist, als autogene oder alloplastische Augmentate. Aufgrund der Heterogenität der derzeitigen Studienlage ist keine einheitliche Empfehlung bezüglich des chirurgischen Vorgehens abzuleiten. Jedoch ist unstrittig, dass eine vollständige Entfernung des Granulationsgewebes erfolgen sollte. Welche Methode dabei Anwendung findet, scheint nach derzeitiger Evidenz unklar. Häufig werden jedoch Kombinationen aus mechanischen (Reduktion des Biofilms) und chemischen (Inaktivierung des Biofilms) Verfahren beschrieben.
Welche Rolle die Anwendung von Barrieremembranen oder die Stabilisierung der periimplantären Mukosa durch eine Weichgewebsaugmentation spielt, müssen zukünftige Untersuchungen zeigen.
Bei Lockerung von Implantaten, Implantatfrakturen oder Beeinträchtigungen anatomischer Nachbarstrukturen, ist eine Explantation indiziert.
Prävention periimplantärer Infektionen
Der Prävention einer Mukositis und Periimplantitis muss nach der Insertion, aber auch bereits während der Planung einer Implantatversorgung ausreichend Bedeutung zukommen. Hierbei sollte das Risikoprofil des Patienten im Sinne einer Aktualisierung der dentalen und medizinischen Anamnese überprüft werden, um insbesondere Informationen zu Stoffwechselerkrankungen (z. B. Diabetes mellitus), Medikation, Tabakkonsum und parodontalen Vorerkrankungen zu erhalten. Des Weiteren sollte im Rahmen regelmäßiger professioneller Plaqueentfernungen ein Monitoring der Plaque- und Blutungsindizes (< 25 %), sowie die visuelle Kontrolle der periimplantären Weichgewebsverhältnisse auf Rötungen, Schwellungen und Rezessionen erfolgen. Zusätzlich ist im Rahmen der Nachsorge ein regelmäßiges Erfassen der Sondierungstiefen und des Mukosaniveaus notwendig. Hierzu sollten zur späteren Vergleichbarkeit reproduzierbare Referenzwerte nach der prothetischen Versorgung der Implantate dokumentiert werden. In Analogie zur parodontalen Diagnostik wird die Messung an sechs Stellen pro Implantat empfohlen. Neben diesen klinischen Befunden ist eine radiologische Diagnostik nach der prothetischen Versorgung indiziert. Einerseits als Referenzaufnahme um später eindeutige Aussagen zu Veränderungen des periimplantären Knochens machen zu können und andererseits, um Kontrollen der prothetischen Suprastruktur durchführen zu können. So sollten insbesondere bei zementierten Versorgungen submuköse Zementreste ausgeschlossen werden.
Die regelmäßigen Kontrollen der prothetischen Suprakonstruktion umfassen das Prüfen der Abutmentverbindung auf Mobilität sowie der okklusalen Belastungsverhältnisse. Ein sogenanntes Chipping, worunter das Abplatzen von Teilen der keramischen Verblendung verstanden wird, kann hierfür Hinweise liefern sowie bei Ausdehnungen auf den Approximalraum zusätzlich zur Impaktion von Speiseresten und primär zu einer Mukositis führen.
Inhalt der Nachsorge sollte neben den bereits benannten Punkten auch eine supra- und submuköse Instrumentierung der Implantate sein. In zahlreichen Studien konnte die Wirksamkeit eines mechanischen Debridements mit Küretten oder Ultraschall-Scalern sowie weiterer adjuvante Verfahren, wie Pulverstrahlgeräte oder unterschiedliche Lasersysteme, nachgewiesen werden.
Aufgrund häufiger residualer Entzündungswerte bei Mukositits und Periimplantitis ist es empfehlenswert, das Nachsorgeintervall entsprechend engmaschig zu vereinbaren. Für Patienten mit Implantaten ohne Komplikationen gilt ein Intervall von sechs Monaten als ausreichend. Treten periimplantäre Komplikationen auf, wird eine drei- bis viermonatige Wiedervorstellung empfohlen.
Anschrift des Verfassers:
Oberfeldarzt Dr. René Thierbach
Bundeswehrkrankenhaus Berlin
Abt. XXIII– Zahnmedizin
Scharnhorststrasse 13
10115 Berlin
E-Mail: [email protected]
Literatur beim Verfasser
Alle Bildrechte beim Verfasser
Datum: 26.09.2018
Quelle: Wehrmedizin und Wehrpharmazie 2/2018