Risikofaktor Parodontitis?
Zusammenhänge zwischen Parodontopathien und systemischen Erkrankungen
Die entzündliche Erkrankung des Zahnhalteapparats (Parodontitis) ist weit verbreitet, sie stellt die häufigste chronische Erkrankung im gesamten Organismus dar. Unterschiedliche Verlaufsformen und klinische Schweregrade werden unterschieden. Bei ihrer Entstehung sind verschiedene Kofaktoren bedeutsam, allen Formen gemein ist jedoch das Vorhandensein eines bakteriellen Biofilms. Durch eine Infektion des Parodonts können Bakterien und ihre Stoffwechselprodukte in den Kreislauf gelangen. Ob diese ihrerseits dann im Organismus allgemeine Erkrankungen hervorrufen, ungünstig beeinflussen oder zu Sekundärreaktionen führen können wird zur Zeit in der Forschung und Wissenschaft diskutiert. Ein kausaler Zusammenhang zwischen der Parodontitis und systemischen Erkrankungen wird angenommen.
Es ist allgemein bekannt, das systemische Erkrankungen Auswirkungen auf die Mundhöhle und hier vor allem auf das Parodont haben können. Insbesondere Erkrankungen, die mit Immundefekten oder einer reduzierten Immunantwort einhergehen, können zu fulminanten Verläufen von Parodontopathien führen. Beispielhaft sei hier eine bestehende HIV-Infektion genannt, die in Form einer nekrotisierenden ulzerierenden Parodontitis (NUP) zu einer raschen Destruktion von parodontalem Stützgewebe führen kann. In diesem Zusammenhang sei darauf verwiesen, dass eine reduzierte Immunantwort des Wirts möglicherweise auch durch psychosozialen Stress verursacht wird. Schon seit Jahrzehnten ist bekannt, dass psychosozialer Stress ein prädisponierender Faktor für die Entstehung einer nekrotisierenden ulzerierenden Gingivitis (NUG) ist. Diese Erkenntnis ist vor allem aus wehrmedizinischer Sicht interessant, sind doch unsere Soldaten im Einsatz oft hohen psychischen Belastungen ausgesetzt. Auch Stoffwechselerkrankungen wie zum Beispiel der Diabetes mellitus können Auswirkungen auf das Parodont haben. Vor allem junge, schlecht eingestellte Diabetiker mit einem Typ-2-Diabetes weisen eine deutlich höhere Parodontitisprävalenz auf.
Interaktionen zwischen dem Organismus und dem Parodont sind belegt und legen die Vermutung nahe, dass eine Parodontitis ihrerseits Auswirkungen auf mögliche Erkrankungen des Organismus haben könnte.
Die Parodontitis stellt eine chronische Entzündung dar. In den allermeisten Fällen sind eine Vielzahl von Parodontien pro Individuum betroffen, sodass daraus in der Summation ein großflächiges Entzündungsareal bis hin zur Größe einer Handinnenfläche (ca. 70cm²) resultiert. So wurde 1998 von der American Association for Periodontology (AAP) die Frage aufgeworfen, ob eine Parodontitis ein Risikofaktor für das Entstehen von allgemeinen Erkrankungen darstellt. Eine Vielzahl nachfolgender Studien scheint diese Annahme zu bestätigen. In den nachfolgenden Ausführungen soll auf die Erkrankungen eingegangen werden, die bezüglich der Parodontitis als Risikofaktor zur Zeit besondere Beachtung finden.
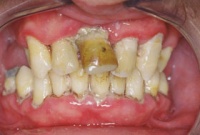
Abb. 1: Völlig vernachlässigter oraler Zustand mit deutlich sichtbarem Biofilm bei bestehender parodontaler Entzündung
Kardiovaskuläre Erkrankungen
Die häufigste Erkrankung der Blutgefäße ist die Arteriosklerose. Im Verlauf der Arteriosklerose kommt es über eine Deformierung und Verhärtung der Gefäßwände zu einem Elastizitätsverlust der Gefäße. Die Ursache dafür sind Ansammlungen von Lipiden und die Einwanderung und Proliferation von Bindewebs- und glatten Muskelzellen in die subendotheliale Intima der Arterienwand. Es kommt zur Bildung der arteriosklerotischen Plaque. Die Folge sind Verengungen der Gefäßlumina, die häufig die Koronararterien betreffen und zur koronaren Herzkrankheit (KHK) führen können. Zudem kann die Plaque aufbrechen und damit letztlich die Bildung von Thromben verursachen. Tödliche Folgen der arteriosklerotischen Gefäßveränderungen können der Herzinfarkt und der Schlaganfall sein. Besonders der Herzinfarkt als häufigste Todesursache in den Industrieländern stellt ein großes gesellschaftliches Gesundheitsproblem dar.
Als Risikofaktoren für die Ausbildung einer Arteriosklerose gelten allgemein Rauchen, Hypertonie, Übergewicht, Bewegungsmangel, hohes Lebensalter, familiäre Disposition, Diabetes mellitus und Hyperlipidämie.
In der Pathogenese der Arteriosklerose sind Fettstoffwechselstörungen von entscheidender Bedeutung, als problematisch gilt LDL(low density lipoprotein)-Cholesterin . Bei einer hohen Plasmakonzentration von LDL-Cholesterin dringen diese Lipoproteine geringer Dichte in den subendothelialen Raum der Arterien ein und induzieren dort über verschiedene Prozesse die Migration und Proliferation von glatten Muskelzellen. Die Läsion der Gefäßwand ist zunächst reversibel. Vollziehen sich diese Prozesse aber über einen längeren Zeitraum, sind irreversible Gefäßveränderungen mit der Bildung arteriosklerotischer Plaques die Folge.
Neben den schon geschilderten und seit langem bekannten Risikofaktoren werden seit Jahren zusätzliche Risikofaktoren diskutiert, wobei chronische Infektionen mit den durch sie verursachten intravasalen Entzündungsreaktionen zunehmende Beachtung finden . Besondere Bedeutung werden dabei vor allem bakteriellen Infektionen (z.B. mit Heliobacter pylori) beigemessen, aber auch virale Infektionen (z.B. mit Cytomegalie-Viren) werden als mögliche Auslöser für entzündungsbedingte Gefäßwandveränderungen diskutiert. Dabei ist es unklar, ob Bakterien und Viren selbst oder die im Blut zirkulierenden Entzündungsmediatoren die Gefäßveränderung bedingen können.
Die ersten Hinweise auf einen kausalen Zusammenhang zwischen chronischen Parodontitiden und kardiovaskulären Erkrankungen ergaben sich 1989 aus einer finnischen Studie. Die Autoren konnten nachweisen, dass ein schlechter oraler Zustand gegenüber den bekannten Risikofaktoren wie Hypertonie, Diabetes mellitus, Alter und anderen als gleichwertig bewertet werden konnte. Eine Vielzahl weiterer Studien sind diesen gefolgt.
| Autor | Jahr | Anzahl | Ergebnis |
| Matilla et al. | 1989 | N = 100 | Signifikanter Zusammenhang zwischen oralem Gesundheitszustand und Myokardinfakt. |
| Di Stefano et al. | 1993 | N = 9760 | Parodontal erkrankte Patienten haben im Vergleich zu parodontal gesunden Pat. ein um 25% höheres Risiko, an einer KHK zu erkranken. |
| Beck et al. | 1996 | N = 1147 | 1,5-fach höheres Risiko für KHK und 2,8-fach höheres Risiko für Schlaganfall bei ausgeprägter Parodontitis |
| Wu et al. | 2000 | N = 9962 | Bestätigung der parodontalen Erkrankung als unabhängigen Risikofaktor für KHK. |
| Hujoel et al. | 2001 | N = 4027 | Keine Reduktion des Risikos für eine KHK bei zahnlosen Patienten. |
Es fällt auf, dass die großen epidemiologischen Studien teilweise zu völlig unterschiedlichen Ergebnissen hinsichtlich der Rolle der Parodontitis als Risikofaktor für kardiovaskuläre Erkrankungen kommen. Als problematisch erweisen sich bei der wissenschaftlichen Betrachtung die multifaktorielle Ätiologie der beiden Erkrankungen, die statistisch ein großes Problem bei der Erfassung und dem Abgleich aller möglichen Parameter darstellt. Hinzu kommen die langsamen Verläufe beider Erkrankungen, die einen entsprechend langen Beobachtungszeitraum erforderlich machen. Bei diagnostizierter Parodontitis ist diese zu behandeln, die Beobachtung ihrer weiteren möglichen Auswirkungen auf das kardiovaskuläre System bei unbehandelter Parodontitis verbietet sich daher aus ethischen Gründen.
Zusammenfassend kann aber festgehalten werden, dass die überwiegende Anzahl von Autoren von epidemiologischen Studien einen kausalen Zusammenhang zwischen Parodontitis und kardiovaskulären Erkrankungen für sehr wahrscheinlich halten.
Diese Einschätzung wird gestützt von Arbeiten über die Pathogenese der Arteriosklerose.
In chirurgisch entfernten Gefäßanteilen konnten in den arteriosklerotisch veränderten Bereichen parodontal-pathogene Keime in den arteriosklerotischen Plaques teilweise in hohen Konzentrationen mittels verschiedener Verfahren nachgewiesen werden. Dies waren z.B. Porphyromonas gingivalis, Bacteriodes forsythus oder Actinobacillus actinomycetemcomitans. In diesem Zusammenhang sei erwähnt, dass die Fähigkeit von Porphyromonas gingivalis in die Endothelzellen von Arterien einzudringen, dargelegt werden konnte. In gesunden Arterien konnten diese Keime nicht nachgewiesen werden.
Eine Infektion der Gefäßwände über die Blutbahn erscheint wahrscheinlich. Schon bei intensivem Kauen, erst recht aber bei Maßnahmen der häuslichen Mundhygiene oder zahnärztlichen Behandlungsmaßnahmen kommt es zu vorübergehenden Bakteriämien. Bei Bewertung dieser Bakteriämien sollte zudem berücksichtigt werden, dass aufgrund der chronischen Verlaufsform der Organismus damit über Jahre einer mikrobiellen Belastung unterliegt.
Für die Beteiligung der Parodontitis bei kardiovaskulären Erkrankungen sprechen weiterhin pro-thrombotische Auswirkungen von parodontalpathogenen Keimen. Sie vermögen eine Thrombozytenaggregation auszulösen und haben so möglicherweise Einfluß auf die Bildung eines Thrombus.
Chronische Entzündungen, wie die Parodontitis zweifelsfrei eine ist, haben einen erhöhten Plasmaanteil von Entzündungsmediatoren zur Folge. Einige dieser Entzündungsmediatoren werden als Risikofaktoren für die Ausbildung von kardiovaskulären Erkrankungen betrachtet, z.B. das C-reaktive Protein und Fibrinogen. Es konnte nachgewiesen werden, das durch eine Parodontaltherapie die ehemals erhöhten Plasmakonzentrationen von C-reaktivem Protein und Fibrinogen wieder auf Normwerte reduziert werden konnte.
Eine abschließende Beurteilung zur Bedeutung der Parodontitis als Risikofaktor bei der Entstehung von kardiovaskulären Erkrankungen kann anhand der zur Zeit verfügbaren Literatur noch nicht erfolgen. Weitere Untersuchung sind erforderlich. Anhand der bekannten Daten kann jedoch ein Zusammenhang mit hoher Wahrscheinlichkeit vermutet werden.
Diabetes mellitus
Beim Diabetes mellitus handelt es sich um eine Stoffwechselerkrankung, die durch erhöhte Blutzuckerwerte und Veränderungen des Kohlenhydrat- und Fettstoffwechsels charakterisiert ist. Die Prävalenz beträgt in westlichen Industrieländern ca. 3%. Es wird zwischen Diabetes- Typ-1 und Diabetes-Typ-2 unterschieden.
Typ-1 wird durch eine Autoimmunreaktion verursacht, in deren Folge die ß-Zellen der Langerhanschen-Inseln des Pankreas geschädigt bzw. zerstört werden. Die Folge ist ein absoluter Insulinmangel. Typ-1-Diabetes betrifft vor allem junge Patienten.
Bei 90 – 95% der Erkrankungen an Diabetes handelt es sich um Typ-2-Diabetes. Die Störung des Glucosestoffwechsels ist bedingt durch die Insulinresistenz verschiedener Gewebe verbunden mit einem Sekretionsdefizit des Pankreas. Typ-2-Diabetes betrifft überwiegend ältere Patienten. In Industrieländern mit deutlich mehr übergewichtigen jungen Patienten finden sich zunehmend mehr junge Patienten mit Diabetes-Typ-2.
Beide Diabetes-Typen können zu einer Vielzahl von Komplikationen führen. Es ist seit allgemein anerkannt, dass die andauernde Hyperglykämie zu Gefäßschädigungen führt, woraus schwerwiegende Komplikationen resultieren können.
| Komplikation | Folgen |
| Mikroangiopathie |
|
| Makroangiopathie |
|
| Verzögerte Wundheilung |
|
| Parodontitis |
|
Nach derzeitigem Kenntnisstand wird davor ausgegangen, dass Diabetiker grundsätzlich ein erhöhtes Risiko für die Entstehung von Infektionen aufweisen und diese grundsätzlich eine schwereren Verlauf nehmen als bei gesunden Patienten. Es ist mittlerweile anerkannt, dass ein vorliegender Diabetes mellitus die Entstehung und Progression einer Parodontitis kausal begünstigt. Pathogenetisch werden die Ursachen dafür in der Mikroangiopathie, in der Funktionsstörung der polymorphkernigen Granulozyten und in Störungen des Kollagenstoffwechsels gesehen.
Mittlerweile mehren sich jedoch die Hinweise darauf, dass es zwischen der Parodontitis und dem Diabetes mellitus eine wechselseitige Beziehung gibt. Es wird vermutet, dass chronische Entzündungen einen Einfluß auf den diabetischen Status haben können. Der Grund dafür könnte in der Wirkung der bei Entzündungen in verstärktem Maße auftretenden Endotoxinen und Entzündungsmediatoren liegen. Man vermutet, dass diese die Insulinwirkung direkt beeintächtigen und damit zu einer Entgleisung des Blutzuckerspiegels beitragen können.
Zur Wirkung der Parodontitis auf den Diabetes mellitus gibt es mittlerweile einige Studien mit interessanten Ergebnissen. So war die Mortalität bei Diabetikern mit profunder Parodontitis um das zweifache erhöht. Weiterhin konnte in anderen Studien der Einfluss der Parodontitis auf den Blutzuckerspiegel belegt werden.
Interessant ist in diesem Zusammenhang natürlich die Frage, ob die Parodontaltherapie selbst einen positiven Effekt auf den Blutzuckerspiegel hat. Die zu dieser Fragestellung durchgeführten Studien brachten noch keine eindeutigen Ergebnisse. Gleichwohl konnte in drei Studien mittels einer Parodontaltherapie ein positiver Effekt auf den Blutzuckerspiegel erzielt werden. Weitere Untersuchungen zu dieser Fragestellung sind erforderlich.
Respiratorische Erkrankungen
Unter den respiratorischen Erkrankungen versteht man die Erkrankungen der unteren Atemwege. Dazu zählen Pneumonien und chronisch-obstruktiven Lungenerkrankungen wie das Lungenemphysem oder die chronische Bronchitis. Diese Infektionen der Atemwege werden vorrangig durch Bakterien aus der Mundhöhle und dem Nasen-Rachen-Raum verursacht. Auslöser können aber auch Viren, Pilze und Parasiten sein. Als Keimreservoir für die Entstehung bakteriell bedingter respiratorischer Erkrankungen kommt die Mundhöhle und hier besonders der bakterielle Zahnbelag und die subgingivale Flora parodontaler Taschen in Betracht.
Die Datenlage ist für die einzelnen Erkrankungen durchaus unterschiedlich:
Bei den Pneumonien handelt es sich um durch Krankheitserreger ausgelöste Entzündungen des Lungenparenchyms. Man unterscheidet verschiedene Formen von Pneumonien. Interessant aus parodontologischer Sicht sind vor allem die nosokomialen Pneumonien. Dieses sind Pneumonien, die sich während eines Krankenhausaufenthalts bei hospitalisierten Patienten oder bei Patienten in Pflegeheimen entwickeln. Sie können durch eine Vielzahl von Bakterien ausgelöst werden, so unter anderem auch von den parodontal pathogenen Keimen Prevotella intermedia, Actinobacillus actinomycetemcomitans und Fusobacterium nucleatum.
Bei der Pathogenese der bakteriellen Pneumonien kann daher eine Infektion über Aspiration von Keimen aus dem Oropharynx angenommen werden. Bei gesunden Patienten bleibt dieses im allgemeinen folgenlos. Gelingt es den Abwehrmechanismen jedoch nicht, diese Keime zu eliminieren, können schwere Infektionen die Folge sein. Während allgemein gesunde Patienten selten an Pneumonien erkranken, können diese bei älteren und immungeschwächten Patienten lebensbedrohlich sein. Die wesentliche Bedeutung der dentalen Plaque als Keimreservoir konnte in einer Vielzahl von Studien belegt werden. So wurde bei Patienten mit schlechter Mundhygiene ein um den Faktor 4,5fach höheres Risiko für die Entstehung von Pneumonien nachgewiesen. Dieses gilt besonders für Patienten auf Intensivstationen und für Patienten in Pflegeheimen, sie weisen eine besonders hohe Inzidenz für Pneumonien auf. Dieses erklärt sich daraus, dass bei dieser Patientengruppe durch die allgemeinen Umstände die persönliche Mundhygiene deutlich reduziert ist und zudem die Abwehrlage des Organismus durch schwere Erkrankungen oder durch Alter geschwächt ist.
So konnte in mehreren Studien der Nachweis erbracht werden, dass bei dieser Patientengruppe durch die Reduktion der oralen Plaque mittels mechanischer und chemischer Plaquekontrolle die Inzidenz für Pneumonien abgesenkt werden konnte.
Neben den Pneumonien wird auch bei der Entstehung chronisch-obstruktiver Lungenerkrankungen wie der chronischen Bronchitis oder des Lungenemphysems ein Zusammenhang zur Parodontitis vermutet. Die diesbezügliche Datenlage ist dünn, gibt aber durchaus erste Hinweise, die einen Zusammenhang vermuten lassen. Interessante Daten liefert in diesem Zusammenhang vor allem die NHANES-III-Untersuchung aus den USA, bei der bei 13792 erwachsenen Probanden diese Fragestellung untersucht wurde. Ohne jetzt auf die Studie im weiteren eingehen zu wollen, sind einzelne Ergebnisse doch von großem Interesse. So konnte nachgewiesen werden das es in der untersuchten Personengruppe einen Zusammenhang zwischen Attachmentverlust und Leistungsfähigkeit der Lunge gab. Je höher der Attachmentverlust, desto schlechter war das Expirationsvolumen der Lunge. Zudem ergab sich für Personen mit mittlerem Attachmentverlust ein statistisch signifikant höheres Risiko für die Entwicklung einer chronisch-obstruktiven Lungenerkrankung.
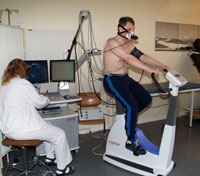
Abb. 3: Lungenfunktionstest zur Bestimmung des Expirationsvolumens
Die Pathogenese ist noch nicht eindeutig geklärt, eine wichtige Rolle scheinen jedoch neutrophile Granulozyten und die Zerstörung von Bindewebe durch proteolytische Prozesse zu spielen.
Auch wenn es deutliche Hinweise gibt, so kann zum jetzigen Zeitpunkt jedoch noch kein eindeutiger kausaler Zusammenhang zwischen Parodontitis und chronisch-obstruktiven Lungenerkrankungen postuliert werden. Ein anerkannter Risikofaktor für diese Erkrankungen ist der Niktotinabusus. Es werden daher in der Zukunft weitere Untersuchungen vor allem von großen Kollektiven von Nichtrauchern erforderlich sein, um das Rauchen als kausalen Faktor ausschließen zu können.
Zusammenfassung und Ausblick in die Zukunft
Die vorgestellten Beispiele zeigen, das es potentielle Zusammenhänge zwischen systemischen Erkrankungen und chronischen Entzündungen im Bereich der Mundhöhle gibt. Während zum Beispiel beim Diabetes mellitus seine Wirkung auf die Parodontitis allgemein anerkannt ist, sind andere kausalen Zusammenhänge und pathogenetischen Vorgänge noch nicht vollständig geklärt. Gleichwohl gibt es starke Hinweise, dass die Parodontitis als chronische Entzündung Einfluss auf den Stoffwechsel und das Gefäßsystem nimmt und den Gesamtorganismus belastet. Neben den hier aufgeführten Erkrankungen wird eine pathogenetische Rolle der Parodontitis auch bei anderen Erkrankungen vermutet, hier sei an cerebrovaskuläre Erkrankungen oder an Komplikationen während der Schwangerschaft erinnert.
Weitere Untersuchungen zu diesen Themen sind erforderlich.
Es zeichnet sich jedoch schon jetzt ab, dass die Zahnmedizin sich wieder stärker an der Medizin orientieren wird. Gerade die Parodontologie ist ein Fachgebiet, wo es eine enge Vernetzung mit allgemeinmedizinischen und hier besonders internistischen Erkrankungen gibt. Arzt und Zahnarzt behandeln oft den selben Patienten, dies sollte in einer engen Kooperation und Abstimmung im Sinne eines behandlerischen Gesamtkonzepts Ausdruck finden. Nicht ohne Grund findet der Begriff „parodontale Medizin“ zunehmend Anwendung. Und es ist auch nicht zufällig, dass das Tagungsthema der Jahrestagung der Deutschen Gesellschaft für Parodontologie Ende September 2008 „Orale Medizin – die Mundhöhle ein Spiegel der Allgemeingesundheit“ lautet.
Die beschriebenen neuen Erkenntnisse sollten auch im zahnärztlichen Dienst der Bundeswehr nicht ohne Folgen bleiben. Schon jetzt ist mit nur drei Fachzahnärzten/Parodontologie die parodontologische Behandlungskapazität unzureichend. In diesem Zusammenhang sei nur an Ergebnisse der Mundgesundheitsstudie IV erinnert, die einen umfangreichen parodontologischen Behandlungsbedarf deutlich dokumentiert hat. Gerade in den Bundeswehrkrankenhäusern und in großen Fachsanitätszentren ist regional flächendeckend eine entsprechende parodontologische Behandlungskapazität einzurichten.
Datum: 30.06.2008
Quelle: Wehrmedizin und Wehrpharmazie 2008/2