Zahnerhalt versus Implantat Steht jeder natürliche Zahn einem Implantat nur im Wege?
Aus der Abt XXIII – Zahnmedizin (Klinischer Direktor: Oberstarzt Dr. M. Lüpke) desBundeswehrkrankenhauses Hamburg (Kommandeur: Generalarzt Dr. J. Hoitz)
Die Insertion von enossalen Implantaten zum Ersatz von verloren gegangenen natürlichen Zähnen mit einem implantatgetragenem Zahnersatz hat sich seit über 40 Jahren als ein sicheres Verfahren bewährt. Die Zuverlässigkeit des Verfahrens konnte in einer Vielzahl von klinischen Studien zweifelsfrei belegt werden und ist allgemein anerkannt. Diesen Erkenntnissen folgend, stellt die Versorgung mit enossalen Implantaten bei begründeter Indikation gemäß den geltenden Richtlinien auch bei den Soldaten der Bundeswehr eine häufig durchgeführte Behandlungsoption dar. Gleichwohl ist jedoch auch das Implantat – selbst bei idealer Inkorporation – immer nur ein Ersatz, die natürlichen Zähne haben ihm gegenüber einen Entwicklungsvorsprung von vielen Millionen Jahren. Im täglichen Praxisalltag wird von Patienten häufig die laienhafte Ansicht geäußert, dass mit einer Implantatversorgung alle zahnärztlichen Probleme gelöst seien.
Dass dieses nicht so ist, zeigt neben dem Praxisalltag auch ein Blick in die aktuelle Studienlage, in der bei Nachuntersuchungen ein nicht unerheblicher Anteil von periimplantären Erkrankungen dokumentiert ist. Neben den biologischen Komplikationen (zum Beispiel Mucositis und Periimplantitis) können technische Komplikationen wie beispielsweise Schraubenfrakturen den langfristigen Behandlungserfolg mittels ennossalen Implantaten gefährden. Die Gründe für den Verlust natürlicher Zähne sind vielfältig, die Hauptursache stellen jedoch zweifellos kariöse und parodontale Erkrankungen dar. Zur Therapie kariös und parodontal erkrankter Zähne stehen mittlerweile eine Vielzahl von Behandlungsoptionen zur Verfügung, sodass auch früher noch als hoffnungslos zu beurteilende Zähne im Jahre 2017 erhalten werden können und eine Implantatversorgung somit überflüssig wird. Gerade auf dem Gebiet der Endodontie bieten sich durch moderne apparative und instrumentelle Entwicklungen neue Behandlungsoptionen. Vor einer frühzeitigen Entfernung von prognostisch fraglichen Zähnen sollten daher immer die Möglichkeiten des Zahnerhalts in Betracht gezogen werden.
Karies und Parodontitis weisen eine hohe Prävalenz auf und stellen die häufigsten Volkskrankheiten dar. Dieses wurde erst kürzlich in einer großen Studie zur Deutschen Mundgesundheit, der DMS V, aus dem Jahre 2014 bestätigt. So zeigte sich zwar ein erfreulicher Rückgang der Parodontalerkrankungen insgesamt, in der Gruppe der jüngeren Erwachsenen wiesen aber immer noch 43,4 % eine moderate Parodontitis und 8,2 % eine schwere Parodontitis auf. Neben parodontalen Erkrankungen zählt die Karies mit zu den Hauptursachen von Zahnverlusten, was wiederum oft Unabsehbare Folgen haben kann. Dazu zählen funktionelle Beeinträchtigungen, Kippungen von Nachbarzähnen, die Elongation von Antagonisten oder auch ästhetische Einbußen. Ein Ersatz von natürlichen Zähnen ist zwar nicht immer, aber doch in den allermeisten Fällen sinnvoll, um die erwähnten Folgen zu verhindern. Innerhalb der Bundeswehr soll gemäß den geltenden Richtlinien zur zahnärztlichen Versorgung von Soldatinnen und Soldaten dabei immer der festsitzende Zahnersatz angestrebt werden. So wurden in der Bundeswehr im Jahre 2016 etwa 3 500 Implantate inkorporiert. In diesem Zusammenhang darf nicht unerwähnt bleiben, dass die Versorgung mit implantatgetragenem Zahnersatz nicht Teil der unentgeltlichen truppenzahnärztlichen Versorgung (utV) ist, sondern im Sinne einer Einzelfallentscheidung immer der Genehmigung durch den Begutachtenden Zahnersatz der Bundeswehr bedarf.
Komplikationen beim implantatgetragenem Zahnersatz
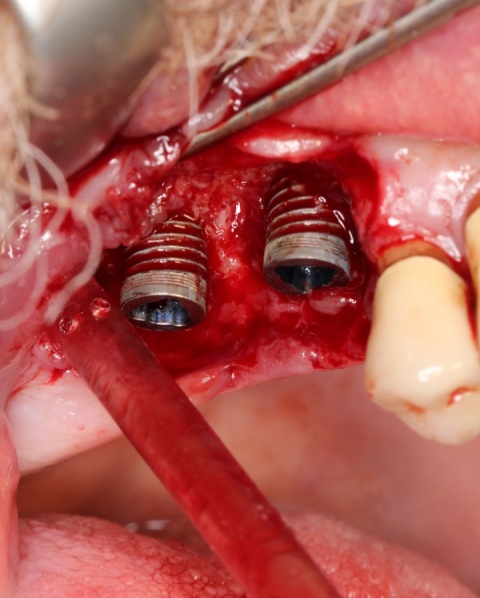
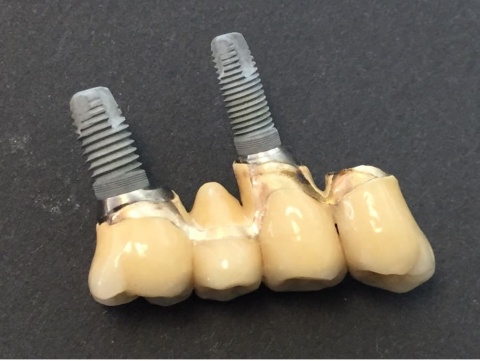
Neben den biologischen Ursachen können auch technische Schwierigkeiten auftreten. Dabei ist die komplette Fraktur eines Implantats (Abb. 4) zweifellos die schwerwiegendste, sie tritt aber nur sehr selten auf. Häufiger sind Schraubenlockerungen und Schraubenfrakturen, wobei letztere in Abhängigkeit von der Lokalisation der Fraktur ebenfalls den Verlust eines Implantats zur Folge haben kann.
Parodontologie und Zahnerhalt
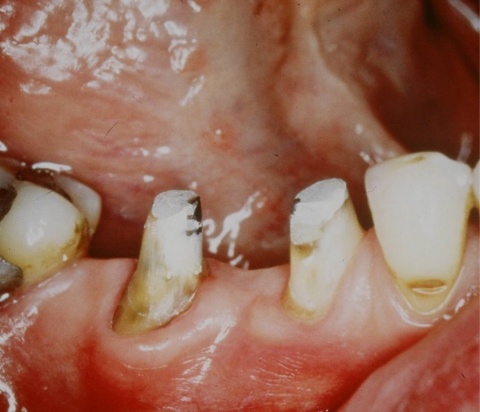
Für den Erhalt parodontal erkrankter Zähne steht ein breites Spektrum bewährter Behandlungsmethoden zur Verfügung. An dieser Stelle sei ausdrücklich darauf hingewiesen, dass die Behandlung entzündlicher Parodontalerkrankungen mittels einer systematischen Behandlungsabfolge und verschiedener Behandlungsschritte erfolgen sollte.
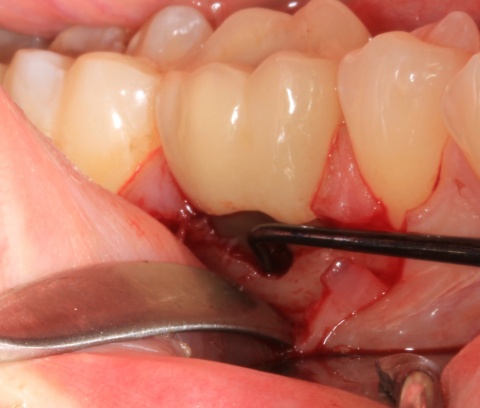
Parodontalchirurgische Maßnahmen stehen dabei nie am Anfang der Therapie. Ihnen hat eine Initialtherapie mit der mehrmaligen Entfernung von ätiologisch bedeutsamer supragingivaler mikrobieller Plaque, der Instruktion des Patienten zu einer effizienten häuslichen Mundhygiene und das Scaling und Rootplaning der erkrankten Parodontien vorauszugehen. Darunter versteht man die subgingivale instrumentelle Bearbeitung der Wurzeloberflächen mit dem Ziel, Auflagerungen wie Plaque, Zahnstein und Konkremente zu entfernen sowie die Glättung der bakteriell besiedelten Wurzeloberfläche. Wie in einer Vielzahl von Studien belegt werden konnte, reichen diese Maßnahmen in den Fällen einer moderaten Parodontitis oft schon für die erfolgreiche Therapie der parodontalen Erkrankung aus, sodass keine weiteren parodontalchirurgischen Maßnahmen mehr erforderlich sind. Da in Fällen einer derartigen Parodontitisform jedoch kaum die Frage des Zahnerhalts beantwortet werden muss, soll im Folgenden auf parodontalchirurgische Maßnahmen in Fällen einer fortgeschrittenen Parodontitis eingegangen werden. Bevor eine Entscheidung über eine entsprechende Therapie getroffen wird, sollte der Behandlungserfolg der Initialtherapie abgewartet und frühestens nach drei Monaten beurteilt werden. In den Fällen von verbleibenden tiefen Taschen bei Patienten mit profunden Parodontopathien können diverse parodontalchirurgische Maßnahmen sinnvoll sein, bei der Auswahl der geeigneten Maßnahme müssen verschiedene Parameter berücksichtigt werden. Hierzu gehören das Ausmaß der parodontalen Destruktion und die Defektmorphologie, die Lokalisation des Defekts, aber auch die Fertigkeiten und die Erfahrungen des Behandlers spielen eine Rolle. Unter Umständen kann es daher sinnvoll sein, den Patienten zur Durchführung entsprechender Behandlungen in die Fachabteilungen der Bundeswehrkrankenhäuser zu überweisen. Parodontalchirurgische Therapien werden in korrektive, regenerative und resektive Maßnahmen eingeteilt. Der Vollständigkeit halber sei hier auch noch die plastische Parodontolchirurgie erwähnt, die aber bei der Behandlung entzündlicher Parodontalerkrankungen keine Rolle spielt. Auf alle chirurgischen Behandlungsoptionen einzugehen würde den Rahmen dieses Artikels sprengen. Im Folgenden sollen beispielhaft einzelne parodontalchirurgische Maßnahmen aufgeführt werden, die auch in Fällen fortgeschrittener parodontaler Destruktion den Zahnerhalt ermöglichen können.
Resektive Parodontalchirurgie
Die Problemstellen für die instrumentelle Bearbeitung der Wurzeloberflächen stellen tiefe vertikale Defekte und Furkationsdefekte dar. Diese sind oft schwer zugänglich, durch resektive parodontalchirurgische Maßnahmen kann ihre Zugänglichkeit verbessert werden. Zu diesen Maßnahmen zählen:
- Distale Keilexsizion,
- Wurzelamputation,
- Hemisektion,
- Prämolarisierung,
- Gingivektomie,
- Tunnelierung und
- Chirurgische Kronenverlängerung.
Regenerative Parodontalchirurgie
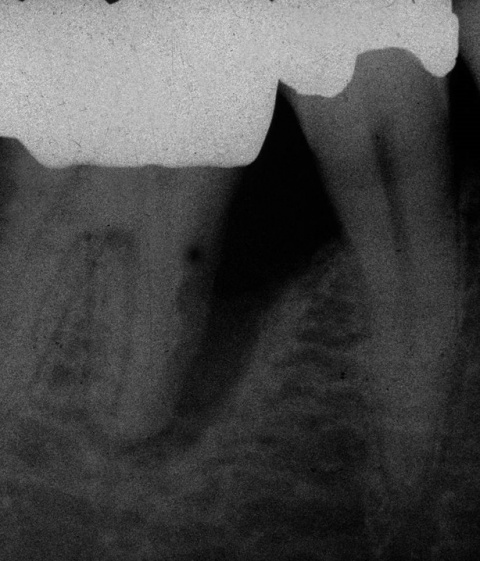
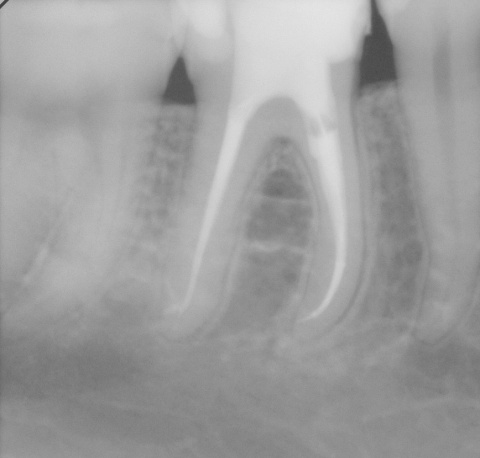
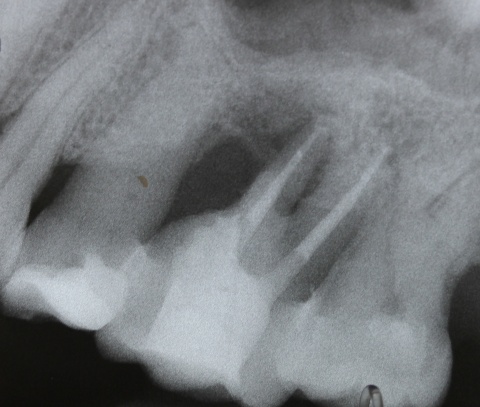
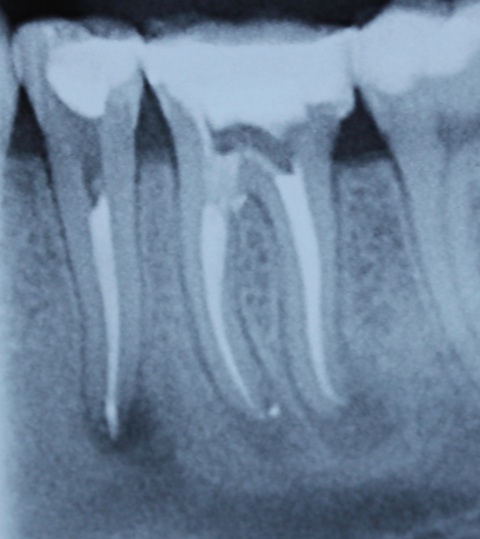
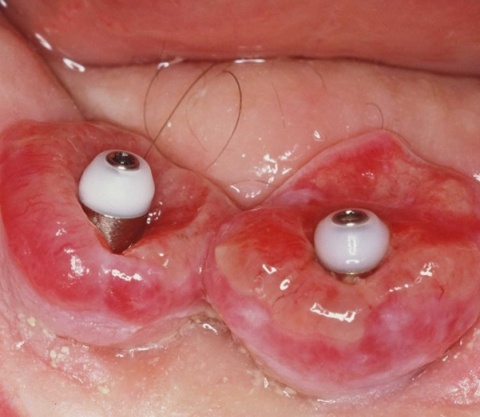
Idealerweise können mit den Maßnahmen der regenerativen Parodontalchirurgie durch Entzündungen verloren gegangenen Anteile des Parodontiums wiederhergestellt werden. Dazu stehen verschiedene Operationsverfahren zur Verfügung. Einen wissenschaftlich belegten Behandlungserfolg bieten insbesondere Maßnahmen der gesteuerten Geweberegeneration (GTR, Guided Tissue Regeneration) und die Anwendung von Schmelzmatrixproteinen. Da ein Erfolg dieser Maßnahmen ganz maßgeblich von der Defektmorphologie abhängig ist, gilt es eine strenge Indikationsstellung zu beachten. Als prognostisch günstig gelten dreiwandige vertikale Knochendefekte sowie Furkationsdefekte des Grades 2 bei Unterkiefermolaren. Bei der Anwendung der gesteuerten Geweberegeneration können verschiedene Barrieremembranen zum Einsatz kommen. Diese verhindern im Idealfall eine Besiedlung des Defekts mit den schnell proliferierenden Zellen des Epihels oder Bindegewebes und ermöglichen so eine Regeneration mit der Neuausbildung parodontalen Attachments. Eine Therapie mit gesteuerter Geweberegeneration ist technisch durchaus anspruchsvoll und sollte daher nur von parodontalchirurgisch geübten Operateuren angewendet werden. Der Erfolg einer solchen Maßnahme ist in den Abb. 7 und 8 dargestellt. Mittels einer ePTFE-Membran konnte der mesiale vertikale Defekt zur Ausheilung gebracht werden und zeigte sich auch nach fünf Jahren stabil. Vergleichbar gute Erfolgsraten können auch mit der Anwendung von Schmelzmatrixproteinen erzielt werden. Hier sei beispielhaft auf die Studie von Sanz und Mitarbeitern aus dem Jahre 2004 verwiesen, wo mit einem Schmelzmatrixprotein ähnlich gute Ergebnisse hinsichtlich dem Attachmentgewinn und der Reduzierung der Sondiertiefen wie mit Membranen erzielt werden konnte. Als vorteilhaft gegenüber Membranen hat sich die signifikant geringere Rate von Komplikationen gezeigt, zudem ist die Anwendung von Schmelzmatrixproteinen technisch deutlich einfacher.Endodontie und Zahnerhalt
Die stete Entwicklung im Bereich der Endodontie ermöglicht es dem Behandler heutzutage komplexe Befunde, die noch vor zehn Jahren die Extraktion des betroffenen Zahnes zur Folge gehabt hätten, zu behandeln.
Dabei fängt die Therapie per se bereits bei Befundaufnahme und Diagnostik an. Durch gezielte Fragen lässt sich neben der Pathogenese der Beschwerden auch der Ablauf von bereits durchgeführten Wurzelkanalbehandlung eruieren. Dieses Vorgehen ermöglicht eine erste Abschätzung etwaiger Fehlerquellen im Falle einer Beschwerdepersistenz, bei ausbleibender Ausheilung periapikaler Läsionen oder einer Reinfektion mit erneutem Auftreten von Schmerzen oder Osteolysen.
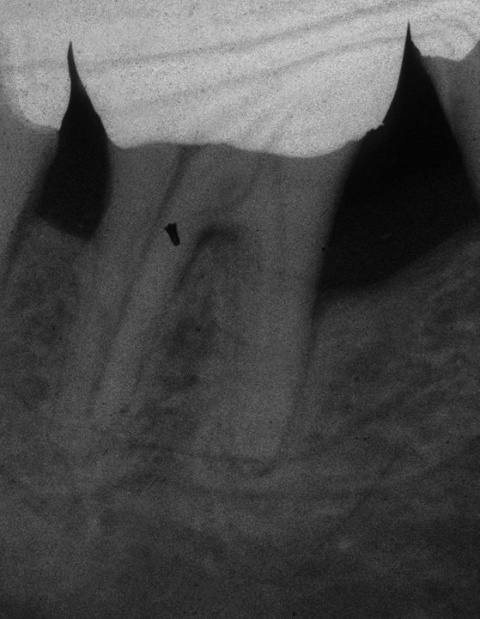
Gerade die zahnärztliche Fachdisziplin der Endodontie hält mit ihrem oftmals komplexen Protokoll viele mögliche Stolpersteine bereit. Als ein Beispiel sei der rasante Anstieg der Nutzung von Nickel-Titan-Feilen (Ni-Ti-Feilen) zur Wurzelkanalaufbereitung genannt. Unter Verkürzung der Behandlungszeit ist es gleichzeitig möglich, dem physiologischen Kanalverlauf folgend, das infizierte Dentin mechanisch zu entfernen. Ein hoher Forschungsaufwand wird durch die Industrie im Bereich der Materialentwicklung betrieben. Eines der Ziele dieser Forschungsbemühungen ist die Reduktion der Materialermüdung und somit auch der dadurch einhergehenden Frakturen endodontischer Feilen. Unter gesonderter Betrachtung internationaler peer-review Publikationen werden Instrumentenfrakturen mit einer Prävalenz von 1 bis 6 % angegeben. Hierbei fallen etwa 0,5 bis 5 % der frakturierten Instrumente auf Ni-Ti-Instrumente.Dem Behandler kommt die Aufgabe zu, behandlungsbedingte Fehlerquellen möglichst auszuschalten. Eine solche kann die Ausdehnung der Trepanationsöffnung sein. Weitestgehend bekannt ist, dass ein gradliniger Zugang zu den Wurzelkanälen geschaffen werden sollte. Dieser technisch einfach umzusetzende Behandlungsschritt hilft den mechanischen „Stress“ durch Torsion auf die NiTi-Feilen deutlich zu verringern. Klinisch werden in nicht seltenen Fällen jedoch deutlich unterdimensionierte Trepanationsöffnungen oder persistierende Überhänge vorgefunden, welche die Belastung auf die Feilen unnötig erhöhen. Aufgrund stetig verbesserter technischer Möglichkeiten, wie beispielsweise die Anwendung hochauflösender Operationsmikroskope sowie der Ultraschalltechnologie, zieht heutzutage allerdings die Fraktur einer Feile selten die sofortige Extraktion nach sich. Sehr häufig ist die orthograde, bei ungünstiger Lage des Fragments seltener die retrograde, Entfernung möglich. Unter besonderen Voraussetzungen bei gleichzeitigem Abwägen des Risiko-/Nutzenverhältnisses ist auch das Belassen des separierten Instruments als praktikable Lösung möglich (Abb. 9 und 10).
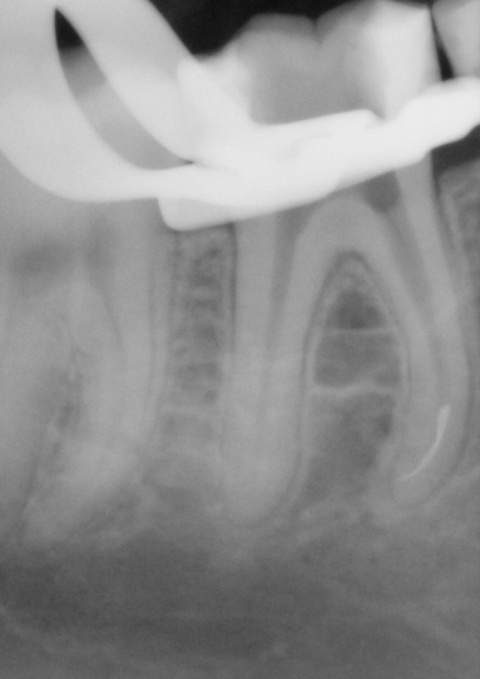
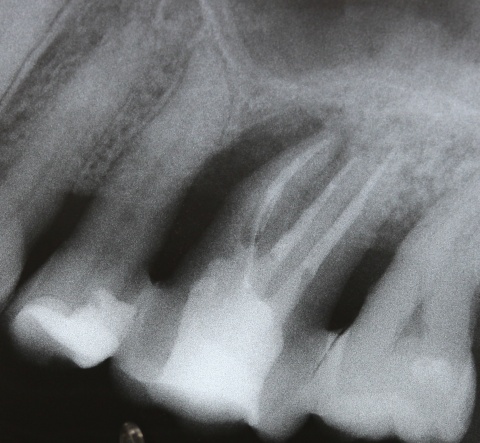
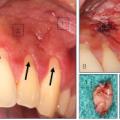
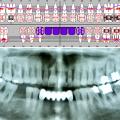
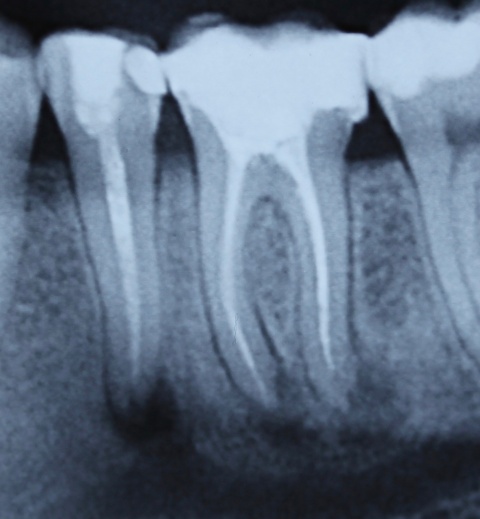
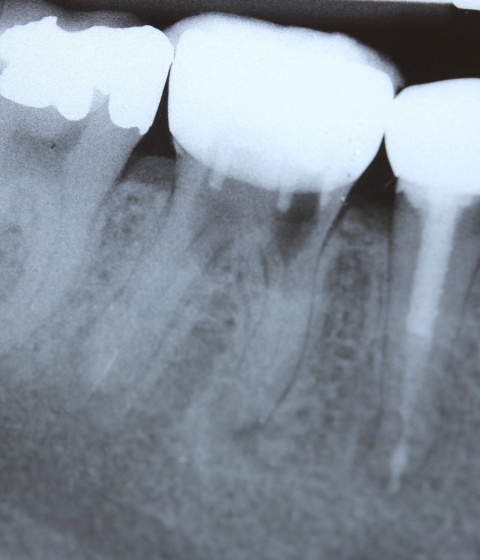
Eine Schnittstelle zu den bereits ausgeführten parodontalen Voraussetzungen des Zahnerhalts ergibt sich bei kombinierten Paro-Endo-Läsionen beziehungsweise Endo-Paro-Läsionen. Zeigen konservative Behandlungsansätze bei den meisten dieser Befunde gute Ergebnisse, ist bei einem lokal ausgeprägten Knochenabbau zumeist die chirurgische Intervention zum Zahnerhalt notwendig (Abb. 11 und 12). Wichtig dabei ist die Unterscheidung der primären Ursache (primär endodontische oder primär parodontale Ätiologie) der Läsion und einem dieser Ursache angepasstem Behandlungsprotokoll.Eine absolute Extraktionsindikation stellt die Wurzellängsfraktur bei einwurzeligen Zähnen dar. Differenzierter zu betrachten ist die Wurzellängsfraktur eines mehrwurzeligen Zahnes. Bei entsprechend günstigen Voraussetzungen kann mitunter auch die Option einer Hemisektion in Betracht gezogen werden. In die Entscheidungsfindung sollten auch immer Überlegungen zur langfristigen Planung einfließen. Die prothetische Wertigkeit eines Molaren ist beispielsweise durch die Entfernung einer Wurzel deutlich herabgesetzt. Klinisch imponiert bei Längsfrakturen der sogenannte „Kamineffekt“. Bei zirkulär sonst unauffälligen Sondierungstiefen fällt man entlang des Frakturverlaufs mit der Messsonde in den osteolytisch entstandenen „Kamin“ (Abb. 13). Auch im hier dargestellten Fall (Abb. 16) war nach Auswertung aller relevanten Aspekte (Ursache, Prognose, langfristige prothetische Planung) die frühzeitige Extraktion Mittel der Wahl um die Voraussetzungen für eine anschließende Implantation nicht negativ zu beeinflussen.
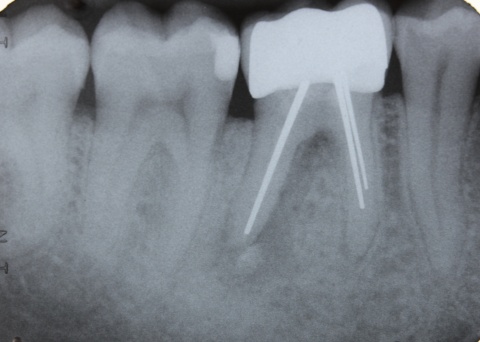
Sehr komplexe Befunde bedürfen umso mehr einer exakten Kosten-Nutzen-Analyse bezüglich des langfristigen Zahnerhalts. Dabei sollte der Patient umfangreich über die Vor- und Nachteile der jeweiligen Therapiealternativen aufgeklärt und auch die zu erwartende Prognose unter Betrachtung etwaiger Folgebehandlungen diskutiert werden. Mitunter ist hier jedoch der Patientenwunsch letztendlich ausschlaggebend für die Entscheidung zur endodontischen Behandlung (Abb. 17 und 18).
Zusammenfassung
Anschrift für die Verfasser:
Oberstarzt Dr. Michael Lüpke
Bundeswehrkrankenhaus Hamburg
Abt. XXIII – Zahnmedizin
Lesserstraße 180
22049 Hamburg
E-Mail: michaellü[email protected]
Literatur beim Verfasser
Abb.:
Fotos 1-8 Michael Lüpke
Fotos 9-18 Andreas Simka
Datum: 22.01.2018
Quelle: Wehrmedizin und Wehrpharmazie 4/2017