Kennzahlen in der Pflege
Der Sturz als geeigneter Qualitätsindikator?!
S. Kahl und F. Vogel¹
Einleitung
Patientenstürze gehören in Krankenhäusern zu den häufigsten unerwünschten Ereignissen bei älteren Patient*innen [6]. In der Diskussion um Patientensicherheit und Qualitätsindikatoren rückt der Sturz immer wieder in den Fokus [6]. Sturzereignisse gehen bei älteren Menschen oftmals mit schwerwiegenden Folgen und entsprechend häufig mit gravierenden Auswirkungen auf die bisherige Lebensführung der Betroffenen einher. Seit Implementierung des Nationalen Expertenstandards „Sturzprophylaxe in der Pflege“, ist das Sturzmanagement im Bundeswehrkrankenhaus Hamburg (BwKrhs Hamburg), einem Krankenhaus der Grund- und Regelversorgung, zentraler Faktor des pflegerischen Qualitäts- und Risikomanagements. Das Ziel, die Sturzhäufigkeit und die daraus resultierenden Folgen zu minimieren, erweist sich jedoch in der Praxis trotz umfänglicher Qualitätssicherungsmaßnahmen nicht immer als realistisch. Somit stagniert am BwKrhs Hamburg sowohl die Anzahl gestürzter Patient*innen, als auch die Rate der schwerwiegenden Sturzfolgen. Doch was sagt die Sturzrate über die Pflegequalität aus und welche Schlussfolgerungen können zur Qualitätssteigerung beitragen?
Der Expertenstandard und das Qualitätsmanagement
Die nationalen Expertenstandards (NES) sind am BwKrhs Hamburg Grundlage und Ausgangspunkt der internen Qualitätsentwicklung in der Pflege. Der Expertenstandard „Sturzprophylaxe in der Pflege“ wurde im Jahr 2006 erstveröffentlicht und im darauffolgenden Jahr im BwKrhs Hamburg implementiert. Die am Pflegeprozess orientierten, nach den Qualitätskriterien risikomindernder (Pflegeinterventionen) von Donabedian (Struktur, Prozess, Ergebnis) strukturierten 6 Standardkriterien, machen keine expliziten Vorgaben für die Umsetzung. Der Expertenstandard stellt u. a. verfügbares, evidenzbasiertes Wissen, z. B. zu Risikoerhebung, Interventionen und Hilfsmitteln bereit [3]. Die Organisationsverantwortung zur Umsetzung liegt beim Pflegemanagement, d. h. dieses muss erforderliche Strukturen und Ressourcen bereitstellen, dem gegenüber hat die Pflegefachkraft die Verantwortung für eine entsprechend fach- und sachgerechte Ausführung des Pflegeauftrags [1].
Darüber hinaus ist der Expertenstandard als antizipiertes Sachverständigengutachten durchaus juristisch wirksam.
Davon ausgehend, dass ein Sturz als normales Lebensrisiko gilt und nicht immer vermeidbar ist, lautet die Zielsetzung des Expertenstandards: „Jeder Patient/Bewohner mit einem erhöhten Sturzrisiko erhält eine Sturzprophylaxe, die Stürze weitgehend verhindert und Sturzfolgen minimiert.“ [1].
Im Falle eines Sturzereignisses, ist der Nachweis einer im Vorfeld erhobenen Risikoerhebung mit entsprechender Planung und Durchführung risikomindernder Pflegeinterventionen zu erbringen.
Nationale Studienlage von Sturzereignissen
In den Jahren 2006 bis 2015 fanden mehrere Studien hinsichtlich der Untersuchung von Sturzereignissen und sturzbegünstigenden Faktoren in Krankenhäusern statt. In den von uns betrachteten Studien, wurden insgesamt 1870 Sturzereignisprotokolle ausgewertet. Eine Vergleichbarkeit der Studien ist aufgrund unterschiedlicher Studiendesigns nicht möglich [7,8,9,10].
Grundsätzlich lässt sich jedoch feststellen, dass das Durchschnittsalter der gestürzten Patient*innen im Krankenhaus zusammengefasst bei etwas über 70 Jahren liegt. Am häufigsten stürzten hierbei Patient*innen im Altersband zwischen 60 und 80 Jahren. Die häufigsten Sturzereignisse treten zum größten Teil in der Nacht auf [8,9,10].
Mit Blick auf die Sturzorte ist die Studienlage ebenfalls eindeutig. So ereignen sich die meisten Stürze im Patientenzimmer oder der angegliederten Nasszelle. In diesem Zusammenhang fanden sich an erster Stelle Stürze aus dem Bett, beim eigeninitiativen Aufstehen sowie beim Toilettengang. Falsches oder fehlendes Schuhwerk und Bewusstseinsstörungen wurden ebenfalls als sturzauslösender Faktor genannt. [7,8,9,10].
Die Sturzinzidenz im Krankenhaus liegt in der Altersgruppe 46 - 55 Jahren bei 1,29 Stürzen pro 1000 Patiententage. Bei über
85-jährigen Patient*innen verfünffachte sich dieser Wert und die Inzidenz lag bei 5,61 [8].
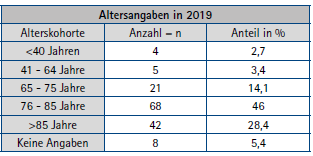
Sturzereignisse am BwKrhs Hamburg in 2019
Das BwKrhs Hamburg zählte im Jahr 2019 insgesamt 148 Stürze bei 11032 stationären Fällen. Dies bedeutet, dass knapp 1 % der stationären Patient*innen stürzen. Als Sturz zählen alle Ereignisse, in deren Folge Patient*innen unbeabsichtigt auf einer tieferen Ebene aufkommen [1]. Die Sturzinzidenz ist im Vergleich zum Vorjahr um 0,6 % leicht gesunken und beträgt 2,0. Die Inzidenz zwischen den Jahren 2007 und 2019 liegt im arithmetischen Mittel bei 1,8 (Median: 1,88). Bei der Altersverteilung war ein Anstieg der Häufigkeit von Sturzereignissen ab dem 65. Lebensjahr zu verzeichnen. Patient*innen in der Alterskohorte 76 bis 85 Jahren stürzten hierbei am häufigsten und machten einen Anteil von 46 % (n=68) der Stürze aus.
Wie auch in den vergleichenden Studien ist der Anteil der Stürze im Nachtdienst mit 44 % (n=66) am höchsten. Dem folgend ist der Zeitraum im Frühdienst (32 %, n=48) und Spätdienst (23 %, n=34). Hinsichtlich der Verteilung der Sturzereignisse nach Fachabteilungen finden diese mehrheitlich auf den Stationen der Inneren Abteilung und der Unfallchirurgie statt. Die Anzahl der Stürze mit Folgen/Verletzungen lag bei insgesamt 34 % (n=50). 66 % (n=98) der Stürze blieben anhand der ausgewerteten Sturzprotokolle ohne Folgen.
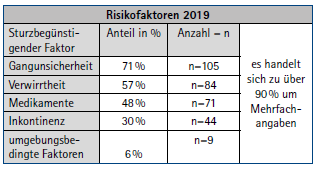
Einzelne sturzauslösende Faktoren konnten lediglich in 10 % der Fälle identifiziert werden, dies deckt sich mit dem Anteil der synkopisch bedingten Stürze. Der deutlich überwiegende Anteil lokomotorisch bedingter Stürze wies zwei oder mehr Sturzrisikofaktoren auf. Die am häufigsten auftretenden Risikofaktoren sind der nachfolgenden Tabelle (Tab. 2) zu entnehmen. Die häufigste Kombination mehrerer Risikofaktoren ist eine kognitive Einschränkung bei gleichzeitig auftretenden Problemen beim Toilettengang.
Umsetzung am BwKrhs Hamburg
Im BwKrhs Hamburg wird im Rahmen des Risikomanagements, als Teil des Qualitätsmanagements, den Vorgaben des Expertenstandards „Sturzprävention in der Pflege“ (2013) folgend, bei der Pflegeübernahme regelhaft eine systematische Sturzrisikoerhebung vorgenommen [4]. Auf Basis erhobener Risikofaktoren werden individuell abgestimmte Interventionen zur Sturzprävention geplant und umgesetzt (Tab. 3). Da Patientenstürze in der Regel multifaktoriell bedingt und äußerst selten nur auf einen Faktor, z. B. ein im Weg liegender Gegenstand, zurückzuführen sind [1], ist meistens die Planung eines Maßnahmenpakets aus Interventionen verschiedener Kategorien (umgebungsbezogen, personenbezogen, medikamentenbezogen) erforderlich.
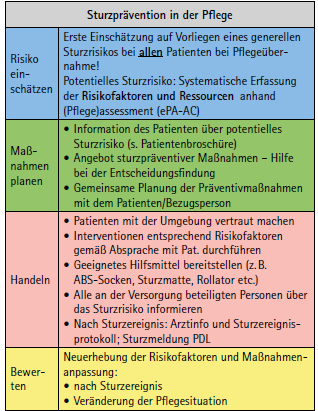
In der Umsetzung des Expertenstandards setzen wir insbesondere auf regelmäßig von den Pflegefachkräften zu absolvierenden Pflichtfortbildungen sowie die Durchführung von Fallbesprechungen auf den Stationen (Zielerreichungsgrad 65 %) nach einem Sturzereignis. Interprofessionelle Fallbesprechungen werden im Falle schwerer Sturzfolgen durchgeführt. Das Ziel genannter Maßnahmen liegt in der Erkennung typischer Sturzmuster sowie der fortwährenden Sensibilisierung aller am Prozess beteiligten Berufsgruppen.
Als zielgruppenspezifische Interventionen kommen unter anderem verschiedene Mobilitätshilfen in Betracht. Längerfristig wirkende Maßnahmen, wie z. B. Physio- u. Ernährungstherapie werden im Krankenhaus begonnen und über das zentrale Entlassungsmanagement für die Zeit nach dem Aufenthalt anberaumt. Weiterhin soll die Anwendung verschiedener Hilfsmittel, wie z. B. Sturzmatten und Antirutschsocken die Minimierung potentieller Sturzfolgen unterstützen.
Freiheitsentziehende Maßnahmen werden nicht zur Sturzprävention eingesetzt. Im Zweifelsfall wird im Sinne der Patient*innen, unter Ausnutzung anderer Alternativen, ein kalkulierbares Sturzrisiko toleriert.
Darüber hinaus finden monatlich Anzahl und Folgen stattgehabter Sturzereignisse als Kennzahl Eingang in die Managementbewertung des Kommandeurs. In der jährlichen Gesamtauswertung erfolgt eine zusammenfassende Analyse, analog des PDCA-Zyklus, zur weiteren Planung prozessoptimierender Maßnahmen.
Fazit und Ausblick
Das Sturzgeschehen ist vielfach ein sehr komplexes Geschehen, bei dem das Zusammenspiel verschiedener Faktoren im Einzelfall nur schwer vorhersehbar und beeinflussbar ist. Zu einem ähnlichen Ergebnis kommen Berlepsch-Schreiner und Staudacher in ihrem Praxisentwicklungsprojekt am Universitätsspital Zürich [2]. Dort gelang es zwar nicht, die Sturzrate durch Fallbesprechungen und ausführliche Patientengespräche zu senken, trotzdem beschreiben sie die deutliche Zunahme der Sensibilität der Pflegenden in Bezug auf das Thema sowie Fortschritte im Prozessablauf. Eine internationale Übersichtsstudie konnte nachweisen, dass ein systematischer, koordinierter Ansatz geeignet ist, die Sturzrate zu senken. Diese betont die Wichtigkeit einer umfassenden Sturzprävention, kann jedoch den Erfolg keiner spezifischen Intervention zuordnen [5].
Seit mehr als 10 Jahren versuchen wir kontinuierlich, den Prozess zu optimieren und die Sturzinzidenz zu senken. Es ist feststellbar, dass die Sensibilität der Pflegefachkräfte für das Thema gleichbleibend hoch ist, sich jedoch an den Zahlen wenig ändert. Sowohl die absolute Anzahl der Sturzereignisse, als auch die Sturzinzidenzrate, haben ohne einen sinngebenden Kontext wenig Aussagekraft bezüglich der Qualität des Sturzmanagements und eignen sich nur bedingt als geeigneter Qualitätsindikator. Eine Einordnung der Ergebnisqualität ist ohne valides Benchmarking- Verfahren zwischen mehreren Krankenhäusern der gleichen Versorgungsstufe kaum möglich.
Abbildungen und Literatur bei Verfasser
Wehrmedizin und Wehrpharmazie 4/2020
Bundeswehrkrankenhaus Hamburg
Abteilung XXV – Pflegedienstleitung
Siegrun Kahl / Leutnant Florian Vogel
Lesserstraße 180, 22049 Hamburg