Pflegepersonaluntergrenzen - (k)ein Maßstab für den Sanitätsdienst der Bundeswehr
Aus dem Bundeswehrkrankenhaus Hamburg (Kommandeur: Generalarzt Dr. J. Hoitz)
Einleitung

Entwicklung der Personalsituation im Pflegebereich
Bereits 1988 forderten die größten Berufsverbände in der Pflege, neben einer bedarfsgerechten Personalbesetzung, eine angemessene Vergütung sowie gute Arbeitsbedingungen und qualifizierende Fort- und Weiterbildungen. Mit Inkrafttreten der Pflegepersonalregelung (PPR) 1993, wurde eine leistungsorientierte Personalbedarfsermittlung eingeführt. Die Arbeitsorganisation in den Krankenhäusern wurde angeglichen und die Personalsituation verbesserte sich. Erste pflegewissenschaftliche Erkenntnisse markierten den Beginn einer zaghaften Wandlung des pflegerischen Rollen- und Selbstverständnisses vom „Liebesdienst zur Lohnarbeit“. [1]Im Jahr 1996 wurde die PPR ausgesetzt. Im Rahmen der schrittweisen Umstellung der Krankenhausfinanzierung auf ein diagnosebezogenes Fallpauschalensystem (DRG) ab 2003, kam es im Verlauf der folgenden Jahre zu einer zunehmenden Arbeitsverdichtung. Im Vordergrund stand nun die Kosteneffektivität erbrachter Leistungen bei einer gleichzeitig angestrebten steigenden Versorgungsqualität. [2]
Um in Folge des zunehmenden Kostendrucks den Ausbau des ärztlichen Dienstes unter den Bedingungen der Budgetdeckelung finanzieren zu können, musste im Bereich der Pflege überproportional Personal abgebaut werden. Simon beschreibt in seinem Buch „Personalabbau im Pflegedienst der Krankenhäuser“, dass zwischen den Jahren 1995 und 2005 ca. 13,5 % der Stellen im Pflegedienst weggefallen sind. [3]
Neben dem stattgehabten Personalabbau zeigt sich ein aktuell zunehmender Fachkräftemangel. So stellte das Institut für Public Health und Pflegeforschung der Universität Bremen 2010 fest, dass die Verweildauer von Berufstätigen in der Krankenpflege im Jahr 2015 bei durchschnittlich nur 7,5 Jahren lag und in deutschen Schulen lediglich 1,9 % der Jungen und 10,4 % der Mädchen einen Pflegeberuf überhaupt in Betracht ziehen. [4] Die Gründe hierfür sind vielschichtig.
Auswirkungen der aktuellen Personalausstattung
Die Überlastung und Überforderung des Pflegepersonals wird zu einem gesamt-gesellschaftlichen Problem. So verweist der Pflegewissenschaftler Simon darauf, dass eine Erhöhung der Arbeitsbelastung und Verschlechterung der Betreuungsrelation im Pflegedienst negative Auswirkungen auf die Ergebnisqualität hat. Je mehr Patienten eine Pflegekraft zu versorgen hat, desto höher ist das Risiko eines Patienten im Krankenhaus, eine schwerwiegende Komplikation zu erleiden oder sogar zu versterben. [3]Die Korrelation zwischen unzureichenden Arbeitsbedingungen und dem Outcome der Patienten wird durch pflegewissenschaftliche Untersuchungen, wie der RN4Cast-Studie, wissenschaftlich hinterlegt. [1]
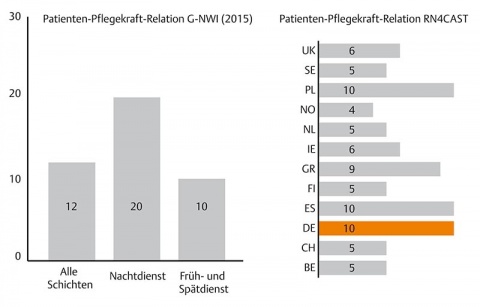
Das insgesamt aus 15 Ländern bestehende RN4Cast-Konsortium führte von 2009 bis 2011 die durch die Europäische Union geförderte internationale Studie „Nurse Forecasting: Human Resources Planning in Nursing“ durch. Hauptziel war, eine Erhebung der jeweiligen Personalschlüssel in der Pflege und deren Auswirkungen auf die Patientenversorgung durchzuführen. Demnach versorgte 1 Pflegefachkraft durchschnittlich im Tagdienst 10 Patienten, im Nachtdienst waren es 20 Patienten pro Pflegefachkraft.
Nach der im Jahr 2015 unter den Namen G-NWI nachfolgenden Studie, beklagen 87 % der Pflegefachkräfte in Akutkrankenhäusern, dass die Personalbesetzung auf den Stationen nicht ausreiche, um gute Pflege gewährleisten zu können. Nach Ansicht der Pflegekräfte hat sich die Versorgungsqualität auf den Stationen innerhalb der letzten 17 Jahre verschlechtert, so könne insbesondere die psychosoziale Versorgung nur ungenügend Berücksichtigung finden. Des Weiteren weist die Studie auf eine „implizite Rationierung“ von Pflegeinterventionen aufgrund Zeitmangels hin. In der Praxis entscheidet hier die Pflegekraft einzelfallbezogen, welche Tätigkeit unterbleibt, z. B.:
- Zuwendung und Patientengespräche
- Entwicklung von Pflegeplänen
- Mundpflege, Hautpflege , regelmäßiges Umlagern etc.
- Patientenüberwachung
- Die Vorbereitung auf die Entlassung [5]
Doch wie halten Pflegekräfte es aus, wenn sie im Alltag immer erleben, dass sie das „Gute“, also eine Pflege, die sich am Patienten und seinen Bedürfnissen ausrichtet, nicht verwirklichen können? Der hohe pflegefachliche Anspruch wird durch die Bedingungen des Arbeitsalltags systematisch verhindert. Hierzu beschreibt Prof. Dr. Kersting, wie sich der Widerspruch zwischen den pflegefachlichen Anspruch und den Bedingungen im Arbeitsalltag gegenüberstehen. Somit steht auf der einen Seite die Patientenorientierung und auf der anderen Seite die Sicherung der Arbeitsabläufe. Mit der Metapher der „Kälte“ kann erklärt werden, wie sich Pflegende letztlich vor diesem Widerspruch in den an sie gestellten Anforderungen schützen. Der Begriff „Coolout“ lässt sich als ein Prozess der einer moralischen Desensibilisierung beschreiben. Pflegende machen sich so unempfindlich und verlieren die Sensibilität gegenüber der Verletzung des pflegefachlichen Anspruchs. Es kommt bei Normverletzungen nicht mehr zum Widerstand, da diese aufgrund der Häufigkeit im Arbeitsalltag als harmlos gedeutet werden. Pflegende verhalten sich nun realitätsgerecht und dennoch halten sie grundsätzlich an dem versprochenen Anspruch der Patientenorientierung fest. [7]
Von der Idee zum Gesetz

Obwohl die Bundesregierung bis dato eine ablehnende Haltung hatte, entschied das Bundeskabinett auf Empfehlung der Expertenkommission „Pflegepersonal im Krankenhaus“ noch vor der Bundestagswahl im Sommer 2017 eine gesetzliche Festlegung von Pflegepersonaluntergrenzen in pflegesensitiven Bereichen und beauftragte zur Erarbeitung die Deutsche Krankenhausgesellschaft (DKG) und den Spitzenverband der gesetzlichen Krankenversicherungen (GKV-Spitzenverband). Problematisch war, dass keine ausreichenden Datengrundlagen zur aktuellen Personalausstattung zur Verfügung standen. Beide Verbände, sowohl GKV-Spitzenverband als auch DKG hatten die Wirtschaftsprüfungsgesellschaft KPMG beauftragt, zunächst die Personalsituation in den pflegesensitiven Bereichen in den einzelnen Schichten zu erfassen. Auf dieser Grundlage sollten nun für einzelne Bereiche Untergrenzen festgelegt werden. Innerhalb eines Jahres wurden nun für bestimmte Krankenhausbereiche, passende Pflegepersonaluntergrenzen definiert und zum 1. Januar 2019 bundesweit implementiert. [9]
Im Zuge der Verhandlungen hat man sich auf sechs pflegesensitive Bereiche geeinigt. Zu diesen Bereichen gelten fortan die Fachabteilungen der:
- Geriatrie
- Unfallchirurgie
- Kardiologie
- Neurologie und Herzchirurgie.
Des Weiteren zählen alle intensivmedizinischen Behandlungseinheiten zu den pflegesensitiven Bereichen.
In § 6 der PpUGV werden die verbindlichen Pflegepersonaluntergrenzen festgesetzt. Hierbei wird zwischen Tag- (06:00 - 22:00 Uhr) und Nachtschicht (22:00 - 06:00 Uhr) differenziert und die Patientenzahlen um Mitternacht als Anhaltspunkt genommen. Diese Grenzen werden als Verhältnis von Patienten zu einer Pflegekraft für die betroffenen Fachabteilungen oder die intensivmedizinische Behandlungseinheit wie folgt definiert:
- Intensivmedizin in der Tagschicht 2,5 zu 1 und in der Nachtschicht 3,5 zu 1; ab dem 1. Januar 2021 in der Tagschicht 2 zu 1 und in der Nachtschicht 3 zu 1,
- Geriatrie in der Tagschicht 10 zu 1 und in der Nachtschicht 20 zu 1,
- Unfallchirurgie in der Tagschicht 10 zu 1 und in der Nachtschicht 20 zu 1,
- Kardiologie in der Tagschicht 12 zu 1 und in der Nachtschicht 24 zu 1.
Fortan müssen Krankenhäuser die Einhaltung der Pflegepersonaluntergrenzen als monatsbezogene Durchschnittswerte ermitteln und nachweisen. Bei dieser Meldung darf nur Pflegepersonal berücksichtigt werden, welches auch tatsächlich aktiv am Prozess der Patientenversorgung beteiligt ist. [10]
Die Rolle der Bundeswehrkrankenhäuser (Bw(Z)Krhs)
Sie bilden eine maßgebliche Säule im Sinne des Ausbildungs- und Bereitstellungsauftrags. Der originäre Auftrag ist die Aus-, Fort- und Weiterbildung des Gesundheitsfachpersonals zur Einsatzvorbereitung. [11] Darüber hinaus benötigen die militärischen Pflegekräfte Handlungskompetenzen, um für beide Rollen, Pflegekraft und Soldat/Soldatin, gerüstet zu sein. In Auslandseinsätzen herrschen oftmals Ausnahme- und Notfallsituationen, in denen die Pflegekraft auf sich alleine gestellt ist. Im Grundbetrieb erlernte und trainierte Algorithmen müssen jederzeit verlässlich abrufbar sein.
Mit sich wandelnden sicherheitspolitischen Herausforderungen ist das Gefährdungsspektrum für Frieden und Sicherheit heute vielfältiger und unberechenbarer denn je und führt zu einer Refokussierung im Sinne einer kollektiven Verteidigung im multinationalen Umfeld. Der sanitätsdienstliche Einsatzbeitrag orientiert sich im Rahmen der Grundaufstellung der Bundeswehr an der streitkräftegemeinsamen Befähigung zur LV/BV. [12,13] Zusammenfassend muss zukünftig eine höhere Quote militärischen Pflegepersonals, insbesondere der Fachkrankenpflegekräfte der High-Care-Bereiche, vorgehalten werden. Die Herausforderungen der Patientenversorgung, der Ausbildung, der Einsätze und der Einsatzvorbereitungen können nur mit einem Personalmix aus zivilen und militärischen Pflegekräften dargestellt werden.
Das Leitbild des Sanitätsdienstes der Bundeswehr besagt, dass wir nach den ethisch-moralischen Werten handeln, sowie den geltenden Standards und dem aktuellen Stand der Wissenschaft folgen. Möglich macht dies auch, dass die Bundeswehrkrankenhäuser zwar von Wirtschaftlichkeit, jedoch nicht von Gewinnstreben geleitet werden. Der Patient wird somit in den Mittelpunkt des pflegerischen Handelns gestellt. Der BWK-Kodex Hamburg führt dies konkret aus und definiert das Handeln am Patienten. Die Wahrnehmung in seiner Lebenswirklichkeit bedingt die Ausrichtung der Behandlung, des anvertrauten Patienten. Hierbei sind eine sichere Umgebung sowie der Schutz vor Gefahren oberstes Gebot.
Fazit und Ausblick
Eine der zentralen Aufgaben des Personalmanagements seitens der übergeordneten Ebene ist es, einen bedarfsgerechten Personalbestand für eine effiziente Versorgung einerseits und die umfänglichen sanitätsdienstlichen Aufgaben andererseits darzustellen. Dabei ist eine der entscheidenden Berechnungsgrößen die Nettoarbeitszeit. [14]
Das Pflegemanagement der Bw(Z)Krhs hat die Aufgabe, mit dem zur Verfügung stehenden Personal eine, entsprechend aktueller wissenschaftlicher Erkenntnisse, qualitativ hochwertige pflegerische Versorgung darzustellen. Das Diktum ist es, die Patientensicherheit zu keinem Zeitpunkt zu gefährden. Aus-, Fort- und Weiterbildungen an den Bw(Z)Krhs müssen auf einem hohen fachlichen Niveau stattfinden. Dazu muss sichergestellt sein, dass hierfür ausreichend qualifiziertes Personal zur Verfügung steht.
Um bei vakanten Stellen sowie militärisch bedingten Abwesenheiten eine gleichbleibende Versorgungsqualität gewährleisten zu können, müssen wir auf externe Dienstleister zurückgreifen. So können zwar temporäre Reduzierungen der Bettenkapazitäten vermieden werden, jedoch leidet in der Gesamtheit die Ergebnisqualität. Denn das Stammpersonal ist es, welche Zusatzaufgaben wahrnimmt, Standards entwickelt, für ein gutes Miteinander sorgt, sowie das Bw(Z)Krhs in seiner Gesamtheit prägt und sich darüber hinaus den Besonderheiten des Sanitätsdienstes widmet. Die Arbeitsbedingungen müssen derart gestaltet sein, dass das Personal gern in einem Bw(Z)Krhs tätig ist und die Pflegenden ihren eigenen Anspruch gerecht werden können.
So sehr die Einführung verbindlicher Personalvorgaben überfällig war, stellen diese doch erstmals die politische Anerkennung des Personalmangels in der Pflege dar. So kommen dennoch angesichts der gesetzlichen Vorgaben Zweifel auf, ob auf diese Weise eine qualitativ hochwertige Pflege sichergestellt werden kann. Die Gefahr, dass der vom Gesetzgeber fest gelegte Betreuungsschlüssel bestehende Versorgungsdefizite zementiert, erscheint realistisch. So hat sich z. B. mit der Quote 1:10 keine nennenswerte Verbesserung gegenüber den vormaligen Verhältnissen ergeben (vgl. RN4Cast-Studie). Im europäischen Vergleich muss eine Pflegefachkraft in Deutschland nach wie vor die höchste Patientenanzahl betreuen!
Auch für den Intensivbereich sieht es lt. PpUG nicht viel besser aus, hier liegt die Quote bei 1:2,5 tagsüber. Bereits im Jahr 2010 hat die „Deutsche Interdisziplinäre Vereinigung für Intensiv- und Notfallmedizin“ (DIVI) fachliche Vorgaben der Betreuung von intensivmedizinischen Patienten herausgegeben. Hierbei gibt sie einen ganztägigen Betreuungsschlüssel von einer Pflegekraft zu je 2 Patienten vor. Weiterhin berücksichtigt die DIVI in ihren Empfehlungen zusätzliche Aufgaben, wie die Gestellung des Reanimationsteams, Transportbegleitung etc. und sieht eine erhöhte Präsenz von bis zu einer Pflegekraft pro Bettplatz vor. [15] Somit liegen die Forderungen der PpUGV erheblich darunter!
Da die Bundeswehrkrankenhäuser einen Versorgungsauftrag gemäß SGB V (§ 70) haben, unterliegen diese gleichermaßen den Trägeranforderungen sowie den gesetzlich fest gelegten Qualitätsansprüchen des zivilen Gesundheitssektors. Als staatliche Institution sollten gerade wir, stets im Sinne des „best of practice“-Beispiels agieren und im Benchmarking als das Maß der Dinge gegenüber zivilen Einrichtungen im Gesundheitswesen voran gehen. Hier gilt es, unsere anerkanntermaßen hervorragende Versorgungsqualität zu erhalten und das Ausbildungsniveau weiter zu optimieren. Im Zusammenhang der Personalaquise ist dies als Markenzeichen gegenüber Mitbewerbern hervor zu heben und wird perspektivisch zur Attraktivität als Arbeitgeber beitragen.
In diesem Sinne darf die PpUGV für die Bw(Z)Krhs nicht als Maßstab einer angemessenen Personalausstattung dienen!
Literatur und Abbildungen bei Verf.
Anschrift für die Verfasser:
Leutnant Florian Vogel B.Sc.
Bundeswehrkrankenhaus Hamburg
Abteilung XXV – Pflegedienstleitung
Lesserstraße 180, 22049 Hamburg
Datum: 24.09.2019
Wehrmedizin und Wehrpharmazie 2/2019