INFORMATION ZU MILZBRANDINFEKTIONEN BEI HEROINKONSUMENTEN
Information on Anthrax Infections in intravenous Heroin Consumers
Aus dem Institut für Mikrobiologie der Bundeswehr¹, München (Leiter: Oberstarzt Prof. Dr. L. Zöller), dem Institut für Klinische Mikrobiologie und Hygiene am Universitätskrankenhaus, Regensburg² (Direktor: Professor Dr. Dr. A. Gessner) und dem Zentrum PHW-Chirurgie des Universitätsklinikums³, Regensburg (Leiter: Prof. Dr. L. Prantl)
Matthias Hanczaruk¹, Udo Reischl², Thomas Holzmann², Andreas Niederbichler³, Wulf Schneider-Brachert² und Gregor Grass¹
Wie bereits vor zwei Jahren in Großbritannien und Deutschland kam es in diesem Jahr vermutlich durch Injektion von Heroin, das mit Bacillus anthracis-Sporen kontaminiert war, erneut zu Milzbranderkrankungen bei Heroinkonsumenten in Europa.
Am Beispiel von zwei Fällen wird dargestellt, dass nur durch eine frühzeitig geäußerte Verdachtsdiagnose und bei rechtzeitigem Beginn einer adäquaten Antibiotikatherapie das Leben von Patienten gerettet werden kann. Molekularbiologisch-bioforensische Untersuchungen zeigten, dass die beiden Isolate sehr nahe mit dem Ausbruchsstamm aus den Jahren 2009/2010 verwandt ist.
Summary
After an almost two-year gap of cases in the U. K. and Germany, re-emerging infections with spores of Bacillus anthracis presumably via contaminated heroin occurred across Europe in 2012. As exemplified by two cases only timely diagnosis of the disease coupled with adequate antibiotics therapy can save the lives of infected patients. Molecular biological bioforensic investigations strongly indicated that the causative bacterial strain is very closely related to the one from the 2009/2010 outbreak.
Einführung
In den Jahren 2009 und 2010 wurde in Europa über Fälle einer neuen Manifestationsform des Anthrax, des sogenannten Injektionsmilzbrands, bei Drogenkonsumenten berichtet. Sie wurde durch Heroin ausgelöst, das vermutlich mit Bacillus anthracis-Sporen kontaminiert war. Insgesamt hatten sich in Großbritannien (hauptsächlich Schottland) und im Raum Aachen 89 Heroinkonsumenten auf diese Weise mit Milzbrand angesteckt, von denen 19 verstarben. Etwa ein bis drei Tage nach der Injektion von verunreinigtem Heroin entwickelte sich typischerweise in der Region der Injektionsstelle eine entzündliche Weichteilinfektion mit stark ausgeprägter Ödembildung, Kompartment-Syndrom und nekrotisierender Fasziitis. Vereinzelt kam es zu einer Toxinämie und multiplen Hämorrhagien bis hin zum Multiorganversagen und Tod.
In solchen Fällen ist die klinische Differenzialdiagnostik problematisch, da das Krankheitsbild nicht unbedingt eine Unterscheidung zu einer anderen Haut- oder Weichteilinfektion zulässt. Daher sollten Ärzte bei der Behandlung und Betreuung von Personen, die sich Heroin injizieren, differenzialdiagnostisch frühzeitig an Milzbrand denken und eine mikrobiologische Diagnostik veranlassen. Wird B. anthracis erst spät als Ursache erkannt, ist die Prognose schlecht und die Letalität liegt bei etwa 30 %. Nachdem seit Oktober 2010 keine Infektionen mit Injektionsmilzbrand mehr berichtet worden waren, kam es im Zeitraum Juni bis Anfang August 2012 zu sieben neuen Erkrankungen in Deutschland, Dänemark, Frankreich und Großbritannien mit zwei Todesfällen. Zwei der in Deutschland beobachteten Fälle werden hier vorgestellt.
Fall 1
In einer Regensburger Klinik war am 5. Juni 2012 ein bayerischer Drogenkonsument an einer Milzbrandsepsis verstorben. Er hatte sich höchstwahrscheinlich intravenös mit Anthraxsporen verunreinigtes Heroin appliziert, was zu einer fulminant verlaufenden septikämischen Infektion führte. Die bei der stationären Aufnahme des Patienten abgenommene Blutkultur zeigte ein Wachstum typischer grampositiver Stäbchenbakterien, die vom Institut für Klinische Mikrobiologie und Hygiene der Universität Regensburg als B. anthracis identifiziert wurden.
Fall 2
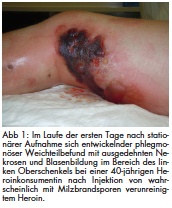
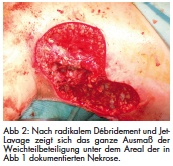
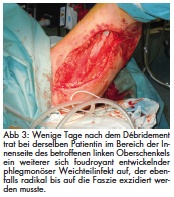
Mitte Juni 2012 wurde eine 40-jährige Heroinkonsumentin nach einem Injektionsversuch von wahrscheinlich ebenfalls durch Milzbrandsporen verunreinigtem Heroin in die Vena jugularis mit Verdacht auf eine Halsweichteilphlegmone stationär aufgenommen. Klinisch bestanden ein generelles Krankheitsgefühl, Kopfschmerzen ohne Meningitiszeichen, hohes Fieber und trockener Husten. Zusätzlich lagen ein langjähriger Alkoholabusus und eine Hepatitis C vor. Es wurde sofort eine hoch dosierte antibiotische Infusionstherapien gestartet. In einer initial abgenommen Blutkultur konnte B. anthracis bereits am zweiten Tag der stationären Aufnahme identifiziert werden. Daraufhin wurde die Therapie auf Penicillin G, Clindamycin und Ciprofloxacin umgestellt und die Patientin intensivstationär überwacht. Im weiteren Verlauf entwickelten sich thorakozervikal und unter der linken Mamma fluktuierende Schwellungen. Zusätzlich zeigte sich eine foudroyante phlegmonöse Weichteilinfektion am linken Oberschenkel mit ausgeprägter Hautnekrose (Abb 1). Am vierten Tag erfolgte ein ausgedehntes operatives Débridement der Nekrosen sowohl thorakozervikal als auch am linken Bein (Abb 2). Bei klinischer Progredienz des Befalls des betroffenen Oberschenkels war drei Tage später ein erneuter Eingriff notwendig (Abb 3). Postoperativ entwickelte sich eine Pneumonie mit einem Pleuraerguss, in dem allerdings B. anthracis auch mittels Polymerase-Kettenreaktion (PCR) nicht nachweisbar war. Am 10. Tag konnte die Patientin auf eine Allgemeinstation verlegt werden.
Ärzteschaft und Behörden wurden umgehend informiert, um bei eventuellen weiteren Heroinkonsumenten mit unklarem Krankheitsgeschehen auch die Verdachtsdiagnose Milzbrand in Betracht zu ziehen und durch rechtzeitige Behandlung weiteren Todesfällen vorzubeugen.
Diskussion
Der Milzbranderreger B. anthracis ist weltweit verbreitet und löst eine meist tödliche Zoonose bei Tieren (meist Huftieren) und Menschen aus. Gemäß der Biostoffverordnung gehört er zur Risikogruppe 3. Heutzutage ist Milzbrand jedoch eine in den meisten Industrienationen sehr selten auftretende Zoonose. Eine zusätzliche Bedeutung hat B. anthracis im Zusammenhang mit Biokriminalität und Bioterrorismus (4). Weiterführende Informationen zum Erreger, Vorkommen, Reservoir, zu den verschiedenen Erscheinungsformen der Krankheit, zur klinischen Symptomatik, Diagnostik, Therapie und Meldepflicht sowie zu den Präventiv- und Bekämpfungsmaßnahmen finden sich zum Beispiel im RKI-Ratgeber für Ärzte – Milzbrand (Anthrax) (5).
Das Institut für Mikrobiologie der Bundeswehr (InstMikroBioBw) beschäftigt sich unter anderem mit der Erstellung genetischer Fingerabdrücke für potenzielle biologische Kampfstoffe und andere gemeingefährliche Krankheitserreger, um so bei einem natürlichen Krankheitsausbruch oder einer absichtlichen Freisetzung gefährlicher Mikroorganismen wichtige Hinweise auf die Quelle oder den Verursacher zu gewinnen. Insbesondere hat das Institut bei der Typisierung des endosporenbildenden Milzbranderregers B. anthracis in der Vergangenheit beträchtliche Fortschritte erzielt, die auch in der Fachwelt anerkannt sind (2, 3). Daher konnten die beiden von der Universität Regensburg überlassenen Bacillus anthracis-Stämme rasch typisiert werden. Mit Hilfe von molekularbiologisch-bioforensischen Untersuchungen hat die Fachgruppe „Milzbrand“ des InstMikroBioBw gezeigt, dass es sich bei dem aktuellen Erreger um einen Bakterienstamm handelt, der sehr nahe mit dem Ausbruchsstamm verwandt ist, der bereits 2009/2010 in Großbritannien und Deutschland Milzbrand bei Heroinkonsumenten ausgelöst hatte (1). Unklar war damals, ob das Heroin absichtlich verunreinigt worden war, oder ob es eine andere, natürliche Erklärung für die Infektionen gibt. Untersuchungen in England und den USA hatten kürzlich ergeben, dass keiner der bekannten und teilweise auch in früheren B-Waffenprogrammen verwendeten Laborstämme des Milzbranderregers vorliegt. Es soll sich vielmehr um einen bis dahin unbekannten genetischen Typ handeln, dessen nächste natürliche Verwandte in der Türkei vorkommen. Da Afghanistan 90 % des weltweiten Heroins produziert, ist anzunehmen, dass die Droge auf einer Schmuggelroute über Anatolien durch tierische Materialien verunreinigt wurde, mit denen Sporen des Milzbranderregers in das Heroin gelangten. So wird die Droge häufig mit Knochenmehl „gestreckt“ oder Tierhäute werden zum Schmuggeln der Ware benutzt (1, 6).
Spezialdiagnostische Untersuchungen bei Verdacht auf Injektionsmilzbrand
Für die mikrobiologische Diagnostik wurden vor dem Therapiebeginn am Universitätskrankenhaus in Regensburg Wundabstrichproben genommen und sicher verschlossen an das InstMikroBioBw versandt. Die Anzucht des Erregers aus Abstrichtupfern erfolgte in einem Labor der Schutzstufe 3. Die aus dem Material gewonnene DNA war in der PCR positiv (chromosomaler B. anthracis-spezifischer Marker dhp61 und Plasmid-spezifische Virulenz-Marker pagA (pXO1) und capC (pXO2)) (5). Mittels molekularbiologisch-bioforensischer Methoden wurde das genotypische Profil dieses B. anthracis-Stammes identifiziert. Neben der klassischen Analyse 31 hochvariabler Marker wurden auch hochspezifische Einzelnukleotid-Polymorphismen, sogenannte single-nucleotide polymorphisms (SNPs) aufgeklärt und über next-generation sequencing die Gesamtgenomsequenz bestimmt (7, 8). Diese Untersuchungen zeigten, dass der Stamm ein sehr ähnliches genotypisches Muster aufweist wie der Stamm, der bereits 2009/2010 zu den Milzbranderkrankungen geführt hat. Damit erscheint eine bioterroristische oder -kriminelle absichtliche Ausbringung unwahrscheinlich. Es ist aber bis zum jetzigen Zeitpunkt nicht geklärt, ob es zu einem wiederholten Eintrag dieses Erregerstammes in die Drogenkette kam oder ob es sich bei der Quelle um alte Heroinvorräte handelt, die erst jetzt in Umlauf gebracht wurden.
Empfehlungen zur Behandlung und Hygiene-/Meldeordnung
Zusätzlich zum radikalen chirurgischen Vorgehen kann eine rechtzeitige adäquate Antibiotikatherapie die Letalität des Injektionsmilzbrands stark vermindern. Zur Milzbrandtherapie wird Ciprofloxacin in Kombination mit ein bis zwei zusätzlichen Antibiotika wie beispielsweise Clindamycin, Doxycyclin oder Penicillin eingesetzt. Beim Injektionsmilzbrand mit systemischer Ausbreitung sollte die Therapie auf jeden Fall intravenös begonnen werden. Bei der Therapie einer Milzbrandmeningitis, die sich insbesondere im Gefolge systemischer Infektionen entwickeln kann, ist auf die Gabe von liquorgängigen Antibiotika zu achten. Im Krankenhaus ist bisher noch nie ein Fall einer Übertragung auf das medizinische Personal dokumentiert worden, sodass in der Regel die Standardhygienemaßnahmen oder bei groß- flächigen sezernierenden Wunden zusätzlich Barrieremaßnahmen mit Handschuh- und Kittelpflege ausreichen. Es besteht daher keine Notwendigkeit, bei der Versorgung von Patienten mit Milzbrandinfektion eine FFP2-Maske zu tragen. Milzbrand ist eine meldepflichtige Infektionskrankheit. Gemäß § 6 IfSG sind Ärzte verpflichtet, bereits den Verdacht (nicht nur Erkrankung an oder Tod durch Milzbrand) und den direkten oder indirekten Labornachweis von B. anthracis gemäß §7 namentlich dem örtlichen Gesundheitsamt zu melden (4).
Danksagung
Die Autoren danken allen jetzigen und ehemaligen Mitarbeitern des Instituts für Mikrobiologie der Bundeswehr, die diagnostisch oder forensisch durch ihre Vorarbeiten dazu beigetragen haben, eine leistungsfähige molekulare Genotypisierung des Milzbranderregers B. anthracis aufzubauen und somit diese Untersuchungen im Sanitätsdienst zu ermöglichen.
Literatur
- Health Protection Scotland: An outbreak of anthrax among drug users in Scotland, December 2009 to December 2010: A report on behalf of the National Anthrax Outbreak Control Team. NHS National Services Scotland, Edinburgh, Scotland 2011; http://www.documents.hps.scot.nhs.uk/giz/anthrax-outbreak/anthrax-outbreak-report-2011-12.pdf.
- Antwerpen, M., D. Ilin, E. Georgieva, et al: MLVA and SNP analysis identified a unique genetic cluster in Bulgarian Bacillus anthracis strains. European Journal of Clinical Microbiology & Infectious Diseases 2011; 30: 923-930.
- Antwerpen, M. H., P. Zimmermann, K. Bewley, D., et al: Real-time PCR system targeting a chromosomal marker specific for Bacillus anthracis. Mol Cell Probes 2008; 22: 313-315.
- Darai, Milzbrand. In: RKI-Ratgeber für Ärzte: http://www.rki.de/DE/Content/Infekt/EpidBull/Merkblaetter/Ratgeber_Anthrax.html
- Mock, M., and A. Fouet: Anthrax. Annu Rev Microbiol 2001; 55: 647-671.
- Price, E. P., M. L. Seymour, D. S. Sarovich, et al : Molecular epidemiologic investigation of an anthrax outbreak among heroin users, Europe. Emerging Infectious Diseases 2012; 18: 1307-1313.
- Rückert, C., K. Licht, J. Kalinowski, C., et al: Draft genome sequence of Bacillus anthracis UR-1, isolated from a German heroin user. J Bacteriol 2012; 194: 5791-5792.
- Van Ert, M. N., W. R. Easterday, L. Y. Huynh, et al: Global genetic population structure of Bacillus anthracis. PLoS One 2007; 2:e461.
Bildnachweis: Zentrum PHW-Chirurgie
des Universitätsklinikums Regensburg.
Datum: 12.12.2012
Quelle: Wehrmedizinische Monatsschrift 2012/10