PRÄKLINISCHE VERWUNDETENVERSORGUNG IM EINSATZ
KLINISCHE FORDERUNG AUS DER SICHT EINES EINSATZCHIRURGEN UND EINES EINSATZANÄSTHESISTEN*
Aktuell befindet sich die Bundeswehr im Rahmen des ISAF-Einsatzes in einer asymmetrischen kriegerischen Auseinandersetzung.
Die einsatzbedingten Verletzungen, die wir behandeln müssen, resultieren hierbei in der Mehrzahl aus Schuss- oder Sprengverletzungen. Sie beinhalten perforierende und stumpfe Verletzungen von Bauch und Thorax, aber auch ausgedehnte Weichteilverletzungen und schwere Schädigungen der Gelenke und des gesamten Achsenskelettes.
Die initiale Mortalität dieser Verletzungsmuster liegt in der Literatur bei etwa 10 %. Der Großteil dieser direkt Verstorbenen erleidet nicht überlebbare Verletzungsmuster. Etwa ein Drittel verstirbt auf Grund von potentiell korrigierbaren medizinischen Problemen. Hier kommt der Ausbildung und Inübunghaltung von Sanitätspersonal eine entscheidende Bedeutung zu. Die Vermittlung von notfallmedizinischen Sofortmaßnahmen wie z.B. Blutstillung, Sicherung der Atemwege, Thoraxdekompression bei Spannungspneumothorax anzuwenden im Rahmen der Notkompetenz und eines standardisierten, weitverbreiteten Algorithmus (wie z.B. cPHTLS oder cATLS) können hier die unmittelbare Mortalität reduzieren.
Darüber hinaus kommt der weiteren Steuerung der medizinischen Versorgung und der Transportlogistik eine entscheidende Bedeutung zu. Den schwerverletzten Soldaten schnell zu einem kompetenten, einsatzerfahrenen Einsatzchirurgen zu bringen, muss das vorrangige Ziel für die Zukunft werden. Hier ist zu diskutieren, wo der erfahrene Einsatzmediziner in der Entscheidungs- bzw. Rettungskette zu positionieren ist. Weiterhin gilt es zu prüfen, ob Verbesserungspotential durch „online patient tracking“ durch Übermittlung von Fotos der Verletzungen, aber auch die online Überwachung von Vitalparametern in der Zukunft die Versorgungsqualität verbessern kann.
Weiteres Verbesserungspotential liegt in der Ausbildung von erfahrenen Einsatzchirurgen und Einsatzanästhesisten. Die Anzahl der im Inland in einer Schwerpunktklinik interdisziplinär versorgten Polytraumata bestimmt die Qualität der Versorgung und der Versorgungstaktik auch der im Einsatz verletzten und vorbehandelten Soldaten. Ein klares Votum, dass die Schwerverletztenversorgung Schwerpunkt der Bundeswehrkrankenhäuser bleibt, ist zwingend erforderlich. Weiter gilt es die in den Bundeswehrkrankenhäusern etablierte Kompetenz und Expertise zu erhalten, wissenschaftlich aufzuarbeiten und zu präsentieren, damit wir in den Dialog mit zivilen Fachgesellschaften kommen. Eine stetige Verbesserung der eigenen Arbeit und Flexibilität bei der Versorgung unterschiedlicher Einsatzszenarien ist für die Zukunft gefordert.
Aktuelle Bedrohungslage
Mit Beschluss des Deutschen Bundestages vom 2. Dezember 2001 nimmt die Bundeswehr am ISAF Einsatz in Afghanistan teil. In dieser Zeit wurden mehr als 500 Verwundete verletzungsbedingt nach Deutschland repatriiert und der Großteil davon im Bundeswehrzentralkrankenhaus in Koblenz behandelt. Die große Mehrzahl der Verwundeten war hier in einem operativen Fachgebiet behandlungspflichtig.
Als Hauptursache für Todesfälle und schwerste Verletzungen konnten Verkehrsunfälle, direkte Schuss- und Splitterverletzungen und Schädigungen durch Sprengmittel festgemacht werden, wenngleich sowohl wissenschaftlich belastbare Zahlen, als auch eine wissenschaftliche Aufarbeitung der eigenen Todesfälle bislang fehlt.
Bis zum heutigen Tage überlebten alle Verwundeten die erfolgreich nach Koblenz repatriiert werden konnten. Aus diesem Grund macht es Sinn kritisch zu diskutieren, wo aus Sicht eines Einsatzchirurgen und eines Einsatzanästhesisten Verbesserungsmöglichkeiten in der präklinischen Versorgung im Einsatzland bestehen, um die Überlebenschancen bei einer einsatzbedingten Verletzung zu steigern.
Typische Verletzungsmuster im Einsatz
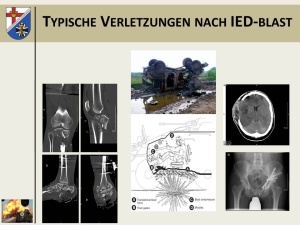
Während die Verletzungen nach einem Verkehrsunfall im Einsatzland denen im Inland gleichen, stellen die Verletzungsfolgen nach einer „blast injury“ eine besondere Entität dar. Wie Abb. 1 zeigt, kommt es durch das Zünden eines Sprengsatzes unter einem Fahrzeug zu einer massiven axialen Beschleunigung.
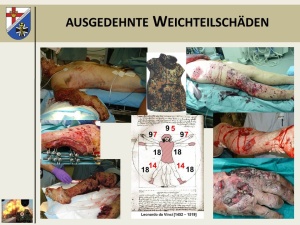
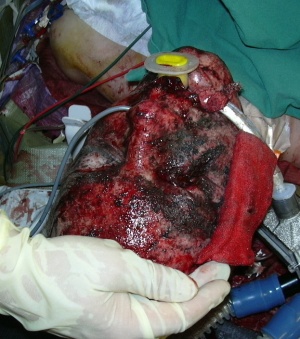
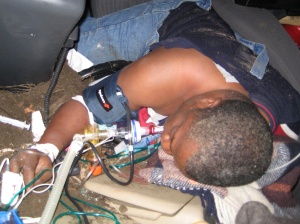
Zwar wurden in der Vergangenheit die Fahrgastzelle und die Anordnungen der Bodengruppe in den Einsatzfahrzeugen dahingehend optimiert, dass es zu einer teilweisen Ablenkung bzw. Vernichtung der kinetischen Energie kommt. Trotzdem werden die Insassen immer noch stark beschleunigt. Zusätzlich tragen wir im Fahrzeug, bedingt durch die angelegte Ausrüstung ca. 20 kg an Last hauptsächlich auf dem Schulter- und Hüftgürtel fixiert mit uns. Dies führt zu einer direkten Kompression aller Strukturen des Achsenskelettes unter der axialen Beschleunigung und verursacht, wie die dargestellten Fälle der Insassen eines Fahrzeugs aus dem Einsatz zeigen, stark destruierenden Verletzungen von Knochen und Gelenken, aber auch schwerste Schädelhirnverletzungen. Zusammen mit direkten Treffern durch Splitter, die Wirkung von Verbrennungsgasen und die Druckwelle der Explosion entsteht ein Verletzungsmuster, welches in seiner systemischen Belastung für den Organismus und die Folgen unmittelbar vital bedrohlich ist. Dies stellt Anforderungen an die Versorgung, die deutlich über das hinausgehen, was wir aus dem zivilen Bereich kennen. Da wir aktuell mit der uns vorliegenden Schutzausrüstung im abgesessenen Einsatz nur ca. 50 % der Körperoberfläche gegen Splitter und Schussverletzungen suffizient abschirmen können, resultieren aus „blast injuries“ im abgesessenen Einsatz ausgedehnte Verletzungsmuster, die durch die Kombination verschiedenster Schädigungsmechanismen (Kombustion, Kontusion, Perforation, Dissektion, Deperiostierung, Denudierung) zu Weichteilverletzungen an den Extremitäten führen, die in Ausdehnung (Größe, Tiefe) und systemischer Belastung, die Auswirkung einer vergleichbaren Schädigung der Körperoberfläche durch Verbrennungen deutlich übertreffen. Abb. 2zeigt diesbezüglich Fallbeispiele aus dem Einsatz.
Einsatzbezogene Mortalität und Todeszeitpunkt
Wie schon ausgeführt sind diese Verletzungsmuster vital bedrohlich, anspruchsvoll zu behandeln und häufig im Verlauf invalidisierend. Kommen zu diesem Komplex noch perforierende Verletzungen des Thorax oder der Bauchhöhle hinzu bzw. liegen Frakturen des Beckens oder großer Röhrenknochen oder arterielle Blutungen an den Extremitäten vor, steigt die Mortalität des auf dem Gefechtsfeld verletzten Soldaten unverhältnismäßig an und der Faktor Zeit bis zur (chirurgischen) Blutstillung entscheidet über das weitere Outcome.
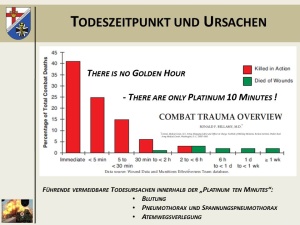
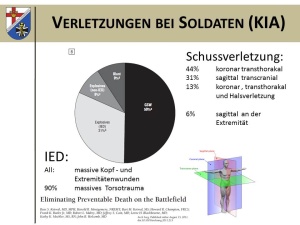
Wie schon Erhebungen aus dem Vietnamkrieg zeigen, die leider nach wie vor aktuell sind, verstirbt ein Großteil der Soldaten auf dem Gefechtsfeld innerhalb der ersten Stunde nach der Verletzung und hiervon wiederum die Mehrheit durch Verbluten innerhalb der ersten Minuten (Abb. 3). Neuere Auswertungen, die sich mit den Verletzungsmustern und Todesursachen im Rahmen von Kriegseinsätzen der amerikanischen Armee z. B. in der Operation Enduring freedom (OEF) in Afghanistan und Operation Iraqi freedom (OIF) zwischen 2001 und 2010 auseinandersetzen, zeigen, dass bei den direkt Verstorbenen (Killed in action, KIA) in 31 % der Fälle ein IED und in 50 % eine Schussverletzung meist mit coronarer Schussrichtung als führende Todesursache festgemacht werden konnten.
Von den durch eine Schussverletzung getöteten Soldaten hatten 44 % eine transthorakale, 31 % eine transcranielle und 13 % eine transthorakale und eine Halsverletzung. Nur 6 % hatten eine Schussverletzung im Bereich der Extremitäten.
Somit kann man schlussfolgern, dass nur etwa 6 % von den tödlichen Schussverletzungen durch lokale blutstillende Maßnahmen erreicht werden können, wohingegen der Rest (ca. 80 %) nicht überlebbar durch einen Schuss verletzt wurde oder aber allenfalls nur mittels eines zeitgerechten, schnellen Transports zu einem adäquat ausgebildeten und erfahrenen Chirurgen gerettet werden könnte.
Bei den Todesfällen durch IEDs hatten alle Verletzten ein schweres Schädelhirntrauma und es lag in 90 % der Fälle ein massives Trauma des Körperstammes vor. Auch hier muss man konstatieren, dass in einer Mehrzahl der Fälle ein unter Einsatzbedingungen nicht überlebbares Verletzungsmuster vorgelegen haben muss (Abb. 4).
Ansatzpunkte für die Verringerung der Sterblichkeit in Gefechtsszenarien
Fasst man die Schlussfolgerungen aus aktuellen Veröffentlichungen und älteren Arbeiten plakativ zusammen, kann man davon ausgehen, dass man durch eine Optimierung der Versorgung durch Ersthelfer und durch einen schnellen, überlegten Transport in eine adäquate Versorgungseinrichtung ca. 25 % der Todesfälle durch einsatzbedingte Verwundung verhindern kann.
Da etwa 90 % der gefechtsbedingten Todesfälle auftreten, bevor der verletzte Soldat eine entsprechende Versorgungseinrichtung erreicht, müssen alle Bemühungen dahingehen die Erstversorgung durch Laien oder Ersthelfer zu verbessern.
Als führende Todesursachen müssen das Ausbluten bzw. der Blutverlust durch Verletzung an den Extremitäten, der Spannungspneumothorax und die Verlegung der Atemwege genannt werden.
Da es unrealistisch ist, dass für jeden Verletzten ein notfallmedizinisch ausgebildeter Arzt vorgehalten werden kann und der als BAT eingesetzte Kollege im Rahmen eines Gefechtsszenarios mit mehreren Verletzten keine Individualmedizin betreiben kann, müssen die erforderlichen Maßnahmen zur Therapie der oben genannten führenden Todesursachen von einer ausreichenden Anzahl geschulter Ersthelfer vor Ort im Rahmen der „Notkompetenz“ wahrgenommen werden um die Chance zu wahren, die gefechtsbedingten vermeidbaren Todesursachen erfolgreich zu therapieren.
Hier gilt es einfache, standardisierte und klar bezüglich des Überlebens Prioritätenorientierte Vorgehensweisen zu etablieren, Szenarien zu simulieren und drillmäßig zu schulen, damit sie auch unter Stress sicher und ohne Nachdenken beherrscht werden.
Prioritätenorientiertes Vorgehen und Ausbilden
Die Mortalität auf dem Gefechtsfeld lässt sich, wenn man von der Optimierung der Schutzausrüstung absieht, aus Sicht der Autoren nur über zwei Mechanismen reduzieren:
Erstens eine zeitnahe Beseitigung lebensbedrohlicher Komplikationen nach der unmittelbaren Verletzung und zweitens ein schnellstmöglicher und dabei schonender Transport (idealerweise mit Hubschrauber als Fwd AirMedEvac) in eine adäquate, vorbereitete, informierte Einrichtung zur weiteren notfallmedizinischen und operativen Stabilisierung.
Dabei wird die Verwundetenversorgung im Gefecht zusätzlich in drei Phasen unterteilt, mit dem Ziel die richtige Maßnahme zum jeweils günstigsten Zeitpunkt auf dem Gefechtsfeld zu treffen:
Care under Fire: Die Phase der Versorgung unter feindlichem Feuer wird sich auf die Rettung aus dem unmittelbaren Gefahrenbereich und einfache schnell anwendbare, lebensrettende Maßnahmen beschränken müssen: z.B. die Anlage eines Tourniquets zur Stillung einer lebensbedrohlichen äußeren Blutung: „Stop the bleeding“.
Tactical Field Care: Ohne Feindeinwirkung und geschützt vor direktem Beschuss wird nach kurzer, möglichst standardisierter körperlicher Untersuchung des Verwundeten erstmals eine Prioritätenorientierte Versorgung nach dem C-ABCDE-Algorithmus stattfinden können.
Tactical Evacuation Care: Nun wird eine weiterreichende medizinische Versorgung des Verletzten auf dem Transport zu einer Behandlungseinrichtung höherer Versorgungsstufe möglich. In dieser Phase steht für die Patientenversorgung erstmals notfallmedizinisch fachlich höher qualifiziertes Personal und das zusätzliche Sanitätsmaterial des Transportmittels zur Verfügung.
C-ABCDE-Algorithmus
C - Circulation: Stop the bleeding
Wie schon ausgeführt ist die führende vermeidbare Todesursache auf dem Gefechtsfeld der Blutverlust bedingt durch eine direkte Verletzung durch Schuss oder Splitter. Aus diesem Grund hat unter Gefechtsbedingungen das „Stop the bleeding“ einen anderen Stellenwert als in dem auf zivile Szenarien ausgerichteten ATLS®. Wir sprechen hier auch vom „c- ATLS“ (c steht für circulation).
Der erste Schritt zur Vermeidung unnötiger Blutverluste ist grundsätzlich das sterile Abdecken der Wunde mit nachfolgender lokaler Kompression, bis hin zum korrekt angelegten Druckverband. Hierdurch lässt sich die Mehrzahl der Verletzungen, auch die welche mit einer Verletzung großer Venen einhergehen, beherrschen. Bei Abriss von Extremitäten oder aber arteriellen Verletzungen ist die Anwendung des Tourniquets erforderlich. Dies muss an der korrekten anatomischen Stelle (körpernaher Oberschenkel, körpernahe Unterschenkel, körpernahe Oberarm) mit ausreichender Spannung erfolgen, um einer Stauung welche den Blutverlust eher steigert als vermindert, vorzubeugen und eine suffiziente Blutstillung zu erreichen.
Im Bereich des Überganges der Extremität zum Körperstamm, wie an Achsel oder Leiste, ist dies nicht immer möglich. Hier kommt eine interne Kompression der Wunde durch „Wound packing“ z.B. mit einer beschichteten Wundgaze oder der Einsatz von Hämostyptika zur Anwendung.
Diese Maßnahmen sind einfach vermittelbar und gut zu schulen. Hierbei muss berücksichtigt werden, dass ein sich vor Schmerzen windender, stark blutender Soldat unter Gefechtsbedingungen für den Ersthelfer einen Stressfaktor darstellt, der nicht selten zu einem völligen Versagen des Helfers führt. Diesem Aspekt gilt es mit einer realistischen Ausbildungsplanung unter Gefechtsbedingungen und einem drillmäßigen Üben gerecht zu werden.
Der Fehlanlage des Tourniquets könnte man z.B. begegnen, in dem man das Tourniquet an der entsprechenden anatomischen Position in die Bekleidung integriert.
A – Airway: Atemwegsmanagement
Auf dem Gefechtsfeld droht die Obstruktion des Atemweges aus zweierlei Gründen. Nach erlittenem schwerem Schädel-Hirn-Trauma wird der Atemweg bei bewusstlosen Patienten häufig durch das Zurücksinken von Halsweichteilen (z.B. den Zungengrund) verlegt. Eine direkte Verletzung des Gesichtsschädels durch Beschuss, Splitter oder Explosionswirkung führt häufig zu sehr ausgedehnten, stark blutenden Wunden des Gesichts oder Halses. Die Atemwegssicherung kann bei derartigen Verletzungen (Abb. 5) auch für den notfallmedizinisch Erfahrenen zu einer großen fachlichen Herausforderung werden.
Entscheidend wichtig für das Überleben des Verwundeten ist die frühzeitige Sicherung des Atemweges. Noch in der Phase der „Tactical Field Care“ muss dies durch möglichst einfache Maßnahmen, z.B. durch das Einlegen einer nasopharyngealen Atmungshilfe (Wendl-Tubus) und das Verbringen in die stabile Seitenlage gelingen. Diese Maßnahmen werden bei schweren Schädel-Hirn-Verletzungen und ausgedehntem Mittelgesichtstrauma nicht immer ausreichend sein, um einen freien Atemweg sicher zu gewährleisten.
Zweifelsfrei wäre in diesen Fällen im Inland die endotracheale Intubation als notfallmedizinischer „Goldstandard“ der Atemwegssicherung zu fordern. Unter den geschilderten militärischen Rahmenbedingungen gewinnen jedoch Mittel der alternativen Atemwegssicherung wie supraglottische Hilfsmittel (Larynxtubus, Larynxmaske) hier an Bedeutung (Abb. 6). Mit relativ geringem Trainingsaufwand ist deren Anwendung zu erlernen.
So kann die mit einer hohen Komplikationsrate belastete chirurgische Koniotomie in den meisten Fällen vermieden werden. Diese sollte aus Sicht der Autoren als „ultima ratio“ der Atemwegssicherung betrachtet werden und ist technisch am Patienten durchaus anspruchsvoller, als sie in Trainingsszenarien häufig dargestellt wird.
Allen Methoden der Atemwegssicherung ist Eines gemeinsam: Sie müssen vorab unter möglichst realistischen Bedingungen geübt sein. Nur dadurch ist eine akzeptable Handlungssicherheit für den Anwender zu gewinnen.
B – Breathing
Ein penetrierendes Thoraxtrauma wird als primäre Verletzungsfolge sehr häufig einen Pneumothorax oder Hämatopneumothorax zur Folge haben. Die typischen klinischen Zeichen eines sich entwickelnden, das Leben bedrohenden Spannungspneumothorax werden auf dem Gefechtsfeld meist nicht zu diagnostizieren sein.
Symptome wie hypersonorer Klopfschall bei Perkussion, Hautemphysem, obere venöse Einflussstauung, Trachealverschiebung, einseitig abgeschwächtes Atemgeräusch sind bei anzunehmenden schwierigen äußeren Umgebungsbedingungen nicht immer zweifelsfrei zu erheben.
Die Verdachtsdiagnose eines Spannungspneumothorax muss daher angenommen werden bei jeder penetrierenden Verwundung des Körperstammes mit anschließend sich entwickelnder massiver Atemnot.
Die sicher wünschenswerte sofortige Anlage einer Thoraxdrainage („Goldstandard“ im Inland) ist für die Phase der „Tactical Field Care“ unrealistisch. Die lebensrettende Entlastungspunktion der Spannungssituation wird hier meist durch medizinische Laien (Ersthelfer-B, CFR), Einsatzsanitäter oder Rettungsassistenten ausgeführt werden müssen. Diese invasive Maßnahme muss im Vorfeld am Modell, besser noch an der Leiche, drillmäßig geübt werden. Die Behandlung offener Thoraxwand-Verletzungen mit speziellen luftdichten Klebefolien ist ebenso zu trainieren.
Alle Patienten mit penetrierender Torso-Verletzung müssen auf dem Transport engmaschig hinsichtlich eines akut auftretenden „BProblems“ überwacht werden. Eine hervorragend geeignete technische Option hierfür ist die kontinuierliche Ableitung der Pulsoxymetrie.
C – Circulation: Volumentherapie
In der Frühphase der Versorgung hat die Kontrolle lebensbedrohlicher Blutungen („Stop the bleeding“) Vorrang vor der Volumensubstitution mit kristallinen oder kolloidalen Infusionslösungen. Das Problem des Zugangsweges für die Infusions- und Schmerztherapie kann man als gelöst betrachten. Sollte die Platzierung intravenöser Kanülen scheitern, ist mit der Verwendung intraossärer Nadeln ein sicherer Zugangsweg zügig zu etablieren. Das Konzept der sogenannten „permissiven Hypotension“ sollte bei nicht kontrollierten Blutungen praktiziert werden. Um eine Verstärkung der Blutung durch Blutdrucksteigerung und Verdünnung der Gerinnungsfaktoren zu vermeiden, wird hierbei die Volumensubstitution nur zurückhaltend durchgeführt. Ausgenommen davon sind Patienten mit Schädel-Hirn-Trauma. Bei dieser Patientenklientel wird grundsätzlich ein normwertiger Blutdruck angestrebt. Kreislaufstabile Patienten werden zwar mit einem venösen Zugang versehen, auf eine forcierte Volumenzufuhr wird hier jedoch verzichtet.
D – Drugs: Analgesie
Von ganz entscheidender, für die kämpfende Truppe auch psychologisch wichtiger Bedeutung, ist der sehr frühzeitige Beginn einer effektiven Schmerztherapie im Felde. Diese sollte noch vor Beginn der Phase „Tactical Evacuation Care“ eingeleitet sein. Opioid- Analgetika (Morphin-Autoinjektoren, alternativ orales transmukosales Fentanyl) oder die Atar-Analgesie (Ketamin in Kombination mit Benzodiazepinen) stehen hierfür als geeignete Pharmazeutika zur Verfügung. Diese potenten Analgetika müssen jedoch in ausreichender Dosis angewendet und dabei gefährliche Überdosierungen speziell durch Misch- Applikationen vermieden werden. Unerwünschte Nebenwirkungen, wie z. B. Hypoventilation nach Opioid-Gabe müssen die anwendenden Soldaten frühzeitig erkennen und behandeln lernen.
E–Environment: Hypothermieprophylaxe
Nach einer Verwundung muss die potenziell tödliche Trias aus Hypothermie, Gerinnungsstörung und Acidose vermieden werden. Eine erhöhte posttraumatische Mortalität ist für diese Konstellation vielfach beschrieben. Das Problem der Hypothermie ist im Einsatzszenario relevanter als für die Schwerverletzten- Versorgung im Inland, da wir im Auslandseinsatz meist von deutlich verlängerten Transportzeiten ausgehen müssen. Umso wichtiger ist die konsequente Beachtung einfacher Maßnahmen des Wärmeerhalts. Das frühzeitige Entfernung durchnässter Bekleidung und die aktive externe Wiedererwärmung spielen dabei eine entscheidende Rolle. Großzügig sollten zusätzlich isolierende Rettungsdecken eingesetzt werden.
Ausbildungsinhalte
Ziel aller Ausbildungsanstrengung ist das Gewinnen von Handlungssicherheit für den Auslandseinsatz. Die Beachtung vorher wiederholt trainierter – möglichst einfacher - Behandlungspfade und das Erlernen Prioritätenorientierten Handelns („treat first, what kills first“) ist eine Methode diese geforderte Stress-Festigkeit in der Gefechtssituation zu erreichen.
Elementare Grundvoraussetzung ist dabei das Vertrauen in die sicher erworbenen eigenen manuellen Fertigkeiten. Auf allen Versorgungsebenen und für alle Qualifikationsstufen (EH-B, CFR, Einsatzsanitäter, Sanitätsfeldwebel (RettAss), SanStOffz (Arzt) Rett- Med) muss dieses fachliche Können durch wiederholtes drillmäßiges Skill-Training (Stop the Bleeding, Save the Airway, Thorax-Entlastungspunktion, die Anlage eines intravenösen oder alternativ intraossären Zugangsweges etc.) gefestigt werden. Bei der vertiefenden Vermittlung der Ausbildungsinhalte spielt eine möglichst realistische Simulation von äußeren Stressoren eine wichtige Rolle.
Die Ausbildung nach anerkannten Kurskonzepten wie TCCC®, PHTLS®, ATLS®, ETC® bietet die einmalige Gelegenheit, neben exzellentem Training von manuellen Grundfertigkeiten, ein international standardisiertes Procedere bei der Versorgung von schwer verletzten Soldaten zu etablieren.
Eine „gemeinsame Sprache“ des Behandlungsteams mit klar definierten Begrifflichkeiten und Handlungsprinzipien ist für die erfolgreiche Traumaversorgung im Einsatz unverzichtbar. Diese Forderung gilt insbesondere für die Zusammenarbeit in multinationalen Teams, wie wir sie in Präklinik und Klinik – speziell im Einsatzlazarett - häufig finden.
Lagebeurteilung, Informa tions management, Ausblick
Durch die Ausführungen wird verdeutlicht, dass zwei Grundsäulen für eine Verminderung der Mortalität auf dem Gefechtsfeld aus Sicht der Autoren essentiell sind: Lebensrettende Sofortmaßnahmen durch drillmäßig geschulte Ersthelfer und ein schneller, schonender Transport in eine vorinformierte adäquate Sanitätseinrichtung.
Hierbei kommt der Informationsgewinnung und Lagebeurteilung eine große Bedeutung zu. Die Führung des Verwundeten wird durch eigene klinische Erfahrung und eine detaillierte Kenntnis der Möglichkeiten und Fähigkeiten in der Sanitätseinrichtung vor Ort erleichtert.
Bleibt die Frage ob man für die Zukunft technische Möglichkeiten entwickeln und etablieren kann, die - ähnlich eines online Systems, welches die Position, Wirkrichtung und Feuerkraft eines einzelnen Soldaten abbildet - Vitalparameter, Bilder vom Pupillenstatus und den Verletzungen und die Position eines Verwundeten übermittelt.
Denkbar wäre die Datenaufnahme durch einen Ersthelfer vor Ort und dementsprechend die Transportplanung durch RCC bzw. PECC. Auf die aktuelle Situation bei ISAF bezogen sind Konstellationen von Verletzungsmustern und der Anzahl von Verwundeten denkbar, die eine initiale differenzierte Verteilung zwischen z.B. Role 2 und Role 3 erforderlich machen. Gerade in dieser Situation ist die realistische (weder over- noch undertriage) Kategorisierung Grundvoraussetzung für die weitere Führung der Versorgung.
Auch stehen im Einsatz aktuell verschieden ausgestattete luftgestützte Rettungsmittel (Plattform: PEDRO oder MERT) zur Verfügung. Diese haben für sich genommen Eigenheiten, Vorteile und nutzen unterschiedliche Ressourcen. Der Einsatz erfolgt entsprechend der Lagebeurteilung vor Ort und ist bis jetzt abhängig von den Informationen, die der Führer vor Ort übermittelt. Diese Inhalte und das medizinische Fachwissen für diese Aspekte der Lagebeurteilung müssen auch militärischen Führern realistisch vermittelt werden. Erreicht der Verwundete dann die weiterversorgende Sanitätseinrichtung, profitiert er von der Anwesenheit eines einsatzerfahrenen Chirurgen und Anästhesisten. Es ist an dieser Stelle wichtig darauf hinzuweisen, dass es diese chirurgische und anästhesiologische Fachexpertise zu erhalten gilt.
Diese kann am leichtesten im Rahmen einer Tätigkeit im Inland in einem Haus der Maximalversorgung mit einer ausreichenden Anzahl von versorgten Polytraumata erworben werden. Die regelmäßige Teilnahme an entsprechenden realitätsbezogenen praktischen Kursen, welche auch z.B. Tiermodelle (DSTC) beinhalten, ist zu fordern und vorzuhalten. Aus klinischer einsatzmedizinischer Sicht müssen die Bemühungen der Führung des Sanitätsdienstes um diese Voraussetzungen mit Nachdruck unterstützt und bei den politischen Entscheidungsträgern immer wieder eingefordert und präsent gehalten werden. Dies beinhaltet natürlich auch die Etablierung eines potenten medizinischen Einsatzund Trauma- Registers, welches es auch aus klinischer Sicht ermöglicht, für eine Qualitätskontrolle der Behandlung ab der ersten 10 Minuten nach der im Einsatz erlittenen Verletzung herangezogen zu werden. Da einzelne Nationen auf NATO-Ebene nur geringe Zahlen an Verwundeten vorweisen können, aber über medizinische Expertise und Fachwissen in Teilbereichen verfügen, gilt es diese Daten gegenseitig verfügbar zu machen und darüber zu belastbaren Aussagen zu kommen.
Nur dieser Austausch von Daten und Ergebnissen, die gegenseitige Optimierung der Strukturen im internationalen Dialog und die Fokussierung der Ressourcen, dort wo es medizinisch sinnvoll ist, ermöglichen die Herausforderungen zu bewältigen, die sich aus der laufenden Auseinandersetzung in Afghanistan und dem geplanten Truppenabzug kurzfristig für die Einsatzplanung ergeben können.
Zusammenfassung
Im Sommer 2011 wurde die S 3-Leitlinie zur Schwerverletzten-Behandlung von den zuständigen medizinischen Fachgesellschaften veröffentlicht. Diese Publikation stellt auch für den Sanitätsdienst der Bundeswehr im Einsatz eine Leitlinie für die Versorgung von Verwundeten in Prä-Klinik, Schockraum und erster OP-Phase dar.
Zweifelsfrei unterscheidet sich die Versorgung von verwundeten Soldaten hinsichtlich der Rahmenbedingungen und Verletzungsmuster von der im zivilen Bereich. Militärische Bedrohung, das Arbeiten in multinationalen Teams, ggf. lange Transportzeiten und das Überwiegen von Explosions- und penetrierenden Verletzungen sind hier als Besonderheiten zu nennen.
Die Verblutung steht an erster Stelle vermeidbarer Todesursachen auf dem Gefechtsfeld. Binnen kürzester Zeit muss es daher gelingen die Blutungsursachen zu stoppen.
Die weitere präklinische Versorgung von Schwerverletzten sollte nach Prioritäten erfolgen und klar definierte Behandlungspfade einhalten. Ein algorithmusorientiertes Vorgehen, welche Konzepte wie PHTLS®, ATLS®, ETC® vorgeben, kann hierbei hilfreich sein.
Die präklinische Versorgung im Einsatz muss auf die akute vitale Bedrohung des Verwundeten fokussieren und primär das Blutungsproblem (C-Problem) lösen, dann die Atmung sichern (A- und B-Problem), für ausreichende Analgesie (D-Problem) sowie frühzeitigen Wärmeerhalt (E-Problem) sorgen.
Anschließend muss es gelingen, den verletzten Soldaten zu identifizieren, der nach initialer Versorgung durch Ersthelfer („live saving skills“ in den „first 10 platinum minutes“) nicht stabil ist und somit schnellstmöglich mit Fwd AirMedEvac (Hubschrauber) in die am besten geeignete medizinische Versorgungseinrichtung (ROLE 2 bzw. ROLE 3) zu transportieren ist. Der Zeitfaktor spielt bei diesen Verwundeten die entscheidende Rolle. Nur bei einem stabilen, nicht vital bedrohten Patienten kann aus klinischer Sicht darüber diskutiert werden, von der Zielvorgabe der „Golden hour of shock“ abzuweichen und den Stundenradius für den Transport in die geeignetste Sanitätseinrichtung zu verlassen. Nur durch das konsequente Training von Prioritäten- orientiertem Vorgehen wird es gelingen Handlungssicherheit bei der Versorgung von Verwundeten im Gefecht zu erreichen. Daher sollte die Versorgung Einsatzspezifischer Verletzungsmuster unter konsequenter Nutzung simulationsgestützter Ausbildungsmittel möglichst realitätsnah im Team geübt werden.
Weiterführende Literatur bei den Verfassern.
Datum: 17.09.2012
Quelle: Wehrmedizin und Wehrpharmazie 2012/2