Papeln am Penis sind nicht gleich Penispapeln – zwei Kasuistiken
Aus der Fachärztlichen Untersuchungsstelle Dermatologie und Venerologie (Leiter: Oberfeldarzt Dr. N. Erbel) des Bundeswehrkrankenhauses Westerstede (Kommandeurin und Ärztliche Direktorin: Oberstarzt Dr. L. Bartoschek)
Zusammenfassung
Papulöse Effloreszenen im Genitalbereich können vielfältige Ursachen haben. An zwei Fällen (Skabies bzw. Lues) aus der Fachärztlichen Untersuchungsstelle (FU) Dermatologie und Venerologie des Bundeswehrkrankenhauses (BwKrhs) Westerstede werden Diagnostik, Differentialdiagnostik und Therapie papulöser Erkrankungen im Bereich des männlichen Genitale vorgestellt und diskutiert.
Fall 1: Genitale Skabies
Anamnese
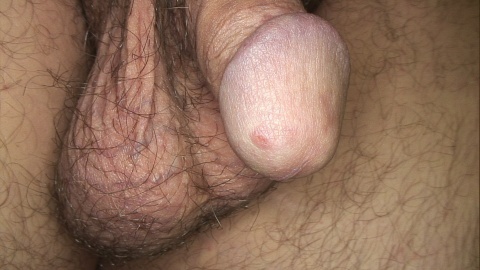
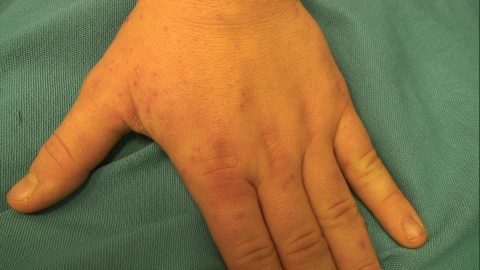
Ein 30-jähriger Patient stellte sich – durch den Truppenarzt überwiesen – in der dermatologischen Fachuntersuchungsstelle mit einem seit 14 Tagen bestehenden „unklaren Penisausschlag“ vor. Vor einer Woche habe er im Rahmen der Einsatzvorbereitung eine feste Unterkunft auf einem Truppenübungsplatz bezogen. Vorerkrankungen bestünden keine; er lebe in einer festen Beziehung, wobei die Partnerin seit etwa fünf Wochen ebenfalls über einen ähnlichen Juckreiz klage. Dieser bestünde insbesondere nachts an den Handrücken, Fingerzwischenräumen und palmaren Handgelenken. Der sorgfältigen Inspektion des Truppenarztes ist die Erkennung der auffälligen erythematösen Papeln an der Glans penis zu verdanken, die dem Patienten bis dahin nicht aufgefallen waren.
Klinischer Befund
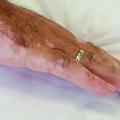
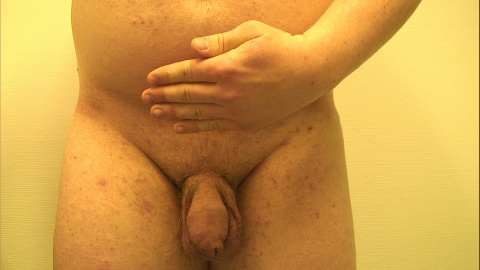
Es zeigten sich zehn bis zu 5 mm große erythematöse Papeln an Glans und Präputium (Abbildungen 1 und 2) sowie in den Fingerzwischenräumen und Handgelenken teils exkoriierte kommaförmige Epidermisdefekte (Abbildung 3). Dermatoskopisch ließen sich am Ende der interdigitalen
Therapie und Verlauf
Der Patient wurde zunächst über die möglichen Übertragungswege (siehe unten) aufgeklärt. Unter einer zweimaligen Lokalbehandlung mit Permethrin (5 %-Creme) des gesamten Integuments vom Unterkiefer abwärts im Abstand von 9 Tagen, gefolgt von einer Behandlung mit Prednicarbat (0,25 %ige Creme) der vom Juckreiz betroffenen Areale, zeigte sich eine zügige Besserung. Über die Allgemeinmaßnahmen (Wäsche bei mindestens 50 °C waschen oder in geschlossenen Plastiksäcken über 5 Tage lagern) sowie die dringend notwendige Partnerbehandlung wurde der Patient informiert.
Hintergrund
Erreger
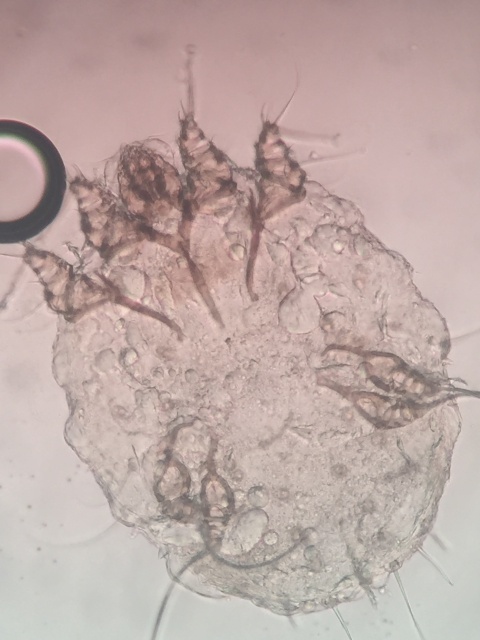
Skabies (Krätze) ist eine weltweit verbreitete und sehr häufige parasitäre Hauterkrankung, die durch das Eingraben der Sarcoptes scabiei hominis Milbe in die Epidermis verursacht wird (Abbildung 4).Andere den Menschen befallende Milbenarten sind die Trombicula autumnalis (Auslöser der Erntekrätze, anamnestisch meist Auftreten nach Verbringen einer Nacht im Strohlager) oder die Pyemotes ventricosus (Auslöser der Getreidekrätze, die meist im Herbst auf bedeckter Haut, wie z. B. unter Gürteln und Büstenhalter, auftritt).
Prävalenz
Die Anzahl der an Skabies Erkrankten wird weltweit auf 300 Millionen geschätzt, in tropischen Entwicklungsländern besteht bei Risikopopulationen (z. B. Kindern) teilweise eine Prävalenz von bis zu 25 % [5], vereinzelt sogar bis zu 50 %.
Übertragungsweg
Skabies wird in erster Linie durch engen Körperkontakt und Geschlechtsverkehr, sehr selten über befallene Bettwäsche (Übertragungsrisiko < 1:200, da die Milbe nicht länger als 48 Stunden ohne Körperwärme überleben kann) übertragen. Flüchtige Kontakte (Händeschütteln, Umarmung und „Küss-chen zur Begrüßung“) reichen normalerweise für eine Übertragung von Mensch zu Mensch nicht aus. Eine Ausnahme bildet hier die Skabies norvegica[1], die mit einem Befall von Tausenden bis Millionen von Milben am Körper einhergeht, während bei einer normalen Skabies etwa 10 bis 50 Milbenweibchen nachweisbar sind [7, 10].
Wehrmedizinische Relevanz
Auf Grund der prädisponierenden Faktoren (Zusammenleben auf engem Raum mit Kindern und älteren Familienmitgliedern unter eingeschränkten Hygienebedingungen und bei unzureichender medizinischer Versorgung) wurde und wird diese Krankheit immer wieder bei der Versorgung der Bevölkerung im Rahmen von Auslandseinsätzen der Bundeswehr diagnostiziert. Sowohl die Familienstrukturen im Nahen und Mittleren Osten, das feucht--warme Klima in Westafrika als auch das Zusammenleben in Gemeinschaftsunterkünften begünstigen die Übertragung der Sarcopten. Aber auch in Deutschland zeigt sich diese Erkrankung im truppenärztlichen Alltag nicht selten. Sie wird ebenso auch immer wieder in zivilen Einrichtungen gehäuft beobachtet, so z. B. im März 2010 in einem Kindergarten in Konstanz mit 16 infizierten Kindern und Erzieherinnen [6].
Klinik der Skabies
Die Latenz der Symptome liegt im Allgemeinen zwischen 2 und 5 Wochen nach Infestation, bei wiederholtem Befall können -Prurigo und Papeln jedoch bereits nach wenigen Tagen auftreten. In der vorliegenden Fallschilderung (anamnestisch keine Vorerkrankungen, Truppenübungsplatzaufenthalt vor einer Woche, Partnerin mit Juckreiz seit 5 Wochen) ist die Infestationsquelle deutlich wahrscheinlicher im heimischen Bereich als in der Matratze auf dem Truppenübungsplatz anzunehmen.
Folgen, die durch eine unzureichende Therapie entstehen können, sind sowohl eine bakterielle Superinfektion (sogenannte sekundäre Impetigenisierung) als auch ein postscabiöses Ekzem mit persistierendem Juckreiz und sog. Skabies-Granulomen. Ebenso kann als Folge der bakteriellen Superinfektion durch Streptokokken ein rheumatisches Fieber auftreten, das sich klinisch schleichend, u. a. mit Endokarditis, Glomerulonephritis und Arthralgien, manifestieren kann. Aus diesem Grund sollte nach Diagnosestellung eine sofortige Therapie mit einem Antiscabiosum erfolgen.
Therapie-Leitlinien
Sowohl die deutschen [3] als auch internationale Leitlinien [11] empfehlen auf Grund der guten Verträglichkeit eine topische Behandlung mit Permethrin 5 %ig als Erstlinientherapie. Unterschieden wird jedoch in der Häufigkeit der Anwendung. Die britische Leitlinie empfiehlt beispielsweise eine erneute Anwendung nach 14 Tagen, wohingegen die deutsche Empfehlung sich auf eine einmalige Anwendung über 8 - 12 Stunden beschränkt. Bei Therapieversagen, das nach Meinung des Autors am häufigsten durch Anwendungsfehler zustande kommt, steht eine gut verträgliche systemische Therapie mit Ivermectin gewichtsadaptiert zur Verfügung. Bisher gibt es keine belastbaren Daten zu einer Resistenz gegen Permethrin. Zu beachten ist jedoch, dass auch tote Milben eine immunologische Antwort auslösen können und diese dermatoskoskopisch kaum von vitalen Milben unterschieden werden können.
Meldepflicht
Eine generelle Meldepflicht besteht nicht. Allerdings besteht gem. § 34 des Infektionsschutzgesetzes (IfSG) bei Skabieserkrankung oder -verdacht in Einrichtungen zur Betreuung von Säuglingen, Kindern und Jugendlichen sowohl ein Beschäftigungsverbot für dort tätiges Personal als auch ein Besuchsverbot für die Betreuten. In der Bundeswehr sind Skabieserkrankungen nicht namentlich an die zuständige Überwachungsstelle für Öffentlich-Rechtliche Aufgaben des Sanitätsdienstes der Bundeswehr (ÜbwStÖffRechtlAufgSanDstBw) zu melden.
Differenzialdiagnostische Überlegungen
Neben der Skabies gibt es eine Viezahl an Geschlechtskrankheiten, nicht primär sexuell übertragbaren Krankheiten und physiologischen Erscheinungen, die unter dem Überbegriff „Papeln am Penis“ einzuordnen sind.
Die gutartigste Form von papulösen Veränderungen am Penis sind die Papillae coronae glandis, auch als „pearly penile papules“ bezeichnet. Diese bilden eine atavistische Fehlbildung am Übergang von Eichel zum Sulcus coronarius in Form von in Reihen angeordneten papillären oder filiformen Knötchen. Auf Grund der Harmlosigkeit des Befundes besteht keine Indikation zur Entfernung, auch wenn diese gelegentlich aus optischen Gründen gewünscht wird.
Eine weitere häufige Erscheinung sind Condylomata acuminata, die gelegentlich mit Fibromata pendulantes – vice versa – verwechselt werden können. Auslöser sind Humane Papillomviren (HPV). Hier gibt die Anamnese (schnelles Wachstum, meist in weniger als einem Jahr) und das Auftreten mehrerer gleichartiger, teils auch gruppiert stehender Veränderungen den Hinweis auf die HPV 6 und 11 assoziierte Erkrankung. Bei Vorliegen von Feigwarzen sollte die Untersuchung des/der Geschlechtspartner(innen) nicht vergessen werden.
Ebenso von Mensch zu Mensch übertragbar sind Mollusca contagiosa, die durch ein typisches Erscheinungsbild imponieren, dem sie ihren deutschen Namen zu verdanken haben: Dellwarzen (2 - 6 mm große, weiße, rötliche oder hautfarbene Knötchen mit glatter Oberfläche, die in der Mitte meist eine kleine Delle aufweisen).
Eine weitere benigne, jedoch auf Grund des Juckreizes mit deutlich vermehrtem Leidensdruck einhergehende Erkrankung ist der Lichen ruber planus. Dieser präsentiert sich mit glatten, wie poliert glänzenden Papeln, die zu Plaques aggregieren können. Bei über 50 % der Patienten liegt dabei auch ein Lichen planus mucosae vor, der zu den Präkanzerosen gezählt wird und mit einem erhöhten Risiko für orale Plattenepithelkarzinome einhergeht.
Ebenfalls als Präkanzerose zu werten ist die Bowenoide Papulose. Diese Knötchen können gehäuft nach, aber selten zusammen mit Feigwarzen auftreten und bilden meist multiple 0,2 - 0,5 cm große rötliche Papeln mit glatter oder samtiger Oberfläche. Die hartnäckige, aber symptomlose Erkrankung kann bei jahrelangem Verlauf in einen Morbus Bowen oder ein invasives Plattenepithelkarzinom übergehen.
Als (semi)maligne Differenzialdiagnose sollte auch ein Basalzellkarzinom (BCC) in Betracht gezogen werden. Diese unter anderem durch UV-Einstrahlung verursachte Erkrankung kann entsprechend der Gewohnheiten des Patienten (häufige Solarium-Besuche, aber beispielsweise auch iatrogen als Folge einer Phototherapie bei Psoriasis vulgaris) auch im Genitalbereich auftreten. Eine Metastasierungsrate ist zwar mit 1:1000 sehr gering, dennoch ist auch das nicht metastasierte BCC eine ernst zu nehmende Entität.
Abschließend sei noch die Erythroplasie Queyrat erwähnt, die als Carcinoma in situ frühzeitig randschnittkontrolliert exzidiert werden sollte, um den Übergang in ein invasives Peniskarzinom zu verhindern.
Eine weitere in Deutschland in den letzten Jahren kontinuierlich häufiger gestellte Differenzialdiagnose soll im folgenden zweiten Fallbeispiel kurz dargestellt werden.
Fall 2: Syphilis
Anamnese
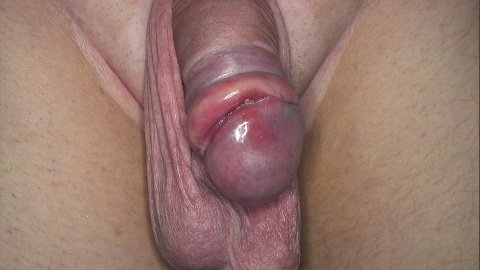
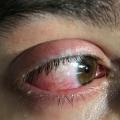
Ein 35-jähriger Patient stellte sich mit truppenärztlicher Überweisung in der FU-Stelle Dermatologie und Venerologie mit einer seit einer Woche bestehenden „unklaren Schwellung der Vorhaut“ vor. Die allergologische und allgemeine Anamnese boten bei dem ledigen Patienten keinen Hinweis auf die Genese oder relevante Vorerkrankungen. In der obligaten Sexualanamnese erwähnte der Patient, dass der letzte Geschlechtsverkehr ungeschützt vor 2 Wochen mit einer flüchtigen Bekannten stattgefunden habe. Seit kurzem bestünde nun ein leichtgradiger Juckreiz mit Ausbildung von roten Flecken im Bereich des inneren und äußeren Präputialblattes sowie der Glans penis. Durch die juckreizbedingte Manipulation sei es konsekutiv zur Schwellung der Vorhaut gekommen, was zur truppenärztlichen Vorstellung geführt habe.
Klinischer Befund

Diagnostik
Die durchgeführte Routine-Labordiagnostik (u. a. CRP, Differenzialblutbild, Leber- und Nierenparameter, Urinstatus) zeigte keine Werte außerhalb des Normbereichs. Im nach Gram gefärbten Präparat des Urin-Sediments konnten keine Keime nachgewiesen werden. DNA von Chlamydia trachomatis ließ sich mittels PCR im Urin ebenfalls nicht nachweisen. Ein serologischer Hinweis auf eine akute virale Hepatitis fand sich auch nicht.
Im Suchtest (Chemolumineszenz Mikropartikel Immunoassay, CMIA) auf Treponema-pallidum-Antikörper zeigte sich eine Reaktivität, die im VDRL-Test mit einem Titer von 1:16 als positiv bestätigt wurde. Als Bestätigungstest wurden IgM- und IgG-Antikörper im Immunoblot nachgewiesen, so dass die Diagnose einer Lues/Syphilis gestellt wurde. Der begleitende Routine-HIV-Test (aufklärungspflichtig!) war negativ. Die obligatorische nichtnamentliche Meldung an das Robert-Koch-Institut erfolgte über das ermittelnde Labor.
Klinischer Verlauf
Es erfolgte die Gabe von Benzathin-Benzylpenicillin 2,4 Mio. I.E. i.m. (gluteal links und rechts je 1,2 Mio I.E.) und die Gabe von 40 mg Urbason zur Prophylaxe einer möglicherweise auftretenden Herxheimer-Reaktion. Der Lokalbefund zeigte sich unter supportiven Maßnahmen (Penisbäder mit Tannolact®-Lösung und dreimal täglichem Besprühen mit Octenisept®) rasch rückläufig.
Hintergrund[2]
Erreger
Die durch die Spirochäte Treponema pallidum übertragene und zu den sexuell übertragbaren Krankheiten (STDs) zählende Syphilis/Lues-Infektion ist eine inzwischen in Deutschland und Mittteleuropa wieder häufig beobachtete Infektionskrankheit. Medizinhistorisch wurde diese Infektionskrankheit über Jahrhunderte gern zur Verunglimpfung von Kontrahenten herangezogen und das Auftreten in Kriegszeiten gerne dem jeweiligen Gegner („spanische Krankheit“, „französische Krankheit“, „German Disease“) zugeschrieben [13].
Prävalenz
In Deutschland werden seit 2001 jährlich deutlich ansteigende Fallzahlen registriert. Eine übersichtliche Aufstellung hierzu findet sich im „Epidemiologischen Bulletin“ des Robert-Koch-Instituts vom 19. Dezember 2016, das einen Anstieg von ca. 3 200 (2010) auf rund 7 000 gemeldete Neuerkrankungen im Jahre 2015 aufzeigt [9].
Die Weltgesundheitsorganisation (WHO) veröffentlicht auf einer interaktiven Webseite den Anteil der im Rahmen der geburtshilflichen Vorsorge positiv auf eine Syphilis getesteten Schwangeren. Dieser Anteil wird z. B. für Mali im Jahre 2017 mit 6,1 % angegeben (siehe hierzu: http://gamapserver.who.int/gho/interactive_charts/sti/anc_syphilis_positive/atlas.html)
Übertragungsweg
Die Übertragung der Syphilis erfolgt am häufigsten durch den direkten sexuellen Kontakt und mikroskopische Läsionen der diversen beteiligten Schleimhäute, durch die der Organismus in den Körper eindringen kann. Die Übertragungswahrscheinlichkeit bei Verkehr mit einem infizierten Partner liegt bei etwa 30 %. Von hoher klinischer Relevanz ist die diaplazentare Infektion des ungeborenen Kindes [8].
Wehrmedizinische Relevanz
Es kann nicht oft genug auf die Infektionsrisiken, gerade im Auslandseinsatz, hingewiesen werden. Naheliegend sind hier insbesondere auf Grund der hohen Prävalenz die afrikanischen Staaten zu nennen , jedoch zeigen Zahlen des Centers for Disease Control and Prevention (CDC) auch in den Vereinigten Staaten von Amerika von 2015 einen Anstieg der berichteten Syphilisfälle um 17,6 % auf 27 184 gemeldete Fälle im Jahre 2016 [2].
Hier ist truppenärztlicherseits eine aktive Aufklärung über Übertragungswege, Symptome und Schutzmöglichkeiten gefordert. Auch die Infektion von Kameraden im Sinne eines Ping-Pong-Effektes ist ein nicht zu vernachlässigender Übertragungsweg und sollte diagnostisch und im ärztlichen Gespräch exploriert werden.
Eine Einschränkung der Verwendungsfähigkeit besteht nach erfolgreicher Behandlung einer Syphilis nicht. Zu Beginn einer Behandlung sollte für einige Tage eine Krankschreibung erfolgen.
Klinik der Syphilis
Die Erkrankung verläuft typischerweise in Stadien. Im Primärstadium finden sich nach einer Inkubationszeit von 10 - 90 Tagen, im Mittel 14 - 24 Tage, für 2 - 3 Wochen schmerzlose genitale Papeln, die rasch zerfallen und in derbe Ulcera übergehen (Ulcus durum). Ein extragenitaler Befall (z. B. Mund, Lippen) ist in 5 % der Fälle möglich. Weitere 2 - 3 Wochen vergehen bis zur spontanen Remission dieses Primaraffektes.
Etwa 8 Wochen nach Infektion zeigen sich die Symptome einer generalisierten Spirochätose mit grippeähnlichen Symptomen und einer generalisierten Lymphadenopathie. In diesem Sta-dium kann ein ubiquitär auftretendes makulöses Exanthem auftreten (Roseolen). Im weiteren Verlauf zeigt sich dann ein polymorphes Exanthem, das in charakteristischer Weise oft die Fußsohlen und Handinnenflächen befällt. Nach Abheilung der -Effloreszenzen können Hyper- oder Hypopigmentierungen bestehen bleiben (z. B. als Leucoderma syphiliticum im Allgemeinen oder als „Halsband der Venus“ im Nackenbereich). Ein weiterer dermatologischer Hinweis kann ein lokal begrenzter Haarausfall sein (Alopecia areolaris syphilitica), der an „Mottenfraß“ erinnert [1].
Therapieleitlinien
Bei Vorliegen einer Frühsyphilis (bis ein Jahr post infectionem) ist auch nach über 50 Jahren der Penicillintherapie keine klinisch relevante Resistenzlage etabliert. Bei ausgeschlossenen Kontraindikationen ist die Therapie der Wahl die einmalige intragluteale Applikation von 2,4 Mio. I.E. Benzathin-Benzylpenicillin (jeweils 1,2 Mio. I.E. links und rechts). Vor Beginn der Therapie sollten 100 mg Prednisolon (oder äquivalentes Steroid) zur Vermeidung einer Herxheimer-Reaktion gegeben werden. Die Behandlung kann grundsätzlich auch im Einsatz erfolgen und erfordert keine Repatriierung. Bei einer Penicillin-allergie ist leitliniengerecht Doxycyclin 2 x 100 mg/Tag für 14 Tage oder Erythromycin 4 x 0,5 g/Tag für 14 Tage zu geben. Besondere Fälle wie Sekundärsyphilis mit neurologischen Symptomen oder die Koinfektion mit HIV werden in der Leit-linie dargelegt (siehe hierzu [4]).
Meldepflicht
Eine nichtnamentliche Meldepflicht besteht gegenüber dem Robert--Koch-Institut gemäß § 7 Abs. 3 IfSG innerhalb von zwei Wochen nach erlangter Kenntnis. Im § 8 IfSG werden die zur Meldung verpflichteten Personen genannt, im § 10 die Angaben, die die nichtnamentliche Meldung enthalten darf. Die Meldebögen und Freiumschläge können über das RKI angefordert werden.
Literatur
- Altmeyer P: Syphilis. In: Altmeyers Enzyklopädie 2018. (Letzter Zugriff: 6. September 2018)
- Centers for Disease Control and Prevention: Sexual transmitted Diseases. 2018; https://www.cdc.gov/std/syphilis/ (Letzter Zugriff: 6. September 2018)
- Deutsche Dermatologische Gesellschaft: S1-Leitlinie zur Diagnostik und Therapie der Skabies 2016. (Letzter Zugriff: 4. September 2018)
- Deutsche STI-Gesellschaft (DSTIG): Diagnostik und Therapie der Syphilis – S2k-Leitlinie (Stand: 07/14). (Letzter Zugriff: 4 September 2018)
- Engelman D: Toward the Global Control of Human Scabies: Introducing the International Alliance for the Control of Scabies. In PLoS Negl Trop Dis 2013; 7(8): e2167.
- Lauscher N: Vergessene Krankheiten: Ich krieg die Krätze. In: Focus Online 2010.; (Letzter Zugriff: 6. September 2018)
- Niedersächsisches Landesgesundheitsamt: Krätze/Scabies. 2018; (Letzter Zugriff: 6. September 2018)
- Robert-Koch-Institut: Epidemiologisches Bulletin – RKI-Ratgeber Syphilis (aktualisiert Februar 2018). <>https://www.rki.de/DE/Content/Infekt/EpidBull/Merkblaetter/Ratgeber_Syphilis.html> (Letzter Zugriff: 4. September 2018)
- Robert-Koch-Institut: Epidemiologisches Bulletin 19. Dez. 2016 / Nr. 50.
- Robert-Koch-Institut: Epidemiologisches Bulletin RKI-Ratgeber Skabies (2016, aktualisiert Februar 2018). (Letzter Zugriff: 4. September 2018)
- Salavastru CM: European guideline for the management of scabies. Journal of The European Academy of Dermatology and Venereology 2017; 31(8): 1248 - 1253.
- Weltgesundheitsorganisation: WHO Guidelines for the Treatment of treponema pallidum (syphilis). 2016
- Zimmermann V: Die beiden Harburger Syphilis-Traktate. In: Würzburger medizinhistorische Mitteilungen. Band 7, 1989: 71 - 81.
Fazit und Kernaussagen
- Bei jedem genitalen Ausschlag sollte eine allgemeine -infektiologische Basisdiagnostik erfolgen (Lues, HIV, Chlamy-dien, HAV, HBV, HCV).
- In jedem Fall muss eine Aufklärung über Partnerbehandlung erfolgen, sonst droht ein Ping-Pong-Effekt.
- Die gesetzlichen und bundeswehreigenen Meldevorschiften sind zu beachten (Skabies -> ÜbwStÖffRechtlAufg SanDstBw, Lues -> RKI)!
- Über die Therapie der Skabies muss ausreichend aufgeklärt werden. Flyer gibt es z. B. beim Hersteller von Infecto--Scab® (Firma InfectoPharm, Heppenheim), denn ein Therapieversagen ist häufig auf Anwendungsfehler zurückzuführen.
Bildquellen: Sofern nicht anders bezeichnet: Bundeswehrkrankenhaus Westerstede, Fachärztliche Untersuchungsstelle Dermatologie und Venerologie
Verfasser
Oberstabsarzt Martin Sabellek
Sanitätsversorgungszentrum Beelitz
Husarenallee 1, 14547 Beelitz
E-Mail: martinsabellek@bundeswehr.org
[1] Siehe hierzu auch den Beitrag „Weit verbreitet und doch häufig fehldiagnostiziert – Ein Fall von Scabies norvegica“ auf der Seite 406 in dieser Ausgabe.
[2] Es sei hier auf den Beitrag „Lues, bist du es? – Die Syphilis auf dem Vormarsch“ von SUSTAN hingewiesen, der auf der Seite 391 dieser Ausgabe abgedruckt ist.
Datum: 16.01.2019