Interdisziplinäre Zusammenarbeit von Truppenarzt und -Truppenzahnarzt
Häufiger als gemeinhin beachtet und bekannt bestehen wechselseitige Zusammenhänge zwischen Mund- und Allgemeingesundheit. Hierfür gibt es zahlreiche evidenzbasierte Belege. Sie zeigen die Notwendigkeit einer engen, interdisziplinären Zusammenarbeit von Ärzten und Zahnärzten bei Diagnostik und Therapie. Diese kann bei der ärztlichen und zahnärztlichen Kuration - und insbesondere auch bei der Prävention - von erheblichem Nutzen für die Patienten sein. Voraussetzung dafür ist die Kenntnis dieser Zusammenhänge und deren Beachtung im klinischen Alltag.
Einer jüngeren zivilen Untersuchung aus dem Bereich der Versorgungsforschung zufolge sind diese Zusammenhänge zwischen Mund- und Allgemeingesundheit bei Haus- und Zahnärzten zwar teilweise bekannt, führen allerdings nicht zu vielfältigen interdisziplinären Kontakten. Kollegiale Konsultationen zwischen den Angehörigen der beiden medizinischen Approbationen hängen oftmals mehr von einem „persönlichen Kennen“ der handelnden Personen ab als von den Krankheitsbildern.
Im Sanitätsdienst der Bundeswehr sind die Voraussetzungen für eine erfolgreiche interdisziplinäre Zusammenarbeit besonders günstig sein, da truppenärztliche und -zahnärztliche Einrichtungen meistens sowohl in den regionalen Sanitätseinrichtungen als auch den Bundeswehrkrankenhäusern „unter einem Dach“ bzw. in engem räumlichen Zusammenhang betrieben werden. Ein zeitnaher, patientenbezogener Informationsaustausch und damit einhergehend eine Sensibilisierung für die jeweiligen fachspezifischen Aspekte zahlreicher Erkrankungen sind aufgrund der kurzen Wege und der gemeinsamen Zugehörigkeit zu einem Organisationsbereich ohne großen Aufwand darstellbar.
Im Folgenden soll beispielhaft auf einige Krankheitsbilder eingegangen werden, bei denen eine interdisziplinäre Zusammenarbeit oftmals entscheidend zum Therapieerfolg beitragen kann.
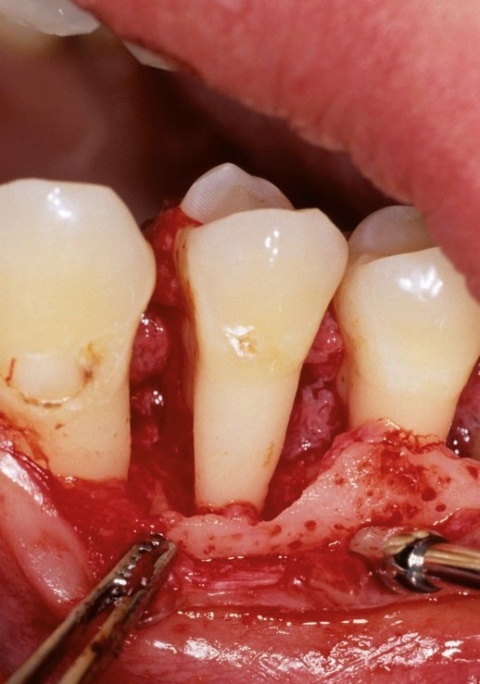
Parodontitis
Die Parodontitis ist eine bakteriell verursachte Erkrankung des Zahnfleisches und des Zahnhalteapparates und in der Bevölkerung weit verbreitet. Sie zählt
zu den häufigsten Ursachen für Zahnverlust im Erwachsenenalter und verläuft häufig chronisch. Die Schwere des Krankheitsverlaufs wird durch verschiedene individuelle Risikofaktoren bestimmt, zu denen auch Allgemeinerkrankungen gehören.Zu den wichtigsten, die das Risiko einer Erkrankung an Parodontitis potenziell erhöhen können, gehören Diabetes mellitus, Fettstoffwechselstörungen und Adipositas, Osteoporose sowie HIV/Aids.
Umgekehrt gehen von der Infektionserkrankung Parodontitis aber auch Risiken für die allgemeine Gesundheit des Patienten aus. Diese bestehen darin, dass orale Bakterien, deren Stoffwechselprodukte und lokal im Parodontium freigesetzte Entzündungsmediatoren in den Kreislauf gelangen. Dort können sie systemisch wirksam werden und das Risiko für eine Allgemeinerkrankung erhöhen. So gilt Parodontitis heute als wichtige Diabetesfolgeerkrankung, da das Risiko für eine parodontale Destruktion mit schlechterer glykämischer Kontrolle zunimmt. Eine ausgeprägte Parodontitis wiederum verschlechtert bei Dia-betikern die Stoffwechselkontrolle und erhöht auch bei Nicht-Diabetikern das Risiko für die Entstehung einer gestörten Glukosetoleranz.
Die aktuelle Evidenz zur Interaktion von Parodontitis und kardiovaskulären Erkrankungen legt nahe, dass parodontale und kardiovaskuläre Gesundheit weit enger miteinander verbunden sind als von Experten vor wenigen Jahren noch vermutet, z.B. durch Ansammlung von aus Entzündungsherden im Zahnfleisch stammenden Bakterien hervorgerufene atherosklerotische Plaques.
Eine Parodontalerkrankung kann auch Auslöser für weitere Erkrankungen sein. So sollte im Zusammenhang mit einer Nierenerkrankung, bei rheumatoider Arthritis oder COPD (chronisch obstruktive Lungenerkrankung) auch immer an eine Parodontitis als (Mit-)Auslöser gedacht werden. Die schwere Parodontitis ist aktuell die sechst-häufigste Krankheit weltweit, rund 11 % der Weltbevölkerung sind davon betroffen.
Craniomandibuläre Dysfunktion
Unter dem Begriff „Craniomandibuläre Dysfunktion“ (CMD) sind funktionelle Störungen des Kausystems zu verstehen, die eine Vielschichtigkeit der

Häufig lassen sich CMD-Symptome zunächst nicht unmittelbar mit der Okklusion, den Zähnen oder den Kiefergelenken in Verbindung bringen. So treten beispielsweise Schulter- oder Rücken-schmerzen, Verspannungen im Nackenbereich, Kopf- und Gesichtsschmerzen bis hin zu migräneartigen Beschwerden, Schlafstörungen oder auch Schluckbeschwerden häufig als Folge einer CMD auf. Vielfach haben Patienten mit anhaltenden derartigen Beschwerden schon mehrere Ärzte anderer Fachrichtungen aufgesucht, ohne dass durch eine, dann meist symptomatische, Therapie eine wesentliche und dauerhafte Linderung ihrer Beschwerden erzielt werden konnte. In diesen Fällen sollte daher immer auch an das Vorliegen einer CMD gedacht und die Patienten zur Abklärung und ggf. Therapie in einer zahnärztlichen Behandlungseinrichtung vorgestellt werden. Nicht wenige Zahnärztinnen und Zahnärzte der Bundeswehr haben im Bereich der Funktionsdiagnostik und -therapie eine spezielle curriculare Fortbildung absolviert und sind kompetente Ansprechpartner.
Die Therapie einer CMD erfordert häufig interdisziplinäre Behandlungsmaßnahmen unter Beteiligung von Zahnmedizin, Orthopädie und Physiotherapie sowie die Anwendung physikalischer Maßnahmen. Mitunter können auch psychische Ursachen einer CMD mit zugrunde liegen.
Schnarchen und Schlafapnoe
Die Rhonchopathie, das sog. “Schnarchen“, hat in der adulten Bevölkerung eine hohe Prävalenz. Mit zunehmendem Alter sind etwa 60 % aller Männer und

Ursächlich für das Schnarchen ist ein - aufgrund der allgemeinen Entspannung des Körpers im Schlaf - wiederholtes Kollabieren der Atemwege im Rachenbereich, einhergehend mit flatternden Bewegungen von weichem Gaumen, Uvula und Teilen des Zungengrundes. Schnarchen ist nicht selten mit einer erheblichen Ruhestörung für die Umgebung verbunden und kann daher sehr belastend sein (Abbildung 3). Bei 2 bis 4 % der Bevölkerung liegt zudem auch ein Schlafapnoe-Syndrom vor, wodurch es bis zu 600 Mal pro Nacht zu einem Aussetzen der Atmung von bis zu zwei Minuten Dauer kommt. Der sich einstellende Sauerstoffmangel führt zu unterschwelligen Weckreaktionen, ein erholsamer Schlaf ist nicht mehr gegeben. Die Betroffenen fühlen sich nicht ausgeruht, matt, leiden an Tagesmüdigkeit und neigen vermehrt dazu, in monotonen Situationen einzuschlafen (z. B. Sekundenschlaf im Straßenverkehr). Diese Patienten sind bis zu siebenmal häufiger an Verkehrsunfällen beteiligt. Weitere Folgen einer unbehandelten Schlafapnoe sind insbesondere auch kardiovaskuläre Risiken, wie Bluthochdruck, Herzinfarkt und Schlaganfall.
Eine bekannte schlaftherapeutische Maßnahme besteht in einer sogenannten CPAP (Continuous Positive Airway Pressure)--Überdruck-Beatmung. Über eine nächtlich aufzusetzende Maske wird dabei der Atemweg durch einen mittels Kompressor erzeugten Überdruckluftstrom offengehalten. Allerdings kommen viele Patienten damit nicht gut zurecht, und die Compliance insgesamt sinkt mit der Zeit deutlich.
Eine zuverlässige und weit weniger belastende Therapiealternative sowohl beim Schnarchen als auch bei leicht- bis mittelgradigen Schlafapnoen stellen sogenannten Unterkieferprotrusionsschienen dar. Durch sie wird der Pharynx über eine Unterkiefervorverlagerung und Muskeltonisierung während des Schlafens indirekt offengehalten.
Im Rahmen interdisziplinärer Zusammenarbeit stellen Schlafmediziner mit Kenntnissen über intraorale Geräte die Diagnose. Die Apparaturen werden von speziell fortgebildeten und schlaftherapeutisch tätigen Zahnärzten ausgewählt, eingegliedert und regelmäßig kontrolliert. Zahlreiche Sanitätsstabsoffiziere Zahnarzt verfügen über diese zusätzliche Qualifikation.
Halitosis
Unter Halitosis wird gemeinhin ein unangenehmer, insbesondere sozial belastender Mundgeruch verstanden. In Abhängigkeit von verschiedenen
Parametern (Tageszeit, Ernährung, Genussmittel) sind etwa 25 % aller Menschen betroffen, rund 6 % leiden ständig darunter. Bei älteren Personen und Männern tritt Halitosis häufiger auf als bei jüngeren Menschen und Frauen.Erste Anlaufstelle für Betroffene ist meist der Haus- oder Truppenarzt, da unangenehme Mundgerüche in der Regel als erstes mit Erkrankungen des Gastrointestinaltraktes assoziiert werden. Nicht selten werden daher zunächst sowohl belastende als auch zeit- und kostenintensive Untersuchungen (z. B. Gastroskopie) durchgeführt, bevor die Betroffenen in einer zahnärztlichen Behandlungseinrichtung vorstellig werden.
In nahezu 90 % der Fälle ist die Mundhöhle der Entstehungsort für Mundgeruch. Ursächlich ist eine bakterielle Zersetzung organischen Materials; die dabei am häufigsten entstehenden geruchsintensiven flüchtigen Schwefelverbindungen sind eine Folge des Metabolismus gramnegativer anaerober Bakterien. Diese Bakterien finden sich zu etwa 80% auf der Zungenoberfläche, die mit ihrer mikro- und makrorauen Struktur großflächige sauerstoffgeschützte Nischen bietet.
Ein Zungenbelag ist die häufigste Ursache für die Entstehung von Mundgeruch. Die individuell stark variierende Morphologie der Zungenoberfläche stellt einen zusätzlichen begünstigenden Einflussfaktor für die Entstehung von Mundgeruch dar. Gleiches gilt für weitere Ko-Faktoren, wie eine reduzierte Speichel-fließrate, eine fleischreiche Ernährung, Mundatmung, Rauchen, Kaffeekonsum und die getrunkene Wassermenge pro Tag. Auch Medikamente können direkt oder indirekt durch eine Verminderung der Speichelfließrate zur Entstehung einer Halitosis beitragen (z. B. Anorektika, Anticholinergika, Antidepressiva, Antipsychotika, Antihypertensiva). Erkenntnisse darüber, dass einem Patienten solche Medikamente verordnet wurden, sollten deshalb sowohl Arzt als auch Zahnarzt vorliegen. Auch Erkrankungen von Zahnfleisch (Gingivitis) und Zahnhalteapparat (Parodontitis) können einen Einfluss auf die Entstehung von Mundgeruch haben.
Extraorale Ursachen für eine Halitosis finden sich am häufigsten im Hals-, Nasen- und Ohrenbereich. Etwa 8 % der extraoral bedingten Halitotsis liegt eine Tonsillitis oder eine Sinusitis zugrunde, die Tonsillitis ist dabei etwa zweifach häufiger ursächlich als eine Sinusitis. Die bereits erwähnten gastrointestinalen Ursachen hingegen sind in weniger als 0,1 % der Fälle der Grund für eine Halitosis und daher wenig relevant.
Ein Halitosis-Patient sollte aufgrund der Ursachenhäufigkeit zunächst in einer zahnärztlichen Sprechstunde vorstellig werden. Erst wenn keine orale Ursache diagnostiziert werden kann, sollten weitere fachärztliche Untersuchungen erfolgen.
Die Therapie der Halitosis ist nur dann erfolgversprechend, wenn sie konkret ursachenbezogen erfolgt. Von pauschalen Vorgehensweisen bzw. Empfehlungen, z. B. zur Anwendung handelsüblicher Mundspüllösungen, sollte daher abgesehen werden. Nach umfassender intraoraler Diagnostik erfolgt eine individuelle Therapie, deren Ziel in erster Linie sowohl aus einer Reduktion der Mikroorganismen als auch des bakteriellen Nährstoffangebotes besteht, ggf. ergänzt durch symptomatische zahnärztliche Therapiemaßnahmen. Liegt ein Zungenbelag vor, ist dieser professionell zu entfernen und der Patient bezüglich der Technik einer täglichen häuslichen Zungenreinigung mit entsprechenden Hilfsmitteln zu unterweisen. Bei Vorliegen einer reduzierten Speichelfließrate sind deren Ursachen zu eruieren. Eine ggf. erforderliche Verhaltensänderung oder Ernährungsberatung sollte stets in Absprache mit dem behandelnden Haus- bzw. Truppenarzt erfolgen.
Weitere Erkrankungen
Nicht zuletzt aufgrund der topographischen Nähe sind Erkrankungen der Pulpa oberer Prämolaren und Molaren sowie schwere parodontale Läsionen im Oberkieferseitenzahnbereich häufiger mit Erkrankungen des Sinus maxillaris assoziiert. Umgekehrt verursachen ursächlich im Bereich des Sinus maxillaris gelegene Erkrankungen häufig auf den Oberkiefer ausstrahlende Beschwerden bis hin zu pulpitischen Schmerzen. Eine zeitnahe Zusammenarbeit von Zahnarzt und HNO-Arzt an dieser Schnittstelle der Fachgebiete ist nicht selten entscheidend für eine korrekte Diagnostik und dementsprechende therapeutische Maßnahmen. Gleiches gilt für Veränderungen der Mund- und Rachenschleimhäute; hier ist oftmals auch eine enge Zusammenarbeit mit der Mund-, Kiefer-, Gesichtschirurgie geboten -vor allem dann, wenn Schleimhautdefekte oder -veränderungen festzustellen sind. Hier trägt der Zahnarzt eine besondere Verantwortung, da derartige Veränderungen häufig zuerst bei einer zahnärztlichen Untersuchung diagnostiziert werden. Ursächlich für Mundschleimhauerosionen können Aphten, Herpes-Simplex-Infektionen oder Unverträglichkeitsreaktionen auf Medikamente (Steven-Johnson-Syndrom) sein. Beispiele für systemische Erkrankungen, die mit Erosionen der Mundschleimhaut einhergehen, sind die Hand-Fuß-Mund-Erkrankung, Morbus Crohn, Morbus Behcet und Lupus erythematodes.
Zu denken ist bei Schleimhautdefekten oder -veränderungen - insbesondere wenn sie nicht heilen - aber immer auch an Autoimmunerkrankungen (z. B. Pemphigus und/oder pemphigoide Erkrankungen) oder kanzerogene Veränderungen, die ein zeitnahes Eingreifen erfordern.
Last but not least sind es bisweilen auch psychische Erkrankungen, deren Verdachtsdiagnose im Rahmen einer zahnärztlichen Untersuchung gestellt wird. Zu nennen sind hier in erster Linie Ess-Störungen, z. B. eine Bulimie, die sich bei längerer Dauer zumeist deutlich durch säurebedingte Erosionen der Zahnhartsubstanzen manifestieren. Somit kommt den Zahnärzten in der Behandlung von Patienten mit Essstörungen eine wichtige Rolle bei Früherkennung, Beratung zu Zahn- und Mundhygiene und für die Weitervermittlung im Gesundheitssystem zu.
Fazit
Die beispielhaft aufgeführten Krankheitsbilder zeigen, dass es nicht selten angezeigt ist, über den berühmten “Tellerrand“ des eigenen Fachgebietes hinauszublicken und zur Abklärung von Krankheitsursachen auch vermeintlich nicht so naheliegende Aspekte in die diagnostischen Überlegungen mit einzubeziehen.
Eine interdisziplinäre Zusammenarbeit von Truppenarzt und Truppenzahnarzt ist bei zahlreichen Erkrankungen nicht nur wünschenswert, sondern vielmehr geboten. Gemeinsame Fortbildungen, Fallbesprechungen oder auch Qualitätszirkel sind beispielsweise geeignete Mittel, um das Wissen um diese Sachverhalte auszubauen und zu fördern. Letztlich können alle Beteiligten davon nur profitieren, insbesondere aber vor allem der Personenkreis, der stets im Mittelpunkt unseres gemeinsamen ärztlichen Handelns stehen muss: die uns anvertrauten Patienten.
Flottenarzt Dr. Jan Ströker
Kommando Regionale Sanitätsdienstliche Unterstützung, Diez
E-Mail: Janstroeker@bundeswehr.org
Datum: 09.11.2016
Quelle: Wehrmedizinische Monatsschrift 2016/9-10