DIE FACETTENGELENKZYSTE: EIN SELTENES KRANKHEITSBILD MIT UNTERSCHIEDLICHEM ERSCHEINUNGSBILD – VIER FALLBERICHTE
A facet joint synovial cyst: A rare disease with a broad range of syndromes – four case reports
Aus der Abteilung Neurochirurgie (Leitender Arzt: Oberstarzt Dr. G. Anzinger) des Bundeswehrkrankenhauses Westerstede (Chefarzt: Flottenarzt Dr. K. Reuter), dem Institut für diagnostische und interventionelle Radiologie (Leiter: Prof. Dr. D. Zwaan) der Ammerland-Klinik GmbH Westerstede (Hauptgeschäftsführer: Dr. M. Wuttke)
Holger Räkers, Heinrich Weßling und Gregor Anzinger
WMM; 57. Jahrgang (Ausgabe 5-6/2013, S: 126-129)
Zusammenfassung
Facettengelenkzysten sind häufig klinisch nicht auffällig, aber aufgrund des breiten und raschen Einsatzes der Schnittbilddiagnostik (MRT, CT) werden sie überwiegend zufällig beobachtet (1).
Über die Notwendigkeit einer etwaigen Therapie entscheiden aber letztendlich allein die klinische Symptomatik und Beschwerden.
Schlagworte: Facettengelenkzyste, degenerative Wirbelsäule, Symptomatik, Therapie.
Summary
Facet joint cysts rarely produce symptoms in patients. Due to a wider and earlier use of MRI or CT the incidence of their detection has increased (1). The decision to operate them or not is only depending on the clinical status of a patient.
Keywords: facet joint synovial cysts, degenerative spine, symptomatic, therapy.
Definition
Eine Facettengelenkzyste im Allgemeinen (Synonyme: Synovialzyste, Ganglionzyste, Pseudozyste, intraspinale Facettzyste, juxtafacet cyst, facet joint synovial cyst, Zyste des Lig. flavum) ist eine Raumforderung, ausgehend vom Gelenkspalt in die benachbarten Weichteile und Bänder. Sie kommt an den unterschiedlichsten Stellen im Körper vor, jeweils in direkter Umgebung von Gelenken (2). Die Erstbeschreibung einer Facettengelenkzyste im Jahr 1885 geht auf William Morrant Baker (Chirurg, London, 1839 bis 1896) zurück, der sie als periartikuläre Zyste an degenerierten Facettengelenken beschrieb. 1950 wurde eine Facettengelenkzyste erstmalig als Ursache einer Nervenwurzelkompression beschrieben (3) Eine exakte Diskriminierung der einzelnen oben genannten Zysten war nicht möglich, daher werden die Zystenformen als verschiedene Manifestationen der gleichen Entität aufgefasst (4). 1968 wurde der Begriff juxtafacett cyst von Kao et al. (5) geprägt. Die Termini juxtafacet cyst, (lumbar / intraspinal) synovial cyst oder facet joint synovial cyst sind im angloamerikanischen Sprachgebrauch üblich. Im Deutschen wird die Entität als Facettengelenkzyste bezeichnet.
Ätiologie und Pathologie
Facettengelenkzysten treten unter mechanischer Überbelastung, bei chronischen Gelenkergüssen, degenerativen Gelenkveränderungen, Gelenkinstabilität, Traumata und rheumatischen Erkrankungen auf. Mikroinstabilitäten und schwere degenerative Veränderungen sind überproportional häufig mit Facettengelenkzysten im betroffenen Segment vergesellschaftet.
Es besteht keine Abhängigkeit von Geschlecht oder Ausmaß der Bandscheibenschädigung des Segmentes. Der genaue Entstehungsmechanismus ist weiterhin unklar (2, 6).
Klinisches Erscheinungsbild
Insgesamt handelt es sich um eine seltene Erkrankung, die häufig ein Zufallsbefund ist (7). In 1 – 2,3 % der Fälle ist sie die Ursache einer Radikulopathie, meist aber wird über Rückenbeschwerden geklagt. Auch eine Claudicatio-spinalis-Symptomatik als klinisches Beschwerdebild ist möglich (8). Mehr als 60 % der Patienten mit Facettengelenkzysten klagen auch über eine Radikulopathie oder über eine Claudicatio in circa 10 – 40 % der Fälle (7). Der Altersgipfel liegt zwischen dem 60. – 70. Lebensjahr (4), das Geschlechterverhältnis ist ausgeglichen (8). Die Lendenwirbelsäule (LWS) ist in 90 % Ort des Geschehens. Davon wiederum entfallen auf die Höhe LWK 4/5 50 – 70%, da sich hier die größte Beweglichkeit der Wirbelkörper zueinander befindet (9, 7), gefolgt von LWK 5/SWK 1, LWK 3/4 und LWK 2/3 in absteigender Häufigkeit. Bilateral findet man Facettengelenkszysten in 4 – 5 %. Dann sind sie ein Hinweis auf ein erhöhtes Instabilitätsrisiko (9). Klagt der Patient über eine akute Exazerbation der vorbekannten Symptome, so handelt es sich meistens um eine Einblutung in die Zyste oder nach epidural (9).
Diagnostik
Diagnostik der Wahl ist das MRT (1, 7). Typischerweise zeigt sich die Zyste in der T1-Wichtung mit einer geringen und in der T2-Wichtung mit einer hohen Intensität. Allerdings können die Befunde je nach Zysteninhalt aufgrund der Proteinkonzentration oder sogar beim Vorhandensein von Blut variieren.
Das CT kann zur besseren Interpretation eines MRT-Befundes herangezogen werden (1), da die Zysten zum Teil auch Luft durch ein Vakuumphänomen enthalten können (10).
Zusätzlich sollte eine Instabilität mittels Funktionsaufnahmen ausgeschlossen werden, da eine Instabilität das operative Ausmaß deutlich beeinflussen kann.
Ein Nativröntgenbild ist von untergeordneter Relevanz (7).
Therapieoptionen
Die Applikation von Analgetika und Antiphlogistika kann zwar die Beschwerden lindern, aber im zeitlichen Verlauf ist dennoch meistens eine kausale Therapie vonnöten (6, 11, 12). Spontane Selbstauflösungen der Zysten werden auch beschrieben (13, 14, 15), sind aber insgesamt deutlich seltener als zum Beispiel bei Bandscheibenvorfällen (9). Die Versagensrate der konservativen Therapie wird mit 60 % in circa sechs Monaten nach Beginn der konservativen Therapie angegeben (4).
Als Mittel der Wahl zur definitiven Behandlung wird gemeinhin die mikrochirurgische Dekompressionsoperation angenommen (9) bei gutem klinischem Ergebnis und schneller Reduktion der Beschwerden sowie ohne relevante Rezidivrate oder perioperative Morbidität (2, 11). Zum Teil ist bei einer Instabilität mit Listhese die dorsale Fusion im Anschluss an die Entfernung der Zyste vonnöten, aber auch hier ist die Studienlage geteilt (6, 9, 16).
Allerdings ist die Aspiration und/oder die Steroid-Injektion unter CT-Steuerung als weitere Therapieoption dem Patienten anzubieten (6), insbesondere älteren und kranken Patienten mit einem hohen perioperativen Risiko aufgrund von begleitenden Allgemeinerkrankungen (11). Diese Methode ist deutlich schmerzärmer und mit einem kürzeren Krankenhausaufenthalt verbunden, verkürzt aber im Allgemeinen nicht die Dauer der Arbeitsunfähigkeit. Teilweise sind aber erneute Injektionen notwendig (17). Eine direkte Punktion der Zyste ist scheinbar ebenbürtig zur Injektion in das Gelenk (11). Zudem werden bei der Punktion mit Zystensprengung auch durale Verletzungen, Spinalnervverletzungen und intraspinale Blutungen berichtet (18).
Insgesamt bleibt der optimale Therapieansatz aber weiter Gegenstand der Diskussion (4).
Fallbericht 1
Ein 61-jähriger Patient in altersentsprechendem Allgemeinzustand (AZ) und mäßig adipösem Ernährungszustand (EZ) beschreibt eine langjährige Rückenschmerzanamnese, die insbesondere beim Aufstehen nach längerem Sitzen und beim längeren Stehen auftrat. Zuletzt gab er sogar das Rauchen auf, da er aufgrund der Rückenschmerzen nicht mehr in der Lage war, eine Zigarette im Stehen zu rauchen.
Nach der klinischen Untersuchung und der sich anschließenden MRT-Diagnostik mit einem altersentsprechenden Befund wurde die Verdachtsdiagnose eines lumbalen Facettengelenksyndroms gestellt und der Patient zunächst an den Facettengelenken der unteren LWS infiltriert. Nachdem ihm dieses kurzfristig geholfen hatte, wurde er mehrfach an den Facettengelenken denerviert. Danach waren die geklagten Rückenschmerzen nicht mehr vorhanden.
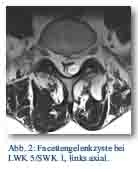
Kurze Zeit später stellten sich dann aber rein linksseitige, ischialgiforme Beschwerden ein, die den Patienten wiederum zum Arzt und zur bildgebenden Diagnostik führten. Nun zeigte sich im MRT der LWS in Höhe LWK 4/5 links eine circa 2,0 x 1,0 cm große, intraspinal extradural gelegene, zystische Raumforderung mit deutlicher Kompressionswirkung auf den Duralschlauch und die Nervenwurzeln (Abb. 1 und 2).
Aufgrund der Lage der Zyste unter dem Halbbogen LWK 5 kam eine CT-gesteuerte Punktion der mutmaßlichen Facettengelenkzyste nicht in Frage. Es musste operiert werden. Intraoperativ zeigte sich die Zyste mit Gelenksfett ausgefüllt.
Nach der Operation ging es dem Patienten gut, die zuvor geklagten Ischialgien waren deutlich geringer und im Laufe des stationären Aufenthaltes weiter regredient, sodass der Patient zuletzt nahezu beschwerdefrei entlassen werden konnte.
Fallbericht 2
Ein 82-jähriger Patient stellte sich mit einer seit circa sechs Wochen bestehend Claudicatio spinalis-Symptomatik vor. Er könne nur noch wenige Meter frei gehen, dann müsse er sich aufgrund starker Beinschmerzen wieder hinsetzen. Kurze Zeit später seien die Beschwerden wieder erträglich und er könne wieder etwas weiter gehen. Sobald er sich aufrichte, bekomme er einen „Schlag“ ins rechte Bein. Ein sensomotorisches Defizit bestand nicht.
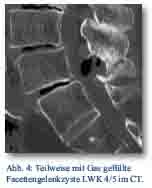
Im MRT der LWS fand sich eine rundliche, circa 2,0 x 1,6 cm große Zyste, die inhomogen mit Weichteilgewebe gefüllt war. Zur weiteren Eingrenzung wurde ein CT der LWS durchgeführt, dieses zeigte teilweise Luft in der Zyste, der Rest waren weichteildichte Strukturen (Abb. 3 und 4).
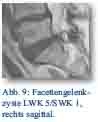
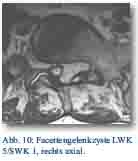
Intraoperativ zeigte sich eine Facettengelenkzyste in Höhe LWK 5/SWK 1 rechts, die komplikationslos entfernt werden konnte.
Postoperativ ging es dem Patienten gut, die zuvor geklagte Claudicatio-Symptomatik und die „Schläge“ ins rechte Bein beim Aufrichten traten nicht mehr auf. Der Patient konnte geheilt entlassen werden.
Fallbericht 3
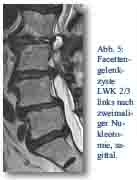
Die 72-jährige stark übergewichtige Patientin war bereits in Höhe LWK 2/3 zweimalig von links voroperiert worden. Kurze Zeit nach der letzten OP hatten sich wieder Femoralgien ins linke Bein eingestellt. Die Patientin konnte das linke Bein im Hüftgelenk nicht mehr richtig beugen. Es zeigte sich eine Quadricepsparese mit einem Kraftgrad von 3/5. Aufgrund der Parese und der Femoralgie lag die Patientin – vor der Aufnahme bei uns – bereits zwei bis drei Wochen im Bett. Das MRT ergab den Verdacht auf eine Facettengelenkzyste (Abb. 5 und 6). Die Patientin wurde operiert und die Zyste komplett entfernt. Intraoperativ fand sich eine eingeblutete Facettengelenkszyste. Postoperativ sistierten die Femoralgien und die Patientin konnte, am Rollator gestützt, wieder auf Stationsebene mobilisiert werden.
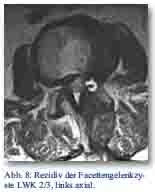
Leider erlitt die Patientin ein Rezidiv innerhalb von zwei Monaten, sodass wir uns zum einen zur erneuten operativen Entfernung der Zyste, zum anderen aber auch zur dorsalen Fusion entschlossen (Abb. 7 und 8).
Nach der zweiten Operation konnte die Patientin zunächst etwa drei bis vier Tage nahezu schmerzfrei auf Station mobilisiert werden, dann stellte sich ein sehr hartnäckiges ISG-Syndrom ein, welches die Patientin auf Wochen hinaus an einer weiteren guten Mobilisation hinderte. Erst ein spezielles Sitzkissen brachte der Patientin eine ausreichende Linderung.
Fallbericht 4
Die 80-jährige Patientin klagte seit Jahren über Lumbalgien. In der Vorgeschichte fand sich 06/2012 ein im MRT gesicherter Bandscheibenvorfall. Es folgte ein stationärer Aufenthalt im Oktober 2012, während dessen die L5-Ischialgien aufgrund des nach kranial sequestrierten Bandscheibenvorfall LWK 5/SWK 1 rechts erfolgreich konservativ therapiert wurden.
Ende November erlitt die Patientin wieder eine Schmerzexazerbation, diesmal allerdings im Dermatom S1 rechts, die sie nahezu gehunfähig machte.
Im neuerlich durchgeführten MRT war der kranial sequestrierte Bandscheibenvorfall nicht mehr zu sehen, allerdings zeigte sich nun eine Facettengelenkzyste LWK 5/SWK 1 rechts mit Bedrängung der Nervenwurzel S1 rechts (Abb. 9 und 10).
Nach der operativen Entfernung der Zyste ging es der Patientin wieder gut, sie konnte – nun mit Unterarmgehstützen versehen – mobilisiert in die Rehabilitationsmaßnahme entlassen werden.
Schlussfolgerungen
Meistens werden Facettengelenkzysten als Zufallsbefund bei der inzwischen rasch und häufig eingesetzten Schnittbilddiagnostik entdeckt. Der Zysteninhalt und damit das bildliche Erscheinungsbild können variieren. Die Patienten klagen – je nach Größe, Lage und Beziehung der Zyste zu nachbarschaftlichen Strukturen – über Rückenschmerzen, einseitige Beinschmerzen, schmerzhafte, spinal bedingte Gehstreckeneinschränkungen bis hin zu einem Cauda-Syndrom. Initial ist je nach Klinik des Patienten eine konservative Therapie möglich. Die Therapieversagensrate liegt jedoch hoch, sodass meistens nur eine Operation den dauerhaften Erfolg bringt. Da eine Instabilität als Ursache einer Facettengelenkzyste mitdiskutiert werden muss, sollte vor einer Operation eine segmentale Instabilität ausgeschlossen werden, da in diesem Fall das Operationsausmaß um einen Fixateur interne erweitert werden muss. Letztendlich sollte der Eingriff aber immer so gering wie möglich gehalten werden, um die Wirbelsäule nicht zusätzlich zu destabilisieren.
Da das Krankheitsbild relativ selten auftritt, ist es auch häufig unbekannt. Dieser Artikel soll einen kleinen Beitrag zur Beratung und Behandlung von Patienten mit einer Facettengelenkzyste geben.
Bildquelle: Institut für diagnostische und interventionelle Radiologie der Ammerland-Klinik GmbH Westerstede.
Literatur
- Apostolaki E, Davier AM, Evans N, Cassar-Pullicino VN: MR imaging of lumbar facet joint synovial cysts. Eur Radiol 2000, 10, 615 – 623.
- Meyer F und W Börm: Spinale Neurochirurgie. 2009, Schattauer Verlag Stuttgart, 89 – 92.
- Vosschulte K, Borger G: Anatomische und funktionelle Untersuchungen über den Bandscheibenprolaps. Langenbecks Arch Klin Chir 1950; 265: 329 – 355.
- Boviatsis EJ; Staurinou LC; Kouyialis AT et. al.: Spinal synovial cysts: Pathogenesis, diagnosis and surgical treatment in a series of seven cases and literature review. Eur Spine J 2008; 17: 831 – 837.
- Kao CC, Uihlein A, Bickel WH, Soule EH: Lumbar intraspinal extradural ganglion cyst. J Neurosurg 1968; 29(2): 168 – 172.
- El Shazly AA, Khattab MF: Surgical excision of a juxtafacet cyst in the lumbar spine: A report of thirteen cases with long-term follow up. Asian J Neurosurg 2011; 6: 78 – 82.
- Khan AM, Girardi F: Spinal lumbal synovial cysts. Diagnosis and management challenge. Eur Spine J 2006; 15: 1176 – 1182.
- Epstein NE: Lumbar synovial cysts. A review of diagnosis, surgical management and outcome assessment. J Spinal Disord Tech 2004; 17(4): 321 – 325.
- Choudhri HF, Perling LH: Diagnosis and management of juxtafacet cysts. Neurosurg Focus 2006; 20 (3): E1.
- Lin RM, Weym KL, Tzeng, CC: Gas containing “ganglion” cast of lumbar posterior longitudinal Ligament at L3. Spine 1993; 18(16): 2528 – 2535.
- Lim AKP, Higgins SJ, Saifuddin A., Lehovsky J: Symptomatic lumbar synovial cyst: Management with direct ct-guided puncture and steroid injection. Clin Radiol 2001; 56: 990 – 993.
- Howington JU, Connolly SE, Voorhies RM: Intraspinal synovial cysts: 10 year experience in the Ochsner Clinic. J Neurosurg (Spine 2) 1999; 91: 193 – 199.
- Swartz PG, Murtagh FR: Spontanous resolution of an intraspinal synovial cyst. AJNR 2003; 24: 1261 – 1263.
- Houten JK, Sanderson SP, Cooper PR: Spontaneous regression of symptomatic lumbar synovial cysts. Report of three cases. J Neurosurg 2003; 99(2 Suppl): 235 – 238.
- Mercader J, Gomez J, Cardenal C: Intraspinal synovial cyst: Diagnosis by CT. Follow up and spontaneous remission. Neuroradiology 1985; 27: 346 – 348.
- Sandhu FA, Santiago P, Fessler RG et al.: Minimal invasive surgical treatment of lumbar synovial cysts. Neurosurgery 2004; 54: 107 – 112.
- Parlier-Cuau C, Wybier M, Nizard R, Champsaur P, Le Hir P, Laredo JD: Symptomatic lumbar facet joint synovial cysts: clinical assessment of facet joint steroid injection after 1 and 6 months and long-term follow up in 30 patients. Radiology 1999; 210: 509 – 513.
- Martha JF, Swaim B, Wang DA, et al: Outcome of percutaneous rupture of lumbar synovial cysts: A case series of 101 patients. Spine J 2009; 9: 899 – 904.
Datum: 25.06.2013
Wehrmedizinische Monatsschrift 2013/5-6